 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Palabras clave: extra-pulmonary tuberculosis, tuberculous lymphadenitis, baar, diagnosis, mycobacterium bovis
Introducción. La linfadenitis tuberculosa, que en la actualidad es producida con mayor frecuencia por Mycobacterium tuberculosis, alguna vez fue causada esencialmente por Mycobacterium bovis. Objetivo. Describir un caso clínico con adenitis tuberculosa por Mycobacterium bovis que resulta infrecuente. Caso Clínico. Mujer con antecedentes de salud y costumbre de ingerir leche cruda y derivados de la leche caseros no supervisados desde el punto de vista sanitario con adenitis cervical de más de 5 meses de evolución sin otro síntoma. El diagnóstico de adenitis tuberculosa por Mycobacterium bovis se realizó por biopsia, ELISA, RCP y cultivo. Discusión. Aproximadamente del 11 al 25% de todos los casos de TB son exclusivamente extrapulmonares. La linfadenitis cervical es la presentación periférica más frecuente de esta enfermedad. El tratamiento es aconsejable con 4 fármacos. La cirugía queda reservada para los procedimientos diagnósticos y las complicaciones. Conclusiones. La infección por Mycobacterium bovis es infrecuente en nuestro medio, no obstante debe tenerse en cuenta en la valoración diagnóstica de todo paciente con un síndrome adénico de localización cervical y elementos epidemiológicos.
La tuberculosis (TB) es una enfermedad infectocontagiosa de curso agudo, sub-agudo o crónico que puede afectar distintos órganos, preferentemente los pulmones, con determinantes sociales y económicas bien definidas.
La TB continúa siendo un problema de salud mundial, con 8 millones de personas infectadas en la actualidad, y que cada año cobra la vida de 3 millones de ellas debido a las complicaciones que genera1,2,3.
El control de esta enfermedad no está resuelto debido a factores como el aumento en los casos con enfermedad por el VIH, la migración proveniente de los lugares endémicos más importantes, el aumento de pacientes inmunodeprimidos por diferentes causas, la emergencia de organismos multirresistentes y la no atención debida al programa de búsqueda y control. El médico moderno debe tener presente la TB no solo al tratar la enfermedad pulmonar, sino también en el diagnóstico y manejo de localizaciones extrapulmonares3.
Aproximadamente del 11 al 25% del total de los casos de TB son exclusivamente extrapulmonares. Estas formas son, por lo regular, de más difícil tratamiento ya que no se sospecha inicialmente de ella, se evalúan inicialmente otras enfermedades y por lo mismo, su diagnóstico puede demorar hasta años. La confirmación bacteriológica se consigue solo en el 60%. Sin embargo, la ausencia de aislamiento microbiológico no excluye la TB, sobre todo en casos muy sugestivos y con prueba de tuberculina positiva (reacción de Mantoux mayor de 15 mm). La linfadenitis cervical es la presentación periférica más frecuente de esta enfermedad (casi el 50% de la afectación extrapulmonar). La presencia de enfermedad tuberculosa cervical puede darse en ausencia de afectación pulmonar en el 80-90% de los casos1,2,4.
El hecho que la entidad que se describe no es frecuente en nuestro país (Cuba), motivó la descripción de este caso clínico con objetivo científico documental para los profesionales de la clínica y docente para pre y posgrado.
Sujeto: mujer de 42 años, manipuladora de alimentos en una escuela internado, casada, procedencia rural, con antecedentes de trastornos nerviosos y de ingerir leche de vaca cruda directamente de ordeño en su finca y derivados (quesos caseros); cuyos animales no tienen un control sanitario veterinario regular, según refiere.
Historia de la enfermedad: desde hace 5 meses comenzó con aumento de volumen en la región lateral derecha del cuello con dolor no intenso, sin fiebre. Desde entonces se le han realizado varias investigaciones en consultorios y policlínicos, incluyendo algunas en el Hospital Oncológico sin demostrarse proceso neoplásico. Ingresa en sala de medicina interna del Hospital General Docente “Enrique Cabrera” de la Universidad de Ciencias Médicas de La Habana, Cuba con las manifestaciones antes descritas y sin otros síntomas asociados en este tiempo.
Examen físico (datos de interés). Peso: 90 kg, Talla: 1,55 m, índice de masa corporal (IMC): 37% (obesa). En la región lateral derecha del cuello hacia la base hay 3 adenopatías irregulares, no duras, no dolorosas, movibles, siendo la mayor de 1,5 cm aproximadamente. Las otras dos de menos de 1 cm. No adenopatías en otras regiones, no esplenomegalia, no hepatomegalia, no lesiones hemorrágicas cutáneas.
Analítica de laboratorio: hematocrito: 35%; velocidad de sedimentación globular (VSG): 46 mm/h; leucograma: 7,8x10g/l; segmentados: 61%; linfocitos: 38%; glicemia: 4,0 mmol/l; creatinina: 63 mmol/l; colesterol 4,23 mmol/l; triglicéridos: 0,28 mmol/l; coagulograma: Duke:2’, Lee white:10’; plaquetas:400x10g/l; tiempo de protrombina: c13’ p15; TPT Kaolín: 30’ (VN:24-35); serología no reactiva; VIH/SIDA: negativo; Mantoux: 30 mm.
Radiología del tórax: área cardiaca normal, no lesiones pleuropulmonares.
Ecografía de mamas: mamas con patrón graso, no nódulos ni quistes.
Ecografía de fosa supraclavicular derecha: existen cadenas de adenopatías siendo la mayor de 8x12 mm, las mismas se extienden hacia la base del cuello.
Ecografía de abdomen: hígado de tamaño y configuración normal, no lesión nodular focal, no adenopatías intra-abdominales, resto de los órganos del hemiabdomen superior sin alteraciones.
BAAF de ganglio cervical: negativo de células neoplásicas. Linfadenitis necrotizante. Se sugiere descartar proceso granulomatoso de origen TB.
Biopsia de ganglio cervical 12-1461. Al examen macro: fragmento de tejido de 2x1,5 cm, consistencia firme. A los cortes seriados superficie blanquecina con área de necrosis. Al examen microscópico: adenitis granulomatosa con necrosis caseosa central. Coloración de Ziehl-Nielsen positiva para BAAR. Conclusiones: Adenitis tuberculosa (Ver figuras 1, 2, 3 y 4).
Se realizó ELISA para anticuerpos específicos de Mycobacterium bovis con sensibilidad del 82.6% y una especificidad del 96.43%, reacción en cadena de polimerasa (RCP) con sensibilidad entre 55 y 90% y especificidad del 99% y polimorfismo del ácido desoxirribonucleico (RFLP) como técnicas moleculares y cultivo en Löwenstein-Jensen y Middlebrook 7H10/7H11/7H12, concluyendo Mycobacterium bovis.
Figura 1. Extensa área de necrosis caseosa rodeada por la pared granulomatosa. (H/E x 10)
Figura 3. Células gigantes tipo Langhans. (H/E X 20)
Figura 4. Coloración de Ziehl-Neelsen. Presencia de BAAR. (X 100)
En el momento actual, la tuberculosis continúa siendo un problema socio-sanitario relevante, incluso en países desarrollados. Diversos factores han sido implicados, entre ellos la irrupción de la infección producida por el virus de la inmunodeficiencia humana (VIH) que ha dado lugar a modificaciones en todos los aspectos conocidos de la tuberculosis tales como: epidemiología, patogénesis, expresividad clínica de la enfermedad, diagnóstico, tratamiento y profilaxis1,4,5,6,7. La persona del caso que nos ocupa no es portadora del VIH ni tiene otra causa de inmunodeficiencia demostrable, ni tiene antecedentes de enfermedades de trasmisión sexual.
Fuera del pulmón, los sitios donde con mayor frecuencia se localiza la tuberculosis son por orden de frecuencia: ganglios linfáticos, pleura, aparato genitourinario, huesos y articulaciones, meninges y peritoneo. Las formas extrapulmonares de la tuberculosis parecen ser la expresión clínica de un defecto inmune del huésped y pueden conllevar morbilidad y riesgo de mortalidad elevado. Estas formas presentan dificultades para realizar su diagnóstico y la duración mínima eficaz de su tratamiento no está bien determinada8,9,10.
La linfadenitis tuberculosa, que en la actualidad es producida con mayor frecuencia por Mycobacterium tuberculosis, alguna vez fue causada esencialmente por Mycobacterium bovis. Sin embargo en la actualidad afecta ante todo a los pacientes infectados por el VIH11,12. El ataque ganglionar tuberculoso tiene como manifestación inicial la hinchazón indolora de los ganglios linfáticos, con gran frecuencia los cervicales y supraclaviculares. Al comienzo del proceso los ganglios suelen ser pequeños, pero después pueden inflamarse y formar fístulas por donde se expulsa el material caseoso (escrófula). En el caso del Mycobacterium bovis, penetra por vía digestiva (ingestión de leche, derivados y otros productos cárnicos bovinos mal cocidos y contaminados). Produce después una adenitis mesentérica que puede dar sintomatología confundible con cualquier proceso en esta localización abdominal, leve o más serio o simplemente ser asintomático, y luego se disemina por vía linfática hasta alcanzar otras localizaciones dando granulomas caseosos en los ganglios preferentemente cervicales1,2. El diagnóstico diferencial debe considerar patologías como: adenitis viral o bacteriana, sarcoidosis, histoplasmosis, carcinoma, linfoma, toxoplasmosis, fiebre por arañazo de gato, mycobacteriosis por mycobacterias no tuberculosas de crecimiento rápido y enfermedades colágeno-vasculares, que pueden presentar los mismos síntomas, citología e histología que la linfadenitis tuberculosa1,2.
La tuberculosis por Mycobacterium bovis es una enfermedad característica de países en vías de desarrollo dado su reservorio y sus formas más habituales de contagio. La afectación del ganado vacuno y la ingestión de productos contaminados son frecuentes y debe ponernos en alerta para un diagnóstico precoz y la instauración de un tratamiento adecuado y oportuno13. Puede presentarse, y no es inhabitual, en formas extrapulmonares, por lo que el diagnóstico es difícil debido a la excepcionalidad de la mycobacteria en nuestro medio.
El Mycobacterium bovis es miembro del grupo de mycobacterias referidas como el complejo de mycobacterias tuberculosas. La especie bovina es considerada como huésped primario, pero la enfermedad tiene una muy amplia lista de hospedadores mamíferos, incluyendo los humanos. Tal infección ha sido erradicada en gran parte en los países desarrollados mediante sacrificio de las vacas con prueba cutánea positiva y pasteurización de la leche y los derivados lácteos. Eran muy frecuentes en Europa hasta que se logró el control sanitario veterinario de la ganadería y la pasteurización de la leche1,2,7,9.
Los métodos habituales para el diagnóstico de la tuberculosis son la histopatología, la baciloscopia y el cultivo de micobacterias en muestras de biopsia. La reacción en cadena de la polimerasa (PCR) y técnicas moleculares en nuestros días permite acercarnos al diagnóstico de TB en los casos dudosos o que no puede demostrarse la presencia del bacilo. Es una técnica muy sensible, aunque tiene falsos positivos; pero este recurso no está al alcance de todos los centros hospitalarios. Una prueba negativa no excluye la TB. Los nuevos métodos de diagnóstico rápido se han centrado en la determinación de marcadores bioquímicos como la enzima adenosina deaminasa (ADA), citocinas como el IFN-y, detección de antígenos de la mycobacteria, anticuerpos frente a los mismos y amplificación de ácidos nucleicos (1,4,6,8). Los mismos no están al alcance de todos los centros asistenciales por diversas razones económicas. El diagnóstico anatomopatológico se confirma realizando una punción-aspiración con aguja fina o una biopsia quirúrgica. Los cultivos son positivos en un 70 a 80% y el examen histológico revela lesiones granulomatosas, salvo en los pacientes infectados por el VIH, que no suelen tener granulomas. Dado que otras enfermedades pueden producir granulomas muy similares, se añadirá la realización de tinciones para demostrar BAAR2.
El cultivo es la forma general más accesible y distribuida en los laboratorios que se ocupan del diagnóstico en los diferentes niveles de atención en salud. Respecto al tratamiento es aconsejable con 4 fármacos. La cirugía queda solo reservada para los procedimientos diagnósticos y las complicaciones1,11,12.
A pesar de que las infecciones por Mycobacterium bovis son infrecuentes en nuestro medio, debe tenerse en cuenta en la valoración diagnóstica de todo paciente con un síndrome adénico de localización cervical.
Desde el punto de vista epidemiológico en donde aún la prevalencia de la tuberculosis no ha descendido lo suficiente, y además las personas provengan de lugares en que existan costumbres de ingestión de leche cruda y derivados, y productos cárnicos no procesados industrialmente (sin olvidar que la erradicación de la tuberculosis bovina es aun un objetivo en muchos países desarrollados y subdesarrollados) la incidencia y la localización de la tuberculosis extrapulmonar va a depender, sobre todo, de la eficacia de los programas de prevención y control4,9,13.
Los autores han completado el formulario de declaración de conflictos de intereses del ICMJE traducido al castellano por Medwave, y declaran no haber recibido financiamiento para la realización del artículo/investigación; no tener relaciones financieras con organizaciones que podrían tener intereses en el artículo publicado, en los últimos tres años; y no tener otras relaciones o actividades que podrían influir sobre el artículo publicado. Serra también declara que ha realizado sido perito en su ámbito de especialización. El formulario puede ser solicitado contactando al autor responsable.

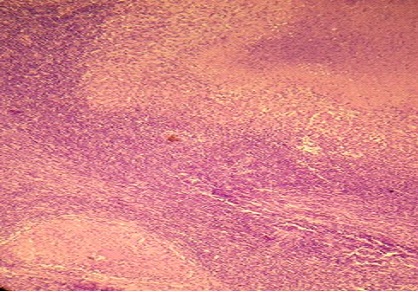 Figura 1. Extensa área de necrosis caseosa rodeada por la pared granulomatosa. (H/E x 10)
Figura 1. Extensa área de necrosis caseosa rodeada por la pared granulomatosa. (H/E x 10)

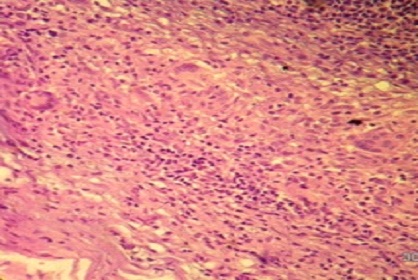 Figura 2. Pared granulomatosa. Se observa la corona de linfocitos rodeando a las células epitelioides y presencia de células gigantes tipo Langhans. (H/E X 10)
Figura 2. Pared granulomatosa. Se observa la corona de linfocitos rodeando a las células epitelioides y presencia de células gigantes tipo Langhans. (H/E X 10)

 Figura 3. Células gigantes tipo Langhans. (H/E X 20)
Figura 3. Células gigantes tipo Langhans. (H/E X 20)

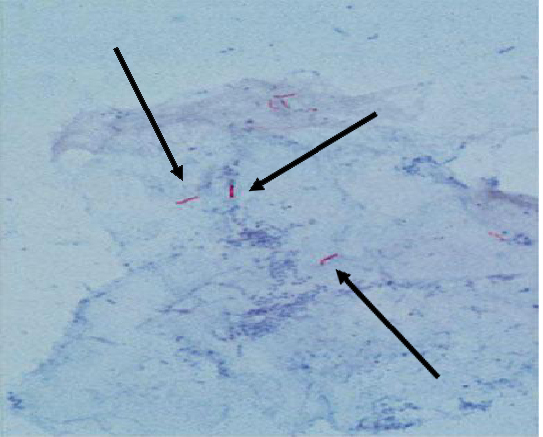 Figura 4. Coloración de Ziehl-Neelsen. Presencia de BAAR. (X 100)
Figura 4. Coloración de Ziehl-Neelsen. Presencia de BAAR. (X 100)
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Introduction. Tuberculous lymphadenitis, which currently is most often caused by Mycobacterium tuberculosis, was once mainly caused by Mycobacterium bovis. Objective. To describe an unusual case of tuberculous adenitis from Mycobacterium bovis. Case report. A woman with a history of consuming raw milk and unsupervised dairy home-made products presents with cervical adenitis of 5 month course unassociated to other symptoms. A diagnosis of Mycobacterium bovis tuberculous adenitis was made by biopsy, ELISA, PCR and culture. Discussion. Approximately 11 to 25% of all TB cases are extrapulmonary exclusively. Cervical lymphadenitis is the most common presentation of peripheral disease. Treatment usually is based on four drugs. Surgery is indicated for diagnostic procedures and complications. Conclusion. Mycobacterium bovis infection is uncommon in our environment, but must be considered in the diagnostic evaluation of all patients with cervical adenitis and epidemiological correlations.
 Autores:
Miguel A. Serra Valdés[1], Ramón Portales Pérez[1], Yordanka Y. Aleaga Hernández[1], Maritza Cardosa Samón[1]
Autores:
Miguel A. Serra Valdés[1], Ramón Portales Pérez[1], Yordanka Y. Aleaga Hernández[1], Maritza Cardosa Samón[1]

Citación: Serra MA, Portales R, Aleaga YY, Cardosa M. Tuberculous adenitis from Mycobacterium bovis: a case report. Medwave 2012 Oct;12(9):e5535 doi: 10.5867/medwave.2012.09.5535
Fecha de envío: 5/6/2012
Fecha de aceptación: 12/8/2012
Fecha de publicación: 1/10/2012
Origen: no solicitado
Tipo de revisión: con revisión externa por 3 revisores, a doble ciego
Citaciones asociadas
1. Impressum Oct;12(9) Medwave: cuerpo editorial de este número | Link |

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Mandell GL, Bennett JE, Dolin R. Mycobacterium tuberculosis: Extrapulmonary tuberculosis. En: Mandell, Douglas y Bennet. Principios y práctica de enfermedades infecciosas. 6 ed. España: Elsevier, 2005:2852-2883.
Mandell GL, Bennett JE, Dolin R. Mycobacterium tuberculosis: Extrapulmonary tuberculosis. En: Mandell, Douglas y Bennet. Principios y práctica de enfermedades infecciosas. 6 ed. España: Elsevier, 2005:2852-2883.  Kumar V, Abbas AK, Fausto N. Molecular Basis of Cancer, Micobacteria infections: Clinical Features of Tuberculosis and Morphology. En: Robbins & Cotran pathologic basis of disease. 7th ed. Philadelphia: Saunders, 2008.
Kumar V, Abbas AK, Fausto N. Molecular Basis of Cancer, Micobacteria infections: Clinical Features of Tuberculosis and Morphology. En: Robbins & Cotran pathologic basis of disease. 7th ed. Philadelphia: Saunders, 2008.  Mori T, Leung CC. Tuberculosis in the global aging population. Infect Dis Clin North Am. 2010 Sep;24(3):751-68. | CrossRef | PubMed |
Mori T, Leung CC. Tuberculosis in the global aging population. Infect Dis Clin North Am. 2010 Sep;24(3):751-68. | CrossRef | PubMed | García-Rodríguez JF, Álvarez-Díaz H, Lorenzo-García MV, Mariño-Callejo A, Fernández-Rial Á, Sesma-Sánchez P. Extrapulmonary tuberculosis: epidemiology and risk factors. Enferm Infecc Microbiol Clin. 2011 Aug-Sep;29(7):502-9. Epub 2011 May 12. | CrossRef | PubMed |
García-Rodríguez JF, Álvarez-Díaz H, Lorenzo-García MV, Mariño-Callejo A, Fernández-Rial Á, Sesma-Sánchez P. Extrapulmonary tuberculosis: epidemiology and risk factors. Enferm Infecc Microbiol Clin. 2011 Aug-Sep;29(7):502-9. Epub 2011 May 12. | CrossRef | PubMed | Organización Mundial de la Salud. Estrategia Alto a la Tuberculosis. Componentes de la estrategia y medidas de aplicación. Washington DC: World Health Organization, 2006. | Link |
Organización Mundial de la Salud. Estrategia Alto a la Tuberculosis. Componentes de la estrategia y medidas de aplicación. Washington DC: World Health Organization, 2006. | Link | Kipp AM, Stout JE, Hamilton CD, Van Rie A. Extrapulmonary tuberculosis human immunodeficiency virus, and foreign birth in North Carolina, 1993-2006. BMC Public Health. 2008 Apr 4;8:107. | CrossRef | PubMed | PMC |
Kipp AM, Stout JE, Hamilton CD, Van Rie A. Extrapulmonary tuberculosis human immunodeficiency virus, and foreign birth in North Carolina, 1993-2006. BMC Public Health. 2008 Apr 4;8:107. | CrossRef | PubMed | PMC | Peto HM, Pratt RH, Harrington TA, LoBue PA, Armstrong L. Epidemiology of Extrapulmonary Tuberculosis in the United States, 1993-2006. Clin Infect Dis. 2009 Nov 1;49(9):1350-7. | CrossRef | PubMed |
Peto HM, Pratt RH, Harrington TA, LoBue PA, Armstrong L. Epidemiology of Extrapulmonary Tuberculosis in the United States, 1993-2006. Clin Infect Dis. 2009 Nov 1;49(9):1350-7. | CrossRef | PubMed | García JF. Formas extrapulmonares de la tuberculosis: situación en un nuevo siglo. Enferm Infecc Microbiol Clin. 2008 Nov;26(9):537-9. | PubMed |
García JF. Formas extrapulmonares de la tuberculosis: situación en un nuevo siglo. Enferm Infecc Microbiol Clin. 2008 Nov;26(9):537-9. | PubMed | del Campo E, Toledano Y, Blanco G, Nápoles N, Ramos D. Algunos factores epidemiológicos relacionados con la tuberculosis en la provincia de Santiago de Cuba (2005-2007). MEDISAN. 2010;14(4):439-46.
del Campo E, Toledano Y, Blanco G, Nápoles N, Ramos D. Algunos factores epidemiológicos relacionados con la tuberculosis en la provincia de Santiago de Cuba (2005-2007). MEDISAN. 2010;14(4):439-46.  Landires I, Núñez-Samudio V, Landires E. El desarrollo de tuberculosis extrapulmonar. Arch Bronconeumol. 2007 Feb;43(2):129. | PubMed |
Landires I, Núñez-Samudio V, Landires E. El desarrollo de tuberculosis extrapulmonar. Arch Bronconeumol. 2007 Feb;43(2):129. | PubMed | Hernando J, Villarreal PM, Blanco V, Pelaz A. Linfadenitis cervical tuberculosa. Rev Esp Cir Oral Maxilofac. 2010;32(3):130-131. | CrossRef |
Hernando J, Villarreal PM, Blanco V, Pelaz A. Linfadenitis cervical tuberculosa. Rev Esp Cir Oral Maxilofac. 2010;32(3):130-131. | CrossRef | Wang WC, Chen JY, Chen YK, Lin LM. Tuberculosis of the head and neck: a review of 20 cases. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2009 Mar;107(3):381-6. Epub 2009 Jan 20. | CrossRef | PubMed |
Wang WC, Chen JY, Chen YK, Lin LM. Tuberculosis of the head and neck: a review of 20 cases. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2009 Mar;107(3):381-6. Epub 2009 Jan 20. | CrossRef | PubMed | de la Rua-Domenech R. Human Mycobacterium bovis infection in the United Kingdom: incidence, risk, control measures and review of the zoonotic aspects of bovine tuberculosis. Tuberculosis (Edinb). 2006 Mar;86(2):77-109. Epub 2005 Oct 28. | CrossRef | PubMed |
de la Rua-Domenech R. Human Mycobacterium bovis infection in the United Kingdom: incidence, risk, control measures and review of the zoonotic aspects of bovine tuberculosis. Tuberculosis (Edinb). 2006 Mar;86(2):77-109. Epub 2005 Oct 28. | CrossRef | PubMed | Landires I, Núñez-Samudio V, Landires E. El desarrollo de tuberculosis extrapulmonar. Arch Bronconeumol. 2007 Feb;43(2):129. | PubMed |
Landires I, Núñez-Samudio V, Landires E. El desarrollo de tuberculosis extrapulmonar. Arch Bronconeumol. 2007 Feb;43(2):129. | PubMed | Tuberculosis: epidemiología y actualización en métodos diagnósticos
Tuberculosis: epidemiología y actualización en métodos diagnósticos