 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
El presente artículo muestra un caso de displasia tanatofórica, diagnosticado en el período prenatal bajo criterios ultrasonográficos. Se describe la evolución del embarazo hasta el nacimiento, así como la evolución postnatal del producto. Este reporte busca invitar a la reflexión bioética y retomar sus principios apelando a la otredad y a la dignidad humana, en particular del binomio madre e hijo y su entorno familiar. En este sentido, un diagnóstico precoz permite acompañar a los padres para afrontar el proceso evolutivo de esta patología, e incluso un desenlace fatal.
Las displasias musculoesqueléticas son un grupo heterogéneo de alteraciones del crecimiento óseo, cuyo resultado es un esqueleto anormal en la forma, tamaño y densidad ósea que se manifiesta en malformaciones de las extremidades, tórax y cráneo [1],[2]. El sistema de clasificación internacional reconoce 372 clases diferentes de displasias musculoesqueléticas clasificadas en 37 grupos definidos por criterios moleculares, bioquímicos y/o radiográficos [3]. La displasia tanatofórica fue descrita por primera vez en 1967 por Maroteaux [4]. Se caracteriza por una displasia esquelética platispondílica letal. De manera esporádica se presenta como condrodisplasia, causando acortamiento severo de las extremidades con macrocefalia, tórax estrecho y acortamiento de costillas [5]. Se hereda de una manera autosómica dominante, aunque la gran mayoría son mutaciones in novo [6].
La frecuencia varía según la literatura y los centros de atención prenatal desde un caso por cada 10.000 hasta 35.000 nacidos vivos. En algunos centros de atención se reporta hasta un caso por cada 42.221 nacidos vivos [1],[3],[6],[7]. En cuanto a la afectación se ha descrito como similar en ambos sexos [7],[8],[9], aunque en algunas referencias muestra predominio en el sexo masculino en relación 2:1 [10].
La displasia tanatofórica se clasifica clínicamente en dos subtipos: el tipo I es la más común y clínicamente se caracteriza por macro-cráneo, hipoplasia medio facial y puente nasal plano que dan la típica apariencia de “cara de boxeador”. También muestran huesos curvos y acortamiento de los huesos largos en forma de auricular de teléfono, particularmente en el fémur, la tibia y el peroné. La platispondília ocasiona cifosis leve y estrechez del tórax al combinarse con el acortamiento de las costillas [9],[10]. El tipo II suma a los hallazgos del tipo I la presencia de cráneo en trébol, con huesos cortos y rectos. En el curso del embarazo ambas displasias tanatofóricas pueden desarrollar polihidramnios graves en el último trimestre [9],[10].
Recientemente se han encontrado mutaciones en el gen del receptor 3 del factor de crecimiento fibroblástico (FGFR3). En general, el gen del receptor 3 del factor de crecimiento fibroblástico es un regulador negativo de la proliferación y diferenciación de los condrocitos en la placa de crecimiento de los huesos. Las mutaciones en este gen activan la función del receptor, el cual también se ha encontrado en la acondroplasia y en la hipocondroplasia [9],[10].
El diagnóstico prenatal en algunas ocasiones es difícil. Depende de hallazgos ultrasonográficos, los cuales son evidentes en el segundo trimestre de gestación o después. A pesar de que se han reportado casos en el primer trimestre por aumento de la traslucencia nucal, éste no es un marcador patognomónico de displasia tanatofórica [11],[12]. Las pruebas moleculares proveen del diagnóstico definitivo por amniocentesis [8].
Si bien la ecografía permite medir los huesos largos desde la décima semana de gestación y el padecimiento se ha llegado a sospechar desde la semana 15, observar las porciones osificadas del esqueleto fetal y los encorvamientos de las extremidades sólo es posible a fines del segundo trimestre [10]. En consecuencia, el diagnóstico de displasia musculoesquelética letal se produce alrededor de la semana 24 hasta en el 94 a 96% de los casos.
El estudio bidimensional en ecografías revela polihidroamnios, extremidades cortas, tórax estrecho, platispondilia, frente prominente y braquidactilia. El ultrasonido tridimensional puede mostrar la cara fetal y la hipoplasia torácica mejor que el bidimensional [7]. La identificación de huesos cortos durante el segundo trimestre del embarazo es el primer dato que debe hacer sospechar una anormalidad musculoesquelética fetal [10]. Dado que la longitud del pie fetal es aproximadamente igual a la longitud femoral durante todo el curso del embarazo, este parámetro puede ser de utilidad para la detección de una displasia fetal. La relación longitud femoral/longitud del pie debe ser 1. Si esta relación arroja un valor menor a 0,9 existe la posibilidad de displasia esquelética. Una relación que esté entre 0,9 y 1 puede indicar un feto constitucionalmente pequeño o un retraso del crecimiento intrauterino simétrico[2],[13]. La relación entre la longitud de fémur y la circunferencia abdominal <0,16 sugieren hipoplasia pulmonar [2].
La certeza del diagnóstico prenatal de displasias esqueléticas permite a los padres a tomar una mejor decisión para el manejo obstétrico y del parto [14]. La displasia tanatofórica suele ser letal en la etapa neonatal, sin embargo se documentan en la literatura algunos reportes de supervivencia hasta la infancia [15], por lo cual ante un diagnóstico prenatal de malformaciones (letales o no letales) es importante abordar el caso bajo los principios bioéticos tomando en cuenta el binomio madre-hijo y su contexto familiar.
La bioética es la ética aplicada, una disciplina que nos permite tomar decisiones prudentes en condiciones de incertidumbre. Nos puede dar herramientas para decidir y fundamentar nuestras decisiones sobre la base de principios, consecuencias o fundándose en determinadas virtudes que los profesionales de la salud deberían tener. Es la disciplina que trata de humanizar las ciencias biomédicas y favorecer un trato acorde a la dignidad humana [16],[17]. Se basa en principios fundamentales en la ética de mínimos: justicia y no maleficencia, y la ética de máximos: la autonomía y la beneficencia. Se entiende como justicia la distribución equitativa de los servicios médicos y no maleficencia como el respeto de la integridad del ser humano. Por su parte la autonomía se refiere a la obligación de respetar los valores y opciones personales de cada individuo en toma de decisiones y la beneficencia se refiere a la obligación de hacer el bien. Estos principios éticos universalmente aceptables constituyen la teoría del principialismo, producto de la reflexión bioética de Beauchamp y Childress [16],[17],[18], muy popular hasta finales de la década de los ochenta. En esa época fue objeto de críticas crecientes dado su contexto dentro de la práctica médica, cada vez más experimental y con avances importantes en áreas como reproducción asistida, trasplanté de órganos, entre otros.
La historia y la cultura de cada sociedad marcan la evolución de los problemas éticos derivados del diagnóstico prenatal. Además, en ellos influyen el sistema de salud imperante, la disponibilidad de los recursos médicos y científicos, las tradiciones culturales en relación con el papel de la mujer y la familia y la posición de grupos religiosos [19].
El diagnóstico prenatal plantea una serie de cuestiones difíciles de resolver en relación con los puntos de vista éticos, morales y filosóficos, los cuales están sujetos a la variación individual. A las parejas con un alto riesgo de enfermedad genética deben ofrecerse de manera individual y permanente, en conjunto con su médico tratante, la oportunidad de tomar la decisión que consideren sea la mejor para ellos y sus planes futuros [20], [21].
La bioética misma ha sufrido cambios dentro de sus principios teóricos como los de dignidad, de sacralidad de la vida (lo que no es científico, no es ético), de cientificidad, de seguridad (ausencia de consecuencias, defectos marginales o de riesgo físicamente dañinos), de desproporcionalidad (ventajas, riesgos, costos), de vulnerabilidad, de precaución, de desarrollo sustentable por nombrar algunos de ellos [22],[23],[24],[25],[26],[27]. Los principios éticos del asesoramiento genético incluyen:
a) Respeto a la dignidad e inteligencia básica de las personas, a sus decisiones médicas y reproductivas.
b) Brindar información lo más objetiva posible, evitando la influencia de los valores personales del profesional sobre el usuario (practicar un asesoramiento no directivo).
c) Proteger la privacidad de la información genética frente a intrusiones externas injustificadas (compañías de seguros, empleadores, medios de comunicación, entre otros), recordando que la información mal usada puede tener consecuencias sobre la vida de los afectados tanto o más graves que la enfermedad misma [28].
Desde la etapa prenatal se pueden apreciar algunos dilemas bioéticos en el diagnóstico prenatal, tanto en la realización de los estudios que deben basarse en el principio de autonomía como en la decisión de que nazca un niño, aún cuando se sepa que él va a nacer enfermo e inclusive con enfermedades incompatibles con la vida.
Ante un problema de este tipo se presenta la gran disyuntiva de ¿quién será la parte que tome las decisiones?, porque el ser que está en el útero no puede determinar su futuro. ¿Debe ser el médico tratante? Sin duda él tiene un papel primordial en cuanto a establecer con la mayor precisión posible un diagnóstico y así poder ofrecer asesoría a los padres. Pero serán ellos quienes deberán decidir sobre el futuro de su hijo, el cual desde el momento mismo de la fecundación tiene ya derechos que no pueden pasarse por alto [29].
Otro dilema importante es el acceso a las instituciones que brindan los mencionados servicios [30],debido a que algunos diagnósticos sólo quedan en calidad de sospecha diagnóstica ante la falta de estudios confirmatorios dada la carencia de recursos, o bien por la falta de estrategias administrativas y de gestión para manejar estas situaciones.
Una vez que se conoce la presencia de alguna enfermedad en el feto, los padres pueden recibir apoyo psicológico durante la gestación que los ayude a enfrentar el problema después del nacimiento [30].
Se trata de una paciente de sexo femenino, de 24 años de edad, originaria y residente de una localidad rural del estado de Morelos, México, que colinda con el estado de Guerrero. La paciente presenta escolaridad primaria y estado socioeconómico bajo. No cuenta con antecedentes heredofamiliares ni personales patológicos de importancia y tampoco relacionados con su padecimiento actual.
Entre sus antecedentes obstétricos de importancia registra menarquía a los 13 años, ciclo regular, dos gestaciones y un parto. El primer embarazo fue normo evolutivo y el bebé no presentó malformación alguna. Al momento de la primera revisión, la paciente cursaba un embarazo de 22 semanas de gestación según la fecha de su última regla.
El motivo de consulta se relaciona con el reporte ultrasonográfico realizado en un medio médico privado, el cual reportó embarazo con probable acondroplasia basado en el acortamiento que mostraban las extremidades en relación a la fecha de última regla. La paciente, confundida y al mismo tiempo alterada, solicitó una segunda opinión respecto del diagnóstico ultrasonográfico inicial. En el estudio ultrasonográfico subsecuente destacan hallazgos como macrocráneo; el acortamiento muy acentuado de las extremidades con la clásica imagen de “auricular de teléfono”, registrando hasta siete semanas de diferencia con la fecha de última regla; aplasia del rayo radial y braquidactilia; diferencias significativas en el diámetro y longitud de tórax y abdomen, evidencia de platispondilia en la columna y la presencia de arcos costales pequeños; y por último a nivel de la cara se evidenció la presencia de puente nasal plano, apoyando el diagnóstico de displasia musculoesquelética del tipo de la displasia tanatofórica (véase desde la Figura 1 hasta la Figura 10).
En el momento en que se informó a los padres sobre el diagnostico ultrasonográfico prenatal y luego de la explicación sobre la patología en cuestión, ellos decidieron continuar con el embarazo y esperar las complicaciones intrauterinas comentadas, o bien esperar el nacimiento y la necesidad de los cuidados intensivos y procedimientos invasivos necesarios.
La consulta prenatal se realizó semana a semana. El control ultrasonográfico se ejecutó cada dos o tres semanas según se creía necesario, respetando el proceso de duelo de la paciente y de su familia, e informándoles de la manera más objetiva y comprensible posible sobre los cambios y señales de alarma intrauterinos. Fue así como en el transcurso del embarazo se hizo más evidente el acortamiento de las extremidades, la estrechez de la caja torácica, se evidenció dilatación de los ventrículos laterales, así como derrame pleural.
A la semana 37 de gestación la paciente inició trabajo de parto, por lo cual fue enviada al hospital general de zona. Allí se le practicó cesárea a través de la cual nació un bebé vivo del sexo femenino, con un peso al nacer de 2.140 g y talla de 43 cm. Se le dio calificación Apgar 2/3, requirió de reanimación neonatal e intubación con asistencia mecánica ventilatoria. Quedó a cargo del servicio de terapia intensiva neonatal (véase Figuras 11, 12 y 13).
A las dos semanas de nacida continuaba con apoyo ventilatorio mecánico, alimentación parenteral, presentó un cuadro de neumonía y síndrome anémico. Por estos motivos debió ser transfundida con paquetes globulares en dos ocasiones. Al mes y medio se le realizó traqueotomía y gastrostomía, sin embargo empeoró la dificultad respiratoria y presentó cuadros de crisis convulsivas. Iniciado el tercer mes presentó un paro cardio respiratorio, se le aplicaron maniobras de resucitación y fue estabilizada nuevamente. Al momento de redactar este caso, la paciente aún continuaba en terapia intensiva con una hipoplasia pulmonar muy evidente, aunque no había presentado daño renal ni hepático.
La madre presentó un duelo con proceso de aceptación, al principio sobre las condiciones de su hija y su mal pronóstico de sobrevida. Ella acudía a diario al hospital, argumentando con tristeza y resignación que “Dios sabe por qué hace las cosas, mi hija es muy valiente ya que se aferra a vivir”. No obstante el padre, desde el día en que nació la niña, no fue a visitarla justificando que no estaba preparado para seguir al lado de su hija. Hasta el momento de la elaboración de este reporte, la recién nacida tiene 3 meses y 20 días de vida extrauterina, sigue rompiendo con los pronósticos médicos y las complicaciones propias de su patología. El caso se ha comentado ante el comité hospitalario de ética en presencia de los padres, quienes solicitan continuar con los procedimientos médicos pertinentes a fin de preservar la vida de su hija.
Figura 2. Corte longitudinal con diferencia significativa entre diámetro torácico y abdominal.
Figura 4. Frecuencia cardiaca en modo M de 136 latidos por minuto.
Figura 6. Imagen de aplasia de rayo radial.
Figura 7. Imagen ecográfica de braquidactilia.
Figura 8. Imagen 3D de perfil con frente abombada y puente nasal plano.
Figura 10. Imagen 3D frontal de la cara, sin evidencia de otros defectos de línea media.
Figura 11. Recién nacida, con una semana de vida extrauterina.
El presente caso muestra desde el punto de vista ultrasonográfico el diagnóstico prenatal de displasia tanatofórica, bajo los criterios aquí expuestos. Dicho diagnóstico se diferencia de una acondroplasia ya que el curso y las complicaciones de ambos son diferentes, por lo que el pronóstico, tratamiento e implicaciones bioéticas que estas conllevan también lo son. El diagnóstico prenatal nos permitió ofrecer a los padres desde el inicio, información sobre la situación a afrontar desde la semana 22 de embarazo (período en que la madre fue atendida), hasta el término del mismo. Ello permitió preparar a los padres para afrontar las complicaciones y el posible deceso de la niña durante el período intrauterino o postnatal. La preparación conllevó a un proceso de duelo, en el cual el médico de la familia cumplió un papel muy importante. En primera instancia porque el médico de familia es con quien los padres tenían mayor confianza y quien ofrecía la confidencialidad necesaria para abordar temas como los miedos, temores, creencias y costumbres relacionados con este tipo de patologías.
Al detectar un defecto mayor o múltiples defectos que comprometan no sólo la función sino también la vida del feto, el médico tratante tiene una importante responsabilidad para explicar el evento, su etiología, manejo y pronóstico fetal, ya que ello conlleva un duelo por la pérdida de la salud del hijo anhelado [31]. El abordaje diagnóstico prenatal bajo la perspectiva bioética, trata de orientar al personal de salud hacia un mejor entendimiento del feto como paciente. Además, brinda el acompañamiento de la madre en su duelo ante las complicaciones y el posible desenlace funesto de un proceso fisiológico normal. El referido proceso tendría por finalidad el nacimiento de un nuevo ser, pero que se ve empañado por las secuelas, complicaciones o por el fallecimiento del bebé.
La toma de decisiones importantes puede ser muy estresante. No obstante, no puede evitarse que la mujer gestante tome una determinada decisión sobre someterse o no a algún procedimiento. Cuando se diagnostica una anomalía severa en el periodo prenatal, los padres tienen que tomar la decisión de continuar o, por el contrario, interrumpir el embarazo. Cualquiera que sea su decisión, las consecuencias para ellos como individuos o como pareja, son importantes [31],[32],[33],[34].
Cuando los padres optan por la interrupción del embarazo, suelen tener sentimientos incluso más complicados y ambivalentes. A la pareja le suele atormentar el pensar acerca del niño normal que no van a tener y sobre el niño anormal que han decidido no tener. Asimismo, aquellos que toman la decisión de seguir con la gestación en presencia de una anomalía fetal grave, necesitarán de un gran apoyo. Es muy probable que deseen recibir gran cantidad de información a partir de profesionales y parejas que han pasado por una experiencia similar, pero también será necesario hablar de sus sentimientos [35].
Es imperioso formar comités para casos de bioética prenatal, los cuales deben estar constituidos por representantes tanto del área médica, como psicológica, social y legal. Estos comités facilitarán la información, el apoyo y la toma de decisiones médico-familia, teniendo como base el pluralismo de enfoques y perspectivas de la racionalidad bioética, respetado la otredad y la dignidad humana del binomio madre-hijo y su familia.
Declaración de conflictos de intereses
Los autores han completado el formulario de declaración de conflictos de intereses del ICMJE traducido al castellano por Medwave y declaran no haber recibido financiamiento para la realización del artículo; no tener relaciones financieras con organizaciones que podrían tener intereses en el artículo publicado en los últimos tres años y no tener otras relaciones o actividades que podrían influir sobre el artículo publicado. El formulario puede ser solicitado contactando al autor responsable.
Aspectos éticos
La paciente sujeta de esta comunicación firmó el consentimiento informado solicitado por Medwave, copia de cual fue remitido a la dirección editorial de la revista.

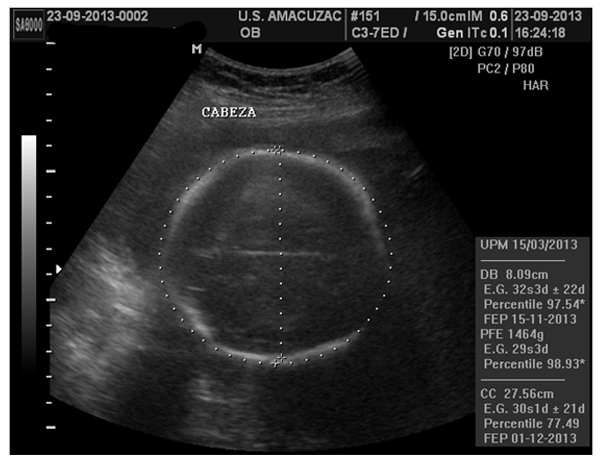 Figura 1. Medición del diámetro biparietal y circunferencia cefálica en un percentil de 97,5 y 77,4 en relación a la edad gestacional, según fecha de última regla, demostrando macro cráneo.
Figura 1. Medición del diámetro biparietal y circunferencia cefálica en un percentil de 97,5 y 77,4 en relación a la edad gestacional, según fecha de última regla, demostrando macro cráneo.

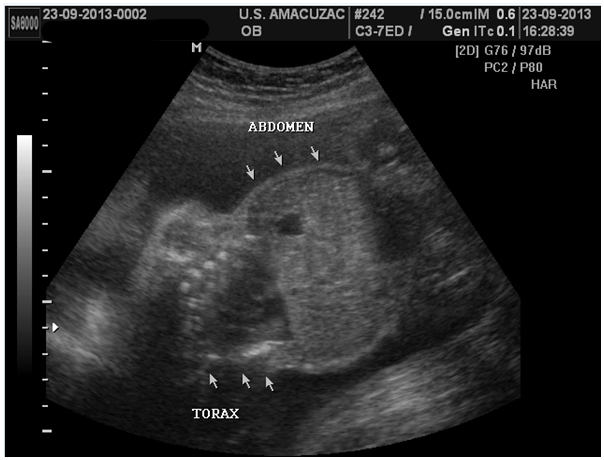 Figura 2. Corte longitudinal con diferencia significativa entre diámetro torácico y abdominal.
Figura 2. Corte longitudinal con diferencia significativa entre diámetro torácico y abdominal.

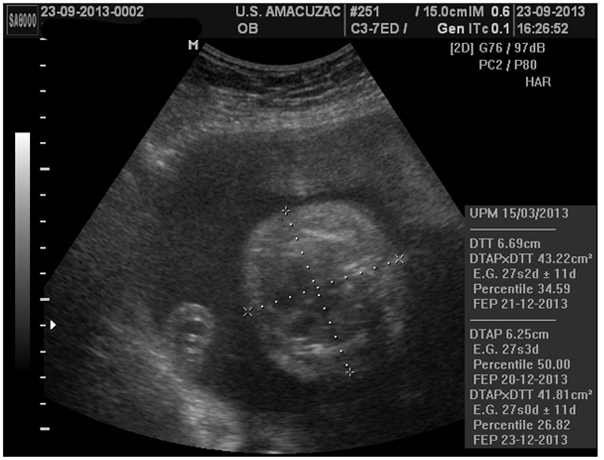 Figura 3. Diámetros torácicos anteroposterior y transverso, mostrando percentiles menores en relación a la edad gestacional y un tórax pequeño.
Figura 3. Diámetros torácicos anteroposterior y transverso, mostrando percentiles menores en relación a la edad gestacional y un tórax pequeño.

 Figura 4. Frecuencia cardiaca en modo M de 136 latidos por minuto.
Figura 4. Frecuencia cardiaca en modo M de 136 latidos por minuto.

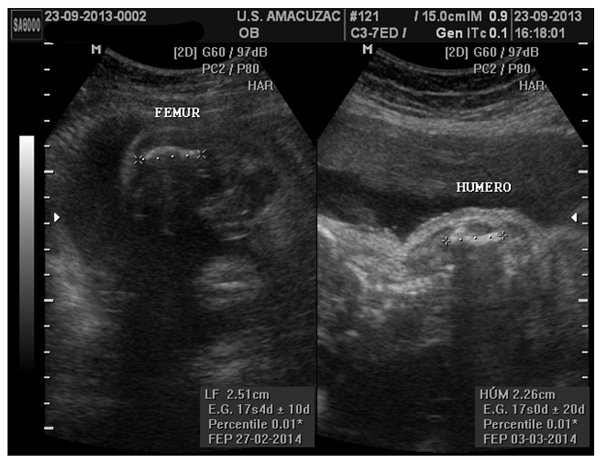 Figura 5. Medición de huesos largos con acortamiento severo y con una imagen ecográfica de curvatura del tipo “auricular de teléfono”.
Figura 5. Medición de huesos largos con acortamiento severo y con una imagen ecográfica de curvatura del tipo “auricular de teléfono”.

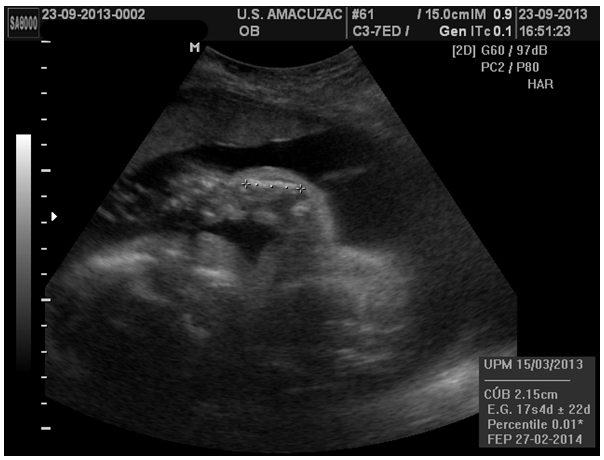 Figura 6. Imagen de aplasia de rayo radial.
Figura 6. Imagen de aplasia de rayo radial.

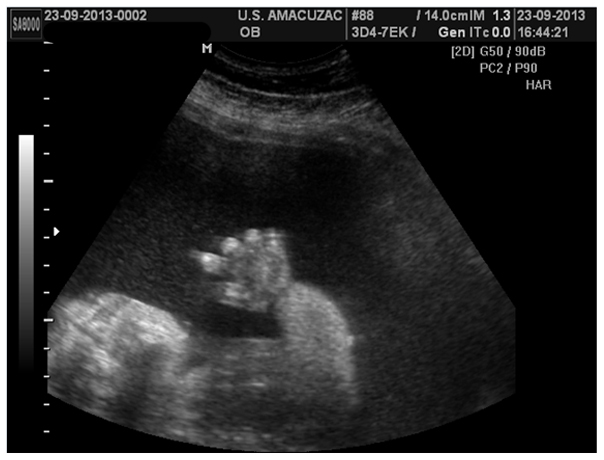 Figura 7. Imagen ecográfica de braquidactilia.
Figura 7. Imagen ecográfica de braquidactilia.

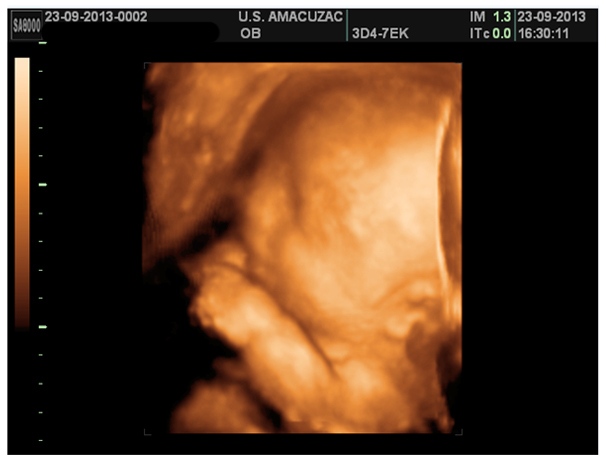 Figura 8. Imagen 3D de perfil con frente abombada y puente nasal plano.
Figura 8. Imagen 3D de perfil con frente abombada y puente nasal plano.

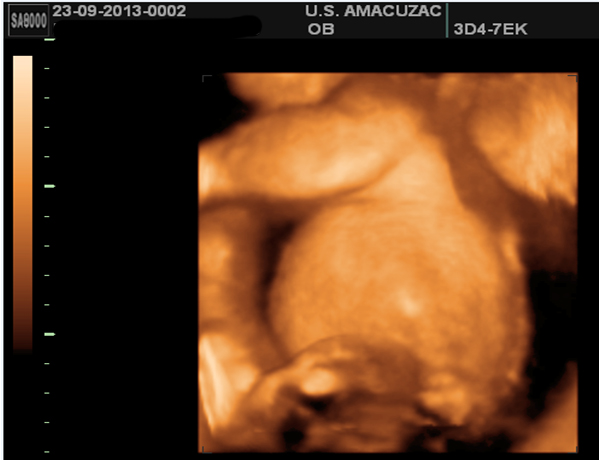 Figura 9. Imagen 3D de corte longitudinal demostrando la diferencia tóraco-abdominal con una marcada estrechez torácica.
Figura 9. Imagen 3D de corte longitudinal demostrando la diferencia tóraco-abdominal con una marcada estrechez torácica.

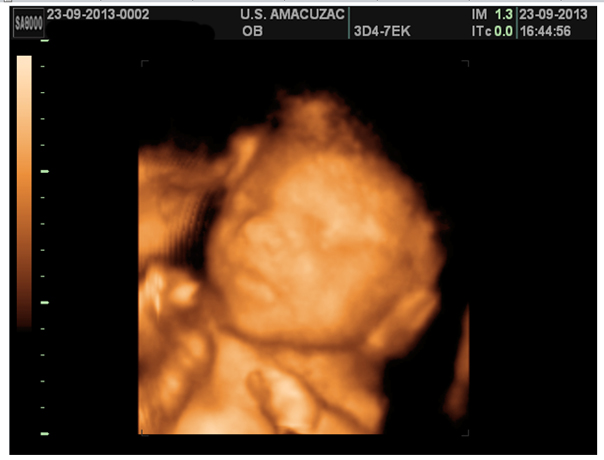 Figura 10. Imagen 3D frontal de la cara, sin evidencia de otros defectos de línea media.
Figura 10. Imagen 3D frontal de la cara, sin evidencia de otros defectos de línea media.

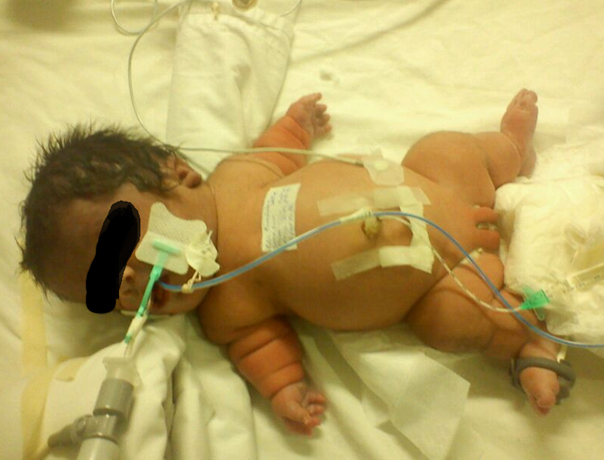 Figura 11. Recién nacida, con una semana de vida extrauterina.
Figura 11. Recién nacida, con una semana de vida extrauterina.

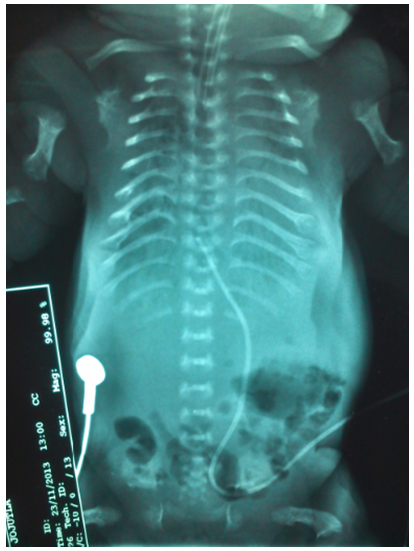 Figura 12. Radiografía tomada el día del nacimiento, donde se observa el acortamiento de los huesos largos en forma de “auricular de teléfono”, platispondília y acortamiento de los arcos costales.
Figura 12. Radiografía tomada el día del nacimiento, donde se observa el acortamiento de los huesos largos en forma de “auricular de teléfono”, platispondília y acortamiento de los arcos costales.

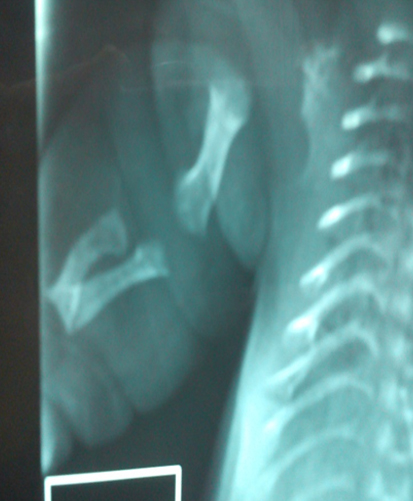 Figura 13. Imagen radiográfica con acercamiento en los huesos largos, con una curvatura de los mismos, y un marcado acortamiento con piel redundante.
Figura 13. Imagen radiográfica con acercamiento en los huesos largos, con una curvatura de los mismos, y un marcado acortamiento con piel redundante.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

This paper presents a case report of thanatophoric displasia diagnosed in the prenatal period using ultrasound standards. The course of the case pregnancy, birth process, and postnatal period is described. This report invites bioethical analysis using its principles, appealing to human dignity, diversity and otherness, particularly in the mother-child dyad and their family. An early diagnosis allows parental support as they face the course of this condition and its potentially fatal outcome.
 Autores:
Edgar Abarca López[1,2], Alejandra Rodríguez Torres[2], Donovan Casas Patiño[3,4], Esteban Espíndola Benítez[2]
Autores:
Edgar Abarca López[1,2], Alejandra Rodríguez Torres[2], Donovan Casas Patiño[3,4], Esteban Espíndola Benítez[2]

Citación: Abarca E, Rodríguez A, Casas D, Espíndola E. Thanatophoric dysplasia: case-based bioethical analysis. Medwave 2014;14(3)e5943 doi: 10.5867/medwave.2014.03.5943
Fecha de envío: 2/3/2014
Fecha de aceptación: 14/4/2014
Fecha de publicación: 29/4/2014
Origen: no solicitado
Tipo de revisión: con revisión por dos pares revisores externos, a doble ciego

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Parilla BV, Leeth EA, Kambich MP, Chilis P, MacGregor SN. Antenatal detection of skeletal dysplasias. J Ultrasound Med. 2003;22(3):255-8; quiz 259-61. | PubMed | Link |
Parilla BV, Leeth EA, Kambich MP, Chilis P, MacGregor SN. Antenatal detection of skeletal dysplasias. J Ultrasound Med. 2003;22(3):255-8; quiz 259-61. | PubMed | Link | Dighe M, Fligner C, Cheng E, Warren B, Dubinsky T. Fetal skeletal dysplasia: an approach to diagnosis with illustrative cases. Radiographics. 2008;28(4):1061-77. | CrossRef | PubMed |
Dighe M, Fligner C, Cheng E, Warren B, Dubinsky T. Fetal skeletal dysplasia: an approach to diagnosis with illustrative cases. Radiographics. 2008;28(4):1061-77. | CrossRef | PubMed | Ulla M, Aiello H, Cobos MP, Orioli I, García-Mónaco R, Etchegaray A, et al. Prenatal diagnosis of skeletal dysplasias: contribution of three-dimensional computed tomography. Fetal Diagn Ther. 2011;29(3):238-47. | CrossRef | PubMed |
Ulla M, Aiello H, Cobos MP, Orioli I, García-Mónaco R, Etchegaray A, et al. Prenatal diagnosis of skeletal dysplasias: contribution of three-dimensional computed tomography. Fetal Diagn Ther. 2011;29(3):238-47. | CrossRef | PubMed | Maroteaux P, Lamy M, Robert JM. Le nanisme thanatophore. Presse Med. 1967;75(49):2519-24. | PubMed |
Maroteaux P, Lamy M, Robert JM. Le nanisme thanatophore. Presse Med. 1967;75(49):2519-24. | PubMed | Yamada T, Sawai H, Nishimura G, Numabe H, Cho K, Minakami H. Platyspondylic lethal skeletal dysplasia San Diego type (thanatophoric dysplasia type 1) associated with trisomy 21 presenting with nuchal translucency: a case report. Prenat Diagn. 2009;29(7):715-7. | CrossRef | PubMed |
Yamada T, Sawai H, Nishimura G, Numabe H, Cho K, Minakami H. Platyspondylic lethal skeletal dysplasia San Diego type (thanatophoric dysplasia type 1) associated with trisomy 21 presenting with nuchal translucency: a case report. Prenat Diagn. 2009;29(7):715-7. | CrossRef | PubMed | Turgut M, Demirhan O, Tunc E, Bucak IH, Canoz PY, Temiz F, et al. Diagnosis of chromosomal abnormalities in a patient with thanatophoric dysplasia (TD) type I: the first report describing an important association between cytogenetic findings and TD. Am J Case Rep. 2012;13:109-13. | CrossRef | PubMed |
Turgut M, Demirhan O, Tunc E, Bucak IH, Canoz PY, Temiz F, et al. Diagnosis of chromosomal abnormalities in a patient with thanatophoric dysplasia (TD) type I: the first report describing an important association between cytogenetic findings and TD. Am J Case Rep. 2012;13:109-13. | CrossRef | PubMed | Fajardo F. Displasia tanatofórica. Reporte de un caso. Bol Clin Hosp Infant Edo Son. 2004;21(1):39-43. | Link |
Fajardo F. Displasia tanatofórica. Reporte de un caso. Bol Clin Hosp Infant Edo Son. 2004;21(1):39-43. | Link | Wong HS, Kidd A, Zuccollo J, Tuohy J, Strand L, Tait J, et al. A case of thanatophoric dysplasia: the early prenatal 2D and 3D sonographic findings and molecular confirmation of diagnosis. Fetal Diagn Ther. 2008;24(1):71-3.
| CrossRef | PubMed |
Wong HS, Kidd A, Zuccollo J, Tuohy J, Strand L, Tait J, et al. A case of thanatophoric dysplasia: the early prenatal 2D and 3D sonographic findings and molecular confirmation of diagnosis. Fetal Diagn Ther. 2008;24(1):71-3.
| CrossRef | PubMed | Islas L, Cardiel L, Pineda M, Hernández R, Guillen V. Un caso de displasia tanatofórica tipo 1. Rev Mex Pediatr. 2008;75(5):231-234. | Link |
Islas L, Cardiel L, Pineda M, Hernández R, Guillen V. Un caso de displasia tanatofórica tipo 1. Rev Mex Pediatr. 2008;75(5):231-234. | Link | Campos D, Martínez A, Ambriz R, Martínez L, Artega G, Esmer C. Displasia tanatofórica en un embarazo gemelar: hallazgos prenatales y revisión en la literatura. Perinatol Reprod Hum. 2010;24(1):36-41. | Link |
Campos D, Martínez A, Ambriz R, Martínez L, Artega G, Esmer C. Displasia tanatofórica en un embarazo gemelar: hallazgos prenatales y revisión en la literatura. Perinatol Reprod Hum. 2010;24(1):36-41. | Link | Makrydimas G, Souka A, Skentou H, Lolis D, Nicolaides K. Osteogenesis imperfecta and other skeletal dysplasias presenting with increased nuchal translucency in the first trimester. Am J Med Genet. 2001;98(2):117-20. | CrossRef | PubMed |
Makrydimas G, Souka A, Skentou H, Lolis D, Nicolaides K. Osteogenesis imperfecta and other skeletal dysplasias presenting with increased nuchal translucency in the first trimester. Am J Med Genet. 2001;98(2):117-20. | CrossRef | PubMed | Tonni G, Azzoni D, Ventura A, Ferrari B, Felice CD, Baldi M. Thanatophoric dysplasia type I associated with increased nuchal translucency in the first trimester: Early prenatal diagnosis using combined ultrasonography and molecular biology. Fetal Pediatr Pathol. 2010;29(5):314-22. | CrossRef | PubMed |
Tonni G, Azzoni D, Ventura A, Ferrari B, Felice CD, Baldi M. Thanatophoric dysplasia type I associated with increased nuchal translucency in the first trimester: Early prenatal diagnosis using combined ultrasonography and molecular biology. Fetal Pediatr Pathol. 2010;29(5):314-22. | CrossRef | PubMed | Tretter AE, Saunders RC, Meyers CM, Dungan JS, Grumbach K, Sun CC, et al. Antenatal diagnosis of lethal skeletal dysplasias. Am J Med Genet. 1998;75(5):518-22. | CrossRef | PubMed |
Tretter AE, Saunders RC, Meyers CM, Dungan JS, Grumbach K, Sun CC, et al. Antenatal diagnosis of lethal skeletal dysplasias. Am J Med Genet. 1998;75(5):518-22. | CrossRef | PubMed | Garjian KV1, Pretorius DH, Budorick NE, Cantrell CJ, Johnson DD, Nelson TR. Fetal skeletal dysplasia: three-dimensional US--initial experience. Radiology. 2000;214(3):717-23. | CrossRef | PubMed |
Garjian KV1, Pretorius DH, Budorick NE, Cantrell CJ, Johnson DD, Nelson TR. Fetal skeletal dysplasia: three-dimensional US--initial experience. Radiology. 2000;214(3):717-23. | CrossRef | PubMed | Baker KM, Olson DS, Harding CO, Pauli RM. Long-term survival in typical thanatophoric dysplasia type 1. Am J Med Genet. 1997;70(4):427-36. | CrossRef | PubMed |
Baker KM, Olson DS, Harding CO, Pauli RM. Long-term survival in typical thanatophoric dysplasia type 1. Am J Med Genet. 1997;70(4):427-36. | CrossRef | PubMed | Martínez González C. Seminario en bioética. En: Curso de actualización pediatría 2006. Madrid: Exlibris, 2006:295-9.
Martínez González C. Seminario en bioética. En: Curso de actualización pediatría 2006. Madrid: Exlibris, 2006:295-9.  Astray San-Martín A. Seminario en bioética. Introducción. En: Curso de actualización de pediatría. Madrid: Exlibris, 2006.
Astray San-Martín A. Seminario en bioética. Introducción. En: Curso de actualización de pediatría. Madrid: Exlibris, 2006.  Beauchamp TL, Childress JF. Principios de ética biomédica. Barcelona: Masson, 1999
Beauchamp TL, Childress JF. Principios de ética biomédica. Barcelona: Masson, 1999  González RM, González I. Recuento histórico de la bioética en la genética médica. Rev Cubana Med Gen Integr. 2002;18(5):374-77. | Link |
González RM, González I. Recuento histórico de la bioética en la genética médica. Rev Cubana Med Gen Integr. 2002;18(5):374-77. | Link | Cabrera C. Aspectos bioéticos del diagnóstico prenatal. Rev Obstet Ginecol Venez. 2008;68(3):141-43. | Link |
Cabrera C. Aspectos bioéticos del diagnóstico prenatal. Rev Obstet Ginecol Venez. 2008;68(3):141-43. | Link | Casagrandi D, Zaldívar T, Nodarse A, Carballo S. Algunos aspectos éticos del diagnóstico prenatal, la medicina y terapias fetales. Rev Cubana Obstet Ginecol. 2005;31(3). | Link |
Casagrandi D, Zaldívar T, Nodarse A, Carballo S. Algunos aspectos éticos del diagnóstico prenatal, la medicina y terapias fetales. Rev Cubana Obstet Ginecol. 2005;31(3). | Link | Hottois G. Qu’est-ce que la bioéthique? Paris: Librairie Philosophique Vrin, 2004.
Hottois G. Qu’est-ce que la bioéthique? Paris: Librairie Philosophique Vrin, 2004.  Gafo Javier. Los principios de justicia y solidaridad en bioética. En: cuadernos del programa regional de bioética para América Latina y el Caribe Nº 6. OPS, 1998.
Gafo Javier. Los principios de justicia y solidaridad en bioética. En: cuadernos del programa regional de bioética para América Latina y el Caribe Nº 6. OPS, 1998.  Rawls J. Teoría de la justicia. México: Fondo de Cultura Económica, 1997:20.
Rawls J. Teoría de la justicia. México: Fondo de Cultura Económica, 1997:20.  Kottow MH. Vulnerability: what kind of principle is it? Med Health Care Philos. 2004;7(3):281-7. | CrossRef | PubMed |
Kottow MH. Vulnerability: what kind of principle is it? Med Health Care Philos. 2004;7(3):281-7. | CrossRef | PubMed | Dahl R, Kemp P. Basic ethical principles. En: European bioethics and biolaw. Barcelona: Institut Borja de Bioètica, 2000
Dahl R, Kemp P. Basic ethical principles. En: European bioethics and biolaw. Barcelona: Institut Borja de Bioètica, 2000  Santos y Vargas L. La bioética como una disciplina crítica. En: Bioética para la sustentabilidad. La Habana: Publicaciones Acuario, 2002.
Santos y Vargas L. La bioética como una disciplina crítica. En: Bioética para la sustentabilidad. La Habana: Publicaciones Acuario, 2002.  Gajardo A. El consejo genético desde una perspectiva bioética personalista. Acta Bioethica. 2007;13(2):176-180. | Link |
Gajardo A. El consejo genético desde una perspectiva bioética personalista. Acta Bioethica. 2007;13(2):176-180. | Link | Ahued JR. Aspectos bioéticos en medicina materno fetal. Perinatol Reprod Hum. 2001;15(4):214-18. | Link |
Ahued JR. Aspectos bioéticos en medicina materno fetal. Perinatol Reprod Hum. 2001;15(4):214-18. | Link | Yudiesly M. Dilemas éticos en el asesoramiento genético del diagnóstico prenatal. Bioética. 2008;8(1):10-17. | Link |
Yudiesly M. Dilemas éticos en el asesoramiento genético del diagnóstico prenatal. Bioética. 2008;8(1):10-17. | Link | Báez MR. Aspectos bioéticos del diagnóstico prenatal. Rev Sanid Milit Mex. 2008;62(1):42-49. | Link |
Báez MR. Aspectos bioéticos del diagnóstico prenatal. Rev Sanid Milit Mex. 2008;62(1):42-49. | Link | Savulescu J. Is there a "right not to be born"? Reproductive decision making, options and the right to information. J Med Ethics. 2002;28(2):65-7. | CrossRef | PubMed |
Savulescu J. Is there a "right not to be born"? Reproductive decision making, options and the right to information. J Med Ethics. 2002;28(2):65-7. | CrossRef | PubMed | Gottfreðsdóttir H, Arnason V. Bioethical concepts in theory and practice: an exploratory study of prenatal screening in Iceland. Med Health Care Philos. 2011;14(1):53-61. | CrossRef | PubMed |
Gottfreðsdóttir H, Arnason V. Bioethical concepts in theory and practice: an exploratory study of prenatal screening in Iceland. Med Health Care Philos. 2011;14(1):53-61. | CrossRef | PubMed | Thachuk A. The space in between: narratives of silence and genetic terminations. Bioethics. 2007;21(9):511-4. | CrossRef | PubMed |
Thachuk A. The space in between: narratives of silence and genetic terminations. Bioethics. 2007;21(9):511-4. | CrossRef | PubMed | Displasias esqueléticas
Displasias esqueléticas