 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Palabras clave: Vitamin D, Vitamin D supplementation, Inflammatory bowel disease, Crohn's disease, Ulcerative colitis
La enfermedad inflamatoria intestinal es un trastorno crónico caracterizado por presentar episodios de exacerbación y remisión, cuya incidencia mundial se ha incrementado en las últimas décadas. La vitamina D está implicada en la regulación inmunológica, mejora las funciones de la barrera y la microbiota intestinal. Estudios han observado que niveles altos de esta vitamina disminuye la incidencia de recidivas y mejora la evolución clínica de la enfermedad. El objetivo de esta revisión fue analizar la evidencia sobre la suplementación de vitamina D en pacientes adultos con enfermedad inflamatoria intestinal. Los estudios que administraron dosis menores a 2000 unidades internacionales al día de vitamina D en pacientes ambulatorios, no presentaron efectos beneficios. Por el contrario, los que suplementan niveles de 2000 unidades internacionales al día incrementaron los niveles séricos de esta vitamina y redujo la actividad de la enfermedad. En el caso de los sujetos con enfermedad activa, dosis de 5000 a 10 000 unidades internacionales al día redujeron la sintomatología clínica. Esta revisión apreció que la suplementación con vitamina D sobre 2000 unidades internacionales al día, en pacientes con enfermedad inflamatoria intestinal en etapa inactiva y entre 5000 a 10 000 unidades internacionales al día en etapa activa, muestra efectos positivos en el cuadro clínico de la patología.
|
Ideas clave
|
La enfermedad inflamatoria intestinal es un trastorno crónico recurrente caracterizado principalmente por presentar episodios de exacerbación y remisión sintomatología [1]. Sus síntomas más frecuentes son diarrea, hemorragia digestiva baja, dolor abdominal, fiebre, fatiga y baja de peso [1]. Las dos formas principales son la enfermedad de Crohn y la colitis ulcerosa. La incidencia mundial de esta patología se ha incrementado en las últimas décadas en países desarrollados y en vías de desarrollo [2].
La vitamina D es una biomolécula liposoluble esencial para la salud humana, ya que participa en gran cantidad de procesos bioquímicos y fisiológicos del organismo, siendo muy reconocida por participar en el metabolismo del calcio y fósforo [3],[4]. La vitamina D se encuentra ampliamente presente en los tejidos, obteniéndose mediante la exposición de la piel a luz ultravioleta del sol y a través de la ingesta dietética [4],[5]. Las principales fuentes de este nutriente son los lácteos, yema de huevo, carnes rojas y pescados [6].
Algunos estudios observaron que la vitamina D está implicada en la regulación de la respuesta inmunológica [2],[7],[8], mejorando la composición de la microbiota del colon y las funciones de la barrera intestinal, cumpliendo un importante rol en la enfermedad inflamatoria intestinal [6],[9]. Diversos estudios han observado que los altos niveles séricos de vitamina D, disminuye la incidencia de recidivas del cuadro clínico [10],[11]. Se ha observado que la deficiencia de esta biomolécula incrementa el riesgo de recaída clínica y reactivación de la enfermedad inflamatoria intestinal [12],[13]. Debido a lo anterior, ciertos autores sugieren que la suplementación con vitamina D es relevante en su tratamiento, mejorando la evolución clínica de la enfermedad [9]. Sin embargo, no están del todo claro los umbrales óptimos de suplementación de esta vitamina [14],[15]. Por ello, el propósito de esta revisión es analizar la evidencia sobre la suplementación con vitamina D en pacientes adultos con enfermedad de Crohn y colitis ulcerosa.
El presente estudio corresponde a una revisión narrativa de la literatura. Se incluyeron estudios primarios, publicados entre 2015 a 2020, en inglés y español. Se consultaron los motores de búsqueda de las bases de datos Web of Science y PubMed. En la estrategia de búsqueda se incluyeron las siguientes palabras clave: “vitamin d therapy”, “vitamin d supplementation”, “vitamin d treatment”, “inflammatory bowel disease”, “Crohn’s disease”, “ulcerative colitis”. Los estudios se seleccionaron de acuerdo con los siguientes criterios de inclusión:
La enfermedad inflamatoria intestinal es un trastorno crónico que ocasiona inflamación en segmentos del tracto gastrointestinal [16],[17]. En el caso de la enfermedad de Crohn puede alterar desde la boca hasta el área perianal, en tanto la colitis ulcerosa afecta mayormente al colon y recto [17],[18]. En la actualidad, se considera que el origen de la enfermedad inflamatoria intestinal está influenciado por factores genéticos, inmunológicos, interacciones ambientales, tabaquismo y drogas entre otras [19],[20],[21].
La enfermedad de Crohn y colitis ulcerosa se caracterizan por producir diarrea con o sin moco y dolor abdominal [22]. La severidad de los síntomas se incrementa en los episodios de activación, presentándose incluso fístulas, abscesos y estenosis en la enfermedad de Crohn; y zonas hemorrágicas, perforación, pseudopólipos y megacolon tóxico en la colitis ulcerosa [23],[24]. Además de los síntomas clásicos de la enfermedad de Crohn y la colitis ulcerosa, existen manifestaciones extraintestinales cuya persistencia se asocia con episodios de exacerbación de la enfermedad [25].
La valoración de la actividad de la enfermedad para enfermedad de Crohn se realiza mediante el Crohn’s Disease Activity Index (CDAI) e índice de Harvey-Bradshaw (HBI) [26]. En el caso del CDAI, una puntuación menor a 50 corresponde a remisión, y superior a 150 crisis, donde se presenta deposiciones líquidas, dolor abdominal grave por más de siete días, complicaciones extraintestinales, además de uso de antidiarreicos entre otros [26]. El índice HBI evalúa deposiciones líquidas diarias, dolor abdominal, masa abdominal y manifestaciones extraintestinales por un periodo de siete días, clasificando el estado activo con un puntaje igual o superior a siete [23],[24],[25],[26]. Para la colitis ulcerosa se utiliza el índice de gravedad de la Clínica Mayo, el cual adicionalmente considera la presencia de sangre en heces y clasifica en crisis leve, con un puntaje superior a 3; moderada, con un puntaje de 5 a 8; y grave, de 9 a 12 puntos [24].
La enfermedad de Crohn y colitis ulcerosa son patologías clínicamente difíciles de manejar durante los episodios de activación, pues entre el 20 y 40% presenta manifestaciones extraintestinales y complicaciones de potencial riesgo vital [16]. El 50% de los sujetos con enfermedad de Crohn y del 20 al 30% de los individuos con colitis ulcerosa, suelen requerir cirugía en el periodo activo de las patologías [16]. Además, los pacientes con enfermedad inflamatoria intestinal activa tienen una probabilidad del 70 al 80% de recaída al año siguiente [17].
La vitamina D destaca por sus diferentes roles en el organismo, como la homeostasis cálcica y ejercer acciones como prohormona, entre otras funciones [27]. Desde el punto de vista molecular la vitamina D se presenta como ergocalciferol (vitamina D2) y colecalciferol (vitamina D3) [4]. Este último es la principal fuente de vitamina D de la naturaleza, dado que puede ser sintetizada, de manera endógena, mediante la luz ultravioleta procedente del sol [28]. Además, se obtiene de forma exógena, mediante la ingesta alimentaria, representando 20% de los requerimientos diarios [4],[6].
El estado corporal de vitamina D se determina midiendo la concentración plasmática de 25-hidroxivitamina D, el cual indica los niveles fisiológicos requeridos para evitar la intoxicación y mantener los depósitos de parathormona [29]. De acuerdo con la mayoría de las sociedades científicas internacionales especializadas en el tema, los niveles entre 30 y 50 nanogramos por mililitro (75 a 125 nanomol por litro), corresponden a suficiencia; 20 a 30 nanogramos por mililitro (50 a 75 nanomol por litro), insuficiencia; menor a 20 nanogramos por mililitro (menor a 50 nanomol por litro), deficiencia; 50 a 150 nanogramos por mililitro (75 a 375 nanomol por litro), sobredosis; y superior a 150 a 200 nanogramos por mililitro (superior a 375 a 500 nanomol por litro), intoxicación [29],[30].
Rol de la vitamina d en la enfermedad inflamatoria intestinal
La vitamina D ha demostrado mejorar la función de la barrera intestinal, regular el proceso inflamatorio y el equilibrio de la microbiota intestinal [31]. En la barrera intestinal, reduce la lesión celular provocada por la enfermedad inflamatoria intestinal, mediante supresión de la apoptosis de las células del epitelio, regulación diferencial de las proteínas de unión estrecha (Occludin, Zo-1, Zo-2, Vinculin y Claudin) y alteración de la resistencia transepitelial [13],[32]. Adicionalmente, la vitamina D promueve la regeneración de la mucosa, disminuye la inflamación y mejora la función intestinal, por medio de vías de señalización mediadas por receptores de la vitamina D [10],[13]. La eficacia de la vitamina D en la barrera intestinal, depende de su concentración y capacidad de unión con los receptores de la vitamina D [10],[13].
El intestino grueso alberga una diversa variedad de la microbiota intestinal que participa en la inmunidad, la absorción de nutrientes y la homeostasis de la barrera epitelial [10],[33]. Los pacientes con enfermedad inflamatoria intestinal presentan una reducción de la riqueza bacteriana en comparación con sujetos sanos [10]. Estudios recientes han detectado que las personas con mayores niveles séricos de vitamina D, presentan una microbiota más desarrollada y abundante, reduciendo la inflamación y relacionándose con menor actividad y recaídas de la enfermedad inflamatoria intestinal [10],[14],[34].
Respecto a su rol antiinflamatorio, la vitamina D inhibe la síntesis de prostaglandinas, produciendo una disminución de la permeabilidad intestinal y dificultando la función proinflamatoria de ciertas células inmunitarias [10]. Adicionalmente, suprime la actividad de los subtipos linfocitarios, causando reducción de las citocinas inflamatorias interleucinas 2 (IL-2) y el factor de necrosis tumoral alfa (TNF-α) [8],[13]. Por otra parte, se ha demostrado que esta vitamina modula la actividad y diferenciación de los monocitos y macrófagos, favorece el incremento de interleucina 10 (IL-10) y 12 (IL-12), las cuales tienen acción antiinflamatoria [8],[35].
La vitamina D contribuye también a reducir la síntesis de interleucina 17 (IL-17), aumentando la actividad antiinflamatoria de los glucocorticoides [8]. Adicionalmente, esta favorece el incremento de la producción de interleucina 4 (IL-4), 5 (IL-5), 6 (IL-6) y 13 (IL-13), destacadas por ejercer acción antiinflamatoria inhibiendo el TNF-α [8],[35]. También, disminuye la actividad apoptótica del linfocito B activo y el plasmocito reduciendo la secreción de inmunoglobulina E [8],[36].
Efecto de la suplementación sobre enfermedad inflamatoria intestinal inactivas (ambulatorios)
Los sujetos con enfermedad inflamatoria intestinal presentan una elevada probabilidad de padecer deficiencia de vitamina D, debido a que no existe un umbral de exposición a la luz solar segura [14], incrementando el riesgo de melanoma asociado a la patología [15]. Adicionalmente, es recurrente que los pacientes no logren cubrir las recomendaciones de vitamina D dietética, puesto que, algunos alimentos se asocian al incremento de la sintomatología clínica de la enfermedad [15].
Estudios que suplementaron con dosis menores a 2000 unidades internacionales al día de vitamina D, no evidenciaron cambios significativos en los niveles séricos en pacientes con tratamiento ambulatorio (Tabla 1). El estudio realizado en 2016 por Kojecky y colaboradores [37], observó que la suplementación de 1100 unidades internacionales al día, no mostraba reducción significativa de la actividad de la enfermedad inflamatoria intestinal a través del índice de gravedad de la Clínica Mayo y CDAI, posiblemente debido a que no se logró reducir el déficit sérico de vitamina D en los sujetos estudio. Por otra parte, Tan y colaboradores [38] evaluaron una dosis de 1667 unidades internacionales al día durante 12 meses, que incrementó los niveles séricos de vitamina D, pero sin demostrar cambios significativos en el índice de actividad de la enfermedad de Crohn y colitis ulcerosa.
Los ensayos clínicos de Kojecky y colaboradores, que suplementan esta vitamina D con 2000 unidades internacionales al día, detectaron incrementos de los niveles séricos de este nutriente [39],[40]. Por otra parte, Karimi y colaboradores [41] detectaron una reducción de la puntuación Clinical Colitis Activity Index (SCCAI) en pacientes con colitis ulcerosa, administrando la misma dosis de vitamina D.
Efecto de la suplementación sobre enfermedad inflamatoria intestinal activa
Estudios que suplementaron vitamina D en niveles entre 5000 a 10 000 unidades internacionales al día, han observado efectos beneficios en la enfermedad inflamatoria intestinal en etapa activa. De acuerdo con Garg y colaboradores [42], la suplementación entre 5000 a 10 000 unidades internacionales al día de vitamina D en sujetos con enfermedad inflamatoria intestinal activa, durante un periodo de 12 semanas contribuyó a reducir la sintomatología clínica de los pacientes. En el mismo estudio, la terapia no presentó eventos adversos graves y el índice de actividad disminuyó constantemente controlando la recidiva, mediante la evaluación del CDAI para la enfermedad de Crohn y el HBI para la colitis ulcerosa [42]. Otro estudio de Garg y colaboradores [43] de 2018, encontró que la suplementación con 40 000 unidades internacionales al semana de vitamina D en sujetos con colitis ulcerosa activa, favorecía una reducción de la inflamación intestinal, mediante índice de grave de la Clínica Mayo y Colitis Activity Index. Cabe destacar que los niveles reportados por Garg y colaboradores [43], se encontraban sobre las recomendaciones de normalidad de la Sociedad Española de Endocrinología [29], lo cual puede ser contradictorio extender el periodo de suplementación de esta dosis. A pesar de que no se observaron efectos adversos graves, estos podrían desarrollarse al mantener niveles séricos altos de vitamina D durante un periodo prolongado de suplementación.
Se ha visto un efecto beneficioso de la suplementación de vitamina D entre 5000 y 10 000 unidades internacionales al día para reducir la sintomatología clínica y recidivas en la enfermedad inflamatoria intestinal activa. Efecto similar se ha detectado con la suplementación de vitamina D en niveles superiores a 2000 unidades internacionales al día sobre la actividad de la enfermedad inflamatoria intestinal inactiva.
Por el contrario, valores inferiores a 2000 unidades internacionales al día no presentaron efectos significativos sobre la sintomatología o en los índices de actividad de la enfermedad inflamatoria intestinal en etapa inactiva.
Es relevante el monitoreo constante del nivel sérico de vitamina D, con el objetivo de no ocasionar efectos adversos graves. Nuevos estudios que incorporen análisis inmunológicos y cuantificación de la ingesta de esta vitamina ayudarían a arrojar más luces sobre el efecto de la suplementación en estas patologías.
Autoría
MZ: conceptualización, investigación, curación de datos, preparación del artículo original, revisión y edición. JP: conceptualización, metodología, investigación, revisión y edición del artículo y supervisión. CD: metodología, investigación, revisión y edición del artículo y supervisión.
Agradecimientos
Los autores agradecen al Dr. José Fernández Cao y el Dr. (c). Sergio Jiménez Torres, por su aporte al presente artículo.
Conflictos de intereses
Los autores completaron la declaración de conflictos de interés de ICMJE y declararon que no recibieron fondos por la realización de este artículo; no tienen relaciones financieras con organizaciones que puedan tener interés en el artículo publicado en los últimos tres años y no tienen otras relaciones o actividades que puedan influenciar en la publicación del artículo. Los formularios se pueden solicitar contactando al autor responsable o al Comité Editorial de la Revista.
Financiamiento
Los autores declaran no tener fuente de financiamiento.
Aspectos éticos
El presente artículo esta eximido de la aprobación de un comité de ética, debido a que corresponde a un estudio secundario.
Idioma del envío
Español.

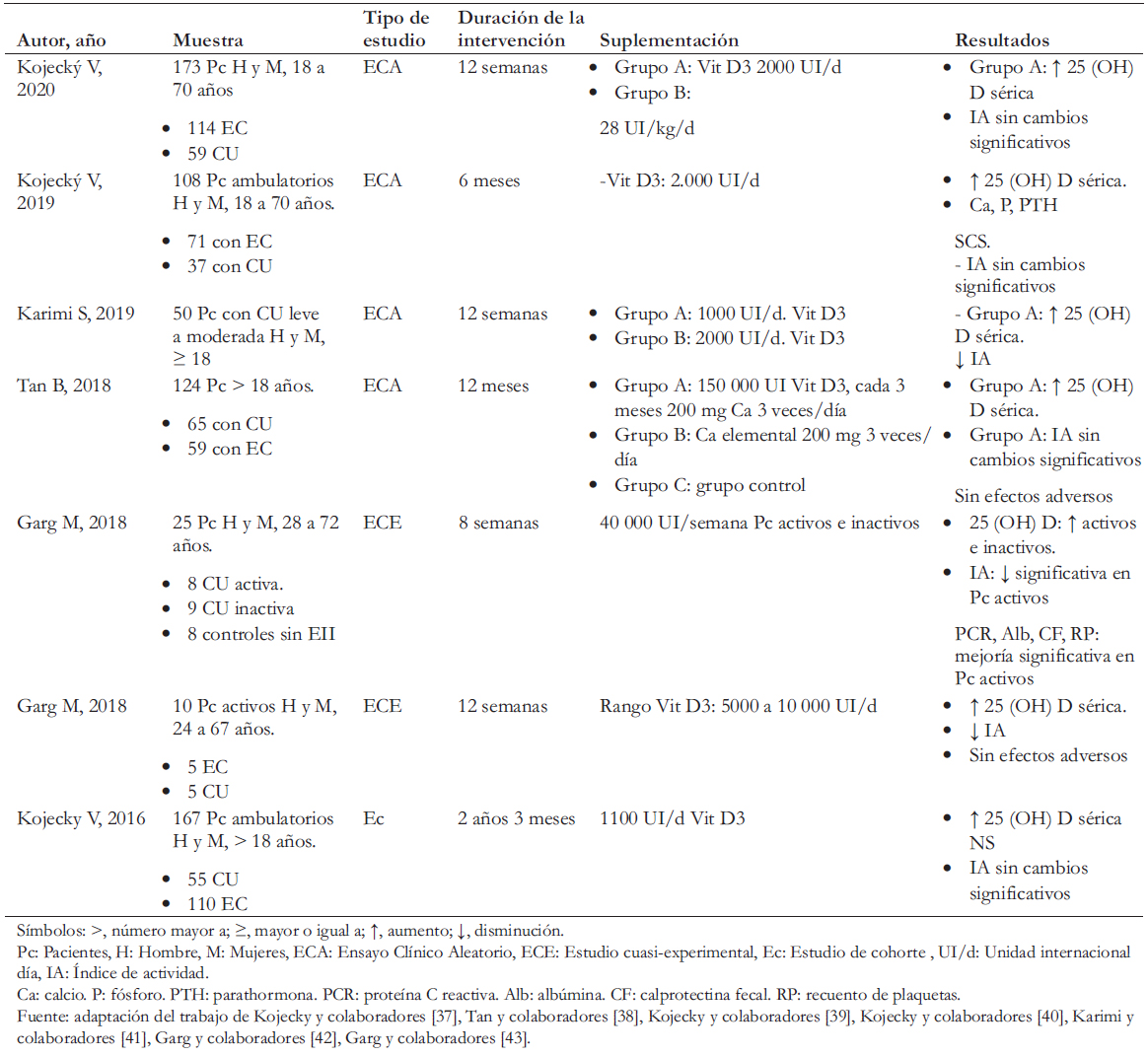 Tabla 1. Características de los estudios incluidos con información sobre la suplementación de vitamina D en pacientes con enfermedad inflamatoria intestinal.
Tabla 1. Características de los estudios incluidos con información sobre la suplementación de vitamina D en pacientes con enfermedad inflamatoria intestinal.

Inflammatory bowel disease is a chronic disorder characterized by exacerbation and remission periods, and its worldwide incidence has increased in recent decades. Vitamin D is involved in immune regulation and improves barrier functions and intestinal microbiota. Studies have observed that high vitamin D levels decrease relapses and improve the clinical course of inflammatory bowel disease. The objective of this review was to analyze the evidence on vitamin D supplementation in adult patients with inflammatory bowel disease. Among inactive patients, the studies administrating less than 2000 international units per day of vitamin D did not find any beneficial effects. However, those supplementing 2000 international units of vitamin D per day increased serum levels and reduced disease activity. In patients with active disease, doses between 5000 to 10 000 international units per day reduced symptomatology. This review showed that vitamin D supplementation above 2000 international units per day among inactive patients with inflammatory bowel disease, and between 5000 to 10 000 international units per day among those in the active stage, shows potential benefits on the disease.
 Autores:
Mellany Zepeda[1], Julio Pérez [1], Carlos Doepking[1]
Autores:
Mellany Zepeda[1], Julio Pérez [1], Carlos Doepking[1]

Citación: Zepeda M, Pérez J, Doepking C. Vitamin D supplementation in inflammatory bowel disease: a narrative review. Medwave 2022;22(1):e002525 doi: 10.5867/medwave.2022.01.002525
Fecha de envío: 3/9/2021
Fecha de aceptación: 23/12/2021
Fecha de publicación: 24/1/2022
Origen: No solicitado
Tipo de revisión: Con revisión por pares externa, por cinco árbitros a doble ciego

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Simian D, Quera R. Towards an integral management of inflammatory bowel disease. Rev Med Chil. 2016;144: 488–95.
| Link |
Simian D, Quera R. Towards an integral management of inflammatory bowel disease. Rev Med Chil. 2016;144: 488–95.
| Link | Meligrana NE, Quera R, Figueroa C, Ibáñez P, Lubascher J, Kronberg U, et al. Environmental risk factors in the development and evolution of inflammatory bowel disease. Rev Med Chil. 2019;147: 212–220.
| Link |
Meligrana NE, Quera R, Figueroa C, Ibáñez P, Lubascher J, Kronberg U, et al. Environmental risk factors in the development and evolution of inflammatory bowel disease. Rev Med Chil. 2019;147: 212–220.
| Link | De Oliveira V, Muller G, Dutra E, Boff D, Zirbes G. Influence of vitamin D in human health. Acta Bioquim Clin Latinoam. 2014;48: 329–337.
| Link |
De Oliveira V, Muller G, Dutra E, Boff D, Zirbes G. Influence of vitamin D in human health. Acta Bioquim Clin Latinoam. 2014;48: 329–337.
| Link | Valero M, Hawkins F. Metabolism, endogenous andexogenous sources of vitamin D. Reemo. 2007;16: 63–70.
| CrossRef | Link |
Valero M, Hawkins F. Metabolism, endogenous andexogenous sources of vitamin D. Reemo. 2007;16: 63–70.
| CrossRef | Link | Calle A, Torrejón M. Vitamin D and its “non-classical” effects. Rev Esp Salud Pública. 2012;18: 676–84.
| Link |
Calle A, Torrejón M. Vitamin D and its “non-classical” effects. Rev Esp Salud Pública. 2012;18: 676–84.
| Link | Leskovar D, Meštrović T, Barešić A, Kraljević I, Panek M, Čipčić Paljetak H, et al. The Role of Vitamin D in Inflammatory Bowel Disease - Assessing Therapeutic and Preventive Potential of Supplementation and Food Fortification. Food Technol Biotechnol. 2018;56: 455–463.
| CrossRef |
Leskovar D, Meštrović T, Barešić A, Kraljević I, Panek M, Čipčić Paljetak H, et al. The Role of Vitamin D in Inflammatory Bowel Disease - Assessing Therapeutic and Preventive Potential of Supplementation and Food Fortification. Food Technol Biotechnol. 2018;56: 455–463.
| CrossRef | Yamamoto E, Jørgensen TN. Immunological effects of vitamin D and their relations to autoimmunity. J Autoimmun. 2019;100: 7–16. | CrossRef | Link |
Yamamoto E, Jørgensen TN. Immunological effects of vitamin D and their relations to autoimmunity. J Autoimmun. 2019;100: 7–16. | CrossRef | Link | Anaya J, Sarmiento-Monroy J, García-Carrasco M. Papel inmunomodulador de la vitamina D. En: Sindrome de Sjogren. Bogotá, Editorial Universidad del Rosario. 2017; 193–204. | CrossRef |
Anaya J, Sarmiento-Monroy J, García-Carrasco M. Papel inmunomodulador de la vitamina D. En: Sindrome de Sjogren. Bogotá, Editorial Universidad del Rosario. 2017; 193–204. | CrossRef | Parizadeh SM, Jafarzadeh-Esfehani R, Hassanian SM, Mottaghi-Moghaddam A, Ghazaghi A, Ghandehari M, et al. Vitamin D in inflammatory bowel disease: From biology to clinical implications. Complement Ther Med. 2019;47: 102189.
| CrossRef | Link |
Parizadeh SM, Jafarzadeh-Esfehani R, Hassanian SM, Mottaghi-Moghaddam A, Ghazaghi A, Ghandehari M, et al. Vitamin D in inflammatory bowel disease: From biology to clinical implications. Complement Ther Med. 2019;47: 102189.
| CrossRef | Link | Garcia PM, Moore J, Kahan D, Hong MY. Effects of Vitamin D Supplementation on Inflammation, Colonic Cell inetics, and Microbiota in Colitis: A Review. Molecules. 2020;25.
| CrossRef | Link |
Garcia PM, Moore J, Kahan D, Hong MY. Effects of Vitamin D Supplementation on Inflammation, Colonic Cell inetics, and Microbiota in Colitis: A Review. Molecules. 2020;25.
| CrossRef | Link | Rossi RE, Whyand T, Murray CD, Hamilton MI, Conte D, Caplin ME. The role of dietary supplements in inflammatory bowel disease: a systematic review. Eur J Gastroenterol Hepatol. 2016;28: 1357–1364.
| Link |
Rossi RE, Whyand T, Murray CD, Hamilton MI, Conte D, Caplin ME. The role of dietary supplements in inflammatory bowel disease: a systematic review. Eur J Gastroenterol Hepatol. 2016;28: 1357–1364.
| Link | Tabatabaeizadeh S-A, Tafazoli N, Ferns GA, Avan A, Ghayour-Mobarhan M. Vitamin D, the gut microbiome and inflammatory bowel disease. J Res Med Sci. 2018;23: 75.
| CrossRef | Link |
Tabatabaeizadeh S-A, Tafazoli N, Ferns GA, Avan A, Ghayour-Mobarhan M. Vitamin D, the gut microbiome and inflammatory bowel disease. J Res Med Sci. 2018;23: 75.
| CrossRef | Link | Meeker S, Seamons A, Maggio-Price L, Paik J. Protective links between vitamin D, inflammatory bowel disease and colon cancer. World J Gastroenterol. 2016;22: 933–48. | CrossRef | Link |
Meeker S, Seamons A, Maggio-Price L, Paik J. Protective links between vitamin D, inflammatory bowel disease and colon cancer. World J Gastroenterol. 2016;22: 933–48. | CrossRef | Link | Nielsen OH, Hansen TI, Gubatan JM, Jensen KB, Rejnmark L. Managing vitamin D deficiency in inflammatory bowel disease. Frontline Gastroenterol. 2019;10: 394–400.
| CrossRef | Link |
Nielsen OH, Hansen TI, Gubatan JM, Jensen KB, Rejnmark L. Managing vitamin D deficiency in inflammatory bowel disease. Frontline Gastroenterol. 2019;10: 394–400.
| CrossRef | Link | Fletcher J, Cooper SC, Ghosh S, Hewison M. The Role of Vitamin D in Inflammatory Bowel Disease: Mechanism to Management. Nutrients. 2019;11: 1019. | CrossRef | Link |
Fletcher J, Cooper SC, Ghosh S, Hewison M. The Role of Vitamin D in Inflammatory Bowel Disease: Mechanism to Management. Nutrients. 2019;11: 1019. | CrossRef | Link | Slimming J. Achievements and challenges of the treatment of inflammatory bowel disease in Chile. Rev Med Clín Las Condes. 2019;30: 344–348. | CrossRef | Link |
Slimming J. Achievements and challenges of the treatment of inflammatory bowel disease in Chile. Rev Med Clín Las Condes. 2019;30: 344–348. | CrossRef | Link | Sairenji T, Collins KL, Evans DV. An Update on Inflammatory Bowel Disease. Prim Care. 2017;44: 673–692.
| CrossRef | Link |
Sairenji T, Collins KL, Evans DV. An Update on Inflammatory Bowel Disease. Prim Care. 2017;44: 673–692.
| CrossRef | Link | Roda G, Chien Ng S, Kotze PG, Argollo M, Panaccione R, Spinelli A, et al. Crohn’s disease. Nat Rev Dis Primers. 2020;6: 22.
| CrossRef | Link |
Roda G, Chien Ng S, Kotze PG, Argollo M, Panaccione R, Spinelli A, et al. Crohn’s disease. Nat Rev Dis Primers. 2020;6: 22.
| CrossRef | Link | Silva F, Gatica T, Pavez C. ETIOLOGÍA Y ISIOPATOLOGÍA DE LA ENFERMEDAD INFLAMATORIA INTESTINAL. Revista Médica Clínica Las Condes. 2019;30: 262–272.
| CrossRef | Link |
Silva F, Gatica T, Pavez C. ETIOLOGÍA Y ISIOPATOLOGÍA DE LA ENFERMEDAD INFLAMATORIA INTESTINAL. Revista Médica Clínica Las Condes. 2019;30: 262–272.
| CrossRef | Link | Loddo I, Romano C. Inflammatory Bowel Disease: Genetics, Epigenetics, and Pathogenesis. Front Immunol. 2015;6.
| CrossRef | Link |
Loddo I, Romano C. Inflammatory Bowel Disease: Genetics, Epigenetics, and Pathogenesis. Front Immunol. 2015;6.
| CrossRef | Link | Rogler G, Vavricka S. Exposome in IBD: recent insights in environmental factors that influence the onset and course of IBD. Inflamm Bowel Dis. 2015;21: 400–8.
| CrossRef | Link |
Rogler G, Vavricka S. Exposome in IBD: recent insights in environmental factors that influence the onset and course of IBD. Inflamm Bowel Dis. 2015;21: 400–8.
| CrossRef | Link | Wehkamp J, Götz M, Herrlinger K, Steurer W, Stange E. Chronisch entzündliche darmerkrank-ungen: morbus crohn und colitis ulcerosa. Dtsch Arztebl. 2016;113: 72–81.
| CrossRef | Link |
Wehkamp J, Götz M, Herrlinger K, Steurer W, Stange E. Chronisch entzündliche darmerkrank-ungen: morbus crohn und colitis ulcerosa. Dtsch Arztebl. 2016;113: 72–81.
| CrossRef | Link | Gajendran M, Loganathan P, Catinella AP, Hashash JG. A comprehensive review and update on Crohn’s disease. Dis Mon. 2018;64: 20–57. | CrossRef | Link |
Gajendran M, Loganathan P, Catinella AP, Hashash JG. A comprehensive review and update on Crohn’s disease. Dis Mon. 2018;64: 20–57. | CrossRef | Link | Gajendran M, Loganathan P, Jimenez G, Catinella AP, Ng N, Umapathy C, et al. A comprehensive review and update on ulcerative colitis. Disease-a-Month. 2019;65: 100851.
| CrossRef | Link |
Gajendran M, Loganathan P, Jimenez G, Catinella AP, Ng N, Umapathy C, et al. A comprehensive review and update on ulcerative colitis. Disease-a-Month. 2019;65: 100851.
| CrossRef | Link | Cerrillo E, González ES, Bastida G, Nos P. Manifestaciones extraintestinales en la enfermedad inflamatoria intestinal. Medicine - Programa de Formación Médica Continuada Acreditado. 2020;13: 618–630.
| CrossRef | Link |
Cerrillo E, González ES, Bastida G, Nos P. Manifestaciones extraintestinales en la enfermedad inflamatoria intestinal. Medicine - Programa de Formación Médica Continuada Acreditado. 2020;13: 618–630.
| CrossRef | Link | Gompertz M, Sedano R. Manifestaciones clínicas y endoscópicas en enfermedad inflamatoria intestinal. Revista Médica Clínica Las Condes. 2019;30: 273–282. | CrossRef | Link |
Gompertz M, Sedano R. Manifestaciones clínicas y endoscópicas en enfermedad inflamatoria intestinal. Revista Médica Clínica Las Condes. 2019;30: 273–282. | CrossRef | Link | Bioti Y, Navarro D, Acosta A. Vitamina D, más allá de la homeostasis cálcica. Rev Cuba Endocrinol. 2020;31.
| Link |
Bioti Y, Navarro D, Acosta A. Vitamina D, más allá de la homeostasis cálcica. Rev Cuba Endocrinol. 2020;31.
| Link | Cucalón Arenal JM, Blay Cortés MG, Zumeta Fustero J, Blay Cortés V. Actualización en el tratamiento con colecalciferol en la hipovitaminosis D desde atención primaria. Med Gen Fam. 2019;8: 68–78. | CrossRef | Link |
Cucalón Arenal JM, Blay Cortés MG, Zumeta Fustero J, Blay Cortés V. Actualización en el tratamiento con colecalciferol en la hipovitaminosis D desde atención primaria. Med Gen Fam. 2019;8: 68–78. | CrossRef | Link | Torres E, Nogués X. How to use vitamin D, and what supplementary dose would be the optimum to achieve the best balance between efficacy and security? Rev Osteoporos Metab Miner. 2014;6: 1–4.
| Link |
Torres E, Nogués X. How to use vitamin D, and what supplementary dose would be the optimum to achieve the best balance between efficacy and security? Rev Osteoporos Metab Miner. 2014;6: 1–4.
| Link | Hassanshahi M, Anderson PH, Sylvester CL, Stringer AM. Current evidence for vitamin D in intestinal function and disease. Exp Biol Med (Maywood). 2019;244: 1040–1052.
| Link |
Hassanshahi M, Anderson PH, Sylvester CL, Stringer AM. Current evidence for vitamin D in intestinal function and disease. Exp Biol Med (Maywood). 2019;244: 1040–1052.
| Link | Gubatan J, Moss AC. Vitamin D in inflammatorybowel disease: more than just a supplement. Curr Opin Gastroenterol. 2018;34: 217–225.
| CrossRef | Link |
Gubatan J, Moss AC. Vitamin D in inflammatorybowel disease: more than just a supplement. Curr Opin Gastroenterol. 2018;34: 217–225.
| CrossRef | Link | Sebastián Domingo JJ, Sánchez Sánchez C. From the intestinal flora to the microbiome. Rev Esp Enferm Dig. 2018;110: 51–56.
| CrossRef | Link |
Sebastián Domingo JJ, Sánchez Sánchez C. From the intestinal flora to the microbiome. Rev Esp Enferm Dig. 2018;110: 51–56.
| CrossRef | Link | Dimitrov V, White JH. Vitamin D signaling in intestinal innate immunity and homeostasis. Mol Cell Endocrinol. 2017;453: 68–78.
| CrossRef | Link |
Dimitrov V, White JH. Vitamin D signaling in intestinal innate immunity and homeostasis. Mol Cell Endocrinol. 2017;453: 68–78.
| CrossRef | Link | Wöbke TK, Sorg BL, Steinhilber D. Vitamin D in inflammatory diseases. Front Physiol. 2014;5. | CrossRef | Link |
Wöbke TK, Sorg BL, Steinhilber D. Vitamin D in inflammatory diseases. Front Physiol. 2014;5. | CrossRef | Link | Meza C, Marrugo J. The role of vitamin d in the immune response and allergic diseases. Rev Cienc Biomed. 2015;6: 319–332.
| Link |
Meza C, Marrugo J. The role of vitamin d in the immune response and allergic diseases. Rev Cienc Biomed. 2015;6: 319–332.
| Link | Kojecky V, Adamikova A, Klimek P. Vitamin D supplementation in inflammatory bowel disease: the role of dosage and patient compliance. BLL. 2016;116: 148–151.
| Link |
Kojecky V, Adamikova A, Klimek P. Vitamin D supplementation in inflammatory bowel disease: the role of dosage and patient compliance. BLL. 2016;116: 148–151.
| Link | Tan B, Li P, Lv H, Yang H, Li Y, Li J, et al. Treatment of vitamin D deficiency in Chinese inflammatory bowel disease patients: A prospective, randomized, open-label, pilot study. J Dig Dis. 2018;19: 215–224.
| Link |
Tan B, Li P, Lv H, Yang H, Li Y, Li J, et al. Treatment of vitamin D deficiency in Chinese inflammatory bowel disease patients: A prospective, randomized, open-label, pilot study. J Dig Dis. 2018;19: 215–224.
| Link | Kojecký V, Matouš J, Zádorová Z, Gřiva M, Kianička B, Uher M. Vitamin D supplementation dose needs to be higher in patients with inflammatory bowel disease: interventional study. Vnitr Lek. 2019;65: 470–474.
| CrossRef | Link |
Kojecký V, Matouš J, Zádorová Z, Gřiva M, Kianička B, Uher M. Vitamin D supplementation dose needs to be higher in patients with inflammatory bowel disease: interventional study. Vnitr Lek. 2019;65: 470–474.
| CrossRef | Link | Kojecky V, Matous J, Kianicka B, Dite P, Zadorova Z, Kubovy J, et al. Vitamin D levels in IBD: a randomised trial of weight-based versus fixed dose vitamin D supplementation. Scand J Gastroenterol. 2020;55: 671–676. | CrossRef | Link |
Kojecky V, Matous J, Kianicka B, Dite P, Zadorova Z, Kubovy J, et al. Vitamin D levels in IBD: a randomised trial of weight-based versus fixed dose vitamin D supplementation. Scand J Gastroenterol. 2020;55: 671–676. | CrossRef | Link | Karimi S, Tabataba-Vakili S, Yari Z, Alborzi F, Hedayati M, Ebrahimi-Daryani N, et al. The effects of two vitamin D regimens on ulcerative colitis activity index, quality of life and oxidant/anti-oxidant status. Nutr J. 2019;18. | CrossRef | Link |
Karimi S, Tabataba-Vakili S, Yari Z, Alborzi F, Hedayati M, Ebrahimi-Daryani N, et al. The effects of two vitamin D regimens on ulcerative colitis activity index, quality of life and oxidant/anti-oxidant status. Nutr J. 2019;18. | CrossRef | Link |