 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Palabras clave: Evidence-Based Medicine, Evidence-Based Practice, Minimal Clinically Important Difference, Patient Reported Outcome Measures, Systematic Reviews as Topic, GRADE Approach
Este artículo es parte de una serie metodológica colaborativa de revisiones narrativas sobre temáticas de bioestadística y epidemiología clínica. El objetivo de esta revisión es presentar conceptos básicos sobre la diferencia mínima clínicamente importante y su utilización en el ámbito de la investigación clínica y la síntesis de evidencia. La diferencia mínima clínicamente importante se define como la diferencia más pequeña en la puntuación en cualquier dominio o desenlace de interés que los pacientes son capaces de percibir como beneficiosa. Es un concepto útil en varios aspectos, ya que vincula la magnitud del cambio con las decisiones de tratamiento en la práctica clínica y enfatiza la primacía de la percepción del paciente, que es afectada por un sinfín de variables tales como el tiempo, el lugar y el estado actual de salud, que pueden ocasionar gran variabilidad en los resultados.
|
Ideas clave
|
Habitualmente, tanto la práctica clínica como la investigación médica involucran la evaluación de cambios en diferentes desenlaces de interés o en distintas condiciones de salud tales como el dolor, la funcionalidad, la satisfacción con los tratamientos, la calidad de vida, entre otros[1]. Uno de los desafíos resultantes de estas evaluaciones es determinar si las diferencias encontradas representan un cambio estadísticamente significativo y, de ser así, si este constituye un beneficio o detrimento clínico realmente importante para los pacientes[2].
La mayoría de los estudios se limitan a cuantificar el tamaño de las diferencias en las condiciones de salud y su significancia en términos estadísticos, basados en pruebas de hipótesis convencionales (como la prueba de T de Student o la prueba de Chi-cuadrado), que dependen en gran medida del número de personas evaluadas[1]. Sin embargo, es cada vez más frecuente la utilización de desenlaces reportados por pacientes (Patient Reported Outcomes Measures o PROMs por sus siglas en inglés) como una forma de incorporar tanto su perspectiva como el impacto que la enfermedad y los tratamientos generan[3]. Los desenlaces reportados por pacientes se definirían como “cualquier informe que venga directamente de los pacientes acerca de cómo funcionan y cómo se sienten en relación a una condición de salud y su terapia”[4]. Por otro lado, otra herramienta son las medidas de experiencia informadas por los pacientes (Psychometric Properties Of Patient Reported Experience Measure, PREMs). Esta se definiría como una medida de la percepción de un paciente de su experiencia personal en la atención médica que ha recibido[4]. Sin embargo, la percepción humana de la mayoría de las condiciones de salud es subjetiva e individual y es afectada por un sinfín de variables (el tiempo, el lugar y el estado actual de salud) que pueden ocasionar gran variabilidad en los resultados[1], y genera un nuevo desafío en la estandarización de las evaluaciones, sus interpretaciones y sus comparaciones. Debido a esta variabilidad, no existe necesariamente una sola diferencia clínica considerada importante para cada desenlace, sino más bien un rango de estimaciones consideradas importantes clínicamente, dependiendo de la población y sus características.
Este artículo es parte de una serie metodológica de revisiones narrativas acerca de tópicos generales en bioestadística y epidemiología clínica, las que exploran y resumen en un lenguaje amigable, artículos publicados disponibles en las principales bases de datos y textos de consulta especializados. La serie está orientada a la formación de estudiantes de pre y posgrado. Es realizada por la Cátedra de Medicina Basada en la Evidencia de la Escuela de Medicina de la Universidad de Valparaíso, Chile en colaboración con el Departamento de Investigación del Instituto Universitario del Hospital Italiano de Buenos Aires, Argentina, y el Centro Evidencia Universidad Católica. El objetivo de este artículo es presentar conceptos básicos sobre la diferencia mínima clínicamente importante (DMCI) y su utilización en el ámbito de la investigación clínica y la síntesis de evidencia.
La diferencia mínima clínicamente importante se define como la diferencia más pequeña en la puntuación en cualquier dominio o desenlace de interés que los pacientes son capaces de percibir como beneficiosa o dañina; y que exigiría (en ausencia de efectos secundarios problemáticos y costos excesivos) un cambio en el manejo del cuidado en la salud del paciente[6]. Por lo que, la diferencia mínima clínicamente importante se constituye como una herramienta de ayuda al momento de planificar el diseño de los estudios científicos y el cálculo del tamaño de la muestra[6].
Ejemplo: escala visual analógica
La diferencia mínima clínicamente importante se utiliza en desenlaces continuos donde se permite la medición de una escala o un valor de puntaje determinado, y varía según la definición de la escala a utilizar (no existe una escala universal). Un ejemplo de esto es la escala visual analógica (EVA), la cual es una escala de medición del dolor cuyo rango varía entre 0 y 100 milímetros, en la cual se entiende que una diferencia aproximadamente de 20 milímetros (diferencia de medias) entre dos mediciones en diferentes momentos tiene un resultado clínico relevantes para personas con dolor superior a 70 milímetros[7]. Entonces, si al evaluar a un paciente con cefalea quien refiere que al inicio del cuadro esta tenía una intensidad en la escala de dolor de 80/100, y al cabo de unos minutos el mismo señala que el dolor disminuyó a una intensidad de 70/100, todo indicaría que no se trata de un resultado clínicamente relevante. Sin embargo, si en la segunda medición de intensidad este paciente refiriera un puntaje de 60/100, este resultado parecería ser más importante que si hubiera disminuido sólo en 10 milímetros en la escala. Así, en un trabajo de investigación que pretenda demostrar la utilidad de una determinada intervención para abordar la cefalea, se esperaría que la intensidad de la cefalea que presentan los pacientes disminuya al menos 20 milímetros en una escala de dolor. Entonces si en un estudio se compara la droga X con placebo, y la media de dolor en el grupo que recibió la droga X es de 40/100 y en el grupo que recibió placebo es de 60/100, entonces se podría decir que esta diferencia de puntaje es clínicamente relevante. Ya que hubo una disminución de 20 milímetros en la escala del dolor en los pacientes que recibieron la intervención en comparación con los que recibieron placebo.
La diferencia mínima clínicamente importante en el dolor agudo puede variar ampliamente entre estudios y puede estar influenciada por el dolor basal, las definiciones de mejoría y el diseño del estudio. De hecho, la diferencia mínima clínicamente importante es específica del contexto y potencialmente engañosa si se determina, aplica o interpreta de manera inapropiada[7].
Principalmente, existen dos métodos para estimar la diferencia mínimamente importante:
1) Método basado en el ancla
Los métodos basados en el ancla permiten realizar una comparación entre la situación de un paciente que se ve reflejado por una medida de resultado (es decir, el resultado de la medición sobre un desenlace) y un criterio externo. Este criterio externo no es más que la percepción del propio paciente. Entonces, este método compara los cambios existentes entre las puntuaciones con una pregunta ancla. Por ejemplo, utilizar la pregunta “¿se siente mejor luego de la intervención X?” como referencia para determinar si el paciente mejoró después del tratamiento en comparación con el valor basal, según la propia experiencia del paciente. Se podría utilizar en este caso una escala global de puntuación de dolor (“mucho peor”, “algo peor”, “casi lo mismo”, “algo mejor”, “mucho mejor”) para comprender la impresión de cambio del paciente. Es necesario que la pregunta ancla sea fácilmente comprensible y relevante para los pacientes. Los anclajes típicos que se utilizan pueden ser calificaciones en torno al cambio en el estado de salud, la presencia de síntomas, la gravedad de la enfermedad, respuesta al tratamiento o el pronóstico de eventos futuros como la muerte o pérdida del empleo[8].
Siguiendo con el ejemplo, ante la pregunta “¿se siente mejor luego de la intervención X?”, se consideran de especial interés aquellas respuestas que refieren un cambio “algo mejor” o “mucho mejor”, pues estas le informan al investigador una mejoría clínica que los pacientes han constatado desde su propia subjetividad. El siguiente punto a tener en cuenta serían los cambios (promedios) del puntaje en el instrumento utilizado para cada respuesta a la pregunta ancla con la finalidad de establecer los puntos de interés (por ejemplo, diferencia mínima para mejoría o diferencia mínima para empeoramiento), considerados a menudo como los umbrales que dan cuenta del mínimo cambio que se correlaciona con la mejoría clínica (Tabla 1).
Tabla 1. Ejemplo del modelo basado en ancla.
Otro método basado en el ancla que se utiliza para establecer la diferencia mínima clínicamente importante es la observación de una muestra de pacientes en un determinado punto en el tiempo. Estos se agrupan en categorías según el criterio externo utilizado. Por ejemplo, si se sigue teniendo en cuenta la variable dolor (“no tengo dolor”, “tengo dolor moderado”, “tengo dolor extremo”), se debería observar la diferencia entre dos grupos contiguos en la escala (por ejemplo, “dolor moderado” y “no tengo dolor”) e identificar las puntuaciones medias del instrumento de interés en estos grupos. Así, la diferencia entre la puntuación media de los grupos “tengo dolor moderado” y “no tengo dolor” sería la diferencia mínima clínicamente importante[9].
2) Método basado en la distribución
Los métodos basados en la distribución intentan estimar a partir de la dispersión (varianza) de los datos, cuán probable es que una diferencia sea significativa más allá del azar. Es decir, no involucran ni la opinión de expertos ni valoraciones de los pacientes. Se basan en las propiedades estadísticas del resultado de un determinado estudio[10].
Debido a que los métodos basados en la distribución no se derivan de apreciaciones individuales de los pacientes, probablemente no deberían utilizarse para determinar una diferencia mínima clínicamente importante. Su lógica se basa en un razonamiento estadístico donde sólo puede identificar un mínimo efecto detectable. Es decir, un efecto que es poco probable que sea atribuible a un error de medición aleatorio. La falta de un “ancla” que vincule estas puntuaciones numéricas con una evaluación de lo que es importante para los pacientes hace que estos métodos no logren identificar resultados importantes y clínicamente significativos para los pacientes, pues no incluyen su perspectiva. De hecho, el término diferencia mínima clínicamente importante a veces se reemplaza por “cambio mínimo detectable” cuando la diferencia se calcula por métodos basados en la distribución. Es por este motivo que no se recomiendan estos métodos como primera línea para la determinación de una diferencia mínima clínicamente importante[11].
Este método tiene la ventaja de la simplicidad de su uso, ya que no requiere de un criterio externo. Sin embargo, producen resultados similares tanto para el deterioro como para la mejora. Esto simplifica la interpretación, pero puede ser cuestionable debido a que a menudo se observa una diferencia mínima clínicamente importante mayor para el deterioro que para la mejora[12].
Este enfoque involucra fracciones de desviación estándar, el tamaño del efecto y el error estándar de la media como estimaciones para calcular la diferencia mínima clínicamente importante. La desviación estándar es una medida que se utiliza para cuantificar la cantidad de variación o dispersión de un conjunto de valores de datos. Teniendo en cuenta múltiples estudios, parecería haber una regla general universalmente aplicada referida a que la diferencia mínima clínicamente importante es igual a 0,5 desviaciones estándar. La formulación de Cohen y Hedge sobre el tamaño del efecto son los parámetros de referencia más aceptados: 0,2 desviaciones estándar para tamaños de efecto “pequeños” (o lo que equiparamos como diferencia mínima clínicamente importante); 0,5 desviaciones estándar para tamaños de efecto “moderados” y 0,8 desviaciones estándar para tamaños de efecto “grandes”[1]. Este criterio es informado en el 90% de los estudios que utilizan métodos basados en la distribución. A pesar de la simplicidad y el uso generalizado de este enfoque en la identificación de diferencia mínima clínicamente importante, no se logra una distinción clara entre mejora y deterioro de una intervención.
Las medidas de calidad de vida relacionadas con la salud constituyen un factor importante en la toma de decisiones racionales sobre las opciones de tratamiento. La identificación de cambios significativos en la calidad de vida relacionados con la salud refleja un énfasis emergente en la evaluación de resultados significativos para los pacientes. Un ejemplo de esto sería someter a un grupo de pacientes oncológicos a la escala de evaluación funcional de la terapia del cáncer en dos momentos distintos: al inicio de la terapia y en una segunda instancia de seguimiento; y así poder evaluar cuatro dimensiones de la calidad de vida relacionadas con la salud:
Si la diferencia estadística detectada entre estos dos momentos arrojara un resultado inferior a 0,5 desviaciones estándar, indicaría que no se trata de un cambio significativo. Sin embargo, si este resultado superara ese valor, se estaría frente al mínimo cambio detectable[13].
La diferencia mínima clínicamente importante es un concepto variable y puede haber múltiples estimaciones para un mismo desenlace o estado de salud. No todos los métodos de estimación de la diferencia mínima clínicamente importante resultan en valores comparables o útiles universalmente[14]. Los métodos basados en el ancla han sido criticados por su variabilidad, que depende de múltiples factores como el tiempo entre evaluaciones (que podría favorecer el sesgo de recuerdo), la dirección del cambio importante a definir (beneficio o deterioro), el tipo de ancla utilizada (desenlace secundario o calificación de evaluación global), la perspectiva a considerar (pacientes, familiares, cuidadores, profesionales, financiadores, entre otros), las características demográficas de la población en estudio (edad, nivel socioeconómico, la educación), la estabilidad clínica, la severidad de la enfermedad o el tipo de intervención recibida[1],[14]. Los métodos basados en la distribución han sido cuestionados por la falta de valoración de la “importancia” del cambio y por utilizar análisis matemáticos de la distribución de la población de estudio con algunas inconsistencias[14].
Entonces, el término “relevancia clínica” no parece ser fácil de definir y de cuantificar. ¿Quién decide qué es clínicamente relevante, el paciente y/o el profesional de la salud? ¿Y cómo varían los diferentes puntos de vista sobre la “relevancia clínica” entre pacientes? Como ejemplo, en una situación en la que presentamos dos pacientes (A y B), ambos postrados en cama debido al síndrome de Guillain-Barré. Si el paciente A es un paciente anciano podría considerar “poder caminar con ayuda” como una mejora clínicamente relevante. Y si el paciente B es un adulto joven podría considerar “poder competir en deportes profesionales nuevamente” como cambio clínicamente relevante. Ambos están afectados por la misma enfermedad. Sin embargo, tienen una interpretación diferente del término “relevancia clínica” y tendrían diferentes objetivos para su tratamiento[9].
Se ha propuesto un instrumento que permite evaluar la credibilidad de las estimaciones de la diferencia mínima clínicamente importante basadas en métodos de anclaje. En este, se tienen en cuenta cinco ítems que deberían cumplirse para otorgarle una alta credibilidad a la medición, a saber:
La diferencia mínima clínicamente importante no solo varía según los pacientes y el contexto clínico que se estudia, sino también a través del método utilizado para estimarla, cada uno con suposiciones subyacentes específicas que afectan el valor y la precisión del resultado final. Por eso no debe aplicarse a ciegas ni aceptarse universalmente. Es necesario considerar si la población en la que pretende aplicarse la diferencia mínima clínicamente importante es similar a la población en la que se estimó, no sólo considerando el diagnóstico sino también las expectativas de mejoría de cada población. Además, aplicar la diferencia mínima clínicamente importante puede tener implicancias diferentes si se consideran grupos de pacientes o pacientes individuales a la hora de determinar la efectividad de las intervenciones[15].
La metodología GRADE (Grading of Recommendations Assessment, Development and Evaluation) ofrece un proceso transparente y estructurado para desarrollar y presentar resúmenes de evidencia reflejando el grado de certeza que hay en torno a las estimaciones del efecto de las intervenciones[16]. La certeza de la evidencia se establece mediante la evaluación de cinco dominios: riesgo de sesgo, inconsistencia, evidencia indirecta, imprecisión y sesgo de publicación. Suele utilizarse para comunicar los hallazgos de las revisiones sistemáticas a pacientes, profesionales de la salud y público en general, de la manera más clara y sencilla posible, mediante declaraciones o enunciados estandarizados con lenguaje controlado que han sido traducidos en muchos idiomas.
La metodología GRADE también se emplea en otros tipos de documentos que comuniquen resultados de revisiones sistemáticas, como guías de práctica clínica o evaluaciones de tecnologías sanitarias[17]. En el marco de las revisiones sistemáticas, la diferencia mínima clínicamente importante puede utilizarse como umbral para la evaluación de la precisión de las medidas de efecto de las intervenciones, principalmente cuando se tratan de desenlaces reportados por pacientes evaluados en escalas continuas.
La diferencia mínima clínicamente importante puede entenderse en este caso como la mínima diferencia a detectar, lo que permite calcular el tamaño de la muestra requerido para encontrar esa diferencia en estudios clínicos y a su vez evaluar si los estudios cumplieron con ese tamaño muestral (un concepto que se conoce como el “tamaño de información óptimo” u Optimal Information Size, OIS). Si el tamaño de información óptimo se cumple, una estimación del efecto de una intervención puede considerarse precisa si su intervalo de confianza del 95% (IC 95%) no se superpone con el valor de la diferencia mínima clínicamente importante, ya que implicaría que la intervención analizada puede generar cambios clínicos relevantes en el desenlace de interés.
Por otro lado, los investigadores a cargo de las revisiones sistemáticas podrían bajar en un nivel la calificación de certeza de la evidencia relacionada al desenlace de interés, si se cumple el tamaño de información óptimo y la estimación sumaria del efecto se superpone con la diferencia mínima clínicamente importante. Ello implica que la intervención evaluada podría generar tanto cambios clínicos relevantes como cambios no apreciables por los pacientes[18].
Desde el punto de vista clínico, podría evaluarse la precisión del efecto de una determinada intervención a partir de la evaluación del intervalo de confianza 95% y de la significancia clínica del resultado. Esto indica en qué rango podría oscilar el resultado el 95% de los casos si se realizara un experimento 100 veces. Nos brinda una idea de las posibilidades que podríamos encontrar. Por ende, a mayor amplitud de rango, menor es la confianza de la intervención evaluada[18].
Para considerar que el efecto de una intervención es impreciso, se debe valorar el intervalo de confianza del estimador y el número de eventos o sujetos incluidos en la muestra. De este modo, si una decisión clínica o recomendación puede cambiar dependiendo si se tiene en cuenta un extremo u otro del intervalo de confianza de 95%, nuestra confianza en la estimación del efecto debería disminuir. Asimismo, incluso con un intervalo de confianza de 95% preciso, si el número de episodios o de sujetos evaluados son escasos, debería considerarse la necesidad de disminuir la calidad de la evidencia. Retomando el ejemplo de los grupos de pacientes con cefalea, en donde la escala del dolor disminuyó en 2 puntos en el grupo de intervención respecto al grupo control, se debería evaluar el intervalo de confianza de 95%. En este caso, un intervalo de confianza de 95% con un rango entre (-3 a 1) y teniendo en cuenta que una diferencia de 2 puntos indicaría un resultado clínicamente significativo, nos plantearía dos escenarios diferentes: que el verdadero valor sea el descenso de 3 puntos lo que se constituiría como una diferencia clínicamente importante, o que la diferencia entre ambos grupos fuese únicamente de 1 punto, por lo que aquel valor dejaría de ser importante (Figura 1).
Figura 1. Representación de la precisión de la evidencia.
Las decisiones relacionadas a los cuidados de la salud no solo requieren la consideración del efecto de las intervenciones y su importancia para los pacientes, sino que también deben considerar la importancia relativa de los desenlaces sobre los cuales las intervenciones actúan[19], incluyendo los valores y preferencias de los pacientes. Lo que implica que, ante dos intervenciones que tienen tamaños de efectos similares que alcanzan la diferencia mínima clínicamente importante, la inclinación por una u otra intervención dependerá de la importancia relativa que los pacientes otorguen a cada desenlace[19]. Por ejemplo, si la intervención “A” ha demostrado un efecto clínicamente importante en el test de marcha de los seis minutos en pacientes con enfermedad pulmonar obstructiva crónica y la intervención “B” también demostró efectos clínicamente importantes en la sensación percibida de disnea, la elección del tratamiento se inclinaría a favor de la intervención “B” si los valores y preferencias de los pacientes consideran a la disnea como desenlace más importante que la distancia caminada.
Establecer un umbral para determinar si los efectos producidos por las intervenciones se consideran triviales, pequeños, moderados o grandes en términos de desenlaces dicotómicos puede resultar dificultoso y, en mayor o menor medida, depende de la importancia relativa que los pacientes otorguen al desenlace de interés. Por ello, es necesario contextualizar parcialmente la importancia del desenlace de interés y establecer umbrales en términos absolutos[16]. De esta manera, si el intervalo de confianza al 95% del tamaño del efecto se superpone con el efecto nulo (medida de asociación relativa de 1 o medida de asociación absoluta de 0), podría concluirse que:
Para determinar esto último, el intervalo de confianza al 95% debe ser lo suficientemente angosto y no incluir el umbral establecido. De incluirlo, el efecto de la intervención puede considerarse nulo o trivial. De no incluirlo, el tamaño del efecto podría considerarse importante[16].
Para determinar el umbral es necesario considerar tanto la probabilidad del desenlace y la importancia relativa del mismo. A modo ilustrativo, si estimamos una reducción absoluta de la incidencia de un evento del 12 al 9% (diferencia absoluta de 3%, diferencia relativa 25%), esta puede ser trivial si se trata de un sangrado menor que no requiera hospitalización, pero puede ser importante si se trata de mortalidad. Inversamente, una reducción del 60 al 30% en la incidencia de sangrado menor (diferencia absoluta de 30%, diferencia relativa 50%) puede volverse relevante para la toma de decisiones. No obstante, a menudo se toma como número orientativo (rule of thumb) una reducción relativa del 25% como una diferencia mínima relevante[18]. Sin embargo, como vimos en los ejemplos anteriores, esta reducción mínima depende del riesgo absoluto y la importancia relativa de cada desenlace[20].
Los cambios en las diferentes condiciones de salud habitualmente evaluadas en la práctica clínica y la investigación requieren ser interpretados más allá de su significancia estadística. La diferencia mínima clínicamente importante incorpora y enfatiza la perspectiva de los pacientes en relación con los tratamientos y su estado de salud, y los vincula en la toma de decisiones.
Existen diversos métodos para la determinación de la diferencia mínima clínicamente importante, sin embargo, los métodos basados en el ancla son los que se utilizan con mayor frecuencia.
Además, la diferencia mínima clínicamente importante constituye un concepto variable del que pueden encontrarse múltiples estimaciones para un mismo desenlace o estado de salud. La diferencia mínima clínicamente importante tiene implicancias significativas a la hora de valorar la certeza de la evidencia, tanto en el marco de las revisiones sistemáticas como en la toma de decisiones.
Notas
Roles de contribución
JSA y LG: conceptualización, validación, análisis formal, investigación, escritura- primera redacción, escritura – revisión y edición. JVAF: conceptualización, validación, investigación, recursos, escritura- primera redacción, visualización, supervision. NMC, EM, CL: validación, visualización, supervisión.
Conflictos de intereses
Los autores completaron la declaración de conflictos de interés de ICMJE y declararon que no recibieron fondos por la realización de este artículo; no tienen relaciones financieras con organizaciones que puedan tener interés en el artículo publicado en los últimos tres años y no tienen otras relaciones o actividades que puedan influenciar en la publicación del artículo. Los formularios se pueden solicitar contactando al autor responsable o al Comité Editorial de la Revista.
Financiamiento
Los autores declaran no haber recibido financiamiento de ningún tipo para realizar esta investigación.
Consideraciones éticas
Dado la naturaleza del artículo, no fue necesaria su presentación a comité de ética.

 Tabla 1. Ejemplo del modelo basado en ancla.
Tabla 1. Ejemplo del modelo basado en ancla.

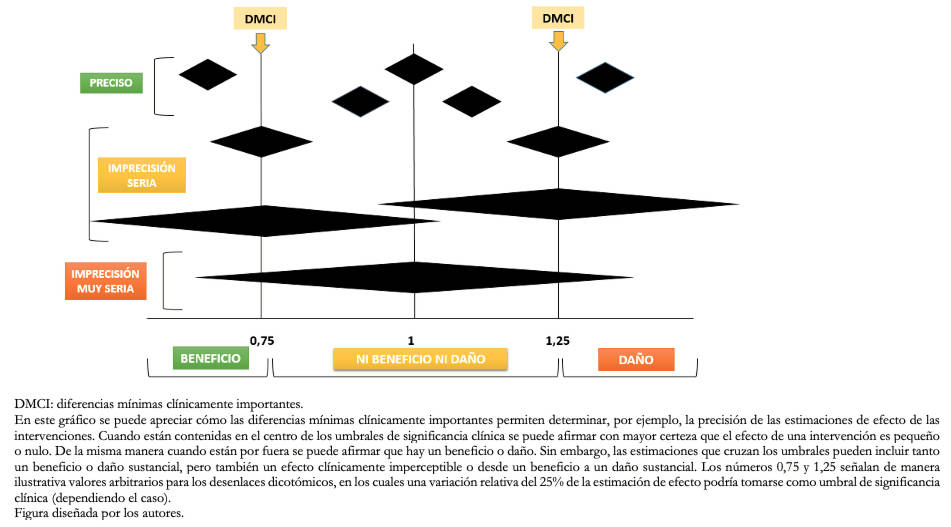 Figura 1. Representación de la precisión de la evidencia.
Figura 1. Representación de la precisión de la evidencia.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

This article is part of a collaborative methodological series of narrative reviews on biostatistics and clinical epidemiology. This review aims to present basic concepts about the minimal clinically important difference and its use in the field of clinical research and evidence synthesis. The minimal clinically important difference is defined as the smallest difference in score in any domain or outcome of interest that patients can perceive as beneficial. It is a useful concept in several aspects since it links the magnitude of change with treatment decisions in clinical practice and emphasizes the primacy of the patient’s perception, affected by endless variables such as time, place, and current state of health, all of which can cause significant variability in results.
 Autores:
Julieta Aldana Salas Apaza[1], Juan Víctor Ariel Franco[2], Nicolás Meza[3], Eva Madrid[3], Cristobal Loézar[3], Luis Garegnani[2]
Autores:
Julieta Aldana Salas Apaza[1], Juan Víctor Ariel Franco[2], Nicolás Meza[3], Eva Madrid[3], Cristobal Loézar[3], Luis Garegnani[2]

Citación: Salas Apaza JA, Franco JVA, Meza N, Madrid E, Loézar C, Garegnani L. Minimal clinically important difference: The basics. Medwave 2021;21(03):e8149 doi: 10.5867/medwave.2021.03.8149
Fecha de envío: 30/12/2020
Fecha de aceptación: 22/3/2021
Fecha de publicación: 7/4/2021
Origen: No solicitado.
Tipo de revisión: Revisión por pares externa, por cuatro árbitros a doble ciego.

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Angst F, Aeschlimann A, Angst J. The minimal clinically important difference
raised the significance of outcome effects above the statistical level, with
methodological implications for future studies. J Clin Epidemiol. 2017
Feb;82:128-136. | CrossRef | PubMed |
Angst F, Aeschlimann A, Angst J. The minimal clinically important difference
raised the significance of outcome effects above the statistical level, with
methodological implications for future studies. J Clin Epidemiol. 2017
Feb;82:128-136. | CrossRef | PubMed | Jaeschke R, Singer J, Guyatt GH. Measurement of health status. Ascertaining
the minimal clinically important difference. Control Clin Trials. 1989
Dec;10(4):407-15. | CrossRef | PubMed |
Jaeschke R, Singer J, Guyatt GH. Measurement of health status. Ascertaining
the minimal clinically important difference. Control Clin Trials. 1989
Dec;10(4):407-15. | CrossRef | PubMed | Revicki D, Hays RD, Cella D, Sloan J. Recommended methods for determining
responsiveness and minimally important differences for patient-reported
outcomes. J Clin Epidemiol. 2008 Feb;61(2):102-9. | CrossRef | PubMed |
Revicki D, Hays RD, Cella D, Sloan J. Recommended methods for determining
responsiveness and minimally important differences for patient-reported
outcomes. J Clin Epidemiol. 2008 Feb;61(2):102-9. | CrossRef | PubMed | Mouelhi Y, Jouve E, Castelli C, Gentile S. How is the minimal clinically
important difference established in health-related quality of life instruments?
Review of anchors and methods. Health Qual Life Outcomes. 2020 May 12;18(1):136. | CrossRef | PubMed |
Mouelhi Y, Jouve E, Castelli C, Gentile S. How is the minimal clinically
important difference established in health-related quality of life instruments?
Review of anchors and methods. Health Qual Life Outcomes. 2020 May 12;18(1):136. | CrossRef | PubMed | Male L, Noble A, Atkinson J, Marson T. Measuring patient experience: a
systematic review to evaluate psychometric properties of patient reported
experience measures (PREMs) for emergency care service provision. Int J Qual
Health Care. 2017 Jun 1;29(3):314-326. | CrossRef | PubMed |
Male L, Noble A, Atkinson J, Marson T. Measuring patient experience: a
systematic review to evaluate psychometric properties of patient reported
experience measures (PREMs) for emergency care service provision. Int J Qual
Health Care. 2017 Jun 1;29(3):314-326. | CrossRef | PubMed | Guyatt GH, Osoba D, Wu AW, Wyrwich KW, Norman GR; Clinical Significance
Consensus Meeting Group. Methods to explain the clinical significance of health
status measures. Mayo Clin Proc. 2002 Apr;77(4):371-83. | CrossRef | PubMed |
Guyatt GH, Osoba D, Wu AW, Wyrwich KW, Norman GR; Clinical Significance
Consensus Meeting Group. Methods to explain the clinical significance of health
status measures. Mayo Clin Proc. 2002 Apr;77(4):371-83. | CrossRef | PubMed | Olsen MF, Bjerre E, Hansen MD, Hilden J, Landler NE, Tendal B, et al. Pain relief that matters to patients: systematic review of empirical studies
assessing the minimum clinically important difference in acute pain. BMC Med.
2017 Feb 20;15(1):35. | CrossRef | PubMed |
Olsen MF, Bjerre E, Hansen MD, Hilden J, Landler NE, Tendal B, et al. Pain relief that matters to patients: systematic review of empirical studies
assessing the minimum clinically important difference in acute pain. BMC Med.
2017 Feb 20;15(1):35. | CrossRef | PubMed | Devji T, Carrasco-Labra A, Qasim A, Phillips M, Johnston BC, Devasenapathy N, et al. Evaluating the credibility of anchor based
estimates of minimal important differences for patient reported outcomes:
instrument development and reliability study. BMJ. 2020 Jun 4;369:m1714. | CrossRef | PubMed |
Devji T, Carrasco-Labra A, Qasim A, Phillips M, Johnston BC, Devasenapathy N, et al. Evaluating the credibility of anchor based
estimates of minimal important differences for patient reported outcomes:
instrument development and reliability study. BMJ. 2020 Jun 4;369:m1714. | CrossRef | PubMed | Draak THP, de Greef BTA, Faber CG, Merkies ISJ; PeriNomS study group. The
minimum clinically important difference: which direction to take. Eur J Neurol.
2019 Jun;26(6):850-855. | CrossRef | PubMed |
Draak THP, de Greef BTA, Faber CG, Merkies ISJ; PeriNomS study group. The
minimum clinically important difference: which direction to take. Eur J Neurol.
2019 Jun;26(6):850-855. | CrossRef | PubMed | Bernstein JA, Mauger DT. The Minimally Clinically Important Difference
(MCID): What Difference Does It Make? J Allergy Clin Immunol Pract. 2016 Jul-
Aug;4(4):689-90. | CrossRef | PubMed |
Bernstein JA, Mauger DT. The Minimally Clinically Important Difference
(MCID): What Difference Does It Make? J Allergy Clin Immunol Pract. 2016 Jul-
Aug;4(4):689-90. | CrossRef | PubMed | McGlothlin AE, Lewis RJ. Minimal clinically important difference: defining
what really matters to patients. JAMA. 2014 Oct 1;312(13):1342-3. | CrossRef | PubMed |
McGlothlin AE, Lewis RJ. Minimal clinically important difference: defining
what really matters to patients. JAMA. 2014 Oct 1;312(13):1342-3. | CrossRef | PubMed | Ousmen A, Touraine C, Deliu N, Cottone F, Bonnetain F, Efficace F, et al. Distribution- and anchor-based methods to determine the
minimally important difference on patient-reported outcome questionnaires in
oncology: a structured review. Health Qual Life Outcomes. 2018 Dec 11;16(1):228. | CrossRef | PubMed |
Ousmen A, Touraine C, Deliu N, Cottone F, Bonnetain F, Efficace F, et al. Distribution- and anchor-based methods to determine the
minimally important difference on patient-reported outcome questionnaires in
oncology: a structured review. Health Qual Life Outcomes. 2018 Dec 11;16(1):228. | CrossRef | PubMed | Cella D, Hahn EA, Dineen K. Meaningful change in cancer-specific quality of
life scores: differences between improvement and worsening. Qual Life Res. 2002
May;11(3):207-21. | CrossRef | PubMed |
Cella D, Hahn EA, Dineen K. Meaningful change in cancer-specific quality of
life scores: differences between improvement and worsening. Qual Life Res. 2002
May;11(3):207-21. | CrossRef | PubMed | Engel L, Beaton DE, Touma Z. Minimal Clinically Important Difference: A
Review of Outcome Measure Score Interpretation. Rheum Dis Clin North Am. 2018
May;44(2):177-188. | CrossRef | PubMed |
Engel L, Beaton DE, Touma Z. Minimal Clinically Important Difference: A
Review of Outcome Measure Score Interpretation. Rheum Dis Clin North Am. 2018
May;44(2):177-188. | CrossRef | PubMed | Sedaghat AR. Understanding the Minimal Clinically Important Difference
(MCID) of Patient-Reported Outcome Measures. Otolaryngol Head Neck Surg. 2019
Oct;161(4):551-560. | CrossRef | PubMed |
Sedaghat AR. Understanding the Minimal Clinically Important Difference
(MCID) of Patient-Reported Outcome Measures. Otolaryngol Head Neck Surg. 2019
Oct;161(4):551-560. | CrossRef | PubMed | Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, et al. The
GRADE Working Group clarifies the construct of certainty of evidence. J Clin
Epidemiol. 2017 Jul;87:4-13. | CrossRef | PubMed |
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, et al. The
GRADE Working Group clarifies the construct of certainty of evidence. J Clin
Epidemiol. 2017 Jul;87:4-13. | CrossRef | PubMed | Santesso N, Glenton C, Dahm P, Garner P, Akl EA, Alper B, et al. GRADE guidelines 26: informative statements to communicate
the findings of systematic reviews of interventions. J Clin Epidemiol. 2020
Mar;119:126-135. | CrossRef | PubMed |
Santesso N, Glenton C, Dahm P, Garner P, Akl EA, Alper B, et al. GRADE guidelines 26: informative statements to communicate
the findings of systematic reviews of interventions. J Clin Epidemiol. 2020
Mar;119:126-135. | CrossRef | PubMed | Guyatt GH, Oxman AD, Kunz R, Brozek J, Alonso-Coello P, Rind D, et al. GRADE guidelines 6. Rating the quality of evidence--imprecision.
J Clin Epidemiol. 2011 Dec;64(12):1283-93. | CrossRef | PubMed |
Guyatt GH, Oxman AD, Kunz R, Brozek J, Alonso-Coello P, Rind D, et al. GRADE guidelines 6. Rating the quality of evidence--imprecision.
J Clin Epidemiol. 2011 Dec;64(12):1283-93. | CrossRef | PubMed |