 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Palabras clave: private finance initiative, hospitals, concessions, healthcare infrastructure, hospital-building programs, procurement, public bidding, public-private partnerships, value for money, public sector comparator
CONTEXTO
La política de concesiones comenzó en Chile durante el gobierno de Ricardo Lagos, orientada exclusivamente a concesiones duras (carreteras). Con el tiempo, se amplió a las concesiones sociales como cárceles y hospitales. Durante el primer gobierno de Michelle Bachelet se licitó, por modalidad de concesión, la construcción de dos hospitales de tamaño mediano de Santiago. Durante el gobierno de Sebastián Piñera se licitaron otros tres hospitales más.
ANÁLISIS CRÍTICO
Este artículo analiza críticamente los fundamentos por los cuales se han introducido políticas de concesiones blandas en diferentes partes del mundo. Señalo que los argumentos aducidos obedecen a dos grandes orientaciones: razones pragmáticas y razones ideológico-utópicas. Refuto las supuestas justificaciones relacionadas con cierre de brecha, efecto sobre deuda fiscal, traspaso de riesgo a privados, mayor eficiencia de los privados, liberación de fondos y mejor calidad de salud.
CONCLUSIONES
La revisión de la literatura internacional no arroja evidencia a favor de las concesiones hospitalarias en los supuestos argumentales utilizados para impulsarlas. Por el contrario, cuando se ha aplicado la metodología Value for Money, se observa una disminución de capacidad del sistema sanitario y empeoramiento de la calidad de la prestación. En el artículo indico que existe un potencial impacto en la equidad intergeneracional con proyectos que se extienden por plazos prolongados propios de las concesiones en salud. Concluyo que, dado que no hay una base de evidencia fundamentada en la técnica a favor de esta política, las verdaderas razones para concesionar son de tipo ideológico y funcional a los intereses de mercado y no del interés general.
En Chile, las concesiones en el ámbito de la construcción y operación de hospitales se empezaron a plantear durante el gobierno de Ricardo Lagos, después del exitoso resultado de las concesiones en la construcción y mantenimiento de carreteras. Al término de su gobierno, Ricardo Lagos deja prácticamente listo el proyecto de reposición del Hospital del Salvador de Santiago, para que fuera licitado en el gobierno siguiente, de Michelle Bachelet.
Sin embargo, por razones fundamentadas en la complejidad del proyecto, problemas de equidad y falta de experiencia en el país con esta modalidad [1], ese proyecto no fue impulsado en la administración Bachelet, quedando congelada durante un buen tiempo la opción de construcción por concesiones de la infraestructura sanitaria. No obstante, al término de dicho gobierno se procedió a licitar y adjudicar la construcción de dos hospitales nuevos, los que fueron adjudicados a una empresa española.
Durante el gobierno de Bachelet se planteó que estos dos hospitales serían una suerte de experiencia piloto, siendo hospitales de menor complejidad y en zonas más carenciadas. Sin embargo, la planificación que dejó su gobierno para el siguiente contempló la integración de varios proyectos de construcción de hospitales, nuevos pero principalmente de reposición, mediante la modalidad de concesiones hospitalarias. Junto con ello, también quedaron incorporados en el presupuesto de 2010, que debía ejecutar la administración de Sebastián Piñera, la construcción de varios hospitales de reposición pero con presupuesto sectorial.
Cuando asumieron las nuevas autoridades se anunció de inmediato – en parte justificado por el terremoto del 27 de febrero de 2010 – que toda nueva construcción sería realizada con la modalidad de concesiones. Se detuvo irreversiblemente la construcción del Complejo Asistencial Red Sur en Santiago, cuyos términos de referencia para la licitación de la construcción ya habían sido aprobados por la Contraloría General de la República, pero no se autorizó la licitación. Simultáneamente, se detuvo la adjudicación de la construcción del Hospital Gustavo Fricke en Viña del Mar, que ya había concluido la etapa de revisión de las propuestas entregadas durante el proceso de licitación pública. No obstante lo avanzado del proceso, se instruyó a la directora del servicio de salud correspondiente de no firmar la resolución de adjudicación.
En 2010, el ministro de salud del gobierno de Piñera anunció que no se construirían más establecimientos de salud (ni hospitales, ni centros de salud de atención abierta) con presupuesto sectorial, y todo sería reorientado hacia la concesión a privados, desde el diseño, pasando por el financiamiento y la construcción, hasta la operación de servicios industriales. Se excluyó la gestión clínica del esquema de externalización a privados a fin de poder concitar el apoyo del Colegio Médico de Chile a esta política de inversiones, objetivo político que fue logrado.
Sin embargo, con el pasar de los meses se fue generando una fuerte resistencia hacia la concesión del Complejo Asistencial Red Sur y del Hospital Gustavo Fricke, lo que derivó en un cambio de rumbo de varios proyectos para los cuales se había anunciado que serían derivados hacia concesión a privados. Este cambio afectó al Hospital Fricke, en donde la unidad de todos los actores sociales y políticos de la región de Valparaíso hizo posible la reposición del proyecto como originalmente había sido desarrollado, es decir con su construcción financiada por presupuesto sectorial. En el caso del Complejo Asistencial Red Sur, si bien no se concesionó el proyecto, sí se decidió proceder a la reposición del hospital pediátrico Exequiel González Cortés por modalidad sectorial; el resto fue abandonado. Otros hospitales también fueron recuperados para ser construidos por presupuesto sectorial, como el de la ciudad de Angol y los anuncios de construcción de numerosos hospitales de gran complejidad así como otros aglutinados en clusters para hacerlos más atractivos a la inversión privada, los que hasta la fecha no se han materializado. Los tres hospitales que finalmente están siendo construidos por modalidad de concesión son el Hospital de Antofagasta, el Hospital del Salvador [2] y el Hospital Félix Bulnes. A pocos días del término de su mandato, el gobierno de Sebastián Piñera intensificó el proceso de licitación y adjudicación, poniendo un manto de duda sobre la calidad del proceso licitatorio administrativo.
Las concesiones hospitalarias son una forma de concesión social. Las concesiones son acuerdos establecidos entre el Estado y el sector privado (pueden ser todos o algunos de estos elementos) para el diseño, financiamiento, construcción y operación de un servicio frente al cual el Estado debe garantizar su ejecución. A su vez, las concesiones se diferencian entre duras y blandas. Se entiende por concesiones duras las que implican la ejecución de obras públicas no asociadas a derechos sociales garantizados constitucionalmente, como carreteras, aeropuertos, puentes, puertos, etcétera. Son concesiones blandas aquellas que, además de la construcción de obras civiles, también comportan la prestación de un servicio de carácter público, como el transporte público urbano, la atención en salud, la educación, la reclusión y rehabilitación de presos, entre otras.
En Inglaterra las concesiones hospitalarias se conocieron como PFI (Private Finance Initiative), pero internacionalmente también son conocidas como PPP (Public Private Partnerships). Las Public Private Partnerships tradicionalmente han abarcado una amplia gama de prestaciones sociales e industrias, como el saneamiento de las aguas servidas, pero en los años noventa se comenzó a aplicar también a la construcción y operación de hospitales públicos.
Las Public Private Partnerships son formas contractuales entre un gobierno y una entidad privada en que la parte privada asume un compromiso de largo aliento de provisión de servicios de beneficio público o de bienes públicos [3]. Las palabras clave aquí son “largo plazo” y “bien público”. La distinción queda hecha entonces con aquellas externalizaciones de servicios públicos realizadas bajo modalidad de licitación a privados, donde los contratos tienen una duración de corto o mediano alcance y no proveen bienes públicos permanentes. No son concesiones sociales, por lo tanto, los servicios de aseo y lavandería contratados a terceros privados por parte de hospitales públicos o servicios de salud.
Tipología de concesiones hospitalarias
Para poder comprender la forma que las concesiones hospitalarias asumen en diferentes partes del mundo, se ha propuesto una tipología que permita ciertas estilizaciones conceptuales. A continuación se presentan en sus grandes rasgos.
En Chile, la principal distinción que se ha hecho es si se concesiona la gestión clínica o no.
Razones para introducir una política de concesiones en salud
Los motivos por los cuales algunos gobiernos han decidido impulsar una política de concesiones sociales en salud son básicamente dos: pragmáticos e ideológico-utópicos. Los motivos pragmáticos han surgido frente a la necesidad de cerrar brechas de inversión hospitalaria en corto tiempo, no pudiendo el presupuesto sectorial cubrir todas las necesidades identificadas. También se asocia a esta categoría de motivación aquellos gobiernos que tienen reglas fiscales de endeudamiento y que ven con buenos ojos el hecho de que el financiamiento para la construcción de hospitales queda contablemente imputado como deuda privada y no pública. En estos casos, el pago fiscal que se debe hacer para cubrir el contrato con el privado se extiende por toda la duración del contrato (15-30 años), con lo cual se minimiza el impacto sobre los fundamentos fiscales. Otro beneficio pragmático está en el hecho de que si bien la política de expansión de infraestructura se puede comenzar de inmediato, los pagos se realizarán en varios años más, incluso en otros gobiernos.
Los motivos ideológico-utópicos obedecen a lo que se ha descrito en la literatura de las concesiones como el New Public Management [4] o bien, aquellos que creen que los privados son mejores en gestión y eficiencia, y por lo tanto, deben ser incorporados con el principal propósito de mejorar los servicios hospitalarios. Este tipo de pensamiento es el que ha imperado también en Chile, en que se conoce como lógica neoliberal.
En resumen, se puede decir que la fundamentación para introducir concesiones hospitalarias incorpora ideas como las siguientes [5]:
¿Se han sostenido en el tiempo las razones para introducir alianzas público-privadas en salud de tipo concesiones? La literatura internacional entrega poco y mucho para el análisis de esta política; poco, porque no hay muchos estudios que evalúen los resultados esperados (outcomes) de la aplicación de concesiones hospitalarias en el tiempo; mucho, porque han ido apareciendo varios trabajos que intentan generar marcos conceptuales para entender el proceso histórico y práctico de la aplicación de esta política, utilizando un enfoque más crítico.
1. Argumento del cierre de brecha
El país que más experiencia tiene en concesiones hospitalarias es el Reino Unido. Los estudios realizados allí, que tienen el tiempo más prolongado de seguimiento respecto del resultado de la política, indican que, contrariamente a lo esperado, no aumentó la capacidad sanitaria total después de 10 años de construcción de hospitales por medio del Private Finance Initiative. En efecto, ésta disminuyó [6] ,[7].
2. Argumento de la no deuda fiscal
También aquí el caso del Reino Unido sirve de modelo para demostrar que una vez que el plan de concesiones hospitalarias se encuentra plenamente desplegado (con más de 100 hospitales concesionados en operaciones allí), el efecto fiscal ha sido devastador. Si antes los servicios de salud pertenecientes al National Health Service gastaban alrededor de 6% de su presupuesto anual en infraestructura, con los hospitales concesionados este monto aumentó en más del doble en la mayoría de los casos, y en algunos incluso llegó al 18,6% de su presupuesto anual [8]. Ello ha significado una pesada carga de endeudamiento que se ha traducido en una externalidad negativa para la población en virtud de que los servicios de salud han debido efectuar recortes de servicios para poder pagar las cuotas correspondientes a los concesionarios. A tal grado de carga ha llegado el Private Finance Initiative[9], que ahora está siendo fuertemente cuestionado y no se prevé que esta política tenga mucho espacio en el Reino Unido en el futuro inmediato [9] .
Si bien contablemente el gasto puede no figurar como deuda pública en una primera instancia, al fin y al cabo lo será dado que el servicio deberá pagar una anualidad por construcción y por prestación de servicios que saldrá, inevitablemente, de su presupuesto corriente una vez que el hospital concesionado entre en operaciones.
Uno de los aspectos más delicados a considerar en esta materia es el traspaso del pago a futuras generaciones que no tuvieron arte ni parte en las definiciones de alianza público-privada [10]. En el Reino Unido se está cuestionando si acaso no se ha puesto en riesgo la equidad intergeneracional como consecuencia de la Private Finance Initiative.
3. Argumento del riesgo traspasado a privados
Este es uno de los puntos falaces de la argumentación pro concesiones en salud, ya que ignora la profundidad del problema que se genera a raíz de contratos que son, en todas partes del mundo, básicamente rígidos, carentes de la flexibilidad como para introducir modificaciones que respondan a los cambios dinámicos en demanda por salud o cambios epidemiológicos que hacen que la provisión de servicios de salud se tenga que ajustar de la manera correspondiente.
También con respecto a las concesiones en carreteras se ha visto que la inflexibilidad contractual, necesaria para hacer atractiva la inversión para los privados al darles certidumbre de marco legal y operacional, pasa a ser una carga pesada a la hora de tener que introducir modificaciones estructurales por las razones que sean [11],[12].
El ámbito de la salud es, por definición, cambiante e incierto. Las rigidices asociadas a los contratos aumentan el riesgo en vez de disminuirlo, ya que impiden introducir modificaciones en escala o modularidad de la infraestructura sanitaria, ni tampoco cambios en los modelos de gestión hospitalaria, o ajustes en los servicios según demanda o articulación de la red sanitaria.
Sin embargo, el mayor riesgo queda entregado enteramente a manos del fisco. Esto sucede cuando un emprendimiento concesionado falla: aquí aplicará el precepto “too big to fail” que se conoció en 2008 con la crisis financiera global, en que los bancos privados tuvieron que ser sometidos a salvataje a costo de todos los contribuyentes. Cuando se entrega a manos privadas un servicio de bien público, este no puede fracasar ni desaparecer y el Estado será siempre, en última instancia, el garante de último recurso. También aquí el supuesto traspaso de riesgo al privado termina siendo una falacia, o un espejismo utópico que se planteó como argumento factual no siéndolo en realidad.
4. Argumento de la mayor eficiencia del privado
Una reciente revisión sistemática de la literatura sobre desempeño comparativo entre sistemas privados y públicos de salud en países de ingresos bajos y medios, encontró que no existe evidencia que corrobore la afirmación de que el sector privado es generalmente más eficiente, transparente y sanitariamente más efectivo que el sector público [13] .
La Organización Mundial de la Salud en el informe final de la comisión de determinantes sociales [14] recomienda el fortalecimiento del rol del Estado en la provisión de bienes y servicios esenciales relacionados con la salud, principalmente atendiendo a la necesidad de introducir políticas de equidad en salud en todos los ámbitos de acción pública.
En términos generales, no se puede concluir con fundamento en evidencia sólida, que la gestión del sector público sea más ineficiente que la gestión del sector privado. Sí se sabe que la gestión del Estado en su función pública se debe someter a un régimen público, que indudablemente contiene más controles y niveles de rendición de cuentas de los que operan en los contratos entre privados, principalmente con el propósito de asegurar el buen uso de los recursos que son provistos por los ciudadanos y cuyos beneficios son para la ciudadanía. Aquello no es lo mismo que ineficiencia.
5. Argumento de liberación de fondos fiscales
En la lógica del Estado subsidiario, el gasto social ideológicamente aceptado es aquel destinado a la política social focalizada, cuyo objeto es dotar a la sociedad de una red de seguridad social mínima para combatir la pobreza extrema y dura. En consecuencia, un Estado de tamaño pequeño debe sólo gastar en la reducción de la pobreza, mas no en la inversión en infraestructura pública u obras públicas que podrían ser realizadas por el sector privado. El razonamiento neoliberal prosigue señalando que de esta forma se asegura el crecimiento económico y la creación de empleo, de donde emana el bienestar individual.
Cabe preguntarse si esta política es efectivamente prudente desde el punto de vista macroeconómico y de responsabilidad fiscal. La experiencia del Reino Unido demuestra claramente que se paga un sobreprecio que oscila entre 1,49 y 2,04 veces más por cada hospital concesionado en que se ha podido realizar el estudio comparativo entre lo que ha costado procurar el hospital por la vía de la concesión (Private Finance Initiative) versus si el Estado se hubiese endeudado directamente para la construcción por presupuesto sectorial.
En la figura anterior, Pollock et al. [8] muestran el gasto de capital para 150 hospitales concesionados hasta 2009 y cómo se proyecta el flujo de caja a pagar por concepto de fee por construcción y fee por mantenimiento y operación básica, hasta la extinción de estos proyectos en 2050, aproximadamente.
A diferencia de lo que ocurre con la concesión de carreteras, en que el proyecto inversional concesionado se paga con los flujos de caja asegurados por estimaciones de viajes y pago de peaje por los mismos usuarios, en el caso de los hospitales los pagos son a cargo del servicio de salud con presupuesto sectorial.
Queda planteada entonces la gran interrogante: ¿qué gana el Estado con derivar a privados, con un sobreprecio mayor, la construcción y operación de hospitales que puede construir con endeudamiento mediante bonos soberanos? El caso de Inglaterra es concluyente en no presentar evidencia de una relación costo-beneficio favorable a los intereses del sector público [15],[16].
6. Argumento de mejor calidad de servicio
El caso inglés también aporta evidencia de que 72% de los hospitales concesionados, presentaban una tasa de ocupación de camas por sobre el límite superior recomendado. El caso chileno también nos entrega un ejemplo clarísimo de cómo incentivos mal puestos, como aumentar la tasa de ocupación que genere una multa al Estado como ocurre en las cárceles concesionadas, conlleva peor servicio y pésimos resultados en materia de dignidad de estancia en cárceles, rehabilitación y reinserción posterior.
Es de suponer que, al estar presentes las mismas disposiciones que aplican a las cárceles concesionadas en los contratos de concesiones de los hospitales La Florida y Maipú, en que los servicios de salud deberán pagar un sobreprecio si la tasa de ocupación de camas supera un cierto límite, existirán todos los incentivos para que los hospitales concesionados estén en ocupación máxima en cualquier periodo del año, con el correspondiente mayor gasto para los servicios de salud.
Toda vez que el presupuesto del servicio tenga un drenaje permanente de caja que deberá servir el pago anual a los concesionarios, éstos no dispondrán de presupuesto suficiente para cubrir compra de insumos o contratación de horas profesionales necesarias para responder ante las reales y cambiantes necesidades de salud de la población cubierta. El endeudamiento del sistema sanitario público será un problema permanente y la calidad de la prestación en salud se verá afectada en la medida en que los recortes de prestaciones y la desprofesionalización de la atención, serán necesarios para balancear el presupuesto.
Los casos más documentados de construcción de hospitales utilizando la asociación público-privada mediante contratos de concesión, no muestran evidencia de que esta modalidad haya cumplido con la promesa de mayor calidad de servicio, eficiencia, rapidez, y disminución de carga y deuda fiscal.
Por el contrario, existe abundante evidencia que señala que se ha generado un empobrecimiento de la calidad de la atención en salud, producto de sucesivos recortes presupuestarios en que han debido incurrir los servicios de salud a cargo de los hospitales concesionados a fin de poder cumplir con los pagos anuales a costa de su presupuesto.
También existe evidencia tanto académica como de las contralorías generales de varios países (Inglaterra, Canadá) que no se producen beneficios mayores al realizar las inversiones en infraestructura sanitaria por medio de privados. En otras palabras, no existe evidencia de que haya mayor valor por el dinero (Value for Money) en este tipo de inversiones, cuando estas estimaciones se han realizado.
Numerosos estudios documentan la irresponsabilidad intergeneracional de la política de construcción mediante concesiones a privados. La deuda la deberán asumir generaciones futuras de ciudadanos que nunca tuvieron participación en las decisiones que nuestra generación tomó en esta materia. Desde el punto de vista moral, hay que preguntarse si el país está dispuesto a hipotecar su futura estabilidad fiscal y financiera, por una visión cortoplacista y funcional a intereses de mercado.
En último término, pareciera que las verdaderas razones para concesionar la construcción de hospitales públicos son ideológicas, no fundadas en evidencia empírica ni en estudios que demuestren que esta opción es mejor que otras con respecto del interés general.
Intereses
VCB declara haber sido parte del movimiento ciudadano “Salud Un Derecho” entre 2010 y 2012, y ser partidaria de que el Estado sea garante de los derechos sociales de las personas, entre ellos, el derecho a la salud.

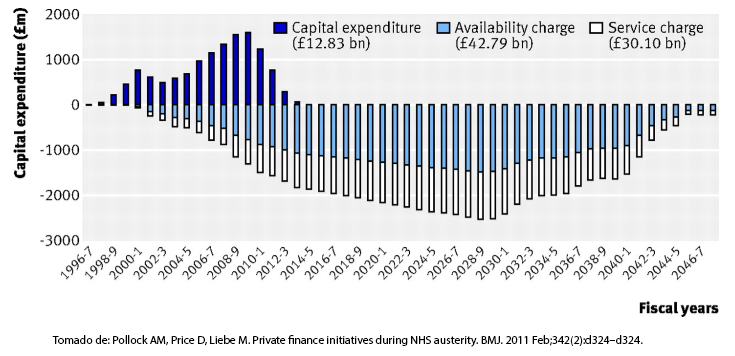 Figure 1. Gastos de capital, cargo por disponibilidad y por servicios para 150 hospitales concesionados. 1996-2009 y proyección hasta 2046, Reino Unido.
Figure 1. Gastos de capital, cargo por disponibilidad y por servicios para 150 hospitales concesionados. 1996-2009 y proyección hasta 2046, Reino Unido.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

CONTEXT
Public-private partnerships began under President Ricardo Lagos, driven by the need to provide roads and other hard facilities. Over time, they expanded into social concessions such as prisons and hospitals. During the Bachelet administration, the construction of two mid-sized hospitals of Santiago was tendered with private finance initiative. During the government of Sebastián Piñera, three more hospitals were tendered.
CRITICAL ANALYSIS
This article critically examines the grounds on which social concessions have been introduced in different parts of the world. I argue that the there are two main rationales underlying the position of those favorable to concession arrangements: pragmatic reasons and ideological-utopian reasons. I refute the arguments related to closing the infrastructure gap, effect on public debt, transfer of risk to the private sector, greater efficiency of the private sector, freeing-up of public funds and quality of health care.
CONCLUSIONS
Review of the international literature does not yield evidence in favor of hospital concessions consistent with the principles and drivers that promote them. Quite the contrary, when the “Value for Money” methodology has been used, concessions have proven to decrease the overall capacity of the health system and to negatively affect quality of health care. I also note that there is a potential impact on intergenerational equity with projects that span for long periods, as is the case of hospital concessions. I conclude that, since there is no evidence base grounded on sound technical principles in favor of this policy, the real underlying reasons to promote private financing of public health infrastructure are ideological, and functional to market interests but not to collective preferences.
 Autora:
Vivienne C. Bachelet[1]
Autora:
Vivienne C. Bachelet[1]

Citación: Bachelet VC. Hospital concessions in Chile: where we are and where we are heading. Medwave 2014 Nov;14(10):e6039 doi: 10.5867/medwave.2014.10.6039
Fecha de envío: 23/9/2014
Fecha de aceptación: 17/11/2014
Fecha de publicación: 25/11/2014
Origen: el presente artículo fue inicialmente preparado para un documento de diagnóstico de la salud en Chile en el marco del proceso de elecciones presidenciales en 2013-2014.
Tipo de revisión: con revisión por pares
Citaciones asociadas
1. Editores. Masthead Nov;14(10). Medwave 2014 Nov;14(10):e6046. | Link |

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Tapia HR. Concesiones en Salud, un modelo válido para la reconstrucción y transformación de la red hospitalaria en Chile. Rev Chil Pediatr. 2010 Jun;81(3). | Link |
Tapia HR. Concesiones en Salud, un modelo válido para la reconstrucción y transformación de la red hospitalaria en Chile. Rev Chil Pediatr. 2010 Jun;81(3). | Link | Bachelet VC. [Private financing in public health infrastructure: call for papers on national experiences]. Medwave. 2014 Jan;14(7):e6009 | CrossRef | PubMed |
Bachelet VC. [Private financing in public health infrastructure: call for papers on national experiences]. Medwave. 2014 Jan;14(7):e6009 | CrossRef | PubMed | Montagu D, Harding A. A zebra or a painted horse? Are hospital PPPs infrastructure partnerships with stripes or a separate species? World Hosp Health Serv. 2012;48(2):15–9. | PubMed |
Montagu D, Harding A. A zebra or a painted horse? Are hospital PPPs infrastructure partnerships with stripes or a separate species? World Hosp Health Serv. 2012;48(2):15–9. | PubMed | Blanken A. Flexibility against efficiency? An international study on value for money in hospital concessions. [S.l.]: University of Twente, 2008.
Blanken A. Flexibility against efficiency? An international study on value for money in hospital concessions. [S.l.]: University of Twente, 2008.  Bachelet VC. A critical review of three dimensions of private finance initiative in health: risk, quality and fiscal effects. Medwave. 2010 Oct;10(09):e4780 | CrossRef |
Bachelet VC. A critical review of three dimensions of private finance initiative in health: risk, quality and fiscal effects. Medwave. 2010 Oct;10(09):e4780 | CrossRef | Liebe M, Pollock A. The experience of the private finance initiative in the UK’s National Health Service. The Centre for International Public Health Policy, 2009.[on line] | Link |
Liebe M, Pollock A. The experience of the private finance initiative in the UK’s National Health Service. The Centre for International Public Health Policy, 2009.[on line] | Link | Hellowell M, Pollock AM. The private financing of NHS hospitals: politics, policy and practice. Economic Affairs. 2009 Mar;29(1):13–9. | CrossRef |
Hellowell M, Pollock AM. The private financing of NHS hospitals: politics, policy and practice. Economic Affairs. 2009 Mar;29(1):13–9. | CrossRef | Pollock AM, Price D, Liebe M. Private finance initiatives during NHS austerity. BMJ. 2011 Feb;342(2):d324–d324. | CrossRef | PubMed |
Pollock AM, Price D, Liebe M. Private finance initiatives during NHS austerity. BMJ. 2011 Feb;342(2):d324–d324. | CrossRef | PubMed | Davies P. Hard times: is this the end of the road for the private finance initiative? BMJ. 2010 Jul;341:c3828. | CrossRef | PubMed |
Davies P. Hard times: is this the end of the road for the private finance initiative? BMJ. 2010 Jul;341:c3828. | CrossRef | PubMed | Parker D. The Private Finance Initiative and Intergenerational Equity. The Intergenerational Foundation, 2012 [on line]. | Link |
Parker D. The Private Finance Initiative and Intergenerational Equity. The Intergenerational Foundation, 2012 [on line]. | Link | Prosser K, Gates R. Maximising value from PFI contracts. Health Estate. 2012 May;66(5):59-61. | PubMed |
Prosser K, Gates R. Maximising value from PFI contracts. Health Estate. 2012 May;66(5):59-61. | PubMed | Basu S, Andrews J, Kishore S, Panjabi R, Stuckler D. Comparative performance of private and public healthcare systems in low- and middle-income countries: a systematic review. PLoS Med. 2012;9(6):e1001244. | CrossRef | PubMed |
Basu S, Andrews J, Kishore S, Panjabi R, Stuckler D. Comparative performance of private and public healthcare systems in low- and middle-income countries: a systematic review. PLoS Med. 2012;9(6):e1001244. | CrossRef | PubMed | Closing the gap in a generation: health equity through action on the social determinants of health. Final Report of the Commission on Social Determinants of Health. Geneva: World Health Organization, 2008. | Link |
Closing the gap in a generation: health equity through action on the social determinants of health. Final Report of the Commission on Social Determinants of Health. Geneva: World Health Organization, 2008. | Link |