La perinatología ha debido rendirse a una evidencia inapelable. El parto prematuro no se puede diagnosticar con un solo examen. Este es el primer sueño perinatal que vamos a declarar difunto.
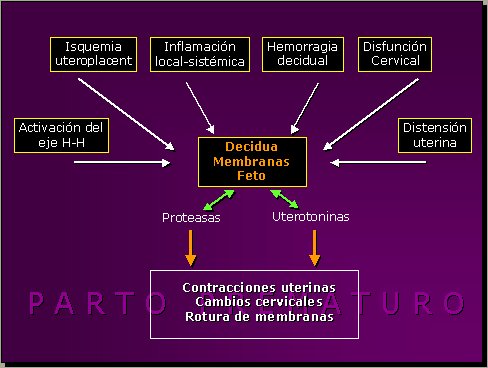
Esta defunción no debiera sorprendernos, porque durante los últimos 15 años se ha acumulado un notable número de evidencias que muestran que la naturaleza del parto prematuro es heterogénea. Por ejemplo, hay pruebas que indican la participación de fenómenos tales como: la isquemia placentaria, la infección/inflamación intrauterina, la hemorragia coriodecidual, la activación del eje hipotalámico materno o fetal, la distensión del músculo uterino y, de relevancia en el tema que nos ocupa, la disfunción cervical. Estas condiciones pueden activar el miometrio, los tejidos ovulares o el feto, para producir señales que desencadenen el parto o la rotura de las membranas (Figura 1).
Figura 1. Factores desencadenantes de parto prematuro.
Con lo anterior, podemos entender que la disfunción cervical está involucrada en sólo una parte de los nacimientos prematuros y que, por tanto, un buen test para la disfunción cervical no necesariamente es un buen test para otras condiciones asociadas a un parto prematuro.
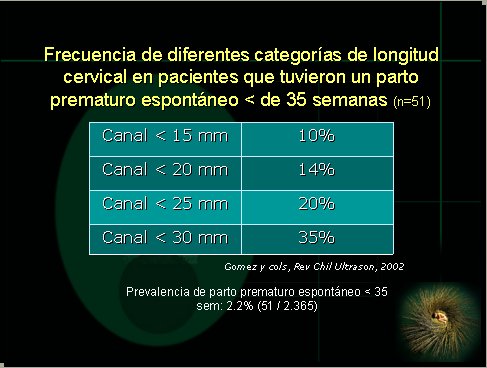
Si la disfunción cervical es causa de parto prematuro y si el ultrasonido del cérvix es el mejor marcador de esta disfunción, entonces al menos una parte de los casos de prematuridad debiera exhibir un acortamiento del cuello uterino varias semanas antes del inicio del parto. Para responder esta pregunta hicimos un estudio que consistió en establecer las características del examen transvaginal del cuello uterino en una cohorte de pacientes pertenecientes a la población general. Entre 2.365 pacientes, hubo 51 que tuvieron un parto prematuro espontáneo antes de las 35 semanas. Sólo 14% y 10% de las pacientes tenía un canal cervical menor a 20 mm y 15 mm, respectivamente, medidas frecuentemente utilizadas para denotar anormalidad del cuello uterino durante el segundo trimestre. Estas cifras son concordantes con estimaciones previas acerca del porcentaje de casos de partos prematuros que serían explicados por una “incompetencia cervical” (Figura 2).
Figura 2. Prevalencia de parto prematuro espontáneo.
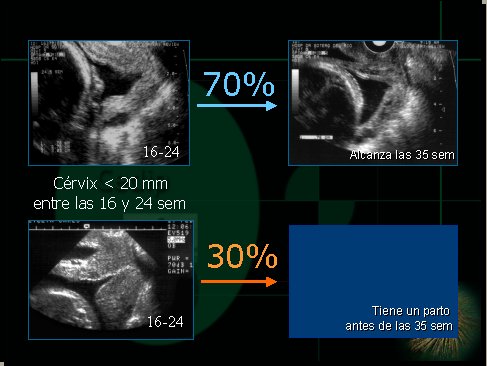
Sin embargo, este mismo estudio nos confirmó una vieja impresión. Cuando uno examina los datos en la dirección opuesta, es decir, cuántas pacientes con canales cervicales “cortos” tuvieron un parto prematuro, valor predictivo positivo, observamos que alrededor de un tercio de las pacientes con un canal cervical < 20 mm tiene un parto prematuro antes de las 35 semanas. Pareciera que fuese un valor importante, esto es relativo, porque la pregunta que siempre debe preceder al juicio “mucho o poco” es establecer la prevalencia del fenómeno antes de cualquier test (riesgo pre-test, del teorema de Bayes). En nuestra población dicha cifra era de 2,2%, por lo que el ultrasonido cervical es capaz de provocar un dramático cambio en el riesgo de parto prematuro cuando resulta alterado (Odds ratio de 23). Recuerden que estas son pacientes no seleccionadas (población general). Algo que no podemos dejar de mencionar, es que 70% de las pacientes con un canal cervical corto tiene un parto después de las 35 semanas. Ello habla de que, en muchas pacientes, el solo acortamiento del cuello uterino no es suficiente para desencadenar parto prematuro. Esto invita a considerar que un cuello corto puede ser “constitucional” en muchas pacientes y/o que puede representar sólo uno de los varios factores que pueden estar interactuando para conducir a un parto prematuro (un cérvix corto puede “facilitar” un parto prematuro en una paciente con una infección vaginal ascendente) (Figura 3).
Figura 3. Factores desencadenantes de parto prematuro.
¿Son estos resultados diferentes a los reportados por otros grupos? Esencialmente no. El riesgo de parto prematuro derivado del examen sonográfico del cuello uterino depende de 3 definiciones básicas:
Esta tabla muestra algunos valores referenciales y refleja las diferencias que acabamos de mencionar (Figura 4).
Figura 4. Riesgo de parto prematuro < 33-35 semanas según examen sonográfico cervical a las 18-24 semanas.
Son tiempos de medicina basada en resultados que evidencien beneficios. En nuestro caso, no basta con demostrar que el examen cervical del cuello uterino es un buen predictor de parto prematuro, sino que es necesario comprobar que existen intervenciones capaces de tratar a las pacientes cuyo riesgo elevado ha sido descubierto al emplear el ultrasonido cervical. El tratamiento natural para un cuello disfuncional es, por ahora, la instalación de un cerclaje cervical cuyo fin es mejorar la continencia del cuello “insuficiente”. Este es un tema controvertido. Existen varios estudios controlados, pero sólo dos estudios publicados, han operado en forma aleatoria y sus conclusiones son opuestas (Rust, no sirve; Althuisuis, sirve). Por ello, estamos a la expectativa de los resultados del gran estudio aleatorio multicéntrico encabezado por el Dr. Nicolaides de Inglaterra.
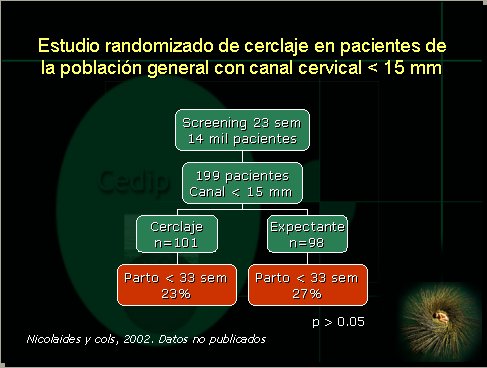
Afortunadamente, hemos tenido acceso a los resultados preliminares del estudio, los cuales se muestran en la Figura 5. La conclusión es que el cerclaje no modifica el curso del embarazo cuando se utiliza en pacientes de la población general en quienes se ha identificado un canal cervical menor a 15 mm a las 23 semanas de embarazo.
Figura 5. Estudio aleatorio de cerclaje en pacientes de la población general con canal cervical < 15 mm.
Los resultados de este estudio son potentes y nos enseñan que la instalación de un cerclaje en este grupo específico de pacientes no es de utilidad. Sin embargo, basados en este y otros estudios previos, a nuestro entender, el cerclaje cervical en la perinatología actual sería de utilidad cuando existe:
Asimismo, existen otras condiciones en las que pensamos que el cerclaje cervical puede demostrar su utilidad, tales como el acortamiento cervical progresivo y el canal corto en pacientes con antecedentes de parto prematuro o historia incompleta de incompetencia cervical. Consideramos que vale la pena explorar el rol del examen seriado (de dos puntos) del canal cervical, mejorar la selección de pacientes y practicar el examen a una edad gestacional más precoz (15-22 semanas). Naturalmente estas indicaciones requieren de estudios prospectivos y aleatorios que avalen su utilidad.
El examen sonográfico del cuello uterino no es el único test capaz de predecir razonablemente un parto prematuro. La fibronectina oncofetal medida en las secreciones cervico-vaginales juega un rol parecido, debido a que es capaz de eliminarse en presencia de condiciones que alteren la interfase coriodecidual. Un estudio reciente del Maternal-Fetal Medicine Network de Estados Unidos comparó la capacidad predictiva de ambos exámenes realizados en el segundo trimestre en un grupo de pacientes con riesgo de parto prematuro. Aunque el valor predictivo positivo de ambos tests fue similar (alrededor de 40%), la sensibilidad del examen sonográfico cervical duplicó aquella asociada a la determinación de fibronectina cervicovaginal (Figura 6).
Figura 6. Predicción de parto prematuro < 35 semanas (a las 22-24 semanas), incluyendo ultrasonido cervical y fibronectina.
Resumen
Los conceptos en relación al rol del ultrasonido cervical en pacientes asintomáticas durante el segundo trimestre son:
Existen dos formas de analizar la utilidad del ultrasonido cervical en obstetricia. La primera acabamos de revisarla y se refiere a su rol en pacientes asintomáticas durante el segundo trimestre. La segunda tiene relación con las aplicaciones del ultrasonido cervical en pacientes con síntomas de parto prematuro, en las que se ha convertido en una importante ayuda diagnóstica en aquellas pacientes cuya dilatación cervical es menor de 3 cm.
Dado que el parto prematuro es un evento más frecuente en pacientes con síntomas de parto prematuro que en pacientes de la población general, el ultrasonido cervical posee una mayor sensibilidad y valor predictivo positivo. En general, ambos parámetros son cercanos al 60-70%. Sin embargo, hace ya unos 8 años mostramos que la medición del canal cervical es significativamente mejor que el tacto vaginal en predecir el riesgo de parto prematuro en este grupo de pacientes.
Así como ocurre en las pacientes asintomáticas, en pacientes con contracciones uterinas también existe una competencia entre el valor de la fibronectina oncofetal y aquel del examen sonográfico del cuello uterino. Para ello realizamos un estudio comparativo entre ambos exámenes, que consistió en incluir 196 pacientes con síntomas de parto prematuro y menos de 3 cm de dilatación, a las que se les practicó un examen transvaginal del cérvix y se determinó la existencia de fibronectina en las secreciones cervicovaginales. Los resultados de este estudio, que esencialmente muestran un rendimiento similar y aditivo entre ambos exámenes, serán presentados en la próxima reunión de la Society for Maternal-Fetal Medicine de Estados Unidos por nuestro grupo.
En resumen, en las pacientes con síntomas de parto prematuro el examen ultrasonográfico del cuello uterino es el test complementario de mejor relación costo/beneficio en la predicción de un parto prematuro antes de las 35 semanas. Un hecho relevante, inicialmente subestimado.








 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

 Expositor:
Ricardo Gómez[1]
Expositor:
Ricardo Gómez[1]

Citación: Gómez R. Ultrasound in preterm delivery. Medwave 2003 Ene;3(1):e2577 doi: 10.5867/medwave.2003.01.2577
Fecha de publicación: 1/1/2003

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión