La publicación de estas Actas Científicas ha sido posible gracias a una colaboración editorial entre Medwave y el Departamento de Medicina del Hospital Clínico Universidad de Chile.
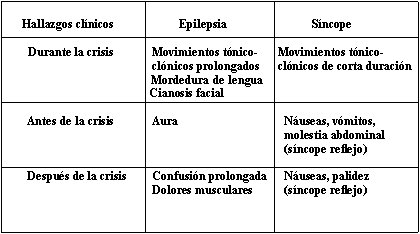
Frente a un episodio transitorio de pérdida de conciencia y del tono postural, se debe hacer el diagnóstico diferencial entre síncope y epilepsia. Los principales elementos que orientan a uno u otro diagnóstico se presentan durante la crisis. En la epilepsia se pueden observar movimientos tónico-clónicos prolongados, mordedura de lengua y cianosis facial. En el síncope, si hay movimientos tónico-clónicos, son de corta duración y aparecen después de la pérdida de conciencia. Antes de la crisis, puede haber aura (colores o sensación de gusto especiales), lo que es típico de la epilepsia. En el síncope puede haber náuseas, vómitos y molestias abdominales, principalmente en el síncope reflejo. Después del episodio, un periodo de confusión mayor de cinco minutos es muy orientador de epilepsia y las náuseas y palidez orientan a síncope, especialmente de etiología refleja (Tabla 1).
Tabla 1. Diagnóstico diferencial de la pérdida de conciencia transitoria.
Una vez realizado el diagnóstico de síncope, debemos dirigir el estudio hacia las causas, por sus diferentes terapias y pronóstico. Las principales son:
Evaluación inicial del síncope
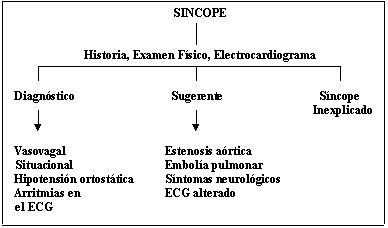
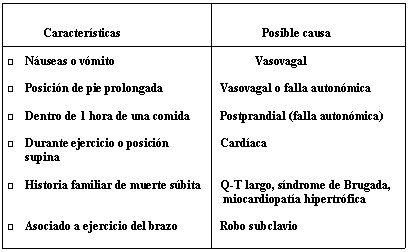
En el síncope, la historia, el examen físico y el electrocardiograma (ECG) son los elementos básicos para hacer el diagnóstico etiológico (Figura 1). En la anamnesis hay elementos bastantes típicos, como las náuseas o vómitos previos que orientan a la etiología vasovagal. En personas mayores, cuando se presenta durante la primera hora después de una comida, o luego de permanecer por un tiempo prolongado en posición de pie, orienta a disfunción autonómica. Durante ejercicio o posición supina sugiere síncope cardíaco. La historia familiar de muerte súbita obliga a buscar síndrome de QT largo, síndrome de Brugada, miocardiopatía hipertrófica, etc. (Tabla 2).
Figura 1. Evaluación inicial del síncope.
Tabla 2. Características clínicas que indican la etiología del síncope.
Dentro del síncope cardíaco, las dos causas más importantes son la taquicardia ventricular y los bloqueos AV. La historia ayuda al diagnóstico diferencial: los pródromos muy cortos o inexistentes, por ejemplo una brusca caída al suelo con recuperación rápida indican bloqueo AV completo paroxístico. Cuando hay un pródromo mayor de cinco segundos y síntomas posteriores al síncope, es más probable que sea secundario a una taquicardia ventricular.
El examen físico puede mostrar hipotensión ortostática, estenosis aórtica, elementos que indican embolía pulmonar, disección aórtica, etc.
El ECG es muy útil en el diagnóstico diferencial. Puede mostrar arritmias que causan síncope, como taquicardia ventricular o supraventricular de alta frecuencia; en estos casos el síncope se produce por deficiente regulación de la presión arterial en el inicio de la arritmia. También se puede encontrar bloqueo AV completo, en que el síncope es habitualmente producido por una asistolía transitoria. También se pueden observar condiciones que constituyen el sustrato para el desarrollo de arritmias, como el infarto agudo del miocardio o la necrosis miocárdica antigua. Cardiopatías eléctricas primarias, como el síndrome de QT largo, síndrome de Brugada, síndrome de Wolff-Parkinson-White. Todos estos pacientes corren riesgo de muerte súbita. El síndrome de Brugada presenta un patrón electrocardiográfico bastante característico con supradesnivel del ST de V1 a V3, cuya causa es una alteración en los canales de sodio a nivel del miocardio ventricular. Puede originar arritmias ventriculares de alta frecuencia; produce síncope y, lo que es más importante aún, muerte súbita.
Si la historia, el examen físico y el ECG no permiten determinar la etiología del síncope, se debe proseguir el estudio como síncope inexplicado.
Estudio del síncope inexplicado
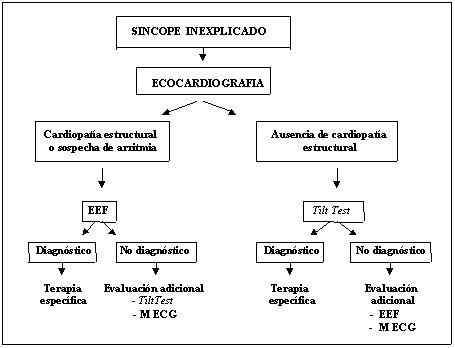
Las posibles etiologías y el pronóstico en caso de síncope inexplicado, dependen de la presencia o ausencia de cardiopatía estructural, lo que se puede determinar con el ecocardiograma (Figura 2).
Si el paciente tiene el corazón estructuralmente sano, la etiología más probable es el síncope vasovagal, especialmente en los jóvenes. En los pacientes mayores, se pueden presentar, además otros cuadros asociados con intolerancia ortostática, los que serán revisados más adelante. Si estos exámenes son negativos, el estudio puede proseguir con monitorización electrocardiográfica ambulatoria o incluso estudio electrofisiológico (EEF), en casos calificados.
Figura 2. Estudio del síncope inexplicado.
EEF: estudio electrofisiológico, M ECG: monitorización electrocardiográfica
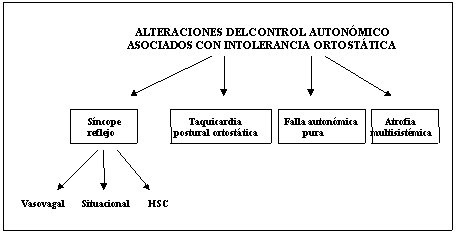
El síncope vasovagal, es un tipo de síncope reflejo. Pertenece al grupo de las alteraciones del sistema nervioso autónomo asociadas con intolerancia ortostática. A continuación se describen brevemente estos cuadros (Figura 3).
Figura 3. Clasificación de las alteraciones del control autonómico asociadas con intolerancia ortostática.
HSC: Hipersensibilidad del seno carotídeo
El reflejo vasovagal es la etiología más frecuente de síncope y aparece preferentemente en personas con corazón sano. Se caracteriza por pródromos (mareos, nauseas, etc.), seguidos por pérdida de conciencia. Esta reacción parece representar un sistema nervioso autónomo hipersensible que responde en forma exagerada a distintos estímulos. El más común de éstos es el ortostatismo prolongado. Sin embargo, otros estímulos, como una emoción fuerte, pueden provocar una respuesta idéntica. Se ha postulado que la posición de pie prolongada, la hipovolemia, etc., incrementan el tono adrenérgico, lo que determina aumento de la contractilidad ventricular. Esto, asociado a la disminución del retorno venoso, activa mecanorreceptores localizados preferentemente en la región infero posterior del ventrículo izquierdo. La vía aferente del reflejo la constituyen fibras vagales amielínicas que terminan a nivel bulbar, en el núcleo del tracto solitario. La integración a nivel del sistema nervioso central puede producir una respuesta paradójica caracterizada por bradicardia, aumento del tono vagal y disminución del tono simpático, lo que da como resultado bradicardia e hipotensión, y precipita el síncope.
El diagnóstico de síncope vasovagal se puede hacer en clínica, en aquellos casos en que la situación desencadenante y su curso son típicos. El problema diagnóstico surge cuando éstos no existen y el cuadro se presenta como síncope de causa desconocida. El examen llamado de tilt test o mesa basculante permite determinar la susceptibilidad al síncope vasovagal. El examen se realiza colocando al paciente sobre una mesa de diseño especial, que lleva un soporte para los pies y permite diversos ángulos de inclinación. Se controla la presión arterial y la frecuencia cardíaca en decúbito y luego se pasa a la posición ortostática, mientras se efectúa registro ECG continuo y monitorización continua o intermitente de la presión arterial. En sujetos que se mantienen en esta posición, aproximadamente 300 a 800 ml de sangre se trasladan desde la cavidad torácica a la cavidad abdominal y venas de las extremidades inferiores por la fuerza gravitacional, lo que es un estímulo suficiente para desencadenar el reflejo vasovagal e inducir síncope secundario a una caída súbita de la presión arterial seguida por una caída de la frecuencia cardíaca, que pude llegar a la asistolía transitoria, en un individuo susceptible. Similares respuestas se pueden ver, por estimulación del seno carotídeo, en pacientes con hipersensibilidad del seno carotídeo o con la activación de otros mecanorreceptores (vejiga, esófago, etc) en el síncope situacional. A diferencia de las otras disfunciones del sistema nervioso autónomo, los pacientes con síncope reflejo son asintomáticos o muy poco sintomáticos entre episodios. La Tabla 3 da la clasificación de las respuestas al tilt test.
Tabla 3. Síncope vasovagal: clasificación de las respuestas al tilt test.
Se pueden presentar en forma aguda o crónica. Las formas crónicas son más frecuentes en clínica. En estos pacientes se observa una disfunción autonómica generalizada, que se manifiesta por hipotensión ortostática, síncope y, también, por trastornos intestinales, vesicales, de la función sexual, etc. A esta forma se le denomina falla autonómica pura y se presenta con más frecuencia en adultos mayores.
La atrofia multisistémica es una falla autonómica más grave que también se observa en personas mayores. Se manifiesta por hipotensión ortostática avanzada, incontinencia urinaria y fecal, impotencia, rigidez, temblor, etc.
Hace poco se ha descrito una forma leve de falla autonómica que se conoce como síndrome de taquicardia postural ortostática. Se caracteriza por taquicardia en la posición de pie, asociada con fatiga, intolerancia al ejercicio, presíncope y ocasionalmente síncope. En el tilt test aumenta la frecuencia cardíaca sobre 30 latidos por minuto en los primeros 5 minutos o alcanza una frecuencia de 120/min, con sólo leve reducción de la presión arterial.
Las disfunciones autonómica agudas son raras y frecuentemente se encuentra el antecedente de una enfermedad febril antes del desarrollo de los síntomas. También hay causas secundarias de disfunción autonómica como diabetes mellitus, insuficiencia renal, cáncer, etc.
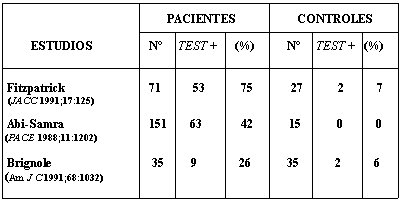
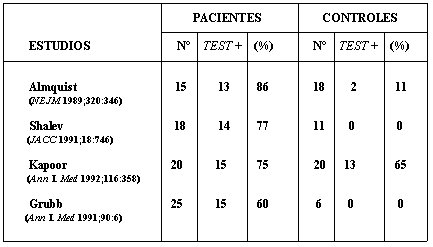
El porcentaje de positividad del test, sin infusión de isoproterenol, es de alrededor de 50% en los pacientes con síncope de causa no precisada y menor de 7% en los controles (Tabla 4). Con la infusión de isoproterenol la sensibilidad aumenta, la especificidad puede disminuir, pero con falsos positivos bajo 12% (Tabla 5). En la publicación de Kapoor, que contiene la tabla, la baja especificidad se atribuye a la juventud del grupo control y a las altas dosis de isoproterenol que se usaron.
Tabla 4. Resultados del tilt test sin infusión de isoproterenol
Tabla 5. Resultados del tilt test con infusión de isoproterenol
En primer lugar se debe determinar si el síncope es primario o secundario, y, en este caso, tratar las causas potencialmente reversibles (fármacos, anemia, hipovolemia). El tratamiento dependerá de la gravedad y frecuencia de las crisis, de la existencia de desencadenantes específicos y de la presencia de síntomas prodrómicos.
Medidas generales
Es importante educar al paciente y a su familia, explicar la naturaleza del problema y su pronóstico, habitualmente benigno. Se debe enseñar a evitar los factores desencadenantes (deshidratación, ambientes muy calurosos, etc.) y a reconocer los síntomas prodrómicos para adoptar rápidamente la posición de decúbito y así abortar el síncope.
Tratamiento no farmacológico
Hay medidas que pueden mejorar el retorno venoso: incrementar la ingestión de líquidos y de sal, uso de medias elásticas, ejercicio aeróbico moderado.
Tratamiento farmacológico
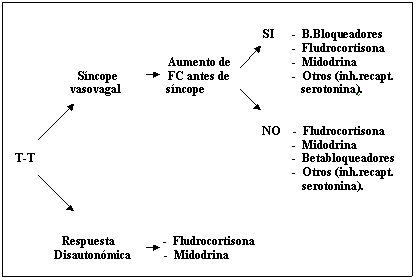
Los fármacos se usan excepcionalmente, en aquellos pacientes que no mejoran con medidas generales ni con tratamientos no farmacológicos. La Figura 4 muestra la elección de tratamiento farmacológico de acuerdo con los resultados del tilt-test.
Figura 4. Síncope. Terapia según resultado del tilt test (T-T)
Marcapasos
Es una terapia absolutamente excepcional, que se podría usar en pacientes con respuesta al tilt-test del tipo 2B (cardioinhibición con asistolía), quienes no presentan pródromos ni desencadenantes específicos, y han sido refractarios a las otras modalidades de tratamiento.
En el paciente con cardiopatía estructural y disfunción ventricular importante, el síncope se puede producir por arritmias: taquiarritmias o bradiarritmias. Sin embargo, las taquiarritmias ventriculares deben ser la principal preocupación, por el riesgo de muerte súbita por fibrilación ventricular. Así, el síncope puede ser el primer anuncio de una muerte súbita inminente. Estos pacientes se deben hospitalizar y monitorizar electrocardiográficamente. Se debe descartar la isquemia y otras causas potenciales de arritmias, y luego seguir con el estudio electrofisiológico. Este consiste en el análisis de las arritmias mediante el registro de la actividad eléctrica intracardíaca, primero basalmente y después de estimulación eléctrica programada. El Holter, que también se usa para el estudio de las arritmias, tiene limitaciones importantes:
A diferencia del Holter y otras formas de monitorización electrocardiográfica, el estudio electrofisiológico determina la presencia de un sustrato arritmogénico. En relación con bradiarritmias, evalúa la función sinusal y la conducción AV y, con taquiarritmias, usa protocolos para inducir arritmias supraventriculares y ventriculares.
La principal limitación del EEF es que, aunque su especificidad es suficiente, su sensibilidad no es alta; de aquí que un estudio negativo no permita descartar la etiología arrítmica como causa del síncope.
Si el EEF es positivo, se da terapia de acuerdo a los resultados. Si se documenta disfunción del nódulo sinusal o trastorno de la conducción AV, la terapia habitual va a ser el implante de un marcapasos (MP). Si se inducen taquiarritmias supraventriculares, se puede intentar ablación con radiofrecuencia del circuito de la taquicardia, o uso de fármacos antiarrítmicos. Si se inducen taquiarritmias ventriculares, las posibilidades terapéuticas van desde los fármacos antiarrítmicos, principalmente amiodarona y ablación con radiofrecuencia en ciertos casos, hasta el implante de un desfibrilador automático, que es la terapia de elección en presencia de disfunción ventricular importante.
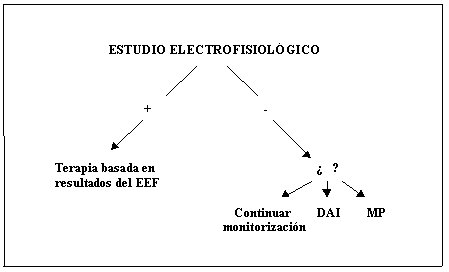
Si el EEF es negativo, no se debe suponer que el síncope no fue arrítmico o que el paciente no corre el riesgo de presentar arritmias posteriormente. En este caso, la conducta que se debe seguir dependerá de la gravedad del síncope y del grado de disfunción ventricular (Figura 5). Si la función ventricular no está muy disminuida y el síncope no fue intenso, se puede continuar el estudio con monitorización prolongada, ya sea con el monitor de eventos (Loop ECG) que permite registros prolongados de una, dos semanas e incluso un mes. También se dispone de monitores implantables (externamente parecidos a un marcapasos ), que se pueden usar por periodos más prolongados (un año). En los pacientes con disfunción ventricular importante, sería más seguro proceder directamente al implante de un desfibrilador automático (DAI: defibrilador automático implantable), por el riesgo de muerte súbita ya mencionado.
Figura 5. Síncope en pacientes con cardiopatía estructural
Las principales condiciones en que se recomienda hospitalizar a un paciente con síncope son las siguientes:











 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

La publicación de estas Actas Científicas ha sido posible gracias a una colaboración editorial entre Medwave y el Departamento de Medicina del Hospital Clínico Universidad de Chile.
 Expositor:
Raymundo Morris[1]
Expositor:
Raymundo Morris[1]

Citación: Morris R. Study and management of syncope. Medwave 2003 Mar;3(2):e2508 doi: 10.5867/medwave.2003.02.2508
Fecha de publicación: 1/3/2003

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión