 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Palabras clave: enfermedades tropicales, vacunas, profilaxis
Este texto completo es la transcripción editada y revisada de una conferencia dictada en reunión clínica del Departamento de Medicina, Hospital Clínico Universidad de Chile. El director del Departamento de Medicina es el Dr. Alejandro Cotera y la coordinadora de las reuniones clínicas es la Dra. Miriam Alvo.
El Centro de Medicina del Viajero de la Clínica Alemana recibe cerca de 700 personas al año, en su mayoría jóvenes profesionales que se disponen a viajar por razones de turismo o trabajo; 44% de las personas que consultan planean viajar a Asia, principalmente el sudeste asiático, India, China y África tropical subsahariana; 35% de los consultantes se dirige a América tropical y al Amazona y 16%, a otros destinos.
Se estima que alrededor de 30 millones de personas viajan cada año desde países industrializados a países en desarrollo. En Chile los viajes al extranjero son cada vez más frecuentes y se ha observado un aumento progresivo de los viajes hacia regiones tropicales y subtropicales.
Las personas viajan por diferentes motivos: turismo clásico; trabajo; estudio; congresos; misiones religiosas hacia lugares aislados como Angola o Mozambique, donde los misioneros corren riesgo de contraer la malaria; misiones de paz como la que mantiene el ejército chileno en Haití, donde aumenta el riesgo de padecer enfermedades tropicales; viajes de turismo aventura; y turismo sexual. Menos de 1% de las muertes durante un viaje se debe a una enfermedad infecciosa; la gran mayoría se debe a accidentes de tránsito.
Desde el punto de vista infectológico, los viajes con destino hacia zonas tropicales y subtropicales aumentan el riesgo de padecer enfermedades transmitidas por vectores, transmitidas por agua o alimentos, y otras. Entre las enfermedades transmitidas por vectores está la malaria, que puede implicar la muerte del individuo; el dengue, patología importante en zonas como Isla de Pascua; y la fiebre amarilla, que según comunicaciones recientes se ha extendido a zonas urbanas en Paraguay, lo que puede ocurrir en otras zonas de América Latina y África, causando un brote masivo en cualquier momento. Dentro de las enfermedades que se transmiten por agua o alimentos destacan la fiebre entérica o tifoidea, el síndrome diarreico agudo, que es la complicación infecciosa más frecuente de los viajes, la amebiasis hepática y la hepatitis A. Otras enfermedades importantes son las enfermedades de transmisión sexual, la schistosomiasis, la larva migrans cutánea, el dermatobium hominis, enfermedad producida por mosquitos que infestan la piel humana con huevos lo que causa el desarrollo de una lesión con gusanos, la tungiasis, que afecta las uñas y misceláneas.
Algunas vacunas son obligatorias y otras optativas. La única vacuna obligatoria para quien viaja a las zonas tropicales de los continentes americano y africano es aquella contra la fiebre amarilla, enfermedad que no existe en el sudeste asiático, pero sí se encuentra el vector, por lo tanto es frecuente que también se exija la vacuna. Ésta es indispensable para personas que se dirigen a lugares donde hay fiebre amarilla, como Paraguay o Brasil.
Las vacunas optativas son: tétano-difteria, polio, rabia, meningitis A-C, fiebre tifoidea, virus hepatitis A y B y encefalitis japonesa. Esta última no está disponible en Chile, pero se recomienda que se administre a las personas que piensan viajar por períodos prolongados a Asia, sudeste asiático y China. Para aquellas enfermedades infectocontagiosas contra las cuales no existe vacuna, como la malaria, la diarrea y otras enfermedades se debe utilizar profilaxis.
El virus de la fiebre amarilla pertenece a la familia Flaviviridae, género Flavivirus; alrededor de 30 tipos provocan enfermedades en humanos y es zoonótico. Dentro de las enfermedades que produce esta familia de virus destaca la fiebre amarilla, el dengue, la encefalitis japonesa, la encefalitis de West Nile y la encefalitis de Saint Louis. Sólo se dispone de vacuna útil contra la fiebre amarilla; para el dengue no existe vacuna ni fármaco para profilaxis, de modo que la única medida disponible es el uso de repelente.
La fiebre amarilla se puede presentar en las variedades selvática o urbana. La variedad selvática se observa principalmente en monos y rara vez se encuentra en humanos; los pocos casos que se han descrito han afectado principalmente a hombres que trabajan cerca de estos animales. La variedad urbana se transmite por el mosquito Aedes aegypti, que es responsable de brotes y epidemias. En la actualidad se observa un aumento de la incidencia de fiebre amarilla debido al calentamiento global y a la destrucción de los bosques nativos, ambos factores que favorecen el contacto del mosquito con la población. En el mapa de la Fig. 1 se muestran las zonas afectadas por esta enfermedad en América del Sur y África; la mayor parte de la zona costera norte de Brasil está libre de la enfermedad, no así la zona sur donde están Porto Seguro, Trancoso, Arraial d´Ájuda y Foz do Iguazu; por lo tanto si una persona no se puede vacunar por algún problema es mejor que no viaje a estos lugares (Fig. 1).
Figura 1. Zonas afectadas por fiebre amarilla en América del Sur y África.
Entre los países endémicos de fiebre amarilla están Angola, Benin, Brasil, Burundí, Camerún, Colombia, Congo, Ecuador, Gabón, Ghana, Guinea, Kenia, Mali, Niger, Panamá, Perú, Ruanda, Senegal, entre otras. En Latinoamérica Chile y Uruguay se encuentran libres de la enfermedad y son excepciones. Algunos países de esta zona presentan zonas endémicas y zonas libres de fiebre amarilla, entre ellos Brasil, Ecuador, Argentina, Paraguay, Venezuela, Bolivia y Panamá.
La fiebre amarilla puede causar cuadros clínicos muy variables, desde una enfermedad febril autolimitada hasta una enfermedad fatal. La forma grave se caracteriza por fiebre elevada, calofríos, cefalea, mialgias, vómitos y dolor lumbar y tras un corto período de mejoría el paciente puede evolucionar con shock, hemorragias, insuficiencia renal e insuficiencia hepática con ictericia, por lo cual recibe su nombre. El período de incubación varía entre 3 y 6 días y la tasa de mortalidad oscila entre 15 y 50%, pues no tiene tratamiento.
La vacuna contra la fiebre amarilla, Stamaril® del laboratorio Sanofi Pasteur, se basa en una cepa atenuada 17D que crece en embrión de pollo. La administración es subcutánea, la protección dura diez años y la eficacia es mayor de 95%. El certificado es válido para ingresar a otros países a partir desde el día 10, pero si se trata de una revacunación el certificado es válido desde el mismo día. Se debe solicitar el carnet de vacunación, ya que es el único documento legal que acredita el hecho. La vacuna se indica en todas las personas que visiten América tropical y África subsahariana. En 2 a 5% de los casos se presentan reacciones adversas como cefalea, mialgia y febrículas entre 4 y 12 días después de la vacunación; en pacientes con alergia al huevo se puede desarrollar urticaria, exantema y asma y también se han reportado casos de encefalitis postvacuna en sujetos sanos, por lo general mayores de 60 años. Es una vacuna bastante segura en sujetos sanos, pero uno de cada cinco millones de vacunados pueden presentar complicaciones fatales.
Además de lo anterior se debe considerar el refuerzo de las vacunas habituales contra tétanos y difteria mediante revacunación con los toxoides correspondientes: los nacidos después del año 1974 requieren una dosis cada diez años y los nacidos antes de 1974 requieren las tres dosis, a los 0 y 30 días y a los seis meses.
En todo viaje que se realice hacia países subdesarrollados se debe considerar la administración de las siguientes vacunas: hepatitis A, aunque en los mayores de 50 años no es necesario porque la gran mayoría tiene anticuerpos; hepatitis B; fiebre tifoidea e influenza.
La fiebre tifoidea se transmite por ingesta de alimentos o agua con contaminación fecal; en la actualidad es poco frecuente en Chile, pero es prevalente en México, Perú, Bolivia, África y Sudeste Asiático, países en los que incluso se ha comunicado resistencia a quinolonas. El período de incubación es de 7 a 14 días y es frecuente el estado de portación crónica. La Organización Mundial de la Salud (OMS) señala que cada año se producen 16 millones de casos y 600 mil fallecimientos. El riesgo de contagio aumenta con la duración del viaje y por el hecho de alojar o comer junto a personas infectadas. Es una enfermedad endémica en Latinoamérica, India, Sudeste asiático y África. La prevención es una medida fundamental para evitar el contagio y consiste en seguir una pauta alimentaria estricta; existe una vacuna, la Typhim Vi®, que es elaborada por el laboratorio Sanofi Pasteur y está constituida por un polisacárido capsular Vi purificado de Salmonella typhi. La dosis de 0,025 mg intramuscular (IM) otorga protección por tres años y se recomienda en personas que van a viajar a zonas endémicas. Existe una vacuna oral, pero la adherencia alcanza sólo a 70%. En términos generales, la vacunación otorga una protección limitada, entre 53 y 72% y cuando el inóculo de Salmonella es muy alto sobrepasa la capacidad de protección de la vacuna.
El viajero debería disponer de oseltamivir, pues no conoce la situación que se puede generar en el país de destino. En países como Chile, donde las estaciones están bien diferenciadas, la influenza se produce en invierno, pero en los países tropicales se mantiene durante todo el año. Se ha comunicado un aumento del riesgo en los cruceros, de modo que sería recomendable vacunarse antes de realizar un viaje de este tipo, si es posible.
A continuación se describirán algunas enfermedades prevenibles mediante vacunación, por lo que se debe considerar esta medida en destinos seleccionados. Entre estas enfermedades están la poliomielitis, la rabia, la meningitis meningocócica y la encefalitis japonesa.
Los cuatro países endémicos de polio en el mundo son India, Nigeria, Pakistán y Afganistán. Los dos primeros son los que tienen la mayor cantidad de casos notificados, que suman 1126 desde enero del año 2009 hasta la fecha de esta exposición (octubre 2009), 861 casos en países endémicos y 265 en países no endémicos. Estos últimos ocurrieron en personas que viajaron a zonas con condiciones higiénicas deficientes y escasez de agua potable. Por lo tanto es recomendable administrar la vacuna a las personas que viajan a este tipo de lugares, como misioneros, miembros de organizaciones de ayuda humanitaria y otros (Fig. 2).
Figura 2. Países endémicos de poliomielitis según datos de la OMS. Marzo a septiembre 2009.
En adultos se recomienda la vacuna polio Salk, que contiene un poliovirus inactivado (IPV: Inactivated Poliovirus Vaccine) y se basa en la vacuna original, que posee las cepas polio 1, 2 y 3. Se administra en forma subcutánea o IM en la zona superior del músculo deltoides. El viajero a zona endémica requiere sólo una dosis de refuerzo si tiene su vacunación de polio oral completa, pero si no tiene vacunación adecuada requiere tres dosis de IPV entre los 0 y 30 días, a los 60 días y entre los 6 y 12 meses.
Se recomienda la vacunación profiláctica contra la rabia en personas que van a realizar viajes largos o de turismo aventura hacia zonas de alto riesgo, ya que en caso de accidente podría no haber fácil acceso a un centro asistencial capacitado para administrar la vacuna. En viajes cortos se recomienda cuando se realiza turismo en bicicleta, si se piensa explorar cavernas o cuando se programen trotes en áreas de alto riesgo, ya que los animales tienden a morder a las personas en movimiento. En la actualidad las zonas de alto riesgo de rabia son el subcontinente Indio, Tailandia y algunos países de América Latina, entre ellos Brasil, Bolivia, Colombia, Ecuador, El Salvador y Guatemala (Fig. 3).
Figura 3. Distribución geográfica de la rabia.
La vacuna antirrábica de uso habitual es Verorab®, del laboratorio Sanofi Pasteur. Para la vacunación preventiva la OMS recomienda administrar una dosis a los días 0, 7 y 28, aunque esta última se puede administrar el día 21. Las personas cuyo trabajo implica un riesgo directo, como los investigadores de murciélagos o exploradores de cavernas, deberán recibir un refuerzo al año y luego cada tres años. Se coloca en forma subcutánea o IM, de preferencia en la región deltoídea. Sus efectos adversos son frecuentes, pero leves: en 30 a 75% de los casos hay reacciones locales como dolor, aumento de volumen, eritema y prurito y en 20% de los vacunados se producen reacciones sistémicas como cefalea, mialgias, vértigo y náuseas. Es muy raro que se presente el síndrome de Guillain-Barré.
La meningitis meningocócica es una infección de distribución universal. Los serogrupos A, B y C son responsables de 80 a 90% de los casos y el serogrupo A produce epidemias en forma habitual en el denominado cinturón de la meningitis en África, donde es una enfermedad endémica (Fig. 4).
Figura 4. Distribución geográfica de la meningitis meningocócica.
En Chile se dispone de la vacuna antimeningocócica A-C, elaborada por el laboratorio Sanofi Pasteur. Es una vacuna polisacárida que se administra en una dosis intramuscular profunda o subcutánea; se recomienda reforzar a los 4 ó 5 años si persiste la exposición en zona endémica. Las reacciones adversas son infrecuentes: 2 a 5% de los vacunados presenta reacciones locales como dolor, eritema e induración, 10 a 30% presenta efectos sistémicos como calofríos e irritabilidad y 1 a 2% presenta fiebre.
No existe vacuna contra la malaria, enfermedad producida por el protozoo Plasmodium que causa 5% de las muertes en el mundo, lo que significa que alrededor de tres millones de personas mueren cada año de malaria; 90% de las muertes se concentran en África tropical, donde es una de las principales causas de muerte en niños menores de 5 años y 10% de los enfermos son mujeres embarazadas. Es un problema de salud global tan importante como el SIDA y la tuberculosis. Brasil, Colombia y Perú tienen la mayor prevalencia en el continente americano, con un millón de casos anuales que se concentran en la zona amazónica (Fig. 5).
Figura 5. Zonas endémicas de malaria en el mundo, 2003.
Desde el canal de Panamá hacia el sur es muy frecuente la resistencia a cloroquina, la que también se encuentra en África y en el sudeste asiático, especialmente en el borde de Tailandia, Myanmar, Laos y Camboya, donde está la malaria más resistente. La incidencia de casos es muy alta durante y después del período de monzones y disminuye en los períodos secos; por eso, la mejor época para viajar hacia estas zonas es entre los meses de diciembre y abril.
El agente Plasmodium se transmite por la picadura del mosquito Anopheles: de las 450 especies que existen, 85 transmiten la enfermedad (Fig. 6).
Figura 6. Mosquito Anopheles, vector de la malaria.
En Chile hay Anopheles en la I región, pero no existe malaria. Las especies de Plasmodium que parasitan al ser humano, que es su hospedero exclusivo, son P. falciparum, P. vivax, P. ovale y P. malariae. El P. falciparum es el más frecuente y hacia él se dirige la profilaxis, ya que puede producir la muerte; entre más glóbulos rojos estén parasitados más grave es la enfermedad, especialmente si hay más de 5% de eritrocitos parasitados (Fig. 7).
Figura 7. Plasmodium falciparum. Característica imagen en anillo de rubí.
También es frecuente el Plasodium vivax, pero la profilaxis no es muy eficaz porque no actúa sobre los trofozoitos que están a nivel hepático; si se retrasa el manejo el individuo puede desarrollar una infección crónica con cuadros recurrentes (Fig. 8).
La principales medidas de prevención de la malaria son: uso de ropa adecuada, delgada, de colores claros y que cubra la máxima superficie de piel; aplicación de repelentes como dietilmetatoluamida (DEET) al 25-35%: uso de mosquiteros impregnados con permetrina, práctica que en África se realiza cada seis meses, pues los mosquitos de la malaria pican al amanecer y al atardecer.
La profilaxis se efectúa con cloroquina en zonas en que el Plasmodium aún es sensible. En otras zonas se usaba mefloquina, pero este fármaco es muy tóxico desde el punto de vista neuropsiquiátrico por lo que recientemente se retiró del mercado. También es útil la doxiciclina, pero se debe advertir a la persona que no se puede embarazar y que el uso prolongado produce fotosensibilización. En la actualidad el mejor esquema es la combinación de atovacuona y proguanil, disponible en Chile en tabletas con el nombre comercial Malarone®; el costo del tratamiento de doce días es aproximadamente 35.000 pesos chilenos. Muchos europeos utilizan sólo repelente y si presentan un cuadro sugerente se automedican con cuatro comprimidos diarios de Malarone® por tres días, práctica que resulta eficaz. Si el viaje es corto vale la pena realizar profilaxis, pero en una estadía prolongada, mayor de seis meses, aumenta demasiado el riesgo de toxicidad por lo que no se recomienda.
El uso de repelente es fundamental no sólo para prevenir la malaria, sino también otras enfermedades transmitidas por vectores tales como la fiebre amarilla, el dengue, la leishmaniasis y la encefalitis japonesa, entre muchas otras.
La diarrea del viajero es el problema de salud que con mayor frecuencia sufren las personas que se desplazan hacia otros lugares; por ello tiene una gran variedad de nombres, tales como chilenitis, venganza de Moctezuma, Maladie de la Mer Rouge, Bali Bali, Galope Griego, Ho Chi Mihns, Carrera de Rangoon, Trote de Turquía, etc. Estudios prospectivos revelan que 40% de los viajeros de países industrializados hacia países pobres, que son 30 millones cada año, presentan durante su travesía cuadros diarreicos que si bien no ocasionan mortalidad ni necesidad de hospitalización, obligan a hacer reposo en cama a uno de cada tres afectados y 40% de ellos debe modificar su itinerario y perder valiosos días de trabajo o turismo. Por estas razones, es muy importante prevenir la diarrea.
La mayoría de las diarreas son por bacterias y protozoos; entre 50 y 75% de ellas son de etiología bacteriana y los agentes habituales son Escherichia coli (ETEC), Campylobacter spp, Salmonella spp, Shigella spp, Vibrio cholerae y otras; en tanto que los protozoos, entre los cuales destacan Giardia lamblia y Entamoeba histolytica, causan entre 0 y 50% de las diarreas del viajero. En Chile la amebiasis es poco frecuente, pues causa menos de 1% de los casos, pero en Colombia y México alrededor de 50% de las diarreas son por amebas, que causan diarreas disentéricas asociadas a fiebre y gran discapacidad.
Las recomendaciones para prevenir la diarrea son las siguientes:
La diarrea del viajero se trata con ciprofloxacino en dosis de 500 mg por vía oral cada 12 horas durante 3 a 5 días, con muy buenos resultados si es de etiología bacteriana. En Asia se recomienda administrar azitromicina 500 mg una vez al día por 5 días, ya que en esa zona los agentes son resistentes a ciprofloxacino.
Existen países con grandes ofertas de comercio sexual y algunos estudios señalan que alrededor de 25% de los viajeros tienen actividad sexual con personas diferentes a su pareja estable, lo que aumenta en forma significativa el riesgo de contraer VIH, hepatitis B, gonorrea, sífilis y otras ETS.
Es una helmintiasis muy importante en el mundo y una de las principales causas de cirrosis hepática en Brasil; de hecho en el estado de Bahía, donde está la mayor endemia y todos los lagos están infestados, es tanto o más importante que la cirrosis alcohólica. Existe en África, América del Sur y en algunas islas del Caribe, donde se encuentra la variedad Schistosoma mansoni. El diagnóstico se realiza por un examen parasitológico. El paciente puede estar asintomático hasta que se produce el daño hepático. Las personas que desean viajar a estas zonas deben tener la precaución de bañarse en el mar o en piscinas cloradas y evitar hacerlo en ríos, lagos o lagunas, que a veces tienen una señalización que los declara como no aptos para el baño. El tratamiento consiste en praziquantel 40 mg/kg de peso en una dosis, que es útil para S.haematobium, S. mansoni y S. intercalatum (Fig. 8).
En todos los países tropicales los viajeros se pueden contagiar con larva migrans cutánea, cuyo agente es el Ancylostoma braziliense, pequeño gusano que se introduce por la piel (Fig. 10). Se trata con crema de tiobendazol, que no está disponible en Chile, o albendazol oral. Es habitual en playas tropicales con mucha población de perros y gatos, como Praia da Barra da Lago de Isla Santa Catarina, Brasil.
Figura 10. Extremidad infectada con Larva migrans.
Es muy importante considerar que los síntomas precoces de infecciones que comprometen la vida y de procesos autolimitados son con frecuencia indistinguibles; por ejemplo, la fiebre de la faringoamigdalitis pultácea y la de la malaria por P. falciparum pueden ser muy similares al inicio; pero si una persona comienza con fiebre tras regresar de un viaje hacia el Amazonas o África, lo primero que se debe hacer es descartar la malaria.
La meta principal de la Medicina del Viajero es mantener a éste sano, pero no lo asuste ni estropee el placer de viajar (1).

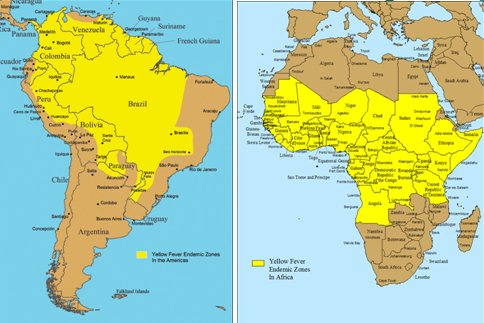 Figura 1. Zonas afectadas por fiebre amarilla en América del Sur y África.
Figura 1. Zonas afectadas por fiebre amarilla en América del Sur y África.

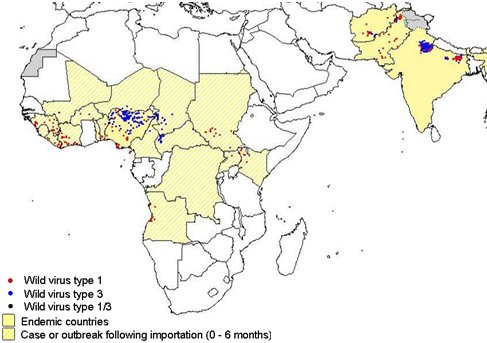 Figura 2. Países endémicos de poliomielitis según datos de la OMS. Marzo a septiembre 2009.
Figura 2. Países endémicos de poliomielitis según datos de la OMS. Marzo a septiembre 2009.

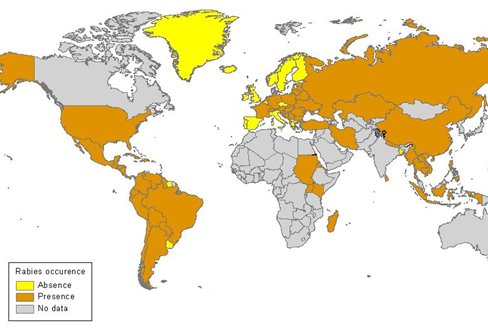 Figura 3. Distribución geográfica de la rabia.
Figura 3. Distribución geográfica de la rabia.

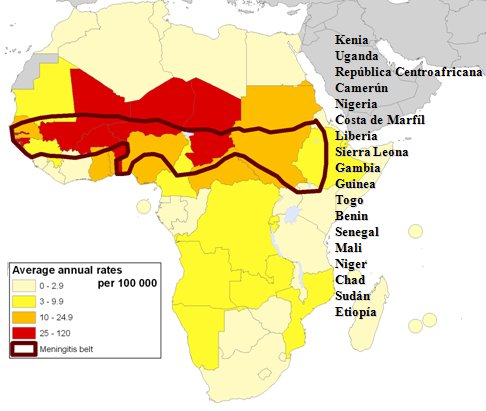 Figura 4. Distribución geográfica de la meningitis meningocócica.
Figura 4. Distribución geográfica de la meningitis meningocócica.

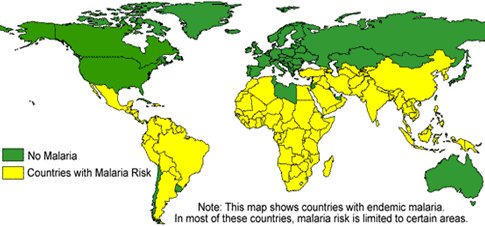 Figura 5. Zonas endémicas de malaria en el mundo, 2003.
Figura 5. Zonas endémicas de malaria en el mundo, 2003.

 Figura 6. Mosquito Anopheles, vector de la malaria.
Figura 6. Mosquito Anopheles, vector de la malaria.

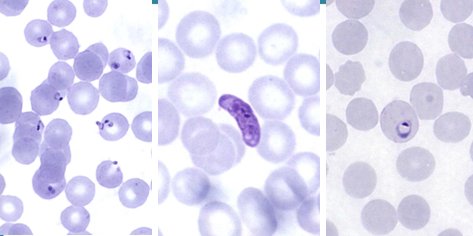 Figura 7. Plasmodium falciparum. Característica imagen en anillo de rubí.
Figura 7. Plasmodium falciparum. Característica imagen en anillo de rubí.

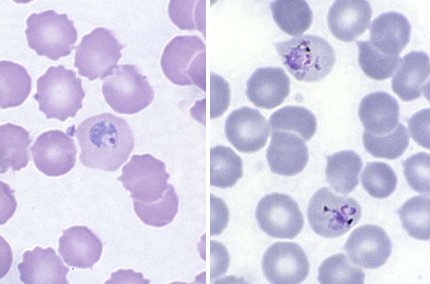 Figura 8. Plasmodium vivax.
Figura 8. Plasmodium vivax.

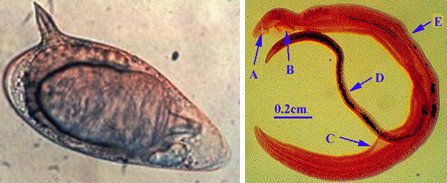 Figura 9. Schistosoma.
Figura 9. Schistosoma.

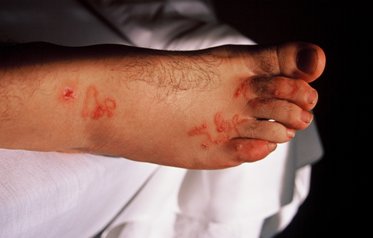 Figura 10. Extremidad infectada con Larva migrans.
Figura 10. Extremidad infectada con Larva migrans.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de una conferencia dictada en reunión clínica del Departamento de Medicina, Hospital Clínico Universidad de Chile. El director del Departamento de Medicina es el Dr. Alejandro Cotera y la coordinadora de las reuniones clínicas es la Dra. Miriam Alvo.
 Expositor:
Luis Thompson[1]
Expositor:
Luis Thompson[1]

Citación: Thompson L. Vaccines and prophylaxis for travelers: which ones, when and where. Medwave 2010 Abr;10(04):e4496 doi: 10.5867/medwave.2010.04.4496
Fecha de publicación: 1/4/2010

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.