 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Este texto completo es la transcripción editada y revisada de una conferencia dictada en el marco de las reuniones clínicas del Servicio de Pediatría del Complejo de Salud San Borja-Arriarán. La publicación de estas actas científicas ha sido posible gracias a una colaboración editorial entre Medwave y el Servicio de Pediatría. El jefe de Servicio es el Dr. Francisco Barrera y el Coordinador de las Reuniones Clínicas es el Dr. Luis Delpiano.
La parálisis cerebral (PC) es una patología compleja, que se puede presentar de diferentes formas y con grados variables de compromiso. Los pacientes con daño neurológico ocupan, en algunas épocas del año, alrededor de 30% de las camas en el Servicio de Pediatría del Hospital San Borja Arriarán; su promedio de días de hospitalización es mayor que el de los niños sin daño neurológico, de hecho algunos de estos pacientes prácticamente viven en el hospital, y sus hospitalizaciones suelen ser más costosas debido a que con frecuencia requieren fármacos o estudios de laboratorio e imágenes de mayor complejidad, fórmulas lácteas especiales, bombas de infusión, cuidados de enfermería y kinesiterapias respiratorias o motoras. La mejoría del estado nutricional de los pacientes portadores de PC permite reducir la frecuencia de hospitalizaciones e infecciones y mejorar su calidad de vida y la de sus familias o cuidadores.
Los problemas nutricionales que los niños con PC presentan son:
Existe una serie de factores que favorecen el desarrollo de alteraciones nutricionales en los niños con PC, entre ellos: alteraciones motoras gruesas y finas; trastornos de la deglución y disfunción motora oral; reflujo gastroesofágico, que causa aspiraciones, infecciones respiratorias secundarias e ingesta alimentaria insuficiente debido a la hiperemesis; falta de deambulación; dependencia de cuidadores, que no siempre son adecuados; alteraciones sensoriales; deformaciones óseas de columna y tórax que dificultan el drenaje de las secreciones bronquiales, la administración de los alimentos y el cuidado de las escaras; tiempo de evolución: a mayor tiempo de evolución del compromiso neurológico, mayor es el compromiso nutricional; ingesta alimentaria, que muchas veces es insuficiente debido a los trastornos mencionados; uso de sondas de alimentación o gastrostomías; uso de fármacos, en especial los anticonvulsivantes, que tienen un efecto deletéreo sobre la densidad ósea; capacitación en cuidados de enfermería en el hospital, en las instituciones o en el hogar; y finalmente está el factor costo, ya que muchas veces el cuidador debe renunciar a su trabajo para cuidar al niño.
En un estudio que se efectuó para evaluar las dificultades de alimentación de un grupo de niños con PC que tenían falla en el crecimiento, tanto en longitud como en ganancia de peso y déficit en la calidad de vida, los autores efectuaron antropometría y clasificaron las dificultades para la alimentación según la presencia de disfunciones de deglución, alteraciones motoras, alteraciones posturales, daño neurológico, disminución marcada de la actividad, presencia de constipación y grado de retardo del vaciamiento gástrico. También aplicaron una encuesta de calidad de vida de los cuidadores (1). En este estudio se observó que el aumento de las dificultades para alimentar a estos niños se asocia a mayor alteración del crecimiento lineal y de la ganancia de peso, menor reserva grasa, medida por pliegues tricipitales, mayor cantidad de hospitalizaciones, mayor frecuencia de infecciones respiratorias y peor calidad de vida de los cuidadores (Fig. 1).
Figura 1. Disfunción alimentaria, crecimiento y estado de salud en niños con PC.
El objetivo del manejo nutricional en los niños con PC es lograr un estado nutricional adecuado, que permita mantener las siguientes funciones: cardiorrespiratoria, mediante el tono adecuado de las musculaturas diafragmática y cardiaca; inmunológica, para control de las infecciones; motoras y cognitivas, a través de un adecuado funcionamiento del sistema neurológico; cicatrización y reparación tisular, de modo de evitar escaras o permitir que se resuelvan rápidamente. Estos objetivos se logran si se mantiene la curva de peso para la talla (P/T) en el percentil 10 (p10) del sistema NCHS, en los casos de PC grave.
La evaluación nutricional del niño con PC incluye:
En el examen físico se debe evaluar la actividad motora y tono muscular. Finalmente, se debe realizar la antropometría, considerando que puede ser difícil pesar a estos niños, puesto que muchas veces no se pueden poner de pie y no siempre se cuenta con sillas de evaluación antropométrica; además del peso se debe medir la longitud o talla; el perímetro cefálico, aunque no es un buen parámetro para el seguimiento; la circunferencia braquial y los pliegues, de los cuales el pliegue tricipital es el más representativo de la composición corporal.
Los niños con PC poseen un patrón de crecimiento distinto al de los niños normales debido a que tienen distinta composición corporal, con disminución de la densidad ósea, la masa muscular, la masa grasa y el crecimiento lineal y patrones de desarrollo puberal y de edad ósea diferentes. En 2007 se publicaron tablas para evaluar el crecimiento de niños y adolescentes con PC, con base en estudios multicéntricos en los que se incluyó a 24.920 niños y adolescentes de 2 a 20 años de edad en quienes se realizaron 141.961 mediciones de peso y talla (2). Los autores clasificaron a los pacientes con PC en cinco grupos, de acuerdo con las habilidades motoras gruesas:
En la Fig. 2 se muestran las tablas mencionadas. La de la izquierda corresponde a la relación peso/edad en mujeres; la línea continua corresponde a ciertos niños con PC y la que está punteada es la del NCHS. Se puede ver que el percentil 10 difiere, no así el percentil 90, en el que ambas curvas son similares, debido a que estos niños ya son capaces de caminar. La tabla de la derecha corresponde al grupo 5, es decir, niños postrados que se alimentan por gastrostomía; la línea punteada corresponde a la del NCHS y la línea continua a la nueva. Se observa que el percentil 10 de la línea NCHS corresponde al percentil 90 de la nueva curva, es decir, el tipo de crecimiento que ellos logran es muy diferente, tanto en peso/edad como talla/edad (2, 3). En el grupo 4, que no usan gastrostomía y que no aparece en este gráfico, la curva es aún menor (Fig. 2).
Figura 2. Patrón de crecimiento en una población de niños y adolescentes con PC.
Los niños portadores de PC con frecuencia presentan rigidez e hipertonía, por lo tanto hay que medirlos por segmentos y comparar las mediciones con las tablas en uso actualmente, que se publicaron en 1995 y se confeccionaron con base en un grupo pequeño de 170 niños y solamente 211 mediciones de la longitud de la tibia, la que permite obtener la longitud total mediante una fórmula (4). Lamentablemente estas tablas sirven sólo hasta los 12 años de edad (Fig. 3).
Figura 3. Medición de la longitud de la tibia para calcular la longitud total en niños con PC.
Existen varios métodos para identificar la desnutrición en los niños con PC. Fang y colaboradores, en un estudio que se cita con mucha frecuencia, definieron la desnutrición como el hecho de tener un porcentaje de área grasa humeral menor de 5% para la edad y sexo en las tablas de niños sin daño neurológico (5). Ellos midieron peso, talla y pliegues y concluyeron que el pliegue tricipital bajo p10 es mejor herramienta de screening que la relación P/T, debido a su alta sensibilidad, para evaluar la desnutrición definida como bajo p5 en área grasa del perímetro braquial según sexo y edad (reserva grasa disminuida), en niños con PC (Tabla I).
Tabla I. Identificación de desnutrición en niños con PC: pobre utilidad de P/T.
Los parámetros de laboratorio útiles para la evaluación nutricional incluyen:
En un trabajo en el que se midió prealbuminemia y albuminemia en 107 niños con PC de grado moderado a grave, con el objetivo de evaluar el grado de desnutrición en función de la albuminemia, se encontró que la mayoría de los pacientes tenían niveles de albúmina mayores de 3,5 a 3,9 e incluso, mayores de 4 g/dl, a pesar de tener -4 desviaciones estándares en la relación P/E; solamente 8% tenía niveles de albúmina menores de 3,5 (6). Por lo tanto, los niveles de albúmina plasmática no reflejan el estado nutricional en los niños con PC (Tabla II).
En 1981 se publicaron tablas que correlacionan la creatininuria de 24 horas con la talla, pero se basaron en personas sin daño neurológico (7). Como la creatinina es una proteína muscular, para evaluar la cantidad de masa muscular del niño se puede calcular el porcentaje de lo normal de la creatinina que excreta cada paciente. No se encuentra en la literatura la descripción de valores normales para niños con PC (Tabla III).
Tabla III. Índice creatininuria 24 h/talla. Medición de proteína muscular.
Los requerimientos energéticos se pueden calcular mediante distintas fórmulas, lo importante es que después se realice un seguimiento del peso y la talla para evaluar si el aporte es adecuado; el objetivo es lograr P/T en el percentil 10 del NCHS. El aporte de proteínas se debe hacer siguiendo las recomendaciones para niños normales, al igual que el aporte de minerales y vitaminas. Se ha observado que aun cuando se entregue un suplemento a los niños con PC, de todos modos presentan deficiencia de hierro, folato, niacina, calcio y vitamina E y D y que el aporte enteral mejora los niveles plasmáticos de estos micronutrientes (8).
El requerimiento de energía se calcula mediante una ecuación que entrega la energía total multiplicando el gasto energético basal por el tono muscular y por el grado de actividad, a lo que se suma el crecimiento normal esperado. Al tono muscular se le asigna valor 1 si es normal, 0,9 si tiene hipotonía y 1,1 si el niño está hipertónico (9). El requerimiento de energía suele ser mucho menor de lo normal debido a que estos pacientes tienen alteración de la composición corporal y de la curva de crecimiento y su actividad es mucho menor que la de un niño sano.
En la Tabla IV se observan las interacciones entre fármacos y metabolismo de micronutrientes: los antiácidos, antagonistas H2, inhibidores de la bomba de protones y anticonvulsivantes interfieren con este metabolismo, de ahí que los pacientes que usan fenitoína o fenobarbital deben recibir suplementos de vitamina D y los que se tratan con ácido valproico, de carnitina.
Tabla IV. Interacción entre fármaco y nutriente: factor en metabolismo de micronutrientes.
La administración de la alimentación, en los niños con PC, se puede efectuar por vía oral, lo que muchas madres logran cambiando la consistencia de los alimentos. La alternativa es la vía enteral, mediante sonda naosgástrica o nasoyeyunal o mediante gastrostomía; puede ser en bolos o continua (total o nocturna) y se puede requerir el agregado de fármacos para tratar el reflujo y/o la constipación.
En los pacientes con patología neurológica, se debe considerar la nutrición enteral frente a uno o más de los siguientes factores: incapacidad para ingerir por boca el 80% de su requerimiento; tiempo total de alimentación mayor de cuatro horas al día; paciente menor de dos años con crecimiento o ganancia de peso insuficientes por más de un mes; paciente mayor de dos años con pérdida de peso o ausencia de ganancia de peso por un período de tres meses; cambio en dos canales de crecimiento en curvas (P/E o P/T), o pliegue tricipital menor de p5 en forma persistente. Si estas situaciones se mantienen por más de un mes se debe considerar gastrostomía.
El metabolismo óseo de los niños con PC se caracteriza por alta prevalencia de osteopenia, que se asocia al grado de desnutrición, de hecho, el factor más predictivo de osteopenia es el compromiso marcado de la curva P/E. Otros factores que favorecen este fenómeno son: la edad (a mayor edad, menor densidad ósea), la gravedad del daño neurológico, la dificultad para alimentarse, el antecedente de fractura previa y el uso de anticonvulsivantes, que causan osteopenia por múltiples mecanismos: alteraciones en el metabolismo del calcio, hipofosfatemia, fosfatasas alcalinas elevadas, PTH elevada, disminución de los niveles de vitamina D activa, evidencias radiológicas de raquitismo y evidencias histológicas de osteomalacia (10).

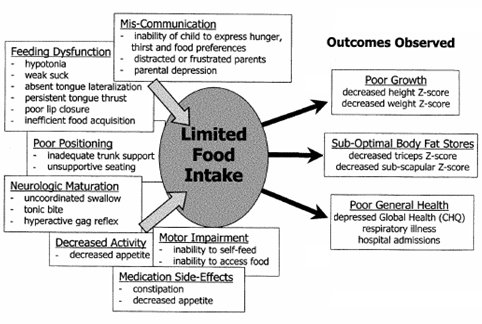 Figura 1. Disfunción alimentaria, crecimiento y estado de salud en niños con PC.
Figura 1. Disfunción alimentaria, crecimiento y estado de salud en niños con PC.

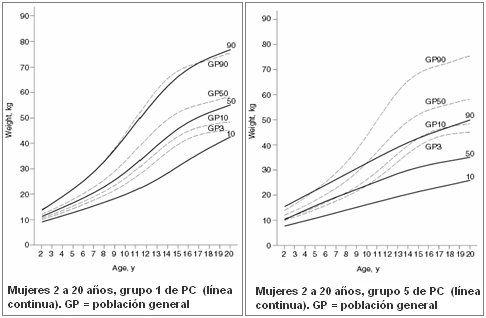 Figura 2. Patrón de crecimiento en una población de niños y adolescentes con PC.
Figura 2. Patrón de crecimiento en una población de niños y adolescentes con PC.

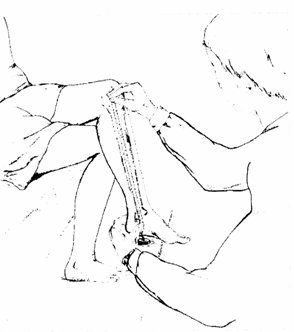 Figura 3. Medición de la longitud de la tibia para calcular la longitud total en niños con PC.
Figura 3. Medición de la longitud de la tibia para calcular la longitud total en niños con PC.

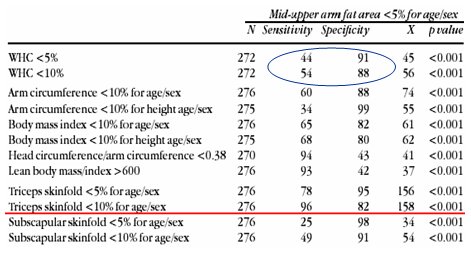 Tabla I. Identificación de desnutrición en niños con PC: pobre utilidad de P/T.
Tabla I. Identificación de desnutrición en niños con PC: pobre utilidad de P/T.

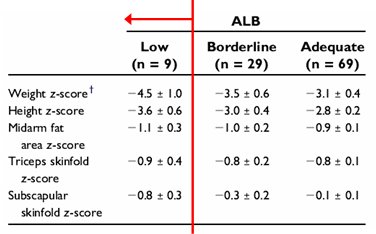 Tabla II. Las concentraciones de prealbúmina y albúmina sérica no reflejan el estado nutricional en los niños con PC.
Tabla II. Las concentraciones de prealbúmina y albúmina sérica no reflejan el estado nutricional en los niños con PC.

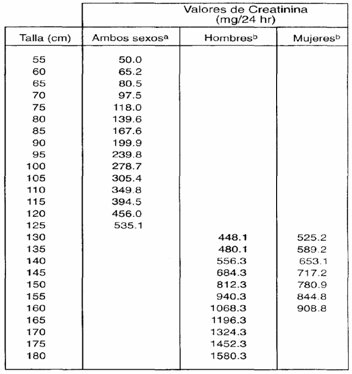 Tabla III. Índice creatininuria 24 h/talla. Medición de proteína muscular.
Tabla III. Índice creatininuria 24 h/talla. Medición de proteína muscular.

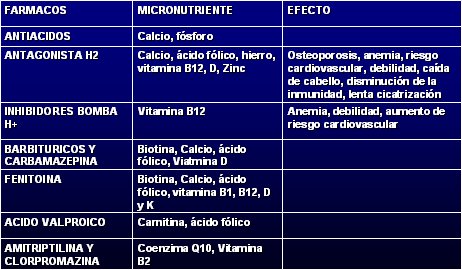 Tabla IV. Interacción entre fármaco y nutriente: factor en metabolismo de micronutrientes.
Tabla IV. Interacción entre fármaco y nutriente: factor en metabolismo de micronutrientes.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de una conferencia dictada en el marco de las reuniones clínicas del Servicio de Pediatría del Complejo de Salud San Borja-Arriarán. La publicación de estas actas científicas ha sido posible gracias a una colaboración editorial entre Medwave y el Servicio de Pediatría. El jefe de Servicio es el Dr. Francisco Barrera y el Coordinador de las Reuniones Clínicas es el Dr. Luis Delpiano.
 Expositora:
Catalina Le Roy[1]
Expositora:
Catalina Le Roy[1]

Citación: Le Roy C. Nutrition in cerebral palsy. Medwave 2008 Dic;8(11):e3659 doi: 10.5867/medwave.2008.11.3659
Fecha de publicación: 1/12/2008

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Nombre/name: Alejandra Ulloa
Fecha/date: 2009-05-25 17:34:47
Comentario/comment:
Muy bueno, existe muy poca informacion del tema.Gracias
Nombre/name: melissa isabel halyburton
Fecha/date: 2010-02-01 18:29:57
Comentario/comment:
y entonces cuales son los criterios para diagnostico nutricional, por ejemplo si tengo P10 para P/E del menor de 1 año, segun a linea de curva de paralisis, seria desnutricion, en P50 normal y en P90 obesidad, agradezco mucho la aclaracion
saludos
Nombre/name: Marcela Cristina Espinoza
Fecha/date: 2014-01-07 12:29:28
Comentario/comment:
excelente información, quisiera me aclarara el rango de normalidad en las curvas, gracias
Nombre/name: Nery Eduardo Solis
Fecha/date: 2014-09-29 20:59:11
Comentario/comment:
porque no puedo descargharlo con las graficas
me popdrian decir como descaergarlo con las graficas
gracias
dr_solisperales@hotmail.com
Nombre/name: gisela fangio
Fecha/date: 2014-12-02 10:26:55
Comentario/comment:
buenos dias, queria saber que tipos de graficas son las que utilizan asi las puedo descargar y cual es el rango de normalidad para clasificar a los niños.
muchas gracias
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Fung EB, Samson-Fang L, Stallings VA, Conaway M, Liptak G, Henderson RC, et al. Feeding dysfunction is associated with poor growth and health status in children with cerebral palsy. J Am Diet Assoc. 2002 Mar;102(3):361-73. | CrossRef | PubMed |
Fung EB, Samson-Fang L, Stallings VA, Conaway M, Liptak G, Henderson RC, et al. Feeding dysfunction is associated with poor growth and health status in children with cerebral palsy. J Am Diet Assoc. 2002 Mar;102(3):361-73. | CrossRef | PubMed | Day SM, Strauss DJ, Vachon PJ, Rosenbloom L, Shavelle RM, Wu YW. Growth patterns in a population of children and adolescents with cerebral palsy. Dev Med Child Neurol. 2007 Mar;49(3):167-71. | CrossRef | PubMed |
Day SM, Strauss DJ, Vachon PJ, Rosenbloom L, Shavelle RM, Wu YW. Growth patterns in a population of children and adolescents with cerebral palsy. Dev Med Child Neurol. 2007 Mar;49(3):167-71. | CrossRef | PubMed | Stevenson RD. Use of segmental measure to estimate stature in children with cerebral palsy. Arch Pediatr Adolesc Med. 1995 Jun;149(6):658-62. | CrossRef | PubMed |
Stevenson RD. Use of segmental measure to estimate stature in children with cerebral palsy. Arch Pediatr Adolesc Med. 1995 Jun;149(6):658-62. | CrossRef | PubMed | Samson-Fang LJ, Stevenson RD. Identification of malnutrition in children with cerebral palsy: poor performance of weight-for-height centiles. Dev Med Child Neurol. 2000 Mar;42(3):162-8. | CrossRef | PubMed |
Samson-Fang LJ, Stevenson RD. Identification of malnutrition in children with cerebral palsy: poor performance of weight-for-height centiles. Dev Med Child Neurol. 2000 Mar;42(3):162-8. | CrossRef | PubMed | Lark RK, Williams CL, Stadler D, Simpson SL, Henderson RC, Samson-Fang L, et al. Serum prealbumin and albumin concentrations do not reflect nutritional state in children with cerebral palsy. J Pediatr. 2005 Nov;147(5):695-7. | CrossRef | PubMed |
Lark RK, Williams CL, Stadler D, Simpson SL, Henderson RC, Samson-Fang L, et al. Serum prealbumin and albumin concentrations do not reflect nutritional state in children with cerebral palsy. J Pediatr. 2005 Nov;147(5):695-7. | CrossRef | PubMed | Suskind RM. indice creatininuria 24 hrs/talla. Medición de proteína muscular. En: Textbook of pediatric Nutrition. New York: Raven Press, 1981:296.
Suskind RM. indice creatininuria 24 hrs/talla. Medición de proteína muscular. En: Textbook of pediatric Nutrition. New York: Raven Press, 1981:296.  Hillesund E, Skranes J, Trygg KU, Bøhmer T. Micronutrient status in children with cerebral palsy. Acta Paediatr. 2007 Aug;96(8):1195-8. | CrossRef | PubMed |
Hillesund E, Skranes J, Trygg KU, Bøhmer T. Micronutrient status in children with cerebral palsy. Acta Paediatr. 2007 Aug;96(8):1195-8. | CrossRef | PubMed | Marchand V, Motil KJ; NASPGHAN Committee on Nutrition. Nutrition Support for Neurologically Impaired Children: A Clinical Report of the North American Society for Pediatric Gastroenterology, Hepatology, and Nutrition. J Pediatr Gastroenterol Nutr. 2006 Jul;43(1):123-35. | CrossRef | PubMed |
Marchand V, Motil KJ; NASPGHAN Committee on Nutrition. Nutrition Support for Neurologically Impaired Children: A Clinical Report of the North American Society for Pediatric Gastroenterology, Hepatology, and Nutrition. J Pediatr Gastroenterol Nutr. 2006 Jul;43(1):123-35. | CrossRef | PubMed | Henderson RC, Kairalla J, Abbas A, Stevenson RD. Predicting low bone density in children and young adults with quadriplegic cerebral palsy. Dev Med Child Neurol. 2004 Jun;46(6):416-9. | CrossRef | PubMed |
Henderson RC, Kairalla J, Abbas A, Stevenson RD. Predicting low bone density in children and young adults with quadriplegic cerebral palsy. Dev Med Child Neurol. 2004 Jun;46(6):416-9. | CrossRef | PubMed | Viaje por el universo II: galaxias y espacio profundo
Viaje por el universo II: galaxias y espacio profundo