 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Fluid restriction is usually recommended in chronic heart failure. However, the evidence base to support this is not that clear. Searching in Epistemonikos database, which is maintained by screening multiple databases, we identified five systematic reviews evaluating 11 studies addressing the question of this article, including seven randomized trials. We extracted data, combined the evidence using meta-analysis and generated a summary of findings table following the GRADE approach. We concluded fluid restriction probably decreases hospital readmission in chronic heart failure and might decrease mortality, but the certainty of the evidence for the latter is low.
La insuficiencia cardiaca se caracteriza por una alta morbilidad, reducción de la calidad de vida, requerimientos de hospitalización e incremento en la mortalidad. Muchos de los signos de la insuficiencia cardíaca resultan de la retención de sodio y agua, por lo que se ha recomendado habitualmente limitar el consumo de líquidos en esta patología como una forma de contrarrestar la sobrecarga de volumen. Sin embargo, esta medida también podría tener consecuencias negativas, como sensación de sed, hipotensión ortostática e insuficiencia renal. No está claro si esta recomendación se encuentra respaldada por evidencia científica.
Utilizamos la base de datos Epistemonikos, la cual es mantenida mediante búsquedas en múltiples bases de datos, para identificar revisiones sistemáticas y sus estudios primarios incluidos. Con esta información generamos un resumen estructurado, siguiendo un formato preestablecido, que incluye mensajes clave, un resumen del conjunto de evidencia (presentado como matriz de evidencia en Epistemonikos), metanálisis del total de los estudios, tablas de resumen de resultados con el método GRADE, y tabla de otras consideraciones para la toma de decisión.
|
Mensajes clave
|
|
Cuál es la evidencia. |
Encontramos cinco revisiones sistemáticas [1],[2],[3],[4],[5] que incluyen once estudios pertinentes a la pregunta de interés, reportados en 12 referencias [6],[7],[8],[9],[10],[11], [12],[13],[14],[15],[16],[17], entre los cuales se cuentan siete estudios controlados aleatorizados reportados en ocho referencias [6],[7],[8],[9],[10],[11],[12],[13]. Dos estudios evaluaron pacientes con insuficiencia cardiaca aguda, por lo que no fueron considerados relevantes para la pregunta evaluada en este resumen [8],[10]. Esta tabla y el resumen en general se basan en los cinco estudios aleatorizados evaluando pacientes con insuficiencia cardiaca crónica [6],[7],[9],[11],[12]. |
|
Qué tipo de pacientes incluyeron los estudios |
Cuatro estudios evaluaron a pacientes con insuficiencia cardiaca compensada [6],[7],[9],[12] y uno a pacientes con insuficiencia cardiaca descompensada [11]. |
|
Qué tipo de intervenciones incluyeron los estudios |
En dos estudios la restricción fue de 1 litro al día [9],[11] y en tres fue de 1,5 litros al día [6],[7],[12]. |
|
Qué tipo de desenlaces midieron |
Las distintas revisiones identificadas agruparon los desenlaces de la siguiente manera:
|
La información sobre los efectos de la restricción de volumen en la insuficiencia cardíaca está basada en cuatro estudios aleatorizados que incluyen 678 pacientes, ya que uno de los estudios no reportó ninguno de los desenlaces de interés, o no lo hizo de manera que pudieran ser incorporados en un metanálisis [12]. Cuatro estudios midieron el desenlace mortalidad y readmisión hospitalaria [6],[7],[9],[11] y tres estudios midieron el desenlace sensación de sed [6],[7],[9].
El resumen de los resultados es el siguiente:
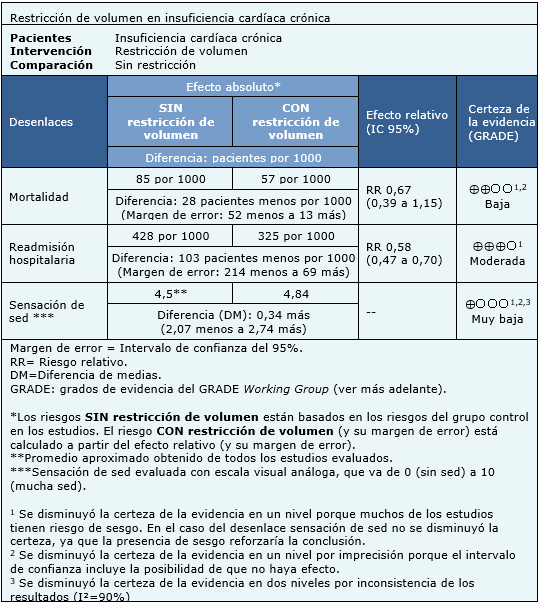

|
A quién se aplica y a quién no se aplica esta evidencia |
|
| Sobre los desenlaces incluidos en este resumen |
|
| Balance riesgo/beneficio y certeza de la evidencia |
|
| Qué piensan los pacientes y sus tratantes |
|
| Consideraciones de recursos |
|
| Diferencias entre este resumen y otras fuentes |
|
| ¿Puede que cambie esta información en el futuro? |
|
Mediante métodos automatizados y colaborativos recopilamos toda la evidencia relevante para la pregunta de interés y la presentamos en una matriz de evidencia.
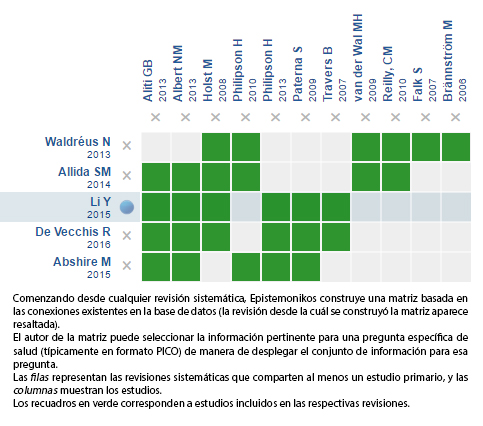
Siga el enlace para acceder a la versión interactiva: Restricción de volumen para la insuficiencia cardiaca crónica
Si con posterioridad a la publicación de este resumen se publican nuevas revisiones sistemáticas sobre este tema, en la parte superior de la matriz se mostrará un aviso de “nueva evidencia”. Si bien el proyecto contempla la actualización periódica de estos resúmenes, los usuarios están invitados a comentar en Medwave o contactar a los autores mediante correo electrónico si creen que hay evidencia que motive una actualización más rápida.
Luego de crear una cuenta en Epistemonikos, al guardar las matrices recibirá notificaciones automáticas cada vez que exista nueva evidencia que potencialmente responda a esta pregunta. El detalle de los métodos para elaborar este resumen están descritos aquí: http://dx.doi.org/10.5867/medwave.2014.06.5997.
La Fundación Epistemonikos es una organización que busca acercar la información a quienes toman decisiones en salud, mediante el uso de tecnologías. Su principal desarrollo es la base de datos Epistemonikos (www.epistemonikos.org).
Los resúmenes de evidencia siguen un riguroso proceso de revisión por pares interno.
Declaración de conflictos de intereses
Los autores declaran no tener conflictos de intereses con la materia de este artículo.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Fluid restriction is usually recommended in chronic heart failure. However, the evidence base to support this is not that clear. Searching in Epistemonikos database, which is maintained by screening multiple databases, we identified five systematic reviews evaluating 11 studies addressing the question of this article, including seven randomized trials. We extracted data, combined the evidence using meta-analysis and generated a summary of findings table following the GRADE approach. We concluded fluid restriction probably decreases hospital readmission in chronic heart failure and might decrease mortality, but the certainty of the evidence for the latter is low.
 Authors:
Victoria Castro-Gutiérrez[1,2], Gabriel Rada[2,3,4,5,6]
Authors:
Victoria Castro-Gutiérrez[1,2], Gabriel Rada[2,3,4,5,6]

Citación: Castro-Gutiérrez V, Rada G. Is fluid restriction beneficial in chronic heart failure?. Medwave 2017;17(Suppl1):e6817 doi: 10.5867/medwave.2017.6817
Fecha de publicación: 9/1/2017

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Li Y, Fu B, Qian X. Liberal versus restricted fluid administration in heart failure patients. A systematic review and meta-analysis of randomized trials. Int Heart J. 2015;56(2):192-5 | CrossRef | PubMed |
Li Y, Fu B, Qian X. Liberal versus restricted fluid administration in heart failure patients. A systematic review and meta-analysis of randomized trials. Int Heart J. 2015;56(2):192-5 | CrossRef | PubMed | Abshire M, Xu J, Baptiste D, Almansa JR, Xu J, Cummings A, et al. Nutritional Interventions in Heart Failure: A Systematic Review of the Literature. J Card Fail. 2015 Dec;21(12):989-99 | CrossRef | PubMed |
Abshire M, Xu J, Baptiste D, Almansa JR, Xu J, Cummings A, et al. Nutritional Interventions in Heart Failure: A Systematic Review of the Literature. J Card Fail. 2015 Dec;21(12):989-99 | CrossRef | PubMed | De Vecchis R, Baldi C, Cioppa C, Giasi A, Fusco A. Effects of limiting fluid intake on clinical and laboratory outcomes in patients with heart failure. Results of a meta-analysis of randomized controlled trials. Herz. 2016 Feb;41(1):63-75 | CrossRef | PubMed |
De Vecchis R, Baldi C, Cioppa C, Giasi A, Fusco A. Effects of limiting fluid intake on clinical and laboratory outcomes in patients with heart failure. Results of a meta-analysis of randomized controlled trials. Herz. 2016 Feb;41(1):63-75 | CrossRef | PubMed | Waldréus N, Hahn RG, Jaarsma T. Thirst in heart failure: a systematic literature review. Eur J Heart Fail. 2013 Feb;15(2):141-9 | CrossRef | PubMed |
Waldréus N, Hahn RG, Jaarsma T. Thirst in heart failure: a systematic literature review. Eur J Heart Fail. 2013 Feb;15(2):141-9 | CrossRef | PubMed | Allida SM, Inglis SC, Davidson PM, Lal S, Hayward CS, Newton PJ. Thirst in chronic heart failure: a review. J Clin Nurs. 2015 Apr;24(7-8):916-26 | CrossRef | PubMed |
Allida SM, Inglis SC, Davidson PM, Lal S, Hayward CS, Newton PJ. Thirst in chronic heart failure: a review. J Clin Nurs. 2015 Apr;24(7-8):916-26 | CrossRef | PubMed | Philipson H, Ekman I, Forslund HB, Swedberg K, Schaufelberger M. Salt and fluid restriction is effective in patients with chronic heart failure. Eur J Heart Fail. 2013 Nov;15(11):1304-10 | CrossRef | PubMed |
Philipson H, Ekman I, Forslund HB, Swedberg K, Schaufelberger M. Salt and fluid restriction is effective in patients with chronic heart failure. Eur J Heart Fail. 2013 Nov;15(11):1304-10 | CrossRef | PubMed | Holst M, Strömberg A, Lindholm M, Willenheimer R. Liberal versus restricted fluid prescription in stabilised patients with chronic heart failure: result of a randomised cross-over study of the effects on health-related quality of life, physical capacity, thirst and morbidity. Scand Cardiovasc J. 2008 Oct;42(5):316-22 | CrossRef | PubMed |
Holst M, Strömberg A, Lindholm M, Willenheimer R. Liberal versus restricted fluid prescription in stabilised patients with chronic heart failure: result of a randomised cross-over study of the effects on health-related quality of life, physical capacity, thirst and morbidity. Scand Cardiovasc J. 2008 Oct;42(5):316-22 | CrossRef | PubMed | Aliti GB, Rabelo ER, Clausell N, Rohde LE, Biolo A, Beck-da-Silva L. Aggressive fluid and sodium restriction in acute decompensated heart failure: a randomized clinical trial. JAMA Intern Med. 2013 Jun 24;173(12):1058-64 | CrossRef | PubMed |
Aliti GB, Rabelo ER, Clausell N, Rohde LE, Biolo A, Beck-da-Silva L. Aggressive fluid and sodium restriction in acute decompensated heart failure: a randomized clinical trial. JAMA Intern Med. 2013 Jun 24;173(12):1058-64 | CrossRef | PubMed | Albert NM, Nutter B, Forney J, Slifcak E, Tang WH. A randomized controlled pilot study of outcomes of strict allowance of fluid therapy in hyponatremic heart failure (SALT-HF). J Card Fail. 2013 Jan;19(1):1-9 | CrossRef | PubMed |
Albert NM, Nutter B, Forney J, Slifcak E, Tang WH. A randomized controlled pilot study of outcomes of strict allowance of fluid therapy in hyponatremic heart failure (SALT-HF). J Card Fail. 2013 Jan;19(1):1-9 | CrossRef | PubMed | Travers B, O'Loughlin C, Murphy NF, Ryder M, Conlon C, Ledwidge M, et al. Fluid restriction in the management of decompensated heart failure: no impact on time to clinical stability. J Card Fail. 2007 Mar;13(2):128-32 | PubMed |
Travers B, O'Loughlin C, Murphy NF, Ryder M, Conlon C, Ledwidge M, et al. Fluid restriction in the management of decompensated heart failure: no impact on time to clinical stability. J Card Fail. 2007 Mar;13(2):128-32 | PubMed | Paterna S, Parrinello G, Cannizzaro S, Fasullo S, Torres D, Sarullo FM, et al. Medium term effects of different dosage of diuretic, sodium, and fluid administration on neurohormonal and clinical outcome in patients with recently compensated heart failure. Am J Cardiol. 2009 Jan 1;103(1):93-102 | CrossRef | PubMed |
Paterna S, Parrinello G, Cannizzaro S, Fasullo S, Torres D, Sarullo FM, et al. Medium term effects of different dosage of diuretic, sodium, and fluid administration on neurohormonal and clinical outcome in patients with recently compensated heart failure. Am J Cardiol. 2009 Jan 1;103(1):93-102 | CrossRef | PubMed | Philipson H, Ekman I, Swedberg K, Schaufelberger M. A pilot study of salt and water restriction in patients with chronic heart failure. Scand Cardiovasc J. 2010 Aug;44(4):209-14 | CrossRef | PubMed |
Philipson H, Ekman I, Swedberg K, Schaufelberger M. A pilot study of salt and water restriction in patients with chronic heart failure. Scand Cardiovasc J. 2010 Aug;44(4):209-14 | CrossRef | PubMed | Holst M, Strömberg A, Lindholm M, Willenheimer R. Description of self-reported fluid intake and its effects on body weight, symptoms, quality of life and physical capacity in patients with stable chronic heart failure. J Clin Nurs. 2008 Sep;17(17):2318-26 | CrossRef | PubMed |
Holst M, Strömberg A, Lindholm M, Willenheimer R. Description of self-reported fluid intake and its effects on body weight, symptoms, quality of life and physical capacity in patients with stable chronic heart failure. J Clin Nurs. 2008 Sep;17(17):2318-26 | CrossRef | PubMed | Falk S, Wahn AK, Lidell E. Keeping the maintenance of daily life in spite of chronic heart failure. A qualitative study. Eur J Cardiovasc Nurs. 2007 Sep;6(3):192-9 | PubMed |
Falk S, Wahn AK, Lidell E. Keeping the maintenance of daily life in spite of chronic heart failure. A qualitative study. Eur J Cardiovasc Nurs. 2007 Sep;6(3):192-9 | PubMed | Brännström M, Ekman I, Norberg A, Boman K, Strandberg G. Living with severe chronic heart failure in palliative advanced home care. Eur J Cardiovasc Nurs. 2006 Dec;5(4):295-302 | PubMed |
Brännström M, Ekman I, Norberg A, Boman K, Strandberg G. Living with severe chronic heart failure in palliative advanced home care. Eur J Cardiovasc Nurs. 2006 Dec;5(4):295-302 | PubMed | van der Wal MH, Jaarsma T, Moser DK, van Gilst WH, van Veldhuisen DJ. Qualitative examination of compliance in heart failure patients in The Netherlands. Heart Lung. 2010 Mar-Apr;39(2):121-30 | CrossRef | PubMed |
van der Wal MH, Jaarsma T, Moser DK, van Gilst WH, van Veldhuisen DJ. Qualitative examination of compliance in heart failure patients in The Netherlands. Heart Lung. 2010 Mar-Apr;39(2):121-30 | CrossRef | PubMed | Reilly CM, Meadows K, Dunbar S, Culler S, Smith A. Thirst and QOL in persons with heart failure. Heart & Lung: The Journal of Acute and Critical Care. 2010;39(4):353 | CrossRef |
Reilly CM, Meadows K, Dunbar S, Culler S, Smith A. Thirst and QOL in persons with heart failure. Heart & Lung: The Journal of Acute and Critical Care. 2010;39(4):353 | CrossRef | McMurray JJ, Adamopoulos S, Anker SD, Auricchio A, Böhm M, Dickstein K, et al; ESC Committee for Practice Guidelines. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: The Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC. Eur Heart J. 2012 Jul;33(14):1787-847 | CrossRef | PubMed |
McMurray JJ, Adamopoulos S, Anker SD, Auricchio A, Böhm M, Dickstein K, et al; ESC Committee for Practice Guidelines. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: The Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC. Eur Heart J. 2012 Jul;33(14):1787-847 | CrossRef | PubMed | Lindenfeld J, Albert NM, Boehmer JP, Collins SP, Ezekowitz JA, Givertz MM, et al. HFSA 2010 Comprehensive Heart Failure Practice Guideline. J Card Fail. 2010 Jun;16(6):e1-194 | CrossRef | PubMed |
Lindenfeld J, Albert NM, Boehmer JP, Collins SP, Ezekowitz JA, Givertz MM, et al. HFSA 2010 Comprehensive Heart Failure Practice Guideline. J Card Fail. 2010 Jun;16(6):e1-194 | CrossRef | PubMed | Yancy CW, Jessup M, Bozkurt B, Butler J, Casey DE Jr, Drazner MH, et al; American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. 2013 ACCF/AHA guideline for the management of heart failure: a report of the American College of Cardiology Foundation/American Heart Association Task Force on practice guidelines. Circulation. 2013 Oct 15;128(16):e240-327 | CrossRef | PubMed |
Yancy CW, Jessup M, Bozkurt B, Butler J, Casey DE Jr, Drazner MH, et al; American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. 2013 ACCF/AHA guideline for the management of heart failure: a report of the American College of Cardiology Foundation/American Heart Association Task Force on practice guidelines. Circulation. 2013 Oct 15;128(16):e240-327 | CrossRef | PubMed | Finn Gustafsson. The Effect of Fluid Restriction in Congestive Heart Failure Complicated With Hyponatremia. NCT01748331 | Link |
Finn Gustafsson. The Effect of Fluid Restriction in Congestive Heart Failure Complicated With Hyponatremia. NCT01748331 | Link | Simon Stewart. The which heart failure intervention is most cost-effective in reducing hospital stay trial. ACTRN12613000921785 | Link |
Simon Stewart. The which heart failure intervention is most cost-effective in reducing hospital stay trial. ACTRN12613000921785 | Link |