 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Este texto completo es la transcripción editada y revisada de una conferencia dictada en el marco de las reuniones clínicas de la Clínica Psiquiátrica de la Universidad de Chile. La publicación de estas actas científicas ha sido posible gracias a una colaboración editorial entre Medwave y la Clínica Psiquiátrica de la Universidad de Chile, cuya directora es la Dra. Graciela Rojas.
En general, en medicina nunca se habla de algo cierto, sino que de la mayor probabilidad de que algo “sea” cierto. Lo que se aprecia con frecuencia en la clínica, no se ajusta a lo que se puede evidenciar o medir y, por lo tanto, es importante contar con algún método que se ajuste lo más posible a lo observado.
El presente documento a la referencia a la fenomenología compleja y variable de los trastornos del ánimo bipolar; a los diagnósticos diferenciales, en especial con el trastorno depresivo mayor; acerca de las comorbilidades que producen confusión (trastornos del grupo B, ansiedad, abuso de sustancias y trastornos disruptivos de conducta) y de las medidas para mejorar la sospecha diagnostica como son el cuestionario de trastorno del ánimo o MDQ (1), el índice de bipolaridad de Sachs (2), la escala de diagnóstico del trastorno de espectro bipolar de Ghaemi (3) y la Hypomania Checklist o HCL -32 de Angst (4).
En un estudio realizado por la National Depressive and Manic-Depressive Association (NDMDA), en que se evaluó a 600 pacientes bipolares, el 73% estaban mal diagnosticados en el año 1993 y el 69% en el año 2000 (5,6). El 68% de estos pacientes eran mujeres con depresión unipolar y otro 28% eran varones con esquizofrenia.
En general, el promedio de latencia hasta el diagnostico correcto fue cerca de 8,9 años; y 9,6 años de latencia hasta el tratamiento de mantención adecuado (7,8). En promedio, se consultaron a por lo menos cuatro médicos antes del diagnostico correcto y, en general, la información adicional mejora la tasa diagnostica en 15% con un informante y en 64% con cuatro o más (9). Por lo tanto, la primera consecuencia de esto es que, en TB, se debe obtener información de personas cercanas al paciente.
Según el estudio de Judd, de un seguimiento de 12,8 años en 146 pacientes con TB I y 13,4 años en 86 con TB II; demostró que el primer grupo desarrolló en el 67% síntomas depresivos, en 20% síntomas mixtos y 13% de síntomas maniacales; mientras que los pacientes del segundo grupo desarrollaron síntomas depresivos en 93%, síntomas maniacos en 4% y 3% de síntomas mixtos. Se concluye así que los pacientes predominantemente están deprimidos. La depresión en los bipolares I es tres a cuatro veces más frecuente que la manía, mientras que en los bipolares II es 37 veces más frecuente (10,11) (Figura 1).
Figura 1. Frecuencia de síntomas depresivos en pacientes con TB I y II.
Según Post, 49% de los pacientes hospitalizados se encuentran en estado eutímico durante el año de estudio; mientras que otros se encontraban con depresión moderada o grave (18% cada uno), en hipomanía (9%) y manía o ciclos ultrarrápidos en 3% cada uno. Destaca nuevamente la importancia en esta área de los síntomas depresivos (Figura 2).
Figura 2. Porcentaje de días enfermo por año en 506 pacientes con TB.
Entonces, la tarea es sospechar y diagnosticar la fase de hipomanía clínica, ya que en los pacientes predominan los síntomas depresivos, pero en forma recurrente desarrollan periodos de aceleración que muchas veces pasan inadvertidos. Así entonces, si se desarrollan estrategias para sospechar períodos hipomaniacos breves, se tendrá mayor probabilidad de ajustar el diagnóstico de bipolaridad.
Cifras chilenas, del año 2006, definen que la prevalencia de TB es de 1,9% en la población general (12); por su parte, en Holanda, el estudio de NEMESIS encontró una prevalencia de 2,2% (13) y el estudio de Estados Unidos ECA, probablemente el estudio más mencionado, destaca 1,2% de prevalencia (14).
Manifestaciones de inicio frecuente (distintas de manía e hipomanía). En niños, la forma de manifestación corresponde al trastorno conductual disruptivo que abarca al trastorno por déficit atencional con hiperactividad, el trastorno oposicionista y el trastorno conductual. Además es posible encontrar cuadros anímicos sindromáticos (episodios depresivos mayores, episodios mixtos e hipomanía disfórica); trastornos por uso de sustancias; trastornos de ansiedad y trastornos de personalidad del grupo B.
Rasgos de riesgo de bipolaridad en pacientes deprimidos. Representan un riesgo de bipolaridad el inicio precoz del cuadro o, en el caso de las mujeres, tras el parto; la asociación a manifestaciones de hipersomnia o inhibición, hiperfagia, brote psicótico o catatónico en un episodio depresivo mayor, ya que estos síntomas representan la atipicidad del cuadro depresivo; cuando es un cuadro de instalación aguda, grave y con síntomas psicóticos; la existencia de comorbilidad (abuso de sustancias o actos antisociales menores) en la historia clínica en la adolescencia y en la infancia; cuadro de curso prolongado, tempestuoso y con algunos intervalos de mejoría breve, sobre todo con uso de antidepresivos; la existencia de episodios de disrupción académica, laboral o marital; historia familiar de cuadro bipolar o trastorno del ánimo transgeneracional; y respuesta parcial o ausente al tratamiento asociado a hipomanía (15, 16).
Este tipo de pacientes tienden a la ensoñación (específicamente TB tipo II), ya que son pacientes más dados a la fantasía o “esotéricos”, con labilidad emocional e hiperactivos, por lo cual se comprometen en múltiples actividades.
Regla de tres o de los excesos. Esta regla es sugerente de bipolaridad leve en el paciente depresivo. En la historia familiar deben existir antecedentes tres o más: episodios depresivos; matrimonios fracasados; tratamientos con antidepresivos con respuesta ausente, parcial o que producen hipomanía; profesiones diferentes; generaciones con antecedentes de bipolaridad; abusos de sustancia prolongados; trabajos simultáneos; parejas al mismo tiempo y conocimiento de más de tres idiomas.
Además, sugieren bipolaridad la presencia de la tríada diagnostica de trastorno límite, antisocial e histriónico; la tríada de labilidad del ánimo, hiperactividad y fantasía; tríada de auto, corbata y cinturón rojo; y la existencia de un mayor trastorno en el control de los impulsos (juegos extremos). M
No pretende ser una regla exhaustiva de gran rigurosidad clínica, pero recoge una cierta experiencia clínica que es importante (17).
Éstas son abuso de alcohol (encontraba en forma frecuente en los pacientes), dependencia al alcohol y el trastorno por déficit atencional e hiperactividad, en donde cada día ha aparecido evidencia de que la aparición en la historia clínica de pacientes que han tenido tratamiento o diagnostico de trastorno por déficit atencional tienen mayor riesgo de ser bipolares en la edad adulta, no así los trastornos de pánico u otros trastornos (18).
La fenomenología es compleja y variable, en donde las presentaciones dependen de la edad, pues los niños se presentan de manera distinta que en adolescentes y adultos. Probablemente el diagnostico diferencial crucial es el trastorno de depresión mayor.
Las comorbilidades provocan cierta confusión, por lo que se debe estar atento a los trastorno del grupo B de personalidad y disruptivos de la conducta, ansiedad y abuso de sustancias.
Medición de validez. Cuando se habla de validez y de variables categoriales, lo más utilizado son las medidas de sensibilidad y especificidad. Sensibilidad (verdaderos positivos/ verdaderos positivos + falsos negativos) es la capacidad de una prueba para clasificar correctamente al enfermo como tal, y especificidad (verdaderos negativos / verdaderos negativos + falsos positivos) es la capacidad para clasificar correctamente el sujeto sano como tal.
Se entiende por validez de contenido a aquella otorgada por paneles de expertos; validez de constructo factorial la cual utiliza un análisis factorial para encontrar de qué manera el instrumento que se usa explica el fenómeno que se quiere demostrar a través de algunos factores que expliquen el porcentaje de variabilidad o varianza; validez de constructo convergente a aquella que valida un instrumento a través de un patrón comparador ya establecido (en este caso nosotros se compara la entrevista semi estructurada SCID para validar el MDQ); y validez de constructo discriminante que es cuando un test logra discriminar dos grupos distintos sintomáticos.
Medición de confiabilidad. Corresponden a este grupo las medidas reconfiabilidad test-retest, que es la aplicación del instrumento una y otra vez a la misma población, tras un determinado período de tiempo, para determinar la variación producida; la confiabilidad interexaminadores, que en general se mide con un índice kappa, en que de alguna manera lo que se busca es que un equipo se ponga de acuerdo y todos evalúen lo mismo; y la consistencia interna, que busca cierta coherencia entre los distintos ítems del test con posibilidad de sumatoria global y de que exista solidez psicométrica, el cual se mide a través del coeficiente alfa de Cronbach, en donde cifras sobre 0,7 hablan de una consistencia interna alta.
Cuestionario de trastornos del ánimo o Mood Disorder Questionnaire (MDQ). Instrumento que ocupa los criterios de elevación del ánimo del DSM-IV, en el cual debe existir una simultaneidad del síntomas anímicos (no pueden estar en distintos periodos de tiempo) y que produzcan al menos consecuencias moderadas en la calidad de vida del individuo. Integra además la historia familiar y la sospecha personal previa de bipolaridad, puntos agregados por la FDA al cuestionario original.
La Tabla 1 muestra las distintas aplicaciones de MDQ en diferentes grupos de muestras en forma asincrónica. Hirschfeld, al utilizar por primera vez su instrumento en pacientes consultantes en clínicas del ánimo, encontró una sensibilidad del 0,73 y especificidad del 0, 90. Luego, en el 2003, MDQ es aplicado a la comunidad, en donde se obtienen una disminución en la sensibilidad debido a que la prevalencia de los casos era baja, pero la especificidad aumentó en forma considerable (19, 20, 21).
Tabla 1. Aplicación de MDQ en distintos años junto a los resultados de sensibilidad y especificidad.
El MDQ es un instrumento ampliamente utilizado en investigación y en clínica, traducido a múltiples idiomas, caracterizado por ser un cuestionario breve de lápiz y papel, de autorreporte, pero cuya limitante es que no discrimina cual tipo de bipolaridad tiene el paciente.
Consta, como se refirió anteriormente, de tres preguntas. La primera se subdivide en trece ítems dicotómicos (si/no) que indagan sobre síntomas y comportamientos asociados a síndrome maníaco e hipomaniaco; la segunda pregunta indaga si tales síntomas fueron experimentados en el mismo periodo de tiempo; y la tercera cuantifica la gravedad de los problemas causados por la sintomatología. Si el paciente contesta siete o más de los 13 ítems (de la primera pregunta) en forma positiva, se cumple con el criterio diagnóstico; al igual que si contesta en forma positiva la segunda pregunta, y si refiere en la tercera pregunta que la enfermedad le causa problemas de moderada a grave intensidad (Figura 3).
Figura 3. Esquema del cuestionario MDQ.
El estudio de validación del MDQ en Chile, constó de una muestra de 260 pacientes consultantes a la Clínica de Trastornos del Animo del Instituto Psiquiátrico entre abril del 2006 y mayo del 2008, cuyos datos fueron evaluados por el modulo del ánimo del SCID-I en forma ciega al resultado. Se procedió a un análisis estadístico con el programa SPSS con el cual se obtuvo una consistencia interna de 0,82 alfa de Cronbach (que indica que el test pesquisa la condición buscada), una sensibilidad del 0,78 y una especificidad del 0,84; y la validez concurrente (medida por coeficiente de correlación biserial) fue de 0,68 lo que es razonable. Existe, sin embargo, una alteración de las propiedades psicométricas del eje II con respecto al eje I. Se plantea entonces, la posibilidad de realizar estudios en atención primaria y de incluirlo en un futuro protocolo de bipolaridad para el plan GES.
De los resultados en la pregunta 1, el grupo no bipolar obtuvo un promedio de 5,78 y el grupo con diagnostico de bipolar obtuvo un promedio de 9,89 lo cual tiene una diferencia estadística marcada. El análisis posterior, al incluir o no las preguntas 2 y 3, demuestran que la sensibilidad y especificidad variaban, que en el estudio Chileno no era estadísticamente significativo, al igual que la capacidad discriminativa de las preguntas (Figura 4A y B).
Figura 4A. Sensibilidad y especificidad del MDQ según preguntas.
Figura 4B. Capacidad discriminativa del MDQ.
Al analizar el comportamiento de la escala versus su patrón comparador en relación al eje I, se obtiene que el SCID logra diferenciar dos grupos cuando existe presencia o ausencia de bipolaridad de manera significativamente estadística; mientras que el MDQ también logra diferenciar los grupos en el eje I, los que se comportan igual. Lo contrario pasa al comparar las mismas pruebas pero en relación al eje II, donde SCID nuevamente logra diferenciar dos grupos (pacientes con y sin bipolaridad), en cambio MDQ no logra hacer esa diferenciación. Entonces, de alguna manera se supone que MDQ se comporta de manera distinta cuando hay presencia clínicamente significativa del eje II (Tablas 2A y B).
Tabla 2A. Diagnósticos de eje I evaluados por SCID-I y MDQ.
Tabla 2B. Diagnósticos de eje II evaluados por SCID-I y MDQ.
Del análisis factorial de MDQ surgen dos factores predominantes que explican más del 40% de la varianza del instrumento. El primero fue denominado “factor hiperenergético”, pues las preguntas arrojaron resultados asociados a demostraciones de gran actividad (hiperactividad, mayor seguridad en sí mismo, más conversador, mayor cantidad de energía, sensación de mayor actividad); y el segundo es el “factor irritable” que estaría asociado a la irritabilidad, pensamiento acelerado y a la distracción fácil. Estos términos resultan interesantes, porque de alguna manera todo lo relacionado a la euforia no aparece en los estudios, nacionales ni internacionales, como un predictor potente en términos clínicos, en cambio estos factores son predictores mucho más sugerentes.
Criterios del espectro bipolar de Ghaemi. Básicamente es algo bastante similar, lo interesante es que es una herramienta más bien clínica. Los criterios se basan en responder si o no a las siguientes preguntas:
A) Presencia de al menos un episodio depresivo mayor.
B) Presencia de episodios hipomaniacos o maniacos no espontáneos (secundarios).
C) Presencia de uno de los siguientes criterios, más al menos dos criterios del apartado D, o ambos de los siguientes más un ítem del criterio D:
D) Si no hay ítems del criterio C presentes, son necesarios seis de los siguientes nueve criterios:
Un paciente es sospechoso de bipolaridad cuando:
Los criterios del espectro bipolar son elaborados como una herramienta clínica, los que no han sido utilizados en Estudios, por lo que no existen valores de sensibilidad o especificidad en ellos. No obstante, son bastante operacionales y directos, puesto que se basan en antecedentes familiares, de los episodios y la respuesta al tratamiento. Se sugiere utilizar esta herramienta frente a un episodio depresivo en que no se cumplen criterios de TB I o TB II en la historia.
Hypomania Symptom Checklist o HCL-32. Instrumento europeo (considerado el mejor o del autor de este documento) bastante riguroso y complejo en su aplicación, por lo que no se recomienda su uso en América Latina. Es un documento de autorreporte, cuyo objetivo es evaluar las características de los períodos de estado de ánimo elevado.
En el primer ítem, se debe indicar cómo percibe el paciente su estado actual respecto al habitual (mucho peor que de costumbre, peor que de costumbre, un poco peor que de costumbre, ni mejor ni peor que de costumbre, un poco mejor que de costumbre, mejor que de costumbre, mucho mejor que de costumbre).
En el segundo se debe indicar cómo se siente el paciente en comparación a otras personas (siempre bastante estable y equilibrado, generalmente superior, generalmente inferior, repetidamente muestra altibajos).
El tercer ítem induce al paciente a recordar un período en el que estuviera en un estado de ánimo elevado para luego responder las 32 variables dicotomías que corresponden a los criterios de hipomanía; en donde el punto de corte es de 14 respuestas.
El cuarto ítem hace referencia al ítem anterior para que en forma posterior el paciente describa como es el en forma habitual (algunas veces, la mayor parte del tiempo, nunca he experimentado un estado ánimo elevado).
El quinto ítem describe cómo fueron las consecuencias para el paciente (positivas y negativas, positivas, negativas, sin consecuencias) durante los períodos de euforia en varios aspectos de la vida (vida familiar, vida social, trabajo y ocio).
El ítem seis invita a describir al paciente las reacciones y comentarios de otras personas acerca de sus estados de ánimo elevado (positivas, neutras, negativas, positivas y negativas, ninguna reacción).
El ítem siete describe la duración de los períodos de estado de ánimo elevado del paciente (un día, dos a tres días, cuatro a siete días, más de una semana, más de un mes, no sabría valorarla).
El ítem ocho incita al paciente a responder la interrogante: ¿en los últimos doce meses ha experimentado un periodo de estado de ánimo? En caso de una respuesta afirmativa, el paciente debe indicar en el ítem nueve cuántos días mantuvo el estado de ánimo elevado (Figura 5).
La publicación inicial del HCL-32 tuvo una consistencia interna alta (0,82) y, con el punto de corte de 14 o más respuestas, la sensibilidad fue de 0,8 y la especificidad de 0,51 (baja). HCL-32 sólo fue capaz de diferenciar pacientes monopolares de bipolares, Pero no de diferenciar bipolares I de II. En una segunda publicación, que comparó el HCL-32 con el MDQ, para evaluar la sensibilidad y especificidad a través de una validación cruzada, alcanzó una consistencia en terna de 0,94 y una validez concurrente con los criterios del DSM-IV de 0,72. En comparación a MDQ, el HCL-32 obtuvo mayor consistencia interna (0,94 versus 0,90 de MDQ), mayor sensibilidad (0,85 versus 0,69), pero una menor especificidad (0,79 versus 0,94).
En suma, el HCL-32 podría corresponder a un instrumento propiamente de tamizaje por su mayor sensibilidad que especificidad, pero es más engorroso en su aplicación.
Índice de bipolaridad (IB). Tampoco es un instrumento que haya tenido evaluación psicométrica, pero es interesante al combinar en forma dinámica, categorial y dimensional cinco validadores clínicos.
Un validador es la fenomenología del episodio (manía, hipomanía, ciclotimia); el segundo es la edad de inicio (especialmente entre 15 a 19 años); el tercero es la evolución que tiene (recurrencia y remisión; comorbilidad); el cuatro corresponde a los efectos del tratamiento (estabilizadores del ánimo que son efectivos, y antidepresivos que son inefectivos o con efectos adversos); y el quinto es la historia familiar (bipolar, unipolar recurrente). En cada uno de los validadores se obtendrá un puntaje, que varía entre 0 al 20 puntos (Tablas 3A, B, C, D, E, F).
Tabla 3A. Puntaje según características del episodio. Tabla 3B. Puntaje según edad de inicio.
Tabla 3C. Puntaje según curso de la enfermedad. Tabla 3D. Puntaje según respuesta al tratamiento.
Tabla 3E. Puntaje según historia familiar. Tabla 3F. Puntaje según calidad de la evidencia.
Así entonces, se sugiere un continuo de 0 a 100, en el cual se puede dividir de 20 en 20 para formar las categorías dimensionales de los trastornos del ánimo. De esta manera, entre 100 a 80 lo más probable es que sea un TB tipo I; de 80 a 60 tipo II, de 60 a 40es TB no especificado, entre 40 y 20 se encuentra el trastorno depresivo mayor tipo II (altamente recurrente, subgrupo resistente a antidepresivos) y entre 20 y 0 se localiza el trastorno depresivo mayor tipo I clásico (Figura 6).
Figura 6. Esquema categorial-dimensional de los trastornos del ánimo.
Existe alguna evidencia de que 76% de los pacientes con diagnostico de TB I presentaron dos o más validadores con 20 puntos, y el 93% obtuvo tres o más validadores entre 15 y 20 puntos; lo cual orienta a que se podría sospechar que pacientes con uno o dos validadores de 20 puntos serían pacientes bipolares I. Por otro lado, los bipolares II tienen un comportamiento distinto, ya que 75% de ellos tenían menos de dos validadores con 20 puntos, y el 50% presentó tres o más validadores entre 15 y 20 puntos, lo que también indicaría que esta herramienta podría discriminar entre los bipolares I y los bipolares II.
En conclusión, se trata de un instrumento muy operacional, que puede ser de gran utilidad a la hora de evaluar a los pacientes, puesto que logra hacer sugerencias diagnosticas diferenciales entre TB I, TB II, los no específicos y los dos subtipos de cuadros depresivos que describe. Además logra combinar criterios clínicos actuales con antecedentes en un registro dimensional que ha demostrado una gran justeza clínica.

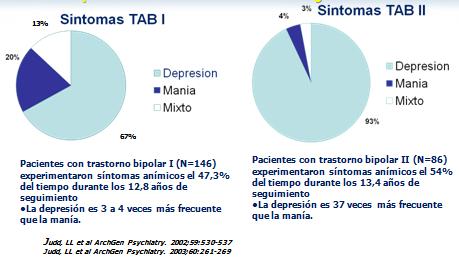 Figura 1. Frecuencia de síntomas depresivos en pacientes con TB I y II.
Figura 1. Frecuencia de síntomas depresivos en pacientes con TB I y II.

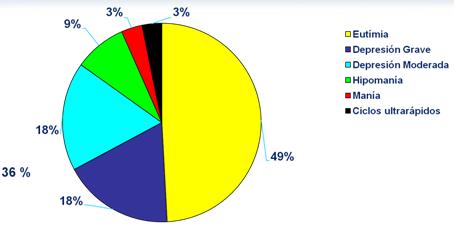 Figura 2. Porcentaje de días enfermo por año en 506 pacientes con TB.
Figura 2. Porcentaje de días enfermo por año en 506 pacientes con TB.

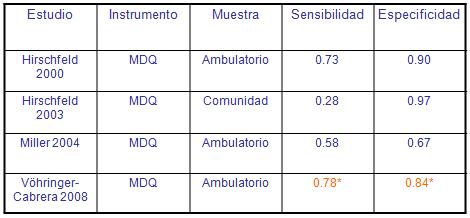 Tabla 1. Aplicación de MDQ en distintos años junto a los resultados de sensibilidad y especificidad.
Tabla 1. Aplicación de MDQ en distintos años junto a los resultados de sensibilidad y especificidad.

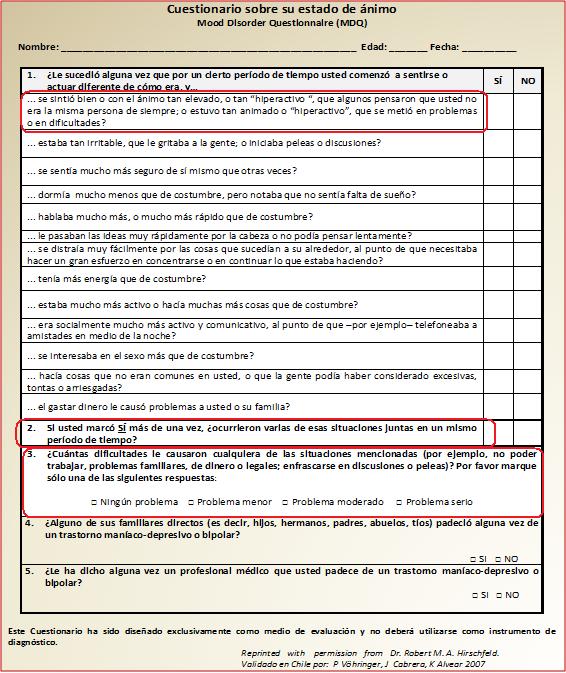 Figura 3. Esquema del cuestionario MDQ.
Figura 3. Esquema del cuestionario MDQ.

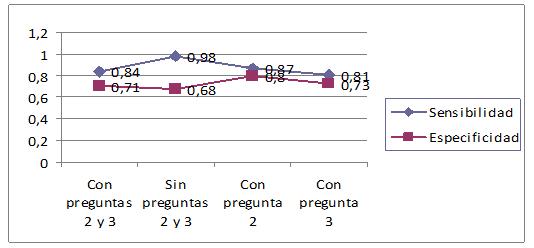 Figura 4A. Sensibilidad y especificidad del MDQ según preguntas.
Figura 4A. Sensibilidad y especificidad del MDQ según preguntas.

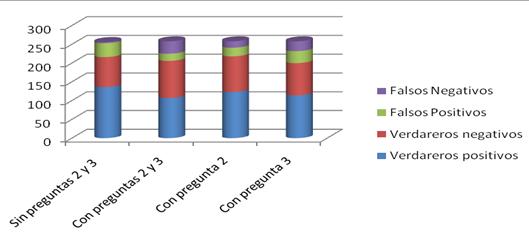 Figura 4B. Capacidad discriminativa del MDQ.
Figura 4B. Capacidad discriminativa del MDQ.

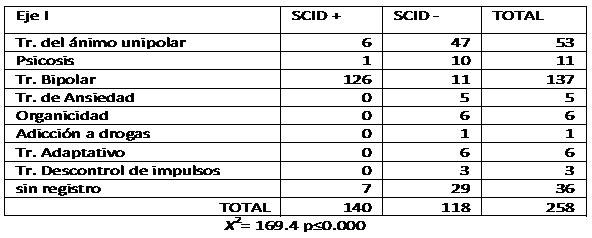 Tabla 2A. Diagnósticos de eje I evaluados por SCID-I y MDQ.
Tabla 2A. Diagnósticos de eje I evaluados por SCID-I y MDQ.

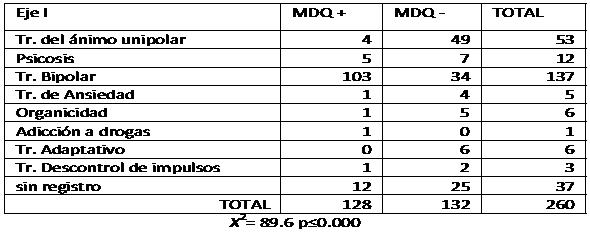 Tabla 2B. Diagnósticos de eje II evaluados por SCID-I y MDQ.
Tabla 2B. Diagnósticos de eje II evaluados por SCID-I y MDQ.

 Figura 5. HCL-32.
Figura 5. HCL-32.

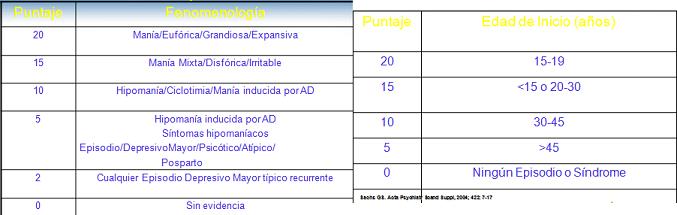 Tabla 3A. Puntaje según características del episodio. Tabla 3B. Puntaje según edad de inicio.
Tabla 3A. Puntaje según características del episodio. Tabla 3B. Puntaje según edad de inicio.

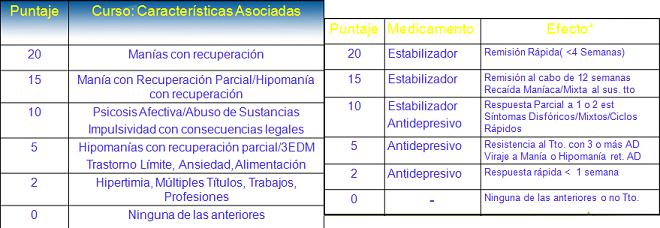 Tabla 3C. Puntaje según curso de la enfermedad. Tabla 3D. Puntaje según respuesta al tratamiento.
Tabla 3C. Puntaje según curso de la enfermedad. Tabla 3D. Puntaje según respuesta al tratamiento.

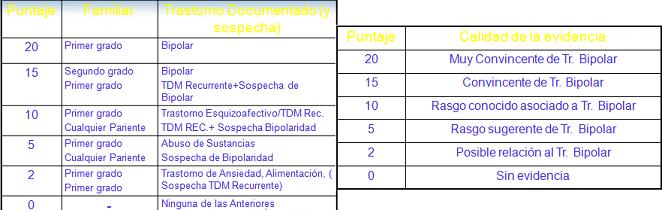 Tabla 3E. Puntaje según historia familiar. Tabla 3F. Puntaje según calidad de la evidencia.
Tabla 3E. Puntaje según historia familiar. Tabla 3F. Puntaje según calidad de la evidencia.

 Figura 6. Esquema categorial-dimensional de los trastornos del ánimo.
Figura 6. Esquema categorial-dimensional de los trastornos del ánimo.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de una conferencia dictada en el marco de las reuniones clínicas de la Clínica Psiquiátrica de la Universidad de Chile. La publicación de estas actas científicas ha sido posible gracias a una colaboración editorial entre Medwave y la Clínica Psiquiátrica de la Universidad de Chile, cuya directora es la Dra. Graciela Rojas.
 Expositor:
Paul Vöhringer C.[1]
Expositor:
Paul Vöhringer C.[1]

Citación: Vöhringer P. Screening in bipolar disorders: Chilean experience. Medwave 2010 Jul;10(7):e4620 doi: 10.5867/medwave.2010.07.4620
Fecha de publicación: 1/7/2010

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Hirschfeld RM, Williams JB, Spitzer RL, Calabrese JR, Flynn L, Keck PE Jr, et al. Development and validation of a screening instrument for bipolar spectrum disorder: the Mood Disorder Questionnaire. Am J Psychiatry 2000;157(11):1873-5. | CrossRef | PubMed |
Hirschfeld RM, Williams JB, Spitzer RL, Calabrese JR, Flynn L, Keck PE Jr, et al. Development and validation of a screening instrument for bipolar spectrum disorder: the Mood Disorder Questionnaire. Am J Psychiatry 2000;157(11):1873-5. | CrossRef | PubMed | Sachs GS. Strategies for improving treatment of bipolar disorder: integration of measurement and management. Acta Psychiatr Scand Suppl 2004;(422):7-17. | CrossRef | PubMed |
Sachs GS. Strategies for improving treatment of bipolar disorder: integration of measurement and management. Acta Psychiatr Scand Suppl 2004;(422):7-17. | CrossRef | PubMed | Phelps JR, Ghaemi SN. Improving the diagnosis of bipolar disorder: predictive value of screening tests. J Affect Disord 2006;92(2-3):141-8. | CrossRef | PubMed |
Phelps JR, Ghaemi SN. Improving the diagnosis of bipolar disorder: predictive value of screening tests. J Affect Disord 2006;92(2-3):141-8. | CrossRef | PubMed | Angst J, Adolfsson R, Benazzi F, Gamma A, Hantouche E, Meyer TD, et al. The HCL-32: towards a self-assessment tool for hypomanic symptoms in outpatients. J Affect Disord 2005;88(2):217-33. | CrossRef | PubMed |
Angst J, Adolfsson R, Benazzi F, Gamma A, Hantouche E, Meyer TD, et al. The HCL-32: towards a self-assessment tool for hypomanic symptoms in outpatients. J Affect Disord 2005;88(2):217-33. | CrossRef | PubMed | Lish JD, Dime-Meenan S, Whybrow PC, Price RA, Hirschfeld RM. The National Depressive and Manic-depressive Association (DMDA) survey of bipolar members. J Affect Disord 1994 Aug;31(4):281-94. | CrossRef | PubMed |
Lish JD, Dime-Meenan S, Whybrow PC, Price RA, Hirschfeld RM. The National Depressive and Manic-depressive Association (DMDA) survey of bipolar members. J Affect Disord 1994 Aug;31(4):281-94. | CrossRef | PubMed | Hirschfeld RM, Lewis L, Vornik LA. Perceptions and impact of bipolar disorder: how far have we really come? Results of the national depressive and manic-depressive association 2000 survey of individuals with bipolar disorder. J Clin Psychiatry 2003 Feb;64(2):161-74. | CrossRef | PubMed |
Hirschfeld RM, Lewis L, Vornik LA. Perceptions and impact of bipolar disorder: how far have we really come? Results of the national depressive and manic-depressive association 2000 survey of individuals with bipolar disorder. J Clin Psychiatry 2003 Feb;64(2):161-74. | CrossRef | PubMed | Ghaemi SN, Boiman EE, Goodwin FK. Diagnosing bipolar disorder and the effect of antidepressants: a naturalistic study. J Clin Psychiatry 2000; 61(10): 804-8;quiz 809. | CrossRef | PubMed |
Ghaemi SN, Boiman EE, Goodwin FK. Diagnosing bipolar disorder and the effect of antidepressants: a naturalistic study. J Clin Psychiatry 2000; 61(10): 804-8;quiz 809. | CrossRef | PubMed | Baethge C, Tondo L, Bratti IM, Bschor T, Bauer M, Viguera AC, et al. Prophylaxis latency and outcome in bipolar disorders. Can J Psychiatry 2003; 48(7):449-57. | PubMed |
Baethge C, Tondo L, Bratti IM, Bschor T, Bauer M, Viguera AC, et al. Prophylaxis latency and outcome in bipolar disorders. Can J Psychiatry 2003; 48(7):449-57. | PubMed | Gershon ES, Guroff JJ. Information from relatives. Diagnosis of affective disorders. Arch Gen Psychiatry 1984;41(2):173-80. | PubMed |
Gershon ES, Guroff JJ. Information from relatives. Diagnosis of affective disorders. Arch Gen Psychiatry 1984;41(2):173-80. | PubMed | Judd LL, Akiskal HS, Schettler PJ, Endicott J, Maser J, Solomon DA, et al. The long-term natural history of the weekly symptomatic status of bipolar I disorder. Arch Gen Psychiatry 2002;59(6):530-7. | CrossRef | PubMed |
Judd LL, Akiskal HS, Schettler PJ, Endicott J, Maser J, Solomon DA, et al. The long-term natural history of the weekly symptomatic status of bipolar I disorder. Arch Gen Psychiatry 2002;59(6):530-7. | CrossRef | PubMed | Judd LL, Akiskal HS, Schettler PJ, Coryell W, Endicott J, Maser JD, et al. A prospective investigation of the natural history of the long-term weekly symptomatic status of bipolar II disorder. Arch Gen Psychiatry 2003 Mar;60(3):261-9. | CrossRef | PubMed |
Judd LL, Akiskal HS, Schettler PJ, Coryell W, Endicott J, Maser JD, et al. A prospective investigation of the natural history of the long-term weekly symptomatic status of bipolar II disorder. Arch Gen Psychiatry 2003 Mar;60(3):261-9. | CrossRef | PubMed | Vicente B, Kohn R, Rioseco P, Saldivia S, Levav I, Torres S. Lifetime and 12-month prevalence of DSM-III-R disorders in the Chile psychiatric prevalence study. Am J Psychiatry 2006;163:1362-1370. | CrossRef | PubMed |
Vicente B, Kohn R, Rioseco P, Saldivia S, Levav I, Torres S. Lifetime and 12-month prevalence of DSM-III-R disorders in the Chile psychiatric prevalence study. Am J Psychiatry 2006;163:1362-1370. | CrossRef | PubMed | ten Have M, Vollebergh W, Bijl R, Nolen WA. Bipolar disorder in the general population in The Netherlands (prevalence, consequences and care utilisation): results from The Netherlands Mental Health Survey and Incidence Study (NEMESIS). J Affect Disord 2002;68(2-3):203-13. | CrossRef | PubMed |
ten Have M, Vollebergh W, Bijl R, Nolen WA. Bipolar disorder in the general population in The Netherlands (prevalence, consequences and care utilisation): results from The Netherlands Mental Health Survey and Incidence Study (NEMESIS). J Affect Disord 2002;68(2-3):203-13. | CrossRef | PubMed | Weissman MM, Leaf PJ, Tischler GL, Blazer DG, Karno M, Bruce ML, et al. Affective disorders in five United States communities.Psychol Med 1988;18(1):141-53. | CrossRef | PubMed |
Weissman MM, Leaf PJ, Tischler GL, Blazer DG, Karno M, Bruce ML, et al. Affective disorders in five United States communities.Psychol Med 1988;18(1):141-53. | CrossRef | PubMed | Akiskal HS, Walker P, Puzantian VR, King D, Rosenthal TL, Dranon M. Bipolar outcome in the course of depressive illness. Phenomenologic, familial, and pharmacologic predictors. J Affect Disord 1983;5(2):115-28. | CrossRef | PubMed |
Akiskal HS, Walker P, Puzantian VR, King D, Rosenthal TL, Dranon M. Bipolar outcome in the course of depressive illness. Phenomenologic, familial, and pharmacologic predictors. J Affect Disord 1983;5(2):115-28. | CrossRef | PubMed | Geller B, Zimerman B, Williams M, Bolhofner K, Craney JL. Bipolar disorder at prospective follow-up of adults who had prepubertal major depressive disorder. Am J Psychiatry 2001;158(1):125-7. | CrossRef | PubMed |
Geller B, Zimerman B, Williams M, Bolhofner K, Craney JL. Bipolar disorder at prospective follow-up of adults who had prepubertal major depressive disorder. Am J Psychiatry 2001;158(1):125-7. | CrossRef | PubMed | Akiskal HS. Searching for behavioral indicators of bipolar II in patients presenting with major depressive episodes: the "red sign," the "rule of three" and other biographic signs of temperamental extravagance, activation and hypomania. J Affect Disord 2005;84(2-3):279-90. | CrossRef | PubMed |
Akiskal HS. Searching for behavioral indicators of bipolar II in patients presenting with major depressive episodes: the "red sign," the "rule of three" and other biographic signs of temperamental extravagance, activation and hypomania. J Affect Disord 2005;84(2-3):279-90. | CrossRef | PubMed | Kessler RC, Chiu WT, Demler O, Merikangas KR, Walters EE. Prevalence, severity, and comorbidity of 12-month DSM-IV disorders in the National Comorbidity Survey Replication. Arch Gen Psychiatry 2005;62(6):617-27. | CrossRef | PubMed | PMC |
Kessler RC, Chiu WT, Demler O, Merikangas KR, Walters EE. Prevalence, severity, and comorbidity of 12-month DSM-IV disorders in the National Comorbidity Survey Replication. Arch Gen Psychiatry 2005;62(6):617-27. | CrossRef | PubMed | PMC | Hirschfeld RM, Holzer C, Calabrese JR, Weissman M, Reed M, Davies M, et al. Validity of the mood disorder questionnaire: a general population study. Am J Psychiatry 2003;160(1):178-80. | CrossRef | PubMed |
Hirschfeld RM, Holzer C, Calabrese JR, Weissman M, Reed M, Davies M, et al. Validity of the mood disorder questionnaire: a general population study. Am J Psychiatry 2003;160(1):178-80. | CrossRef | PubMed | Miller CJ, Klugman J, Berv DA, Rosenquist KJ, Ghaemi SN. Sensitivity and specificity of the Mood Disorder Questionnaire for detecting bipolar disorder. J Affect Disord 2004;81(2):167-71. | CrossRef | PubMed |
Miller CJ, Klugman J, Berv DA, Rosenquist KJ, Ghaemi SN. Sensitivity and specificity of the Mood Disorder Questionnaire for detecting bipolar disorder. J Affect Disord 2004;81(2):167-71. | CrossRef | PubMed | Vöhringer P, Medina S, Alvear K, Espinosa C, Ruimallo P, Alexandrovich K, et al. Estudio chileno de validación de la escala Mood Disorder Questionnaire (MDQ). Rev GPU 2008;4(3):339-344.
Vöhringer P, Medina S, Alvear K, Espinosa C, Ruimallo P, Alexandrovich K, et al. Estudio chileno de validación de la escala Mood Disorder Questionnaire (MDQ). Rev GPU 2008;4(3):339-344.