Este texto completo es la transcripción editada y revisada de la conferencia dictada en el curso CEDIP 2007 AUGE Perinatal y Ginecológico (Centro de Diagnóstico e Investigaciones Perinatales), Hospital Sótero del Río, Universidad Católica de Chile. El curso se realizó los días 23, 24 y 25 de agosto de 2007.
La Academia Americana de Pediatría considera las siguientes situaciones como emergencias neonatales:
En la primera parte de esta presentación se revisó el tema de asfixia-reanimación; a continuación se abordará los otros temas.
La definición de prematurez ha ido cambiando y continuamente surgen confusiones entre prematuros de bajo peso, prematuros de muy bajo peso y prematuros extremos. Hoy en día se clasifican en:
Según peso al nacer (PN) y edad gestacional (EG), los RN se clasifican en:
Más que el peso al nacer, lo que importa es la edad gestacional: no es lo mismo un recién nacido de 29 semanas que pesa 1.300 gramos que un niño de 23 semanas que tiene ese mismo peso, tanto en pronóstico como en evolución, aunque en la actualidad se ha avanzado mucho. Hoy la sobrevida de los niños que pesan entre 1250 y 1500 g es de 90%; de los que pesan entre 1000 y 1250 g; 80%; de los que pesan menos de 1000 g, 50% y de los que pesan menos de 750 g, 15%. Los que nacen con menos de 24 semanas de edad gestacional o menos de 700 g tienen resultados muy pobres. Hay quienes piensan que se debe poner un límite para decidir a cuáles niños reanimar y a cuáles no, pero es un tema ético y el Ministerio de Salud no va a determinar una ley que explicite quiénes deben vivir y quiénes no.
El prematuro extremo concentra todas las patologías; mientras más grande es la ficha del niño, más grave ha sido su evolución. Entre las patologías más frecuentes se encuentran las siguientes: asfixia, no es igual ventilar a un niño de 700 g de peso que a uno de término, en especial en lo que se refiere a intubación y lesiones asociadas; termorregulación; desequilibrio hidroelectrolítico; síndrome de distrés respiratorio agudo (SDA); ductus arterioso persistente; hiperbilirrubinemia; hemorragia intracraneana; enterocolitis necrotizante; apneas; alteraciones metabólicas; inmadurez renal; infecciones; desnutrición; anemia; osteopenia; retinopatía del prematuro; displasia; hipoacusia y otras.
Las malformaciones cardiacas están dentro de las malformaciones congénitas quirúrgicas más frecuentes. En este aspecto el diagnóstico prenatal ha experimentado un gran avance, pero sólo permite diagnosticar las cardiopatías congénitas más graves, como la hipoplasia de corazón izquierdo, cuyo resultado, desde el punto de vista de sobrevida y calidad de vida, es complejo; el diagnóstico prenatal de esta cardiopatía otorga más probabilidades de que ese niño salga adelante.
Las malformaciones gastrointestinales y pulmonares también son relativamente frecuentes. Entre ellas está la gastrosquisis, que es un defecto de la pared abdominal en que las vísceras están expuestas, debido a un defecto paralelo al cordón umbilical, lo que lo diferencia del onfalocele; es una situación muy grave. Si el niño nace con gastrosquisis, por vía vaginal, se debe trasladar en forma inmediata, en las mejores condiciones posibles, sin colocar apósitos sino una bolsa de polietileno; en la actualidad se opera a estos niños en una sola etapa y tienen buena sobrevida. Es importante saber que la gastrosquisis no es lo mismo que la hernia umbilical o el onfalocele: en éste las vísceras no están afuera, están cubiertas y por lo tanto no es urgente la cirugía. En la atresia esofágica se debe tener mucho cuidado, especialmente durante el traslado, de ubicar al niño en una posición en que no aspire secreciones; la atresia puede ser con o sin fístula y esta última se puede reconocer al observar aire en el intestino. La enterocolitis necrotizante es una complicación que se presenta después de 24 a 48 horas: los niños pequeños para la edad gestacional que presentan esta alteración son de riesgo. La hernia diafragmática afecta a intestino y pulmón. Está cubierta por el plan AUGE porque el diagnóstico prenatal mejora considerablemente si se realiza el diagnóstico prenatal; sin éste, el niño nace asfixiado y con la asistencia ventilatoria sólo se consigue introducir aire al intestino y comprimir aún más el pulmón. Finalmente, la malformación adenomatoídea quística del pulmón se caracteriza porque el niño no ventila debido a la gran malformación pulmonar (Fig. 1).
Existen malformaciones congénitas incompatibles con la vida, como las malformaciones del polo caudal, las trisomías 13 y 18, que muchas veces causan aborto o dan niños de muy bajo peso, en quienes la sobrevida y la calidad de vida son muy malas. Los niños con trisomía 18 finalmente siempre fallecen.
Los defectos del tubo neural también deben considerarse emergencias; es indispensable el diagnóstico prenatal de estos defectos, ya que permite disminuir notablemente las urgencias. Estos defectos se presentaban en 1,56 por cada 1000 recién nacidos vivos antes de la suplementación del pan con ácido fólico; dicha cifra disminuyó a 0,8 - 0,9 por cada 1000 recién nacidos vivos después de que se hizo la suplementación. Los defectos del tubo neural son cada día menos frecuentes; están garantizados en el AUGE y aquí es importante el diagnóstico prenatal, el tipo de parto y el manejo post parto. Se debe cubrir el defecto utilizando un apósito húmedo con suero fisiológico; si en la disrafia la membrana está rota, se debe trasladar al recién nacido en decúbito ventral sin pañales. Hay que tener presente que siempre se debe tener mucho cuidado con todo lo que se encuentre en la línea media del recién nacido, porque puede ser desde un papiloma hasta un encefalocele (Fig. 2).
Figura 2. Urgencias neonatales neuroquirúrgicas: defectos del tubo neural
Constituyen emergencia y rara vez se presentan antes de las 24 a 48 horas de vida. Se suele relacionar las convulsiones con asfixia, pero también se debe pensar en alteraciones metabólicas, hemorragia intracraneal, infecciones, malformaciones del sistema nervioso central, síndrome de supresión de drogas y toxicidad por anestésicos locales; por último, hay convulsiones idiopáticas y en general esos niños, que son los menos, van a presentar epilepsia. Una convulsión en un recién nacido es grave. No se deben confundir las convulsiones con las mioclonías del sueño ni con las actividades del sueño en la fase REM, en especial en los prematuros; tampoco con apneas, temblores o clonus, los que se diferencian de las convulsiones porque ceden frente al estímulo: por ejemplo, al tomar las extremidades del niño los movimientos se detienen rápidamente cuando no corresponden a una convulsión; además, no se acompañan de fenómenos oculares ni autonómicos.
La cianosis puede tener diversas causas y se divide en cianosis central y periférica: la cianosis periférica puede ser consecuencia de hipoglicemia, hipotermia, policitemia, vasoespasmo o shock; la cianosis central puede ser causada por alteraciones cardiacas, pulmonares, del sistema nervioso central o hematológicas. Frente a un niño con cianosis central, si no se cuenta con ecocardiografía, se debe ventilar con bolsa y máscara durante cinco minutos, con oxígeno al 100%; si el cuadro se debe a una alteración pulmonar, la cianosis revierte y mejora la oxemia; si el cuadro se debe a una alteración cardiaca, no revierte con el aporte de oxígeno.
La anemia que se debe a un accidente del parto, en general no compromete al feto, pero cuando se debe a malformaciones o a una hemorragia fetal, el niño nace con APGAR muy bajo y no responde a las maniobras debido a que está hipovolémico.
La anemia aguda fetal se puede deber a un cuadro de hemorragia fetal, hemorragia feto-materna, transfusión feto-fetal aguda o crónica o un cuadro de hemorragia feto-placentaria y ésta a su vez se puede deber a abruptio, placenta previa, seno venoso marginal o hematoma.
La anemia aguda neonatal se puede deber a: ruptura o hematoma de cordón; hemorragia interna, que puede ser intracraneal, ruptura hepática o esplénica, hematoma suprarrenal o hematoma retroperitoneal; circular de cordón, ligadura precoz del cordón umbilical o “parto en avalancha”.
Para el tratamiento de la anemia aguda, el acceso al cordón en el recién nacido es muy fácil: se coloca un catéter y se repone volumen en dosis de 20 ml/kg de peso; los niños responden favorablemente y quedan, en su mayoría, sin secuelas.
La anemia crónica es cada vez menos frecuente. En general, corresponde a hidrops por incompatibilidad de Rh o sífilis congénita. La anemia crónica suele estar bien compensada; en estos cuadros hay aumento de volumen, pero mala perfusión, por lo cual no se puede añadir volumen. En estos casos se debe ventilar, ya que el pulmón está colapsado; se debe utilizar diuréticos, albúmina y finalmente, volumen.
Los traumatismos del parto más frecuentes son: hemorragias graves por ruptura esplénica o hepática; fracturas de cráneo; elongaciones espinales, que en la actualidad son poco frecuentes; cefalohematomas; parálisis braquial y parálisis facial. Un hematoma subdural también puede ser complicación del parto. Cuando hay elongación del plexo braquial durante el parto se presenta una parálisis braquial, la que durante mucho tiempo se trató inmovilizando la extremidad en alas de avión, pero no se ha demostrado que esa posición sea mejor que la posición normal de la extremidad. Si hay compromiso de la mano se debe colocar una valva para evitar secuelas.
Se denomina transporte neonatal a un sistema organizado para el traslado de recién nacidos (RN) que requieren procedimientos diagnósticos y/o terapéuticos, hacia centros de mayor complejidad y especialización o que dispongan de la tecnología requerida. En Chile el resultado de las urgencias neonatales tiene mucha relación con el transporte, en especial en el norte del país. Este sistema organizado de transporte no está garantizado en el AUGE, pues no se ha logrado llegar a un consenso en este tema.
El transporte puede ser terrestre o aéreo, con ventilación mecánica o sin ella. El tipo de transporte dependerá de la distancia entre el centro derivador y el centro de referencia, definida en 400 km. La ventilación mecánica que se utiliza en el transporte es la convencional; no hay ventilación de alta frecuencia para el transporte. En consecuencia, si se piensa que un niño va a necesitar ventilación de alta frecuencia, hay que adelantarse y realizar antes el traslado.
Dentro de la organización, los principales puntos son:
La responsabilidad del transporte es compartida entre los profesionales del centro que deriva y los del centro que recibe al niño; dichos centros deben estar comunicados y determinar las indicaciones preliminares, de modo que el niño llegue al lugar de destino en las mejores condiciones posibles. Por ejemplo, durante el traslado aéreo disminuye la presión atmosférica, lo que puede bajar la oxemia, de modo que hay que cambiar el volumen de los gases en un niño con una hernia diafragmática. Si se está trasladando a un niño con una gastrosquisis, se debe colocar una sonda nasogástrica. Por lo tanto, el centro referente debe entregar todos los antecedentes, diagnósticos, exámenes y tratamientos realizados y encargarse del manejo y estabilización del RN hasta el traslado; y el centro receptor debe entregar las indicaciones preliminares por teléfono para estabilizar al RN, informar de los trámites administrativos (SOME), coordinar con equipo de transporte, preparar la UCI para admisión y coordinar evaluaciones por especialistas.
Siempre recordar que el mejor medio de transporte es la propia madre; por lo tanto, si es probable que el niño tenga problemas graves al nacer es mejor anticiparse y trasladar a la madre antes del nacimiento, a un centro con mayores recursos.
Desde 1978 ha habido progresivos avances en Chile con el objeto de formar una red perinatal, que debe cumplir con los siguientes requisitos:
Por lo tanto, se debe: definir una red perinatal según complejidad; contar con un sistema adecuado de registros; conocer las brechas y corregirlas según estándares, en recursos humanos y físicos; contar con capacitación continua en reanimación; diseñar indicadores de los distintos lugares y, cada cierto tiempo, evaluar los procesos y resultados.
Entre los objetivos sanitarios para 2000-2010 están: disminuir la mortalidad infantil a 7,5 por mil nacidos vivos, la cifra actual es de alrededor de 8 por mil nacidos vivos; promover el desarrollo integral del niño; mejorar el manejo de las enfermedades crónicas de la niñez y reducir los traumatismos y envenenamientos. Como objetivos de impacto, se plantea: disminuir la morbimortalidad neonatal a 4,9 por mil nacidos vivos; y ayudar a mejorar la calidad de vida de los niños que egresan de unidades de cuidado intensivo neonatal.

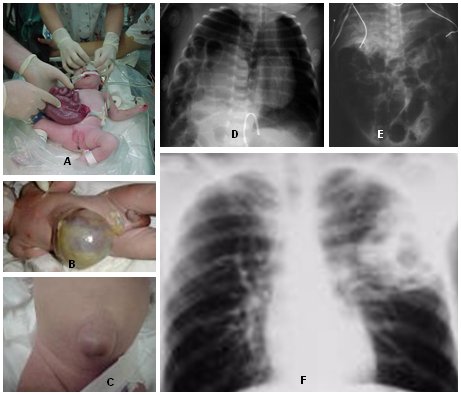 Figura 1. Malformaciones congénitas quirúrgicas: A: Gastrosquisis B: Onfalocece C: Hernia umbilical D: Hernia diafragmática E: Atresia esofágica F: Malformación adenomatoídea quística del pulmón
Figura 1. Malformaciones congénitas quirúrgicas: A: Gastrosquisis B: Onfalocece C: Hernia umbilical D: Hernia diafragmática E: Atresia esofágica F: Malformación adenomatoídea quística del pulmón

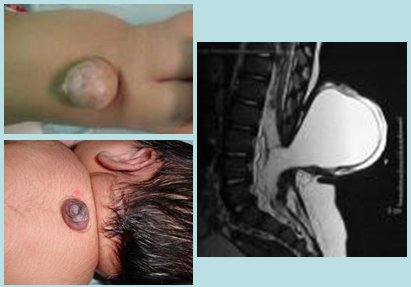 Figura 2. Urgencias neonatales neuroquirúrgicas: defectos del tubo neural
Figura 2. Urgencias neonatales neuroquirúrgicas: defectos del tubo neural
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de la conferencia dictada en el curso CEDIP 2007 AUGE Perinatal y Ginecológico (Centro de Diagnóstico e Investigaciones Perinatales), Hospital Sótero del Río, Universidad Católica de Chile. El curso se realizó los días 23, 24 y 25 de agosto de 2007.
 Expositora:
María Dolores Tohá Torm[1]
Expositora:
María Dolores Tohá Torm[1]

Citación: Tohá MD. Emergencias neonatales II. Tohá MD. Neonatal emergencies II. Medwave 2008 May;8(4):e388 doi: 10.5867/medwave.2008.04.388
Fecha de publicación: 1/5/2008
Citaciones asociadas
1. Jiménez S, Pentón RJ, Cairo VM, Perdomo B, Crespo GM, Gómez Y. Causalidad de la mortalidad perinatal en tres años de estudio. Act Med Centr. 2013;7(4). | Link |

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión