Este texto completo es la transcripción editada y revisada de la conferencia dictada en el curso CEDIP 2007 AUGE Perinatal y Ginecológico (Centro de Diagnóstico e Investigaciones Perinatales), Hospital Sótero del Río, Universidad Católica de Chile. El curso se realizó los días 23, 24 y 25 de agosto de 2007.
Según cifras de la Organización Mundial de la Salud (OMS), todos los años nacen muertos casi 3,3 millones de niños y más de 4 millones fallecen en los primeros 28 días de vida, lo que significa que 8 millones de niños mueren cada año en el mundo en el período de recién nacido. Además, todos los años más de un millón de niños que sobreviven a la asfixia durante el nacimiento, evolucionan con secuelas como parálisis cerebral y dificultades de aprendizaje, entre otras. Los nacimientos prematuros y las malformaciones congénitas causan más de un tercio de las muertes de recién nacidos, en general durante la primera semana de vida.
La mayor parte de las asfixias y traumatismos del parto, que cada vez son menos frecuentes, se deben a falta de cuidado en el manejo prenatal de la mujer por falta de acceso a servicios de obstetricia.
En Chile, la natalidad está en franca disminución y en la actualidad el promedio de hijos es de dos por cada mujer; asimismo, las tasas de mortalidad infantil y neonatal han experimentado una brusca caída a partir de la década de 1950, en el caso de la mortalidad infantil, y en la de 1980, en el de la mortalidad neonatal. El objetivo final es lograr cifras de mortalidad menores de 5/1000 nacidos vivos. Las causas perinatales dan cuenta de 37,7% de la cifra de mortalidad infantil en Chile y la mortalidad neonatal se debe principalmente a malformaciones congénitas, prematurez y causas perinatales, entre las cuales destaca la asfixia. La mortalidad infantil según causas específicas: respiratorias, gastrointestinales, etc. ha ido disminuyendo y, en la actualidad, la mortalidad neonatal representa más de la mitad de la mortalidad infantil (Fig. 1).
La Academia Americana de Pediatría considera las siguientes situaciones como emergencias neonatales:
En la primera parte de esta presentación se revisará el tema de asfixia-reanimación; en la segunda parte se abordará los otros temas.
En medio de la Reforma de la Salud que se está aplicando actualmente en Chile, se está implementando un sistema de acreditación de las unidades de Obstetricia y Ginecología, dentro del cual se contempla como requisito básico, para todas las maternidades, la capacitación en reanimación cardiopulmonar neonatal para todo el personal, tanto profesionales como no profesionales, a través del Curso desarrollado por la AHA (American Heart Association) y la AAP (American Academy of Pediatrics). A continuación se describen los principales aspectos que se tratan en este curso.
El programa de reanimación neonatal AAP-AHA se basa en que el pronóstico de más de un millón de recién nacidos por año, en el mundo, puede mejorar en forma significativa mediante el uso de técnicas de reqnimación, aunque el progreso de la especialidad obstétrica hace que cada día menos niños requieran de esta asistencia: la mayoría de los niños nace sin problemas, sólo 10% requiere algún tipo de asistencia y sólo 1% necesita medidas de reanimación para sobrevivir.
Introducción y principios: el ABC de la reanimación neonatal es el mismo que el de los adultos : A = vía aérea (airway); B = respiración (breathing) y C = circulación. A esto se agrega una medida muy importante en el recién nacido, que es mantener la temperatura corporal. La acción más importante y efectiva en reanimación es aportar oxígeno a los pulmones del RN; para lograr esto se debe tener conocimiento de los cambios fisiológicos que ocurren al nacer, los diagramas de flujo de la reanimación, los factores de riesgo para la reanimación y el equipo y personal necesarios.
Los cambios fisiológicos que ocurren durante el nacimiento hacen de este proceso un estado único y especial, en que la vida y la muerte están muy cercanas. Los principales protagonistas de estos cambios son el pulmón y la circulación. El feto en el útero no necesita los pulmones para oxigenar la sangre, sino que utiliza la placenta como órgano de intercambio gaseoso y los alvéolos están llenos con líquido pulmonar fetal; las arteriolas están vasocontraídas, el flujo pulmonar está disminuido y el flujo sanguíneo es desviado a través del ductus arterioso, de modo que la sangre fluye desde la arteria pulmonar a la aorta (Fig. 2).
Figura 2. Pulmón y circulación en el feto
Después del parto se produce la expansión del pulmón con aire y el líquido pulmonar fetal sale desde el alvéolo, para ser reabsorbido; se produce dilatación de las arteriolas pulmonares y aumento del flujo sanguíneo; como consecuencia de todo esto, aumenta el nivel de oxígeno sanguíneo, se contrae el ductus arterioso y la sangre fluye a través de los pulmones para captar oxígeno (Fig. 3).
Figura 3. Pulmón y circulación después del parto
Si cualquiera de los fenómenos propios de la transición se altera, el recién nacido tendrá dificultades. Esto puede ocurrir por: respiración insuficiente, bloqueo de vía aérea o ambos; pérdida excesiva de sangre o pobre contractilidad cardiaca o bradicardia; o por vasoconstricción sostenida de las arteriolas pulmonares. Los signos de un recién nacido con problemas de transición son: cianosis, bradicardia, hipotensión sistémica, esfuerzo respiratorio deprimido e hipotonía.
Los diagramas de flujo tienen como objetivo lograr que el equipamiento y el personal de reanimación estén preparados: es fundamental contar con un equipo de reanimación adecuado para estos casos; debe haber una persona entrenada en reanimación en cada parto; si es necesario se debe reclutar personal adicional para un parto complicado; el equipo necesario debe estar listo, incluyendo calor radiante encendido y equipamiento de reanimación revisado; finalmente, debe estar claro el concepto de equipo.
La interrupción de la transición normal da lugar a la apnea. Cuando hay sufrimiento fetal se produce, en primer lugar, una apnea primaria, de la que el feto se puede recuperar; posteriormente ocurre la apnea secundaria, que requiere de una reanimación vigorosa. La apnea primaria se caracteriza por intentos respiratorios rápidos seguidos de cese de la respiración, con disminución de la frecuencia cardíaca; la presión sanguínea se mantiene y el niño responde a la estimulación. En la apnea secundaria cesan las respiraciones, disminuye la frecuencia cardiaca y la presión arterial y el niño no responde a la estimulación (Fig. 4).
Figura 4. Apnea neonatal primaria y secundaria
Es importante recordar que las acciones primarias en reanimación neonatal están dirigidas a aportar oxígeno a los pulmones del RN y que todos los recién nacidos requieren de evaluación inicial al nacer. Para ello, las cinco preguntas más importantes que se deben formular sobre el recién nacido son las siguientes:
El reanimador tiene sólo algunos segundos para responder a estas preguntas. Si la respuesta es no a las últimas cuatro, se debe iniciar la reanimación. Ésta se realiza por un corto periodo de tiempo y luego se deben tomar 30 segundos para evaluar la respuesta al paso anterior y decidir si necesita ir al próximo paso. La evaluación y decisión se basan primariamente en la respiración, frecuencia cardiaca y color.
Vía aérea: Es necesario aportar oxígeno a flujo libre en los pasos iniciales: si el RN respira y está cianótico, o si el RN está en apnea e inicia respiración con pasos iniciales, antes del secado y estimulación. NO se necesita aportar oxígeno a flujo libre si el RN está en apnea y sigue apneico durante los pasos iniciales; en este caso necesita ventilación a presión positiva después de despejar la vía aérea, secarlo y posicionarlo apropiadamente. La evaluación de estos pasos, como ya se dijo, se basan en la respiración, frecuencia cardiaca y color
Respiración: Si hay apnea o la frecuencia cardiaca es menor de 100, se debe asistir la respiración del recién nacido proporcionando ventilación con bolsa y máscara por 30 segundos; luego, evaluar nuevamente. Si la frecuencia cardiaca es menor de 60 a pesar de adecuada ventilación, se debe apoyar la circulación iniciando masaje cardíaco mientras se continúa ventilando y luego, volver a evaluar. Si la frecuencia cardiaca persiste menor de 60 lpm a pesar de una adecuada ventilación y masaje cardíaco (30” ventilación + 30” ventilación y masaje), se debe administrar adrenalina mientras se continúa con ventilación a presión positiva y masaje cardíaco (Fig. 5).
Figura 5. Diagrama de flujo de la reanimación
Desde 2005 hay algunos cambios en relación con las dosis de adrenalina y se prefiere administrarla por vía endovenosa, no por el tubo endotraqueal. Lo que más interesa en la actualidad es evaluar la frecuencia cardiaca: si es menor de 60, mayor de 60 o si está sobre 100 latidos/minuto. Si la frecuencia cardiaca es mayor de 100 significa que el paciente está mejorando.
Los prematuros tienen mayor riesgo de presentar asfixia, por varios motivos: tienen déficit de surfactante, mayor pérdida de calor, mayor probabilidad de infección y son más susceptibles a hemorragias intracraneales. La piel de los prematuros es más delgada y permeable, tiene menor cantidad de grasa subcutánea y la relación superficie/masa corporal es mayor, debido a lo cual las pérdidas pueden llegar a ser hasta de 5 cc/kg/h; por eso, estos niños deben estar en lugares con temperatura ambiente elevada y cubiertos con cobertores plásticos transparentes. Es muy importante prevenir las pérdidas de calor, ya que la hipotermia puede desencadenar vasoconstricción pulmonar, cianosis y síndrome de circulación pulmonar persistente; para esto se debe colocar al RN bajo calor radiante, secarlo completamente y retirar los paños mojados (Fig. 6).
Figura 6. Cuna radiante para resucitación del recién nacido
Luego se debe despejar la vía aérea, colocando al niño en posición correcta (Fig. 7).
Figura 7. Despejar la vía aérea: posición de la cabeza correcta e incorrecta para la resucitación
En caso de presencia de meconio, si el RN está vigoroso, con buen tono muscular, buen esfuerzo respiratorio y frecuencia cardíaca sobre 100 latidos/minuto, se debe utilizar una pera de goma o una sonda de aspiración gruesa para aspirar secreciones de boca y nariz. Si hay presencia de meconio y el recién nacido no está vigoroso, se debe efectuar aspiración traqueal, aunque nunca se debe retrasar la reanimación por continuar con la aspiración, ya que es más fácil tratar la aspiración de meconio que la asfixia neonatal. Cuando se efectúa la aspiración traqueal, se debe administrar oxígeno a flujo libre durante el procedimiento; introducir laringoscopio, usar sonda de aspiración 12F o 14F para aspirar boca y faringe; introducir tubo en la tráquea; conectar una fuente de aspiración al TET; aspirar a medida que se retira el TET lentamente; y repetir las veces que sea necesario (Fig. 8).
Para despejar la vía aérea si no hay meconio, se debe aspirar primero la boca y luego la nariz y luego se debe secar, estimular y reposicionar al recién nacido. La estimulación táctil de la respiración se debe hacer mediante métodos aceptados, evitando formas de estimulación potencialmente peligrosas, como palmadas en la espalda, comprimir la caja torácica, forzar los muslos sobre el abdomen, dilatar el esfínter anal, compresas o baños de agua fría o caliente y sacudir al RN (Fig. 9).
Figura 9. Métodos aceptados para estimulación táctil de la respiración en el recién nacido
Si el recién nacido está respirando, pero presenta cianosis, se debe administrar oxígeno a flujo libre, que debe estar calefaccionado y humidificado si se va a aportar por tiempos prolongados; se debe aportar lo suficiente para que el recién nacido adquiera coloración rosada, con un flujo aproximado de 5 l/min. Se puede administrar mediante bolsa inflada por flujo, máscara de oxígeno u oxígeno por sonda (Fig. 10).
Figura 10. Métodos para administrar oxígeno a flujo libre
Las indicaciones de ventilación a presión positiva son: apnea o respiración entrecortada (gasping), frecuencia cardiaca menor de 100 latidos/minuto, aun si respira, y cianosis central persistente a pesar de oxígeno 100% a flujo libre. Cuando se realizan maniobras de ventilación, cualquiera sea el método de administración que se elija: bolsa inflada por flujo o bolsa autoinflable, se debe conocer la presión que se está entregando para evitar causar daño pulmonar (Fig 11).
Figura 11. A: Partes de una bolsa inflada por flujo. B: Partes básicas de una bolsa autoinflable
Cuando se utiliza la bolsa autoinflable, la cantidad de presión entregada depende de tres factores: la fuerza con que se comprime la bolsa, la presencia de cualquier escape entre la máscara y la cara del recién nacido, y el punto de apertura de la válvula de liberación de presión. Las bolsas para ventilar deben tener por lo menos una medida de seguridad para evitar la presión excesiva, ya sea un manómetro de presión y válvula de control de flujo, o válvula de liberación de presión.
Está comprobado que sólo unas cuantas ventilaciones manuales no controladas, en un pulmón sin surfactante, pueden causar daño pulmonar irreversible y que el grado de daño se relaciona con el volumen empleado. Hay evidencias que recomiendan la ventilación suave o poco agresiva en la sala de partos, para lo cual se utiliza un resucitador manual tipo Neopuff, que proporciona presión inspiratoria positiva (PIP) y presión positiva de fin de espiración (PEEP) controladas (Fig. 12).
Figura 12. Resucitador tipo Neopuff
Los pasos para una reanimación neonatal óptima con el reanimador son: configuración del Neopuff; verificación de parámetros, incluso el ajuste de flujo deseado de gases entre 5 y 15 l/min; fijar el PIP o PIM, fijar el PEEP y proceder a efectuar la reanimación. El Ministerio de Salud tiene un proyecto para dotar las unidades de más de 500 partos con un Neopuff más un saturador, para evitar el barotrauma. El costo del Neopuff no es alto; tiene un manómetro, se constituyen los parámetros, se puede agregar aire y oxígeno, la mezcla de ambos u oxígeno solo, se fija la presión máxima y se fija el PEEP. Cuando el niño mejora, aumenta la frecuencia cardiaca, mejora el color y comienza a respirar en forma espontánea. Cuando el niño no mejora, se debe revisar el oxígeno, la bolsa, el sellado y la presión; si la bolsa es adecuada y está sellada, se debe verificar que el movimiento del tórax sea adecuado y que se está administrando oxígeno 100%. Si todo esto está en orden y no hay mejoría, se debe proceder a intubar al niño y revisar el murmullo vesicular, porque podría haber un neumotórax.
Si a pesar de la intubación y ventilación el recién nacido no mejora, se comienza con el masaje cardiaco, que se puede hacer mediante dos técnicas: la de los dos pulgares y la de los dos dedos. La técnica de los pulgares es la preferida, ya que es menos agotadora y permite controlar mejor la profundidad de la compresión. La técnica de los dos dedos conviene más cuando hay un solo reanimador, es mejor para manos pequeñas y permite acceder al cordón umbilical con fines de medicación. Con ambas técnicas se obtiene igual resultado, siempre que no sean traumáticas (Fig. 13).
En la Fig. 14 se ilustra el área de compresión y la técnica de los pulgares: se debe presionar en el tercio inferior del esternón, evitando el apéndice xifoides para prevenir una laceración hepática y evitando las fracturas de esternón y de costilla.
Figura 14. Masaje cardiaco: posición de los pulgares o de los dos dedos (izquierda)
Después de 30 segundos de masaje cardíaco y ventilación, bien coordinados, se debe suspender y evaluar la frecuencia cardiaca por 6 segundos; si no ha mejorado se debe administrar adrenalina.

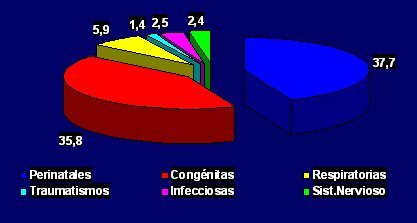 Figura 1. Mortalidad infantil según grupos de causas: Chile 2003 (Fuente: Anuario de Demografía INE-MINSAL-Registro Civil)
Figura 1. Mortalidad infantil según grupos de causas: Chile 2003 (Fuente: Anuario de Demografía INE-MINSAL-Registro Civil)

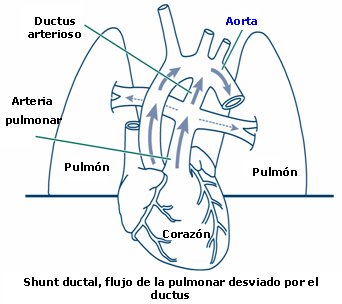 Figura 2. Pulmón y circulación en el feto
Figura 2. Pulmón y circulación en el feto

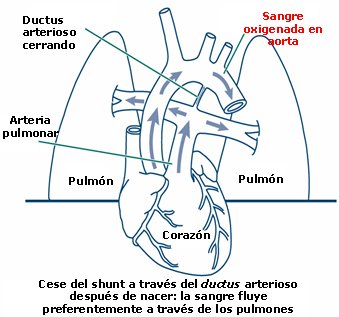 Figura 3. Pulmón y circulación después del parto
Figura 3. Pulmón y circulación después del parto

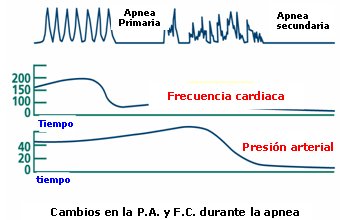 Figura 4. Apnea neonatal primaria y secundaria
Figura 4. Apnea neonatal primaria y secundaria

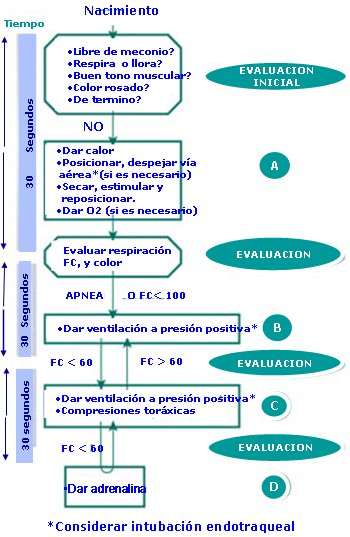 Figura 5. Diagrama de flujo de la reanimación
Figura 5. Diagrama de flujo de la reanimación

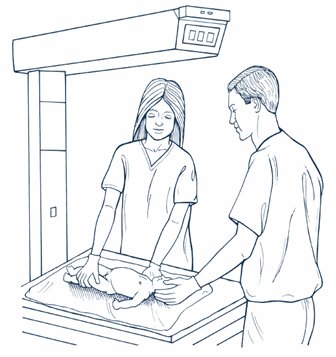 Figura 6. Cuna radiante para resucitación del recién nacido
Figura 6. Cuna radiante para resucitación del recién nacido

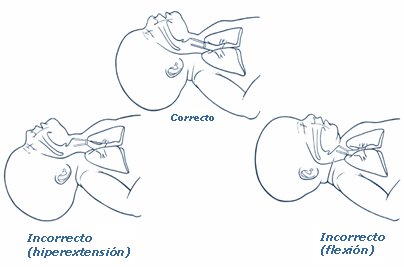 Figura 7. Despejar la vía aérea: posición de la cabeza correcta e incorrecta para la resucitación
Figura 7. Despejar la vía aérea: posición de la cabeza correcta e incorrecta para la resucitación

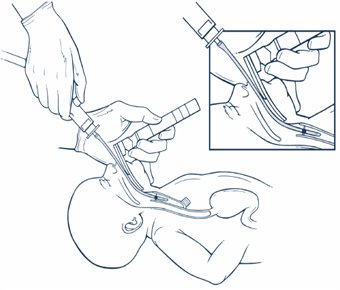 Figura 8. Aspiración de meconio: visualización de la glotis y succión de meconio desde la tráquea usando laringoscopio y tubo endotraqueal
Figura 8. Aspiración de meconio: visualización de la glotis y succión de meconio desde la tráquea usando laringoscopio y tubo endotraqueal

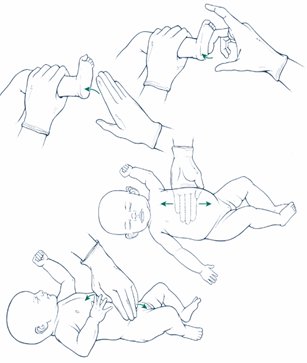 Figura 9. Métodos aceptados para estimulación táctil de la respiración en el recién nacido
Figura 9. Métodos aceptados para estimulación táctil de la respiración en el recién nacido

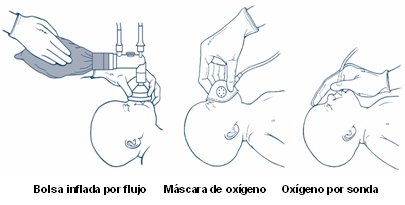 Figura 10. Métodos para administrar oxígeno a flujo libre
Figura 10. Métodos para administrar oxígeno a flujo libre

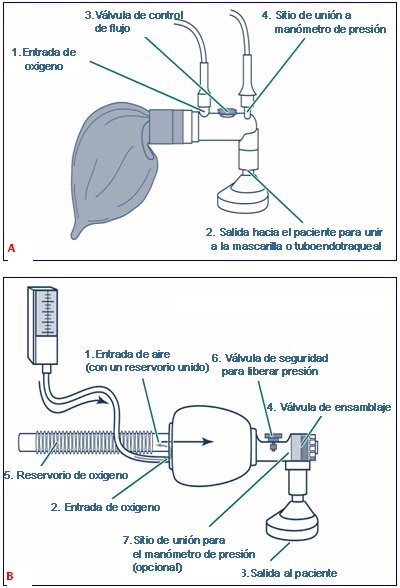 Figura 11. A: Partes de una bolsa inflada por flujo. B: Partes básicas de una bolsa autoinflable
Figura 11. A: Partes de una bolsa inflada por flujo. B: Partes básicas de una bolsa autoinflable

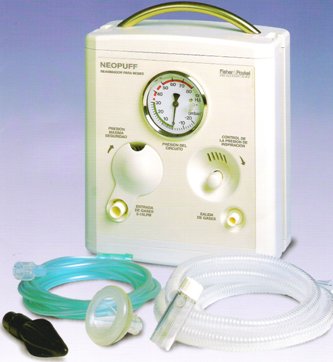 Figura 12. Resucitador tipo Neopuff
Figura 12. Resucitador tipo Neopuff

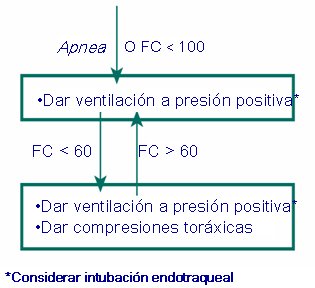 Figura 13. Indicaciones de masaje cardiaco: Frecuencia cardiaca menor de 60 lpm a pesar de 30 segundos de ventilación a presión positiva efectiva
Figura 13. Indicaciones de masaje cardiaco: Frecuencia cardiaca menor de 60 lpm a pesar de 30 segundos de ventilación a presión positiva efectiva

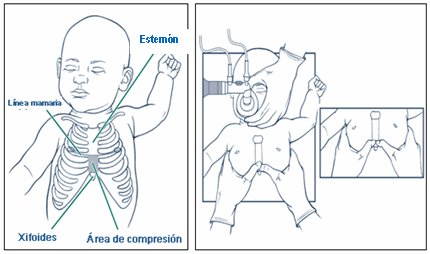 Figura 14. Masaje cardiaco: posición de los pulgares o de los dos dedos (izquierda)
Figura 14. Masaje cardiaco: posición de los pulgares o de los dos dedos (izquierda)
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de la conferencia dictada en el curso CEDIP 2007 AUGE Perinatal y Ginecológico (Centro de Diagnóstico e Investigaciones Perinatales), Hospital Sótero del Río, Universidad Católica de Chile. El curso se realizó los días 23, 24 y 25 de agosto de 2007.
 Expositora:
María Dolores Tohá Torm[1]
Expositora:
María Dolores Tohá Torm[1]

Citación: Tohá MD. Neonatal emergencies I: asphyxia and resuscitation. Medwave 2008 May;8(4):e386 doi: 10.5867/medwave.2008.04.386
Fecha de publicación: 1/5/2008

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión