Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Curso Avances en Cuidado Crítico en Geriatría , organizado por la Sección de Geriatría del Hospital Clínico Universidad de Chile durante los días 27 y 28 de marzo de 2005.
Director del Curso: Dr. David Nowogrodski R.
Coordinador del Curso: Dr. Domingo Castillo S.
La medicina intensiva nació hace más de 30 años, cuando un grupo de médicos interesados en resolver el problema de los enfermos graves comprendió que se debía manejar conceptos de nefrología, cardiología, respiratorio, neurología, cirugía y neurocirugía; porque los médicos cardiólogos, por ejemplo, sabían mucho del manejo de soplos y presión alta, pero no del manejo agudo en el caso de un paciente infartado. La misma situación ocurría con muchos especialistas. Así se desarrolló la medicina intensiva, como una especialidad multidisciplinaria cuyos objetivos son los siguientes:
En los treinta últimos años, la medicina intensiva ha tenido un crecimiento explosivo. Las primeras UCI se establecieron en Chile a fines de la década de 1960, en el Hospital San Borja Arriarán y la Asistencia Pública. El hospital fue muy importante, pues recibió un préstamo, por intermedio del BID, que permitió formar la primera unidad intensiva general, de verdad, ya que las otras UCI eran más bien de estilo coronario. En esos años, en el Hospital Barros Luco también se organizó una pequeña UCI, que posteriormente fue creciendo.
Desde hace muchos años llegan a los hospitales enfermos cada vez más frágiles, más dañados y, por otra parte, los avances tecnológicos permiten sacar adelante a pacientes de cada vez mayor gravedad. En España, en 1975, hicieron agonizar a Franco durante 40 días para poder dejar arreglados los asuntos pendientes; entonces ya existía la tecnología necesaria para retardar el fallecimiento. Hoy se puede hacer agonizar a un paciente casi indefinidamente, mucho más allá de lo razonable, y esto ha originado un grave problema ético, además de altos costos económicos, separación de las familias, mayor dolor y mayor riesgo de demandas judiciales. Por último, se ha originado mayor demanda espontánea de camas críticas y mayor demanda programada por unidades de cardiocirugía, neurocirugía y trasplantes.
Cuando se crearon las UCI en Chile, en los distintos hospitales, inicialmente dependían de los Servicios de Medicina, pero la diferencia de tecnología con estos servicios era muy notoria y con cierta frecuencia ocurría que un paciente politraumatizado, estabilizado en la UCI, no tenía cabida en otro servicio después, o moría al segundo día, por falta de atención debida. Además, el número de camas era muy pequeño: seis a diez camas. Todo esto obligó a hacer una reingeniería del sistema.
Si se analiza la cantidad de neumonías que se complican, de accidentes que ocurren día a día y de procedimientos quirúrgicos que se agravan, se obtiene una demanda programada, que es predecible; pero esta demanda va aumentando día a día: por ejemplo, las intervenciones de neurocirugía han aumentado 300 veces y los trasplantes se han duplicado en el último quinquenio, y esta gran demanda hay que afrontarla con una cantidad de camas relativamente pequeña. Muchas veces los médicos no comprenden esta situación. En cuanto vuelven de alguna especialización en el extranjero, quieren hacer cosas nuevas, trasplantes hepáticos, renales, pulmonares, o aplicar nuevas técnicas intensivas, y se quejan de que el jefe de intensivo no quiere cooperar con el desarrollo del hospital.
Según datos de fines de 2004, las cifras de Chile son las siguientes:
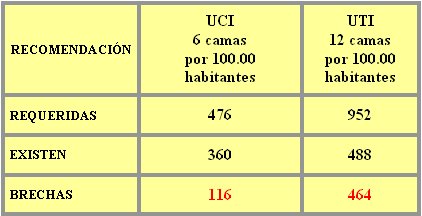
El año 2004, después de largas conversaciones con el Ministerio de Salud, por primera vez se pudo readecuar la norma de camas de UCI y hubo acuerdo en que se debía llegar a la cifra mínima de 6 camas por cada 100.000 habitantes, aunque no se dio un plazo, de modo que debemos presionar para que eso se haga a la brevedad posible (Tabla I).
Tabla I. Situación actual del área de pacientes críticos en Chile.
En el área de intensivo no hay listas de espera, sino listas de muertos: si un paciente necesita que se le conecte a ventilador mecánico en poco tiempo y eso no ocurre, ese paciente inexorablemente va a fallecer. Eso es lo que significa el hecho de tener una brecha de 116 camas de UCI y de cerca de 500 camas de intermedio en el país.
Se define al paciente crítico como un enfermo cuyo cuadro patológico se presenta como sigue:
Es decir, no es lo mismo un enfermo grave que un enfermo crítico; un paciente grave puede ser un paciente con cáncer terminal, con un shock o una insuficiencia respiratoria; en cambio, la principal característica del paciente crítico es que su estado es reversible con las técnicas de cuidado intensivo. Por eso, la UCI debe tener criterios de ingreso y egreso muy protocolizados y estrictos, para aprovechar bien los recursos.
En resumen, hay una serie de cambios epidemiológicos, sociales y tecnológicos en el área de críticos, entre ellos los siguientes:
Los avances tecnológicos y las operaciones más complejas determinan que nuestra UPC, cuya cantidad de camas equivale a 5% de las camas del hospital, gaste 30% del presupuesto de éste. El Jefe de Intensivo debe demostrar una buena relación de costo-beneficio, concepto que ha adquirido gran importancia.
Los grandes progresos en anestesia, cirugía, antimicrobianos, circulación extracorpórea, técnicas de trasplante, antineoplásicos e inmunomoduladores han traído como consecuencia el avance de la medicina intensiva, prolongación de la vida, aumento de las enfermedades degenerativas (diabetes, hipertensión, aterosclerosis), cáncer, etc. Por eso, la pirámide de población del mundo se está adelgazando cada vez más en su base, con aumento de la población adulta y de la tercera edad, fenómeno que también se está dando en Chile.
En un análisis de las causas de mortalidad específica en Chile, descuellan la cardiopatía isquémica y la neumonía. Los menores de cuatro años están en alto riesgo de fallecer por neumonía y en el adulto mayor también aumenta el riesgo, de modo que en estas edades es importante colocar las vacunas contra el neumococo. La neumonía y la influenza constituyen la cuarta causa de muerte en mayores de 65 años en Estados Unidos y la mitad de todas las neumonías ocurren en mayores de 65 años. La incidencia de neumonía es diez veces mayor que en los jóvenes; se hospitalizan cuatro veces más y la letalidad es tres veces mayor: nueve de cada diez muertes por neumonía ocurren en ancianos; por eso es necesario que estas personas se pongan no sólo la vacuna antineumococo, sino también la vacuna antigripal. De los muertos por influenza en Chile en 1999, 89% eran mayores de 65 años.
La predisposición a la insuficiencia respiratoria es mayor en los ancianos, debido a los siguientes hechos fisiopatológicos:
En un estudio prospectivo realizado en 300 pacientes sometidos a ventilación mecánica, con diagnóstico primario respiratorio, 63 pacientes tenían más de 70 años y, contrariamente a lo que se podría pensar, el proceso de weaning fue más rápido en los más ancianos y el tiempo requerido para recuperar la ventilación espontánea fue más corto; además, la mortalidad fue similar en los menores y mayores de 75 años (Ely et al, Ann Intern Med 1999).
En cambio, en el estudio de Lhur se observó que, a medida que los pacientes avanzan en edad, va aumentando la mortalidad por insuficiencia respiratoria aguda (Intensive Care Med 2000). Los datos en detalle son los siguientes:
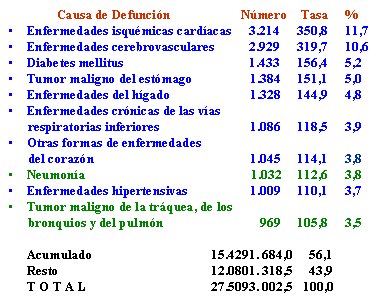
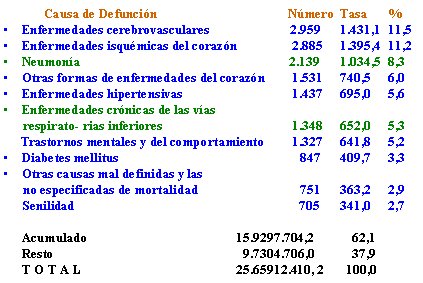
En la medida en que se va envejeciendo, aumenta la predisposición a hacer una neumonía. En las Tablas II y III se puede ver que las personas mayores se mueren de enfermedad coronaria y que entre los 65 y los 79 años, la tasa de mortalidad por neumonía llega a 3,8, pero sobre los 80 años, esta tasa aumenta a 8,3. La neumonía pasa a ser la mayor causa de muerte en los más ancianos y las tasas de enfermedades cerebrovasculares se mantienen.
Tabla II. Mortalidad por las principales causas específicas de defunción, 65 a 79 años, ambos sexos, Chile 2001.
Tabla III. Mortalidad por las principales causas específicas de defunción, 80 años y más, ambos sexos, Chile 2001.
Según los datos de la UCI del Hospital Barros Luco, entre los años 2001 y 2005:
Hay una obligación moral de implementar aquellas medidas terapéuticas que guarden debida proporción entre los medios empleados y el resultado previsible. Debe existir un equilibrio entre recursos diagnósticos y terapéuticos aplicados y el resultado previsto, teniendo en cuenta la situación particular del paciente y de su entorno. Un concepto fundamental es dejar de hablar de medios ordinarios y extraordinarios; antiguamente, dializarse era un medio extraordinario, hoy cualquier persona puede acceder a este recurso.
Actualmente se habla de medidas proporcionadas o desproporcionadas, y tenemos la obligación de implementar las medidas terapéuticas que guarden la debida proporción entre los medios y la expectativa. Es importante recordar que la gente está más añosa y que la medicina actual tiene mayor costo, lo que nos obliga a evitar desviar recursos a pacientes de peor pronóstico; por lo tanto, el problema de utilizar adecuadamente los recursos es significativo, lo mismo que los problemas bioéticos que van surgiendo.
Sherwin B. Nuland, en “Cómo morimos: Reflexiones sobre el último capítulo de la vida” (Madrid, Alianza, 1995, p. 247) expresa un pensamiento que, en forma resumida, dice: “El día que yo padezca una enfermedad grave, buscaré a un médico experto, pero no me gustaría que se encarnizara conmigo, dejar a mis hijos sin herencia y a una esposa llena de deudas; no moriré más tarde de lo necesario simplemente porque un campeón de la medicina tecnológica no comprende quién soy. Quiero elegir cómo quiero morir.”
Al cumplir nuestras obligaciones, debemos siempre recordar que podremos “Curar a veces; aliviar a menudo; consolar siempre.” Siempre podremos llevar consuelo a nuestros mayores, que tanto nos han dado.



 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Curso Avances en Cuidado Crítico en Geriatría , organizado por la Sección de Geriatría del Hospital Clínico Universidad de Chile durante los días 27 y 28 de marzo de 2005.
Director del Curso: Dr. David Nowogrodski R.
Coordinador del Curso: Dr. Domingo Castillo S.
 Expositor:
Enzo Sáez[1]
Expositor:
Enzo Sáez[1]

Citación: Sáez E. Advances in geriatric critical care. Medwave 2005 Sept;5(8):e3397 doi: 10.5867/medwave.2005.08.3397
Fecha de publicación: 1/9/2005

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión