 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Este texto corresponde a un trabajo de revisión preparado por sus autores en el desarrollo del Curso y Seminarios de Oncología Básica, realizado por el Centro de Oncología Preventiva y la Escuela de Postgrado de la Facultad de Medicina de la Universidad de Chile entre abril y agosto de 2006. El Director del Curso es el Dr. José Manuel Ojeda.
La asociación entre cáncer y trombosis fue identificada por el francés Armand Trousseau en 1865, por lo que la combinación de las dos entidades se denomina síndrome de Trousseau. La trombosis venosa profunda (TVP) es una complicación común de los pacientes con cáncer y es una importante causa de morbilidad y mortalidad; su desarrollo se asocia a mal pronóstico en el paciente oncológico, ya que los pacientes con cáncer y TVP concurrente tienen tres veces mayor riesgo de enfermedad tromboembólica recurrente y muerte que los pacientes con TVP sin cáncer. Uno de cada siete pacientes hospitalizados por cáncer muere de tromboembolismo pulmonar (TEP); de ellos, 60% tiene cáncer localizado o enfermedad metastásica limitada, la que podría evolucionar con una sobrevida razonable sin la presencia de TEP.
La asociación entre cáncer y TVP se manifiesta de dos formas principales:
Es frecuente que existan anormalidades de los parámetros de la coagulación en los pacientes con cáncer; entre ellas, aumento del factor VIIa, del complejo trombina-antitrombina, del factor tisular iniciador de la coagulación, del factor von Willebrand y de la protrombina, y disminución de las proteínas anticoagulantes C y S. Estas anormalidades no son predictoras de mayor riesgo de trombosis.
Los pacientes con cáncer tienen mayor riesgo de desarrollar trombosis que los sin malignidad. El riesgo varía entre los distintos tipos de tumores y los de mayor riesgo serían los de ovario, páncreas, colorrectal, mama, pulmón y del sistema nervioso central, aunque cualquier neoplasia es de riesgo. Varios factores contribuyen a aumentar el riesgo de TVP, incluyendo el sitio primario del tumor, la edad, la inmovilidad y el tipo de tratamiento. Con respecto a este último punto, se describe que las cirugías tienen mayor riesgo de trombosis en los pacientes oncológicos que en los pacientes sin cáncer. La quimioterapia, la hormonoterapia y el uso de catéteres centrales también elevan el riesgo de trombosis.
Existen muchas causas que explican la relación entre cáncer y trombosis. El cáncer por sí mismo es a menudo el causante, para lo cual existen varios mecanismos fisiopatológicos propuestos. Por ejemplo, cuando las células malignas interactúan con células del sistema inmune, como macrófagos y monocitos, estas últimas liberan factor de necrosis tumoral (TNF), interleukina 1 (IL-1) e interleukina 6 (IL-6), lo que provoca daño endotelial, convirtiendo la superficie vascular por donde fluye el riego sanguíneo en una superficie trombogénica. La interacción entre las células tumorales y macrófagos además activa a las plaquetas, factor XII y al factor X, lo cual genera la producción de trombina y trombosis.
Sustancias producidas por las células malignas, como proteasas de cistinas y factor tisular (FT) tienen propiedades procoagulantes y actividad tipo tromboplastina. Estos procoagulantes activan directamente al factor X hacia factor Xa, mientras que el factor tisular, incluyendo el que también producen monocitos y macrófagos, induce la activación del factor VII a factor VIIa. El ácido siálico que se encuentra en la mucina de los adenocarcinomas provoca también la activación no enzimática del factor X.
La quimioterapia también induce la trombosis. El uso de sustancias tales como platino, fluoracilo, mitomicina, tamoxifeno y factores de crecimiento (factor estimulante de colonias de granulocitos, factor estimulante de colonias de granulocitos-monocitos, y eritropoyetina) aumentan el riesgo de trombosis. Los mecanismos que explicarían estos efectos de estas drogas aún no están claros, pero se sabe que muchos de estos agentes producen daño vascular. Luego de una década de investigación aún no es posible explicar el efecto protrombótico del tamoxifeno.
Los catéteres venosos centrales, comúnmente usados en los tratamientos con quimioterapia y para hiperalimentación, también se asocian a mayor riesgo de trombosis y embolismo. La superficie trombogénica de estos catéteres puede activar a las plaquetas y proteasas de serinas, así como al factor XII y X. Además, los gérmenes gramnegativos, que comúnmente afectan a estos catéteres, liberan endotoxinas, mientras que los grampositivos producen mucopolisacáridos bacterianos. Estos productos activan al factor XII, inducen la liberación de plaquetas y causan daño endotelial, todos eventos que incrementan el riesgo de trombosis. La endotoxina, además, facilita la liberación de FT, NFT e IL-1, que como ya se dijo, inducen la trombogénesis.
En conjunto con las bases moleculares expuestas, la tríada patogénica de Virchow es de gran importancia para comprender esta asociación patológica. Esta tríada consiste en la presencia en conjunto de daño vascular, un estado de hipercoagulabilidad y éstasis venosa. Se sabe que, además de los dos primeros factores, que se explicaron en detalle, con frecuencia los pacientes oncológicos permanecen en reposo en cama por largos períodos, ya sea en su domicilio o en el hospital, lo que facilita la formación de trombos en las extremidades inferiores y la consiguiente migración de émbolos y TEP.
Todo este conjunto de factores hacen que el riesgo relativo de trombosis en los pacientes oncológicos esté significativamente elevado (Tabla I), por lo que diversos estudios han estudiado el posible manejo de esta condición clínica.
Tabla I. Factores de riesgo de trombosis venosa (New England Journal of Medicine 2004)
En general, las manifestaciones clínicas de la trombosis venosa no varían en el grupo de pacientes con cáncer, en relación a los sin cáncer. La trombosis venosa típicamente se origina en los senos venosos de la musculatura de las piernas, provocando un cuadro de dolor, aumento de volumen, aumento de temperatura local o cianosis y presencia del signo de Homans. Cerca de
25% de los casos son asintomáticos, por lo que es recomendable sospechar y pesquisar a tiempo esta complicación en los pacientes oncológicos, sobre todo en aquellos hospitalizados. Cerca de 25% de los casos se extienden a las venas del muslo tras siete días sin tratamiento y esos casos son los que con más frecuencia se asocian a TEP.
Debido a que el diagnóstico clínico no es certero, es necesario realizar exámenes en los casos de más alta sospecha; el más eficiente es la ultrasonografía doppler, que se considera como el examen de elección para la pesquisa de esta patología.
El tratamiento estándar para un episodio agudo de tromboembolismo consiste en terapia inicial con heparina no fraccionada o, últimamente, con heparina de bajo peso molecular, seguido por el uso prolongado de algún anticoagulante oral. Este manejo es eficaz en la mayoría de los pacientes, pero los portadores de cáncer tienen un riesgo significativamente mayor de complicaciones hemorrágicas y trombosis recurrente.
El uso de tratamiento anticoagulante oral es problemático en el paciente oncológico, debido a que la interacción entre drogas, desnutrición, vómitos y disfunción hepática hace que sus niveles de coagulación sean impredecibles. Los procedimientos invasivos y la trombocitopenia provocada por la quimioterapia a menudo provocan la suspensión del tratamiento, mientras que la falta de accesos venosos hace difícil la monitorización de los parámetros de la coagulación. Estas limitaciones son las causantes de las mayores complicaciones y riesgo de recurrencia de trombosis en este grupo de pacientes.
Varios estudios han analizado el rol de los anticoagulantes en la prevención primaria de la TVP, en pacientes con cáncer sin otra indicación de uso de anticoagulantes. Por ejemplo, un estudio demostró que en estadios avanzados de cáncer de mama, la administración de dosis bajas de warfarina reduce el riesgo de TVP. El estudio FAMOUS (Fragmin Advanced Malignancy Outcome Study), en el que 382 pacientes con cáncer recibieron dalteparina en dosis de 5000 USC al día o placebo, no mostró diferencias significativas en incidencia de TVP ni en sobrevida global.
En el caso de las TVP asociadas a uso de catéteres venosos, un estudio demostró un beneficio significativo en evitar trombosis con el uso de warfarina, pero dos publicaciones posteriores concluyeron que no existiría tal beneficio. Las heparinas de bajo peso molecular (HBPM) también se han estudiado en la prevención de trombosis, sin demostrar efectividad en prevenir esta complicación.
Reuniendo toda la evidencia disponible, se puede concluir que la tromboprofilaxis en pacientes oncológicos sería recomendable sólo en aquellos que se encuentran hospitalizados y con otros factores de riesgo (edad, cirugía, etc.); esta profilaxis sería importante, ya que el paciente con cáncer presenta mayor riesgo de trombosis, el diagnóstico puede ser difícil, el tratamiento es menos efectivo y existe mayor riesgo de complicaciones.
La ACCP ( American College of Chest Physicians) recomienda el uso de profilaxis en pacientes con cáncer que van a ser sometidos a cirugía y en los que están hospitalizados con alguna patología médica concurrente; y contraindica el uso de cualquier droga anticoagulante como profilaxis de trombosis, en pacientes que usen catéter central.
El tratamiento de la TVP en pacientes con cáncer no difiere del recibido en el contexto de otras patologías, por lo que se mencionará el manejo recomendado en la literatura para la TVP en general. Una vez que se diagnostica la TVP, los objetivos del tratamiento son: aliviar los síntomas, evitar la embolización y prevenir la recurrencia; para esto es posible usar heparina no fraccionada, heparina de bajo peso molecular y anticoagulantes orales.
La heparina no fraccionada es la droga más utilizada para el manejo inicial de la TVP; por lo general se administra en infusión continua, luego de una dosis de carga. La respuesta anticoagulante varía entre los pacientes, debido a que se une en forma no específica a las proteínas plasmáticas. El seguimiento se realiza mediante medición del tiempo de tromboplastina activado (TTPA) y se ajusta la dosis, según esquemas establecidos en cada centro, para lograr rango terapéutico, el cual depende del reactivo y del coagulómetro usado, pero en general corresponde a un valor 1,5 a 2,5 veces el valor inicial del TTPA del paciente.
La hemorragia ocurre en 7% de los pacientes al inicio del tratamiento, riesgo que varía según la edad del paciente, dosis de heparina usada y uso concomitante de trombolíticos y agentes antiplaquetarios. Otras complicaciones del uso de heparina son la osteoporosis, que se ve con el uso prolongado y la trombocitopenia inducida por heparina, que es mediada por anticuerpos y que en 30 a 50% de los casos se asocia a trombosis venosa o arterial.
El uso de heparinas de bajo peso molecular (HBPM) es tan efectivo como el uso de heparina no fraccionada y conlleva menos complicaciones. Estos productos derivados de la heparina no fraccionada se administran por vía subcutánea, una o dos veces al día, y en general no requieren monitoreo. Producen menos hemorragia y osteoporosis que la heparina común, pero no se pueden usar en pacientes con antecedente de trombocitopenia inducida por heparina. Las dosis recomendadas para el uso de heparina no fraccionada y HBPM se resumen en la Tabla II.
La terapia trombolítica, que consiste en disolver los coágulos endovasculares con agentes trombolíticos, en general no es recomendada según la literatura. Sólo sería de utilidad en pacientes con riesgo de perder alguna extremidad, con cuadros de menos de una semana y con bajo riesgo de hemorragia. La trombectomía quirúrgica también se podría permitir, en pacientes con riesgo de pérdida de una extremidad. El cuanto a otras terapias, como filtros de vena cava y antiinflamatorios no esteroidales, la ACCP no recomienda su uso, según la evidencia publicada. Sí recomienda la movilización precoz del paciente.
Los pacientes que han sufrido una TVP aguda requieren tratamiento anticoagulante a largo plazo para prevenir recurrencia, que es de alta frecuencia: entre 15% a 50%, en pacientes con cáncer. La necesidad de tratamiento anticoagulante de larga duración se basa en tres líneas de evidencia basada en estudios aleatorios:
El grupo de medicamentos usado con mayor frecuencia para el tratamiento de larga duración son loa anticoagulantes orales (ACO), los cuales, sin embargo presentan una alta incidencia de complicaciones hemorrágicas, que son más graves en los pacientes oncológicos. Existe evidencia reciente que puede ayudar a resolver ciertos aspectos que han sido problemáticos en el uso de los ACO, como: 1) la duración óptima del tratamiento; 2) la intensidad óptima del tratamiento; 3) la efectividad relativa y efectividad de tratamientos alternativos, como las HBPM.
En cuanto al primer punto, la literatura indica que los regímenes con INR objetivo entre 1,5 a 1,9 no son más efectivos en prevenir recurrencias y hemorragias que el esquema tradicional, que busca INR entre 2 y 3, mientras que los esquemas que buscan INR entre 3,1 y 4 tienen altas tasas de hemorragia, sin que logren evitar las trombosis recurrentes, por lo que concluyen que la intensidad de la anticoagulación debe ser la suficiente para lograr INR entre 2 y 3.
La duración de la anticoagulación aún está en discusión. En general, el tratamiento debe durar por lo menos tres meses y la duración óptima debe considerar el balance entre el riesgo de recurrencia y el de sangrado. Con INR entre 2 y 3, el riesgo de hemorragia es 3% anual, en pacientes con factores de riesgo transitorios para trombosis, por lo que en ellos se recomienda terapia anticoagulante por tres meses. Para pacientes que tuvieron una trombosis idiopática o que presentan factores permanentes, la duración del tratamiento es controvertida; con un tratamiento de tres meses tienen 10 a 27% de riesgo de recurrencia, con 6 meses este riesgo disminuye a 10% y con más tiempo la recurrencia no disminuye sustancialmente y en cambio, aumenta el riesgo de hemorragia.
El paciente oncológico tiene alto riesgo de trombosis mientras dure su cáncer, por lo que debería recibir terapia anticoagulante en forma permanente. La terapia con HBPM en el paciente ambulatorio es segura y efectiva, logrando resultados similares a los ACO, en cuanto a recurrencia y hemorragia. Si se realiza una adecuada educación, cerca de 80% de los pacientes puede recibir este tipo de drogas en su domicilio, sin complicaciones. Aunque el costo de estas drogas es alto, la menor necesidad de hospitalización, el uso de personal entrenado y la monitorización con exámenes las convierten en una terapia con buena relación entre costo y efectividad.
La TVP es una complicación grave y muy frecuente en el grupo de pacientes oncológicos; sin embargo, la información que se encuentra en la literatura indica que existe un alto grado de desconocimiento, entre los distintos especialistas dedicados a la oncología, en cuanto al diagnóstico, complicaciones y tratamiento de esta patología.
El estudio FRONTLINE (Fundamental Research in Oncology and Thrombosis), dedicado a estudiar el manejo de esta complicación entre los oncólogos, a través de encuestas realizadas a más de 3.000 especialistas a través del mundo, en donde se les consultó la percepción de riesgo y el manejo de la TVP en sus pacientes con cáncer, demostró que existen variaciones importantes en cuanto al uso de profilaxis de TVP entre cirujanos oncológicos y oncólogos médicos: 50% versus 5%; en relación al tratamiento, si bien en general se mencionó a las HBPM como el tratamiento de elección, las dosis y el tiempo de tratamiento a largo plazo variaban en forma significativa y la mayoría no seguían las indicaciones basadas en la evidencia. Como conclusión, este trabajo indicó que existe la necesidad de generar guías para el manejo de los pacientes oncológicos en relación a la TVP y educar dirigidamente a todos los especialistas dedicados a la oncología.
Dentro de este objetivo, es de esperar que esta revisión contribuya a la formación continua que deben recibir nuestros oncólogos, a los cuales está dirigida.

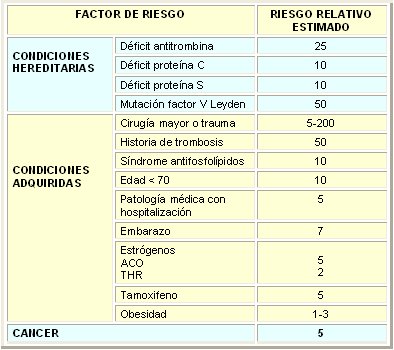 Tabla I. Factores de riesgo de trombosis venosa (New England Journal of Medicine 2004)
Tabla I. Factores de riesgo de trombosis venosa (New England Journal of Medicine 2004)

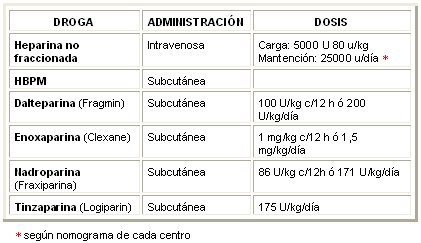 Tabla II. Drogas anticoagulantes y dosis recomendadas para el manejo de TVP aguda (New England Journal of Medicine 2004)
Tabla II. Drogas anticoagulantes y dosis recomendadas para el manejo de TVP aguda (New England Journal of Medicine 2004)
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto corresponde a un trabajo de revisión preparado por sus autores en el desarrollo del Curso y Seminarios de Oncología Básica, realizado por el Centro de Oncología Preventiva y la Escuela de Postgrado de la Facultad de Medicina de la Universidad de Chile entre abril y agosto de 2006. El Director del Curso es el Dr. José Manuel Ojeda.
 Expositor:
Sergio Becerra Puebla[1]
Expositor:
Sergio Becerra Puebla[1]

Citación: Becerra S. Cancer and venous thrombosis. Medwave 2007 Ene;7(1):e3385 doi: 10.5867/medwave.2007.01.3385
Fecha de publicación: 1/1/2007

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Bates SM, Ginsberg JS. Clinical practice. Treatment of deep-vein thrombosis. N Engl J Med. 2004 Jul 15;351(3):268-77. | CrossRef | PubMed |
Bates SM, Ginsberg JS. Clinical practice. Treatment of deep-vein thrombosis. N Engl J Med. 2004 Jul 15;351(3):268-77. | CrossRef | PubMed | Geerts WH, Pineo GF, Heit JA, Bergqvist D, Lassen MR, Colwell CW, et al. Prevention of venous thromboembolism: the Seventh ACCP Conference on Antithrombotic and Thrombolytic Therapy. Chest. 2004 Sep;126(3 Suppl):338S-400S. | CrossRef | PubMed |
Geerts WH, Pineo GF, Heit JA, Bergqvist D, Lassen MR, Colwell CW, et al. Prevention of venous thromboembolism: the Seventh ACCP Conference on Antithrombotic and Thrombolytic Therapy. Chest. 2004 Sep;126(3 Suppl):338S-400S. | CrossRef | PubMed | Büller HR, Agnelli G, Hull RD, Hyers TM, Prins MH, Raskob GE. Antithrombotic therapy for venous thromboembolic disease: the Seventh ACCP Conference on Antithrombotic and Thrombolytic Therapy. Chest. 2004 Sep;126(3 Suppl):401S-428S. | CrossRef | PubMed |
Büller HR, Agnelli G, Hull RD, Hyers TM, Prins MH, Raskob GE. Antithrombotic therapy for venous thromboembolic disease: the Seventh ACCP Conference on Antithrombotic and Thrombolytic Therapy. Chest. 2004 Sep;126(3 Suppl):401S-428S. | CrossRef | PubMed | Goldenberg N, Kahn SR, Solymoss S. Markers of coagulation and angiogenesis in cancer-associated venous thromboembolism. J Clin Oncol. 2003 Nov 15;21(22):4194-9. | CrossRef | PubMed |
Goldenberg N, Kahn SR, Solymoss S. Markers of coagulation and angiogenesis in cancer-associated venous thromboembolism. J Clin Oncol. 2003 Nov 15;21(22):4194-9. | CrossRef | PubMed | Hutten BA, Prins MH, Gent M, Ginsberg J, Tijssen JG, Büller HR. Incidence of recurrent thromboembolic and bleeding complications among patients with venous thromboembolism in relation to both malignancy and achieved international normalized ratio: a retrospective analysis. J Clin Oncol. 2000 Sep;18(17):3078-83. | PubMed |
Hutten BA, Prins MH, Gent M, Ginsberg J, Tijssen JG, Büller HR. Incidence of recurrent thromboembolic and bleeding complications among patients with venous thromboembolism in relation to both malignancy and achieved international normalized ratio: a retrospective analysis. J Clin Oncol. 2000 Sep;18(17):3078-83. | PubMed | Sørensen HT, Mellemkjaer L, Olsen JH, Baron JA. Prognosis of cancers associated with venous thromboembolism. N Engl J Med. 2000 Dec 21;343(25):1846-50. | CrossRef | PubMed |
Sørensen HT, Mellemkjaer L, Olsen JH, Baron JA. Prognosis of cancers associated with venous thromboembolism. N Engl J Med. 2000 Dec 21;343(25):1846-50. | CrossRef | PubMed | Kakkar AK, Levine MN, Kadziola Z, Lemoine NR, Low V, Patel HK, et al. Low molecular weight heparin, therapy with dalteparin, and survival in advanced cancer: the fragmin advanced malignancy outcome study (FAMOUS). J Clin Oncol. 2004 May 15;22(10):1944-8. | CrossRef | PubMed |
Kakkar AK, Levine MN, Kadziola Z, Lemoine NR, Low V, Patel HK, et al. Low molecular weight heparin, therapy with dalteparin, and survival in advanced cancer: the fragmin advanced malignancy outcome study (FAMOUS). J Clin Oncol. 2004 May 15;22(10):1944-8. | CrossRef | PubMed | Lee AY, Rickles FR, Julian JA, Gent M, Baker RI, Bowden C, et al. Randomized comparison of low molecular weight heparin and coumarin derivatives on the survival of patients with cancer and venous thromboembolism. J Clin Oncol. 2005 Apr 1;23(10):2123-9. Epub 2005 Feb 7. | CrossRef | PubMed |
Lee AY, Rickles FR, Julian JA, Gent M, Baker RI, Bowden C, et al. Randomized comparison of low molecular weight heparin and coumarin derivatives on the survival of patients with cancer and venous thromboembolism. J Clin Oncol. 2005 Apr 1;23(10):2123-9. Epub 2005 Feb 7. | CrossRef | PubMed |