Este texto completo es la transcripción editada y revisada de una conferencia dictada en el XXVI Curso Internacional de Avances en Asma y EPOC, organizado por el Instituto Nacional del Tórax durante los días 13 al 15 de julio de 2006.
Directores del Curso: Dr. Edgardo Carrasco, Dr. Ricardo Sepúlveda.
Cuando se busca información sobre cualquier tema, es importante recordar tres aspectos. Primero, que todos los datos que se encuentren se deben analizar dentro de un contexto; de esta forma, incluso los casos clínicos aislados pueden abrir fructíferas líneas de observación y de pensamiento. En segundo lugar, al analizar la información de un metaanálisis se debe tener claro si la investigación que se describe en éste es aplicable a la situación del paciente que motiva la búsqueda. Finalmente, se debe recordar que la experiencia clínica, el buen juicio y la relación médico-paciente siguen siendo lo más importante a la hora de tomar una decisión.
A continuación se tratará de determinar si existe diferencia entre la terapia del asma y de la enfermedad pulmonar obstructiva crónica (EPOC), por varios motivos. En primer lugar, en la ficha clínica de todo enfermo mayor de 45 años, fumador, consta un número variable de diagnósticos médicos, por ejemplo bronquitis aguda, bronquitis sibilante, bronquitis crónica, EPOC o asma, entre otros, los que además van cambiando según el médico a quien le toca efectuar la atención; entonces, si fuera necesario clasificar al paciente sería difícil decidir a qué categoría asignarlo. Y, por otra parte, todos los pacientes reciben el mismo tratamiento: salbutamol y esteroides, los que se utilizan cada día más, independiente del diagnóstico.
A la luz de la información disponible y de la experiencia clínica es importante saber, primero: ¿es necesario hacer un esfuerzo para diferenciar asma de EPOC? Y segundo: ¿se deben tratar de la misma manera todos los pacientes con VEF1 disminuido? La conducta actual ante estos pacientes estaría basada en el razonamiento que, puesto que todos tienen obstrucción, el mismo modelo sirve para todos; y que la combinación de un beta estimulante con un corticoide inhalado es la panacea. A continuación se analizarán las diferencias entre los pacientes con asma y EPOC, en distintos aspectos.
El análisis de múltiples publicaciones sobre diferentes aspectos clínicos de los pacientes con asma y con EPOC demuestra que lo que más molesta a los asmáticos es:
A los pacientes con EPOC les molesta:
Se debe recordar que el papel del médico en la sociedad es contribuir al bienestar de las personas, desde el punto de vista de su salud, y que a ninguno de estos enfermos le molesta el VEF1 ni la relación V/Q, sino que lo que les interesa es, por ejemplo, poder reírse sin tener una crisis obstructiva.
Por otra parte, en cuanto a quienes tratan a estos pacientes, también hay elementos que les molestan y estos elementos son distintos en el caso de los asmáticos y en el de los pacientes con EPOC.
De los asmáticos les molesta:
En cuanto a la EPOC, molesta:
Para la evaluación de los asmáticos se utiliza, en primer lugar, la espirometría con broncodilatador, que mide la presencia de un factor obstructivo reversible; la flujometría; el diario de síntomas, muy útil porque los enfermos olvidan cómo han estado; los cuestionarios estandarizados; el análisis del consumo de medicamentos, en especial los de rescate; el estudio de la eosinofilia en expectoración, que según algunos estudios es un buen método de control del asma, ya que permite reducir las exacerbaciones y el consumo de medicamentos a largo plazo; y la medición de óxido nítrico, marcador de inflamación de la vía aérea.
En la evaluación de los pacientes con EPOC, el único elemento que se mantiene es la espirometría con broncodilatador para hacer el diagnóstico, todos los demás son diferentes: se utiliza la capacidad inspiratoria para determinar el grado de atrapamiento; los gases en sangre arterial, en pacientes con un VEF1 de 50 por lo menos, de preferencia de 40, porque es un examen doloroso; las escalas de disnea, que permiten determinar el nivel basal del enfermo y el resultado de la intervención; el test de ejercicio, en especial la caminata de seis minutos; la calidad de vida; la evaluación de la frecuencia y gravedad de las exacerbaciones; y la sobrevida. La EPOC mata bastante más que el asma y lo único que tienen en común es la espirometría.
La mayoría de las guías: GOLD, GINA, las británicas, las escocesas, recomiendan la espirometría en ambas enfermedades; pero todas, a su vez, aceptan que puede haber una reversibilidad significativa, de 12% (200 ml) en EPOC moderada a grave, lo que quedó claro con los resultados del estudio ISOLDA, en que se demostró la existencia de un factor reversible hasta en 47% de los pacientes con EPOC demostrada. Además, la variabilidad significativa en casos leves y moderados es escasa y poco reproducible, como lo demostró el Lung Health Study (LHS); por lo tanto, no se puede predecir su persistencia en el próximo control, en los casos leves y moderados. Lo que sí se demostró, en un interesante estudio realizado en 4.194 pacientes con EPOC a quienes se siguió durante 11 años, es que dejar de fumar se asocia con aumento de la reversibilidad desde el primer año (Eur Resp J 2005; 26, 45-51). Luego, la espirometría, que es el único método de evaluación que comparten ambas enfermedades, se debe interpretar con criterio.
Hay un estudio, publicado en el año 1999, en el que se quiso determinar la proporción de enfermos con EPOC que tienen reversibilidad. Se comprobó que 35% de los pacientes tuvieron reversibilidad con la administración de salbutamol y bromuro de ipratropio, es decir, un betaestimulante y un anticolinérgico; 27% con sólo el betaestimulante; 11% con sólo el bromuro de ipratropio; y 27% no tuvieron reversibilidad con ninguno. Se concluyó que la presencia de reversibilidad se distribuye casi al azar, por lo que, en un paciente que cumpla los criterios clínicos de EPOC, el diagnóstico no cambia por la presencia o no de reversibilidad; es una buena manera de medir el nivel del enfermo, pero no es fundamental para hacer el diagnóstico.
Ya que los esteroides son tan buenos y hay tantos broncodilatadores disponibles, surge la pregunta si será necesario hacer el diagnóstico de asma. Se sabe que hay dificultades para reconocer al paciente asmático. Primero, las manifestaciones clínicas son ambiguas y pueden ir desde sólo tos u obstrucción hasta la pérdida progresiva de la capacidad respiratoria sin presentar muchas crisis. Es decir, hay gran variabilidad clínica que da lugar a los famosos fenotipos del asma, en especial en los extremos de la vida, o sea, los menores de 4 años y mayores de 65, en quienes es difícil hacer el diagnóstico.
El otro elemento que dificulta reconocer el asma es que los síntomas son intermitentes y tienen un fuerte componente ambiental, por lo que con frecuencia el médico diagnostica en forma rápida una bronquitis aguda, desencadenada por un factor infeccioso, olvidando que puede haber una enfermedad de fondo. Por último, está el hecho de que en una serie de afecciones agudas hay respuesta satisfactoria a los broncodilatadores; en varios metaanálisis se ha demostrado que el salbutamol es útil en los cuadros de bronquitis aguda, es decir, que alivia a los enfermos, lo que no transforma al enfermo en asmático.
Sin embargo, no hacer el diagnóstico de asma tiene consecuencias. En primer lugar, se pierde la posibilidad de tratar la causa; con el desarrollo de fármacos eficaces se tiende a olvidar que el control del ambiente es una extraordinaria herramienta terapéutica y que puede controlar hasta 30% de los síntomas de asma. Segundo, se pierde el reconocimiento de los distintos fenotipos de asma, cuyo comportamiento y pronóstico son diferentes; en el caso del asma por aspirina, si no se hace el diagnóstico no se indicará evitar los antiinflamatorios no esferoidales. Y, por último, no se podrá hacer el pronóstico del paciente, ya que no es lo mismo ser asmático que no serlo, en cuanto a sobrevida, exacerbaciones, consumo de corticoides orales, etc. La terapia del asma no es sólo sintomática y, si no se hace un manejo adecuado, se paga el precio utilizando corticoides.
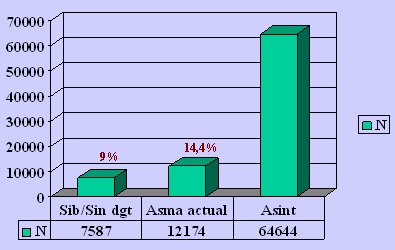
En un estudio publicado en 2003, en el que se estudió a 122.829 niños de 12 a 14 años, mediante el cuestionario ISAAC, se comparó a niños que tenían sibilancias frecuentes sin diagnóstico de asma, asmáticos diagnosticados y niños no sibilantes sanos, ajustados por medicación, estado atópico, tabaquismo, ruralidad y nivel socioeconómico: 9% eran sibilantes recurrentes que no tenían diagnóstico de asma, 14,4% eran asmáticos y la mayoría, 77 %, eran sanos (Fig. 1).
Figura 1: Adolescentes sibilantes frecuentes sin diagnóstico de asma (Eur Ees J 2003, 22; 781-786)
Entre los niños que tenían sibilancias sin estar catalogados como asmáticos, el ausentismo escolar sobrepasaba en 40% al grupo de asmáticos tratados; había limitaciones físicas en 50% de estos niños; además, los niños de bajo nivel socioeconómico tenían 90% más limitaciones que los que tenían buen acceso a la salud. Por lo tanto, no es indiferente hacer o no hacer el diagnóstico de asma.
Tener un diagnóstico precoz asegura que se podrá entregar una terapia adecuada. Hay un estudio efectuado en 360 hospitales, en el que se analizaron 69.820 hospitalizaciones para ver si se había cumplido la norma explícita de manejo de la EPOC. Se comprobó que 95% de los pacientes tenían radiografía de tórax y 91% de los enfermos recibieron oxigenoterapia, frente a lo cual cabe preguntarse por qué 5% quedaron sin radiografía de tórax, cómo se hizo el diagnóstico diferencial y por qué 9% de los pacientes quedaron sin oxigenoterapia, si estaban hospitalizados por EPOC.
Sólo 97% de los pacientes recibieron broncodilatador, 85% recibieron esteroides y 85%, antibióticos; y sólo 66% recibieron toda la terapia recomendada, o sea, a un poco más de la mitad de los enfermos se les trató como se debía. Por otra parte, 24% recibieron metilxantinas; en 24% de los casos se solicitaron exámenes bacteriológicos de expectoración, cuya utilidad está clara; a 12% se les hizo espirometría en el cuadro agudo, que no está indicada para la evaluación de la EPOC; a 2% les administraron mucolíticos; y 45% de los pacientes recibieron al menos una terapia no recomendada.
En suma, 66% recibieron lo que debían, 45% recibieron algo que no estaba recomendado y sólo uno de cada tres (33%) recibió las indicaciones según la norma. Lo anterior, que ocurrió en los Estados Unidos en 2006, demuestra que hacer el diagnóstico no asegura que el enfermo sea bien tratado ni que se sigan las normas. Por otra parte, la terapia indicada en las hospitalizaciones por exacerbación de EPOC, siguiendo los consensos, varió entre 10 % de los casos, en algunos hospitales, y 60% en otros; o sea, hubo hospitales en que sólo a 10% de los enfermos se les trató según la norma.
(Ann Int Med 2006 144 (12); 894-903).
En cuanto a los broncodilatadores de acción corta, en general, ambos tipos de pacientes, asmáticos y EPOC, perciben que son una ayuda, pero no hay duda de que esto ocurre por mecanismos diferentes. Los pacientes con EPOC usan más broncodilatadores que los asmáticos, a pesar de que no tienen cambios en la espirometría, porque los flujos, entre ellos el VEF no representan los síntomas de los pacientes. En una revisión de trece estudios de la Cochrane Library se demostró que el uso de broncodilatadores de acción corta mejoraba la disnea en 33% de los pacientes, permite dejar el tratamiento a casi 50% y mejora su calidad de vida en alta proporción, de modo que los broncodilatadores de acción corta cumplen un papel muy importante en el manejo crónico de los pacientes con EPOC, a pesar de que no se modifique el VEF.
En cuanto a salbutamol versus broncodilatadores de acción larga, se ha demostrado que el salbutamol es útil en el asma, pero el estudio inicial, que fue publicado en 1981 y que permitió que se comenzara a usar en forma habitual, estaba lleno de defectos (Br J D Chest 1981;75:215-7). En 1996, en un estudio publicado en el NEJM no se encontraron diferencias en la evolución de la enfermedad al utilizar salbutamol en forma regular; en ese momento se planteó que el uso regular de salbutamol podría ser innecesario. En cambio, se ha demostrado que el salmeterol y el fenoterol, que son broncodilatadores de acción larga, mejoran la función pulmonar y el control del asma cuando se usan junto con corticoides inhalados (Pharm Toxicol 1996:78:3-11). Se ha demostrado que la asociación es eficaz en el asma, que disminuye la necesidad de corticoides inhalados PRN (por razón necesaria) y que no tiene potenciales efectos adversos, pero al suspenderlos aumentan las exacerbaciones (JAMA 2001; 285:2594-6039).
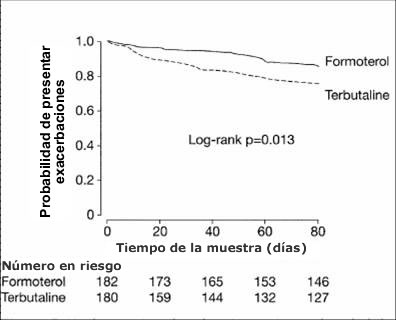
En un estudio publicado en Lancet en 2001 (Fig. 2) se comparó el uso de formoterol, un beta2 adrenérgico de acción larga, contra terbutalina, un beta2 de acción corta, en forma regular, seguido a lo largo del tiempo, en este caso, 80 días. Se puede ver que los pacientes que recibieron formoterol tenían menos probabilidad de presentar exacerbaciones que los que usaron regularmente terbutalina, aunque ésta se usara en el tiempo necesario; es decir, no había ventana, no era que los enfermos dejaran de usar el medicamento, de modo que, aunque los dos medicamentos actúan en el mismo receptor, el efecto clínico no es igual.
Figura 2: Formoterol versus Terbutalina SOS en asma (Lancet 2001; 357:257-61).
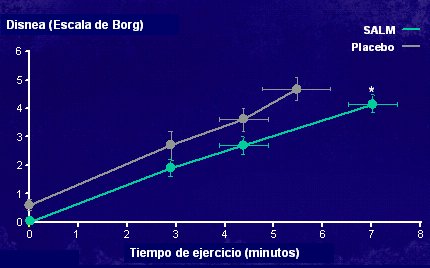
Por otra parte, en un estudio de O`Donnell publicado en 2002 se demostró que el beta adrenérgico de acción prolongada (LABA, Long- acting Beta-2 Adrenergic) salmeterol reducía la disnea por ejercicio, manifestada por la percepción de dificultad respiratoria, en pacientes con EPOC.
Figura 3: Beta adrenérgicos de acción prolongada y EPOC: Salmeterol reduce la disnea por ejercicio (O`Donnell et al, Am J Respir Crit Care Med 2002).
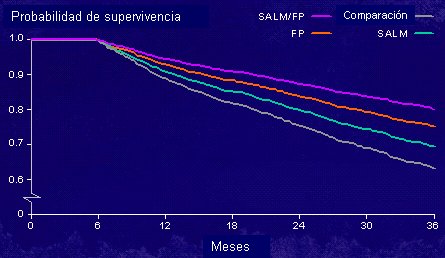
En un trabajo de Soriano publicado en 2002 se demostró que la sobrevida ajustada de los pacientes con EPOC estable fue mejor en los que recibieron una asociación de salmeterol con un corticoide que en los que recibieron placebo o cada uno de aquéllos por separado. Por qué esta asociación es más eficiente todavía está en discusión (Fig. 4).
Figura 4: Sobrevida de pacientes con EPOC según terapia (Soriano et al Eur Respir J 2002). SALM = Salmeterol; FP = propionato de fluticasona.
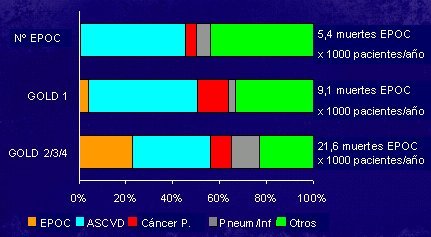
En cuanto a las causas de muerte de los enfermos, en un estudio de Mannino publicado en 2006 en Respir Med, en el que se analizó un grupo muy grande de pacientes que fallecieron y se determinó el peso de la EPOC como causa de muerte, se observó que hubo 5,4 muertes por EPOC por cada 1.000 pacientes/año en el grupo de pacientes sin diagnóstico de EPOC, mientras que en los que pertenecían al grupo GOLD 1, es decir, que ya tenían síntomas de EPOC, pero sin alteración de la función, la cifra aumentó a 9,1 por 1000 pacientes/año. En el grupo de pacientes de las categorías 2, 3 y 4 de GOLD murieron 21,6 por 1.000 pacientes/año. Por lo tanto, se debe intervenir en esta enfermedad, de alguna manera, porque significa un riesgo muy importante de muerte (Fig. 5).
Figura 5: De qué mueren los pacientes con EPOC (Mannino, Respir Med 2006)
ASCVD = enfermedad cardiovascular aterosclerótica; Pneum/Inf = Neumonía/Infarto.
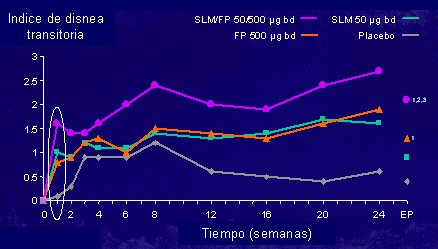
En cuanto a la terapia asociada en EPOC, el gráfico de la Fig. 6 demuestra que la terapia asociada con salmeterol y fluticasona mejora claramente la evolución del índice de disnea transitoria, es decir, es eficaz en el tratamiento de los síntomas, a pesar de no tener tanto efecto sobre la función medida; y también tiene efecto sobre la frecuencia de las exacerbaciones, uno de los indicadores ya señalados.
Figura 6: Terapia asociada en EPOC. SALM = Salmeterol; FP = Propionato de fluticasona (Mahler et al. Am J Resp Crit Care Med 2002).
El tratamiento del EPOC y el asma no son iguales, porque los objetivos son diferentes.
La terapia inicial sintomática, en el caso de la EPOC, se hace con beta estimulantes de acción corta; se pueden usar anticolinérgicos de eficacia demostrada y en asociación con beta estimulantes; y sólo en los casos graves, es decir, en pacientes con alta frecuencia de exacerbaciones y gran pérdida de función pulmonar, se debe indicar el uso de beta adrenérgicos de acción prolongada, asociados con corticoides inhalados.
En el caso de los asmáticos, se debe insistir en evitar los alergenos y se debe iniciar la terapia con esteroides inhalados en forma precoz, a diferencia de lo que se hace en los pacientes con EPOC. Los anticolinérgicos se utilizan en los asmáticos sólo en caso de intolerancia a los broncodilatadores; y los beta estimulantes de acción prolongada se indican sólo cuando los corticoides inhalados no han sido eficaces.
Ambas enfermedades comparten las indicaciones de dejar de fumar, evitar la contaminación y recibir inmunoprofilaxis, en especial la vacuna antiinfluenza y, probablemente, la vacuna antineumocócica. Y en ambos casos existe preocupación, en este momento, por los eventuales efectos adversos del uso de beta estimulantes de larga acción en forma exclusiva, pero aún no hay respuestas claras.






 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de una conferencia dictada en el XXVI Curso Internacional de Avances en Asma y EPOC, organizado por el Instituto Nacional del Tórax durante los días 13 al 15 de julio de 2006.
Directores del Curso: Dr. Edgardo Carrasco, Dr. Ricardo Sepúlveda.
 Expositor:
Ricardo Sepúlveda[1]
Expositor:
Ricardo Sepúlveda[1]

Citación: Sepúlveda R. Are asthma and COPD management schemes different from each other?. Medwave 2006 Nov;6(10):e3374 doi: 10.5867/medwave.2006.10.3374
Fecha de publicación: 1/11/2006

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión