Este texto completo es la transcripción editada y revisada del Curso Universitario Internacional de Oftalmología, organizado por el Servicio de Oftalmología, Hospital Clínico U. de Chile, desde el 27 al 29 de julio de 2000.
Presentación
Es importante, en primer lugar, conocer bien las indicaciones de trasplante, porque para efectuar un trasplante con éxito se debe escoger correctamente cuándo hacerlo.
Algunos ejemplos:
Este caso llegó a mi consulta, en el sur de California, hace 15 años; se trata de una degeneración marginal de Terrien con una perforación en la periferia. Tenía síntomas mínimos, pero la perforación exigió un trasplante de forma poco usual, elíptica. Hace aproximadamente tres meses tuvo su último control y, aunque parezca increíble, el injerto todavía estaba limpio (Figura 1 y 2). Estos casos evolucionan muy bien.
Figura 1.
Figura 2. Cicatriz corneal traumática, nueve meses postrasplante.
Este es otro caso, en el que el paciente estuvo en el hospital durante tres semanas, con una úlcera grave por Pseudomona, secundaria al uso de lentes de contacto (Figura 3).
La queratopatía afáquica bulosa, comúnmente evoluciona muy bien después del trasplante de córnea.
Figura 3.
La meta de todo médico, al realizar la cirugía, es tener un buen resultado y para lograrlo es fundamental efectuar una selección adecuada del paciente, aplicar una buena técnica y realizar un manejo postoperatorio correcto.
Selección del paciente
El glaucoma se debe evaluar cuidadosamente y es necesario tener una buena manera de medirlo. El tonómetro estándar de Goldman no es tan exacto en los pacientes trasplantados, ya que está calibrado para una córnea normal, así que es mejor usar un lápiz tonal o un neumotonómetro para medir la tensión ocular a estos pacientes.
También se debe evaluar la patología de la superficie ocular, que es una gran causa de rechazo de trasplantes corneales. A muchos de estos pacientes no se les debería trasplantar, sino diferirlos, para evitar complicaciones graves. El herpes activo es una contraindicación para la cirugía, al igual que las córneas altamente vascularizadas, entre otras.
Lo que se busca es evitar, en la medida de lo posible, un trasplante fallido, porque con cada trasplante rechazado es más probable desarrollar glaucoma y otras complicaciones del rechazo, muchas de las cuales se pueden prevenir.
Contraindicaciones del trasplante de córnea
Complicaciones del trasplante de córnea
El entropión es una complicación no muy grave. Muchas de las complicaciones, ya sean intra o postoperatorias se pueden evitar con una adecuada técnica quirúrgica al manipular los tejidos.
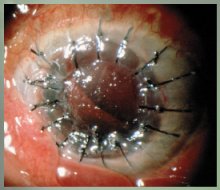
El peor problema podría ser una hemorragia coroidal expulsiva, como en este caso en el que se pueden ver las grandes suturas, pero al menos se conservó el globo ocular (Figura 4).
Figura 4.
El manejo de urgencia de una hemorragia expulsiva se hace por medio de su reconocimiento precoz. Es preciso considerar la presión posterior y vigilar atentamente el vítreo y la retina para detectar si hay presión posterior, pesquisándola tempranamente para tratarla lo antes posible, usando elementos del receptor o del donante y suturando rápidamente con alguna sutura firme para salvar el ojo. Si la hemorragia no es muy grave, algunos de estos pacientes se pueden salvar.
Este es un interesante caso de membrana de Descemet retenida (Figura 5). En algunas reconstrucciones segmentarias anteriores puede ser difícil diferenciar entre una membrana inflamatoria y una membrana de Descemet; es interesante la foto postoperatoria, que muestra en dos niveles la córnea y la membrana de Descemet retenida, la que se dejó virtualmente en el ojo durante la cirugía, causando edema corneal (Figura 6).
Figura 5.
Figura 6.
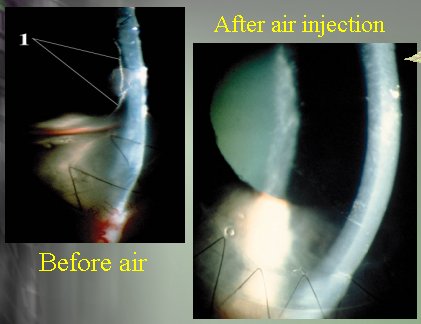
En un caso de desprendimiento de la membrana de Descemet, se puede ver el edema corneal grave que puede resultar del trauma quirúrgico. En algunos casos, si no es muy serio, el desprendimiento se puede tratar mediante la inyección de aire. En la Figura 7 se ve el desprendimiento de la membrana de Descemet antes de la inyección de aire y el mismo ojo después de ella, poniendo la membrana de Descemet de vuelta en la córnea y limpiando muy bien.
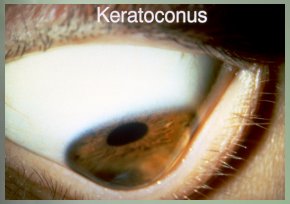
El queratocono puede llegar a ser un obstáculo en la trepanación, especialmente en los conos muy grandes (Figura 8). En la UCLA se aconseja que antes de la trepanación del queratocono se efectúe una cauterización central. El motivo de esto es que mientras menor sea el cono más fácil será poner el trépano en la córnea, lo que probablemente se traducirá en menor astigmatismo y menos problemas con la trepanación en los conos graves.
Una pupila excéntrica se debería reconocer durante el transplante, de modo de poder hacer la esfinterotomía y centralizar la pupila.
Figura 7.
Figura 8.
Complicaciones tempranas
Se enumeran las principales complicaciones y la forma en que se pueden prevenir y tratar:
El glaucoma post queratoplastía es muy común después del trasplante. En mi experiencia y en la de varios otros colegas, hasta 30% de los casos pueden hacer glaucoma, incluso cuando no se había detectado inicialmente.
Por esto es muy importante medir en forma segura la tonometría después del trasplante, mediante la tonometría de precisión (de la que se habló anteriormente). Se puede usar el lápiz tonómetro, pero yo prefiero el neumotonómetro, porque no es necesario golpear la córnea como se hace con el lápiz; es muy delicado y su punta se ajusta muy bien a la zona central del trasplante.
Se debe evitar la queratoplastía penetrante (PK) hasta que la presión intraocular esté controlada.
Los trasplantes a sobremedida de 0,5 mm ayudan a proveer un mayor control de la presión ocular.
También es importante evitar las suturas demasiado apretadas, porque pueden dejar una cámara anterior más plana y con más dificultades frente al glaucoma.
La respuesta a los esteroides puede ser un problema. Hay casos que no evolucionarán bien con una trabeculectomía y a veces necesitarán filtración con un procedimiento comunicante (shunt). Eso es relativamente poco frecuente. Existe un gran arsenal de medicamentos disponibles para el glaucoma.
En la Figura 9 se muestra un caso de filtración de la herida que se puede ver con la tinción de fluoresceína. Puede ser el resultado de una extracción prematura de las suturas o del ablandamiento de la córnea. Si la filtración es grande, lo mejor es volver a pabellón y suturarlo de nuevo, pero cuando la filtración es pequeña puede ser útil el uso de lentes de contacto. Se debe seguir al paciente muy de cerca por las infecciones y cubrirlo con antibióticos tópicos.
Este es un dellen que ocurrió secundariamente a una elevación de la herida corneal por el edema. Se debe observar y, generalmente, se resuelve con lubricación frecuente, aunque a veces se necesita lente de contacto. Lo importante es tratar de resolver el problema subyacente (Figura 10).
Figura 9.
Figura 10.
La falla primaria del donante durante los primeros años postransplante es poco frecuente en la actualidad, debido a los buenos bancos de ojos y al buen estado de los tejidos disponibles. En el pasado era más frecuente y una de las causas era el mal estado de los tejidos del donante. Los cirujanos de transplante deben seleccionar bien el tejido adecuado y hacerlo calzar con el paciente. Algunos pacientes que tienen un alto conteo de células endoteliales, como los pacientes queratocónicos, funcionarán muy bien con córneas viejas, mientras que los pacientes con distrofia corneal necesitan un mayor conteo celular y una córnea de mejor calidad para su trasplante.
La falla primaria del injerto ocurre con el paso del tiempo y en ella se produce edema estromal difuso y pliegues en la membrana de Descemet. A menudo es focal. A veces es difícil diferenciarla de un rechazo temprano, del que hablaremos más adelante (Figura 11).
Figura 11.
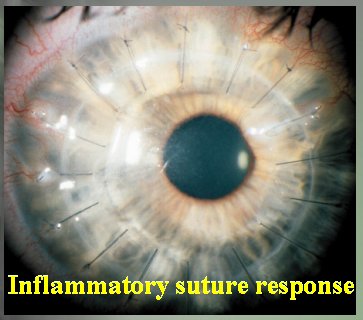
Con respecto a las suturas, un problema frecuente es la respuesta inflamatoria que pueden desencadenar. En este caso (Figura 12) se cortaron un poco largas y produjeron neovascularización, lo que puede llevar a rechazo del trasplante e incluso a infecciones. Por eso es bueno variar los nudos o rotarlos hacia el lado escleral, que es lo que yo prefiero hacer, y cuidar de cortar las suturas justo en el nudo.
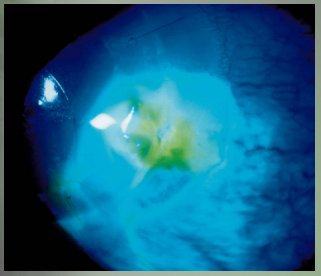
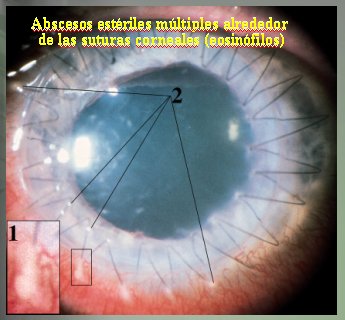
Puede haber abscesos estériles, debido a infiltración eosinofílica. Cuando se ven estos abscesos rodeando las suturas, generalmente en la periferia, es muy importante empezar un tratamiento agresivo con corticoides tópicos, lo que suele solucionar el problema fácilmente (Figura 13).
Figura 12.
Figura 13.
En el caso de presentarse erosión de las suturas, si se encuentra una sutura suelta, es mejor retirarla; es más seguro y casi nunca produce filtración de la herida.
También puede haber sensación de cuerpo extraño, debido al entrelazamiento de los filamentos de mucus con las suturas. Se debe hacer una debridación y una buena limpieza para evitar la infección.
El depósito de calcio cerca de las suturas es un cuadro que ocurre en la interfase entre el donante y el receptor (Figura 14).
Figura 14.
A veces puede haber edema cistoide. Cuando estamos ante un caso afáquico, es muy importante retirar el vítreo de toda la zona del trasplante de córnea de la cámara anterior.
Complicaciones del trasplante en niños
Las complicaciones más frecuentes son el rechazo, el glaucoma por uveítis o por cambio del ángulo, y las derivadas de los esteroides tópicos.
El rechazo es un problema mucho mayor en los niños, debido a la actividad del sistema inmune, por lo que a estos pacientes es necesario seguirlos con mucho más cuidado. Incluso, probablemente, sea un error trasplantar a los niños, a menos que haya padres responsables que lleven al niño con frecuencia y ayuden en la rehabilitación visual, lo que ocupa mucho tiempo.
Las suturas en los niños pequeños (1, 2, 3 ó 4 años de edad) a menudo se retiran al mes o a los dos meses; en cambio, en los más grandes (16, 17 ó 18 años) generalmente se espera un año y medio, a menos que haya inflamación.
Los esteroides tópicos que se necesitan para mantener un injerto limpio a menudo pueden producir glaucoma, por lo que a estos pacientes se les debe hacer un seguimiento muy activo.
La edición y publicación en Medwave de esta conferencia ha sido posible gracias a un auspicio sin restricciones de Allergan Chile.
Medwave, Edición octubre 2001, Derechos reservados.






















 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada del Curso Universitario Internacional de Oftalmología, organizado por el Servicio de Oftalmología, Hospital Clínico U. de Chile, desde el 27 al 29 de julio de 2000.
 : Expositor: Dr. R. Michael Duffin.
: Expositor: Dr. R. Michael Duffin.
Fecha de publicación: 31/12/1969

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión