Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Curso Desafíos y Oportunidades en Gastroenterología y Nutrición, organizado por la Sociedad Chilena de Pediatría durante los días 3, 4 y 5 de mayo de 2007. Directores: Dra. Sylvia Cruchet y Dr. Francisco Moraga.
La oferta de probióticos por parte de la industria farmacéutica y alimentaria aumenta día a día, por lo que es importante saber qué requisitos debe cumplir un microorganismo para que se considere como probiótico. En este contexto se debe recordar las características de la flora intestinal, porque los probióticos tienen como objetivo intervenir sobre ella.
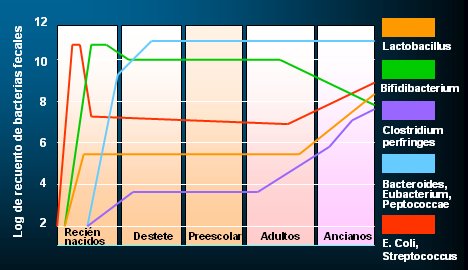
La flora intestinal del ser humano está constituida por más de 400 especies diferentes, la mayoría de ellas anaerobias estrictas, que establecen una relación simbiótica con el ser humano a nivel intestinal. Cada bacteria que se instala en el intestino humano lo hace en una zona definida y estable, en la cual se queda en forma permanente, desarrollando una asociación íntima con el epitelio de la mucosa; esto se relaciona con las funciones que cumplirá a lo largo de la vida, según el segmento en que se ubique cada especie. Esta flora mantiene un equilibrio estricto, regulado por factores de secreción, presión de oxígeno, gradiente de nutrientes y peristaltismo, los que en conjunto determinan los cambios que va sufriendo la flora, en la cual coexisten bacterias autóctonas y transitorias.
El feto in utero tiene un aparato digestivo prácticamente estéril. La flora intestinal se comienza a establecer desde el nacimiento, incluso desde los primeros momentos del parto y en su desarrollo influyen varios factores. Entre ellos está el tipo de parto, ya que los niños que nacen por parto vaginal tienen una flora mucho más rica en bifidobacterias, que son las que interesa tener en gran cantidad, que los niños que nacen por cesárea. También influye el tipo de alimentación del recién nacido: el niño alimentado al pecho recibe el beneficio de los efectos biogénicos de la leche materna, que por su contenido en lactosa favorece el crecimiento de las bifidobacterias beneficiosas para la salud, a diferencia de los niños que reciben fórmula desde el primer momento de la vida; hoy en día se han agregado microorganismos a muchas fórmulas, en un intento de desarrollar una flora similar a la que se consigue con la lactancia materna, pero hasta ahora ésta es irremplazable. Otro factor importante es la edad del destete y la edad en que se incorporan los sólidos y las fórmulas y, finalmente, la alimentación del adulto puede modificar levemente la flora, siendo más beneficiosa, por ejemplo, la de los individuos que se atienen a una dieta vegetariana estricta.
Figura 1. Evolución de la microbiota intestinal con la edad.
Cada vez que se lanza al mercado un probiótico, que cumple determinada función, se debe demostrar que posee las características descritas mediante estudios in vivo que demuestren la sobrevida en las deposiciones. Después de la ingesta de un probiótico, su eliminación en las deposiciones sigue curva exponencial, llegando a ser indetectable entre los 5 y los 9 días, como máximo a los 14 días. Se ha definido el criterio de actividad del probiótico como una concentración de 10 elevado a siete unidades formadoras de colonias (UFC) por gramo de deposiciones, que es la cantidad mínima que debe estar presente para obtener una respuesta; sin embargo, algunas bacterias sobreviven más tiempo adheridas a la pared del intestino, especialmente del colon y por lo tanto no aparecen en las deposiciones, de modo que los estudios sobre este aspecto son invasivos, ya que se requiere la intubación de los pacientes.
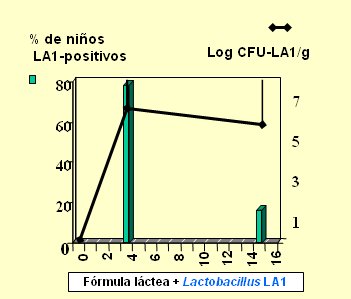
Antes de que las bacterias probióticas se utilicen en un estudio clínico, se debe demostrar que se eliminan vivas por las deposiciones. En la Fig. 2 se resumen los resultados de un estudio efectuado en el INTA; se observa que, cuando se agrega Lactobacillus LA1 a una fórmula láctea, el germen comienza a aparecer en las deposiciones de los lactantes, con una diferencia significativa con respecto a controles o placebo. Cuando se suspende la ingesta los gérmenes empiezan a disminuir en forma progresiva, hasta desaparecer en todos los pacientes después de 14 días.
Figura 2. Permanencia del probiótico en el tubo digestivo tras administrar fórmula láctea + Lactobacillus LA1 en lactantes (Brunser et al., 2004).
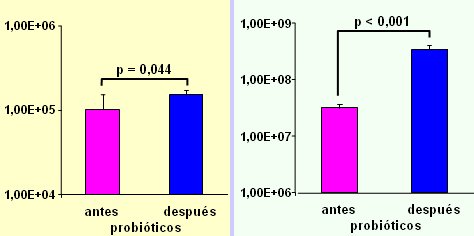
En otro estudio, en que se analizó el efecto de Lactobacillus y bifidobacterias sobre algunos aspectos de la inmunidad, también hubo que partir por demostrar que ambos tipos de bacterias aumentaban después del consumo de probióticos, respecto al grupo control (Fig. 3).
Figura 3. Conteos bacterianos por gramo de deposición (de Vrese et al, Clin Nutr 2005 (24) 481.
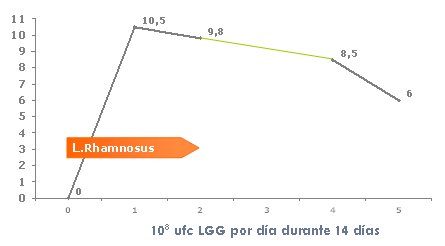
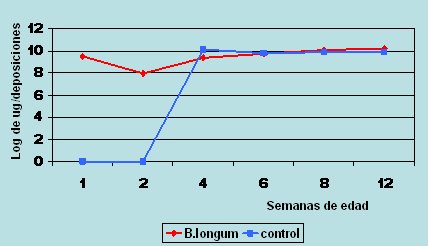
En la Fig. 4 se muestra el resultado de un estudio efectuado con Lactobacillus rhamnosus GG, un probiótico que se utiliza mucho, especialmente en pediatría, que en este caso se administró durante 14 días, en dosis de 10 elevado a 8 UFC. La excreción en las deposiciones aumentó rápidamente y comenzó a disminuir dos semanas después de que se suspendió la ingesta. En la Fig. 5, el gráfico resume un estudio efectuado en recién nacidos de pretérmino, en el que se demostró que las bifidobacterias eran eliminadas vivas por las deposiciones.
Figura 4. Aparición de L. rhamnosus GG en las heces de lactantes de pretérmino
(Millar M et al. Arch Dis Child 1993;69:483)
Figura 5. Colonización de recién nacidos de pretérmino por bifidobacterias. Recuento de deposiciones (Akiyama K et al Acta Neonatol Jap 1994; 30:25)
Gran cantidad de microorganismos se han postulado como probióticos. Los principales son los microorganismos lácteos de los grupos Lactobacillus sp y Bifidobacterium sp, aunque también hay algunos microorganismos no lácteos, todos ellos considerados “GRAS” (general regarding as safe), lo que significa que la FDA ha declarado que su uso es sano y saludable para los seres humanos. Es muy importante recordar que no todos los lactobacilos ni todas las bifidobacterias son iguales; por eso, cuando se habla de Lactobacillus se debe aclarar de qué especie se está hablando y qué uso tiene o va a tener, según la evidencia: para la diarrea, para evitar reacciones adversas a antibióticos, para la fibrosis quística o para prevenir alguna patología.
En la actualidad, los probióticos se encuentran en el mercado: principalmente en productos lácteos fermentados, como yogur, leches fermentadas y cultivadas y quesos; en algunos productos vegetales fermentados, como aceitunas, chucrut, soya y cereales; en algunas carnes o pescados fermentados y salchichas; en bebidas alcohólicas, como vino, cerveza, sidra y otras bebidas, por lo general artesanales; y en el gran grupo de los liofilizados, sea como medicamentos o como suplementos nutricionales.
En este momento existen varias cepas probióticas disponibles en alimentos y productos farmacéuticos, cuyo uso está permitido en los claims (beneficio que se atribuye a un producto o servicio a la hora de realizar su publicidad) y existen dieciocho mensajes saludables aceptados por el Ministerio de Salud para que sean utilizados por las empresas. Entre ellos está el uso de probióticos y prebióticos, por lo que es importante conocer los microorganismos que cumplen esta función, con nombre y apellido, porque lo importante es la especie (Tabla I)
Tabla I. Ejemplo de cepas probióticas disponibles en alimentos o productos farmacéuticos autorizadaos para ser usados en claims
La seguridad del uso de los probióticos que se han desarrollado hasta este momento es excelente, ya que no se han descrito casos de efectos adversos graves. Se han descrito algunas infecciones por lactobacilo, bifidobacteria y Saccharomyces boulardii en forma ocasional, pero sólo se han aislado lactobacilos o bifidobacterias en pacientes con sepsis, sin que se haya podido demostrar que fueran causantes de ésta. También se han descrito casos de infecciones de catéter por Saccharomyces boulardii liofilizado, pero en esos casos se manipuló el producto al lado de pacientes de alto riesgo en una unidad de tratamiento intensivo. Por lo tanto, por una parte se debe tener precaución, pero también se debe emplear estos productos en forma más intensiva, ya que no se ha demostrado que tengan efectos adversos graves.
Algunos de estos productos desencadenan una actividad metabólica excesiva en la mucosa intestinal, pudiendo producir degradación de ésta, lo que potencialmente podría tener un efecto negativo en salud, pero tampoco se ha observado este tipo de problema, excepto en un trabajo que no ha podido ser replicado. La inmunomodulación excesiva también podría ser un efecto adverso, en especial en casos de enfermedad inflamatoria intestinal, en las cuales el exceso de estimulación podría actuar como factor activante. Finalmente, se habla de la posibilidad de que ocurra una transferencia genética, específicamente de resistencia a antibióticos; por el momento no existe evidencia de que ello suceda, pero los estudios aún son insuficientes, de modo que en este momento se están desarrollando varias investigaciones sobre este aspecto.
En resumen, los probióticos tienen un efecto positivo sobre la salud del ser humano cuando cumplen con ciertas características, que se describieron en esta presentación; y ejercen este efecto actuando sobre la microflora intestinal, en forma directa o a través de la modulación del sistema inmune.







 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Curso Desafíos y Oportunidades en Gastroenterología y Nutrición, organizado por la Sociedad Chilena de Pediatría durante los días 3, 4 y 5 de mayo de 2007. Directores: Dra. Sylvia Cruchet y Dr. Francisco Moraga.
 Expositora:
Silvia Cruchet[1]
Expositora:
Silvia Cruchet[1]

Citación: Cruchet S. When is an organism considered to be a probiotic?. Medwave 2007 Jun;7(5):e3253 doi: 10.5867/medwave.2007.05.3253
Fecha de publicación: 1/6/2007

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión