 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Simposio Problemas Reumatológicos del Adulto Mayor, organizado en Santiago por la Sociedad Chilena de Reumatología los días 28 y 29 de mayo de 2004.
Presidente: Dr. Carlos Fuentealba. Secretario Ejecutivo: Dr. Pedro Miranda.
En los tiempos actuales, el cambio, las nuevas tendencias y el perfeccionamiento de la técnica protagonizan el diario quehacer de todas las áreas del conocimiento científico. En Medicina, el constante avance del conocimiento, especialmente en el siglo XX, ha traído como consecuencia una disminución de la mortalidad, una mejoría en la calidad de vida y con esto, un aumento de la esperanza de vida de todas las personas.
Este fenómeno debe ser considerado en todos sus aspectos, especialmente en cuanto a cómo se viven esos años, qué enfermedades se padecerán, con qué intensidad y frecuencia se manifestarán y, lo que es más importante, cuál será el rol de la medicina en esta nueva etapa.
Las repercusiones demográficas de este fenómeno, con una disminución de la tasa de mortalidad y natalidad, incluyen un envejecimiento de la población, lo que a su vez determina una “mayor exposición” de las personas a uno de los factores de riesgo más importantes de enfermedad: la edad.
Los éxitos logrados en el empeño de disminuir la morbimortalidad por enfermedades agudas o subagudas, especialmente infecciosas, han generado un crecimiento de las enfermedades crónicas; sobre ellas nuestra sociedad debiera enfocar sus esfuerzos.
La hipertensión arterial, la diabetes mellitus y las enfermedades reumatológicas son ejemplos de enfermedades crónicas de alta prevalencia que cada día se incrementan, produciendo pérdida de vidas, deterioro en la calidad de vida y costos importantes para la sociedad.
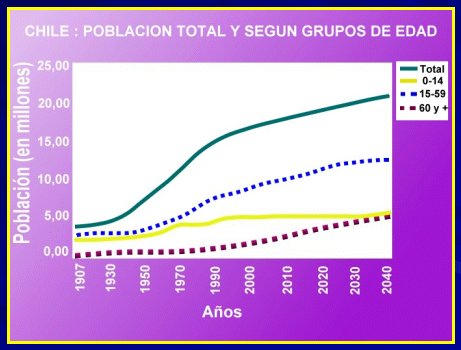
Hace 100 años, los habitantes de Chile eran alrededor de 3,2 millones; de ellos, 200 mil tenían 60 años y más, y representaban el 6% de la población. Al comenzar el siglo XXI, de los 15 millones de personas que constituyen la población total del país, un millón y medio son adultos mayores, lo que significa que un 10% de la población tiene 60 años y más. En este grupo predominan las mujeres, las que tenderán a aumentar más marcadamente que los hombres hacia el año 2040.
Estos datos, extraídos a partir de los Censos de Población y de las Estimaciones realizadas por el Instituto Nacional de Estadísticas (INE), permiten señalar que Chile está viviendo un proceso de transición demográfica hacia el envejecimiento, fenómeno que también se hace evidente al considerar que en los últimos 100 años (en el siglo XX), la población total y la de menores de 60 años aumentaron casi 5 veces, mientras que los adultos mayores crecieron 7,5 veces y se estima que se duplicarán en 21 años más, como se puede ver en el gráfico de la figura 1.
Figura 1. Estimaciones y Proyecciones de Población por sexo y edad en Chile. Total país 1950-2050. Fuente: INE Chile.
A partir de los años 60 se ha producido una baja importante en la fecundidad, lo cual ha sido determinado por factores sociales, económicos y culturales que inciden sobre las pautas de comportamiento sociodemográfico en el ámbito individual, de pareja y de familia. Esto ha ido acompañado por un descenso sostenido de la mortalidad desde fines de los años 40, provocando el proceso de transición hacia el envejecimiento demográfico de su población, el que se manifiesta en una disminución del porcentaje de jóvenes y un aumento del número de personas de edad adulta.
A partir de los datos censales, el INE realiza estimaciones y proyecciones de las estadísticas vitales. Basado en ello se puede señalar que en el 2010, habrá en Chile 50 personas de 60 años y más por cada 100 menores de 15 años, y en el 2034 las proporciones serán iguales. Vale decir, a partir de dicha fecha, los jóvenes comenzarán a ser reemplazados por los adultos mayores.
Otro aspecto interesante de analizar es el incremento del número de años que en promedio vive la gente. La esperanza de vida ha aumentado, de tal forma que, en 1920, a una chilena de 60 años le restaba por vivir, en promedio, 13 años y a un chileno, 12. En contraste, al empezar el siglo XXI, una mujer de esa edad vivirá 23 años más y un hombre, 19.
Este fenómeno se comporta de manera distinta según el sexo. Así, en personas de 60 años y más, las mujeres de hoy sobreviven, en promedio, 4 años más que los hombres. En los 80 años transcurridos desde 1920, la ganancia en la esperanza de vida ha sido de 10 años para la mujer y de 7 para el varón.
Otro aspecto demográfico relacionado con el descenso de la mortalidad es el cambio en la distribución por sexo y edad de las defunciones. En 1903, de las 80.300 muertes que hubo en el país, 8.000 correspondieron a adultos mayores, lo que representaba el 10% del total. En 1997, el total de muertes sumó 78.472, una cifra similar a la de 1903, pero las ocurridas en personas de 60 años y más fueron 55.193, lo que representa el 70%.
Así, mientras a comienzos del siglo XX un gran contingente de personas moría antes de llegar a edades avanzadas, los adultos mayores constituyen hoy el sector de mayor crecimiento y representan el grupo de edad responsable del mayor número de muertes, cada año.
Paralelamente al envejecimiento de la población y muy ligada a los cambios demográficos, se ha verificado la transición epidemiológica, que corresponde a cambios en el tiempo en la composición de la mortalidad por sexo y edad y modificaciones en las causas de muerte.
En los años 60, las enfermedades transmisibles infecciosas y parasitarias tenían una alta incidencia y se concentraban preferentemente en los jóvenes; a fines del siglo XX predominan las causas crónicas, degenerativas, tumores malignos, accidentes e infecciosas y parasitarias, que afectan principalmente a los adultos mayores (76%).
Cambios importantes en el futuro cercano, sólo serán posibles si se logran avances importantes en el tratamiento y control de las enfermedades crónicas y degenerativas.
El adulto mayor puede sufrir problemas músculoesqueléticos, ya sea porque es portador de una enfermedad crónica iniciada muchos años antes, o por verse afectado por algunos de los problemas reumatológicos que son más frecuentes a esta edad.
Dentro de las enfermedades reumatológicas crónicas que pueden afectar al adulto mayor, son de mayor importancia la Osteoartritis o Artrosis (OA), los reumatismos de partes blandas, el dolor del eje axial (especialmente lumbago), la Artritis Reumatoide, las Artropatías por Cristales, el Lupus Eritematoso Sistémico, el Síndrome de Sjögren y las Pelviespondilopatías.
Otras patologías que suelen aparecer con mayor frecuencia en este grupo de edad son la Polimialgia Reumática (PMR), la Arteritis de Células Gigantes (ACG) y la artropatía por cristales de pirofosfato de calcio. A continuación se discuten algunos aspectos distintivos en el adulto mayor de algunas de estas patologías.
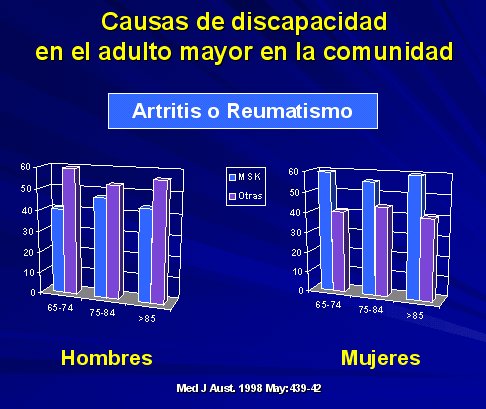
El dolor es el síntoma más prominente en quienes tienen padecimientos músculoesqueléticos, siendo el determinante principal de discapacidad. Los problemas de este tipo van aumentando con la edad y en los adultos mayores son la principal causa de discapacidad, afectando su funcionamiento social y su salud mental, determinando un importante deterioro de la calidad de vida (Figura 2).
Figura 2.
En general estas enfermedades afectan más a mujeres que a hombres (1) y van aumentando con la edad. Según datos del NHIS (2), un 22,7% de las mujeres mayores de 15 años refiere padecimientos músculoesqueléticos en los Estados Unidos. Esta cifra fue de 8,6% en las mujeres de entre 15 y 44 años, 33,5% en las mujeres de 45 a 64 años y 55,8% en las de 65 y más años.
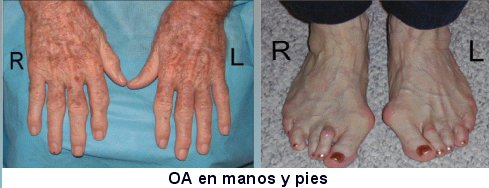
Es sin duda la enfermedad articular más común, y si bien es particularmente frecuente en los adultos mayores, hay claras diferencias entre lo que es envejecimiento y enfermedad. En la figura 3 se observan manos y pies de pacientes afectados por esta enfermedad.
Figura 3. Osteoartritis en manos y pies.
La incidencia, en general, es mayor en las mujeres que en los hombres. En ellas, la máxima incidencia se produce entre los 65 y 74 años de edad, siendo aproximadamente de 13,5 casos por 1.000 personas/año. En los hombres, la máxima incidencia está en los mayores de 75 años, y es de alrededor de 9 casos por 100/año.
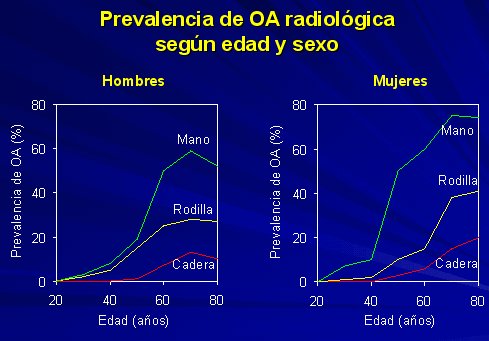
La prevalencia aumenta en forma constante con la edad, como se aprecia en la figura 4. Se estima que a nivel mundial 9,6% de los hombres y 18% de las mujeres mayores de 60 años tienen OA sintomática (3), y por otro lado, estudios radiológicos en población mayor de 45 años han detectado una prevalencia de OA de rodillas de 14,1% en hombres y de 22% en mujeres (4).
Figura 4.
En cuanto a su impacto, la OA de rodillas es la principal causa de deterioro en la movilidad, especialmente en mujeres. En el año 1990 se estimó que, entre las enfermedades no fatales, la OA fue la octava causa de carga de enfermedad en el mundo, siendo responsable del 2,8% del total de años vividos con discapacidad, lo que es similar a la esquizofrenia o a las anormalidades congénitas (3).
Considerando que su incidencia y prevalencia aumentan con los años, el aumento de la expectativa de vida trae como consecuencia un aumento de las personas con este problema. Su impacto será aún mayor en los países en desarrollo donde la expectativa de vida está aumentando, pero el acceso a terapias adecuadas (opciones médicas y/o artroplastía) es limitado.
Algunas diferencias existentes entre envejecimiento y OA que merecen ser destacadas son las siguientes. Como ha sido planteado, la prevalencia radiológica de OA aumenta con la edad, pero sólo hasta los 80 años. La OA se caracteriza por un aumento de la hidratación articular, que normalmente está disminuida con el envejecimiento, con una disminución de proteoglicanos y colágeno, que se mantienen normales con la edad. EL hueso subcondral está engrosado en las OA, mientras que se mantiene normal con el envejecimiento (5).
La OA de rodillas es 1,7 veces más común en mujeres que en hombres, sobre los 70 años. La razón de esto no está bien aclarada, pero tal vez haya una disminución de estrógenos. La debilidad del cuadríceps no sólo se asocia, sino que es un factor predictor en la OA. La laxitud articular, así como factores miogénicos y neurogénicos, pueden ser importantes en la patogenia.
La osteoporosis se caracteriza por una disminución de la densidad de masa ósea y un deterioro en la microarquitectura del tejido óseo, que determina una mayor fragilidad y una tendencia a las fracturas. La osteoporosis clínica se reconoce por fracturas frente a traumas menores, especialmente en cadera, vértebra y muñeca.
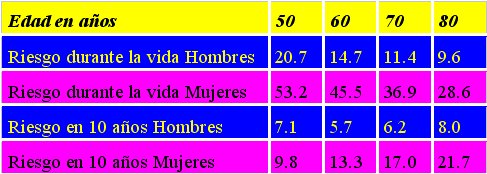
Esta enfermedad predomina en los adultos mayores, de modo que el riesgo de fractura aumenta considerablemente con la edad. Así, se ha determinado que el riesgo de fractura a 10 años aumenta de 9,8% en las mujeres de 50 años hasta 21,7% en las mayores de 80 años (6), tal como se ve en la figura 5.
Figura 5. Riesgo de sufrir cualquier fractura según edad y sexo (adaptado de referencia 6).
Las fracturas vertebrales son la manifestación más frecuente de la osteoporosis. Las mujeres que han tenido una fractura vertebral tienen un riesgo 5 veces mayor de volver a tener una nueva fractura dentro de 1 año (7).
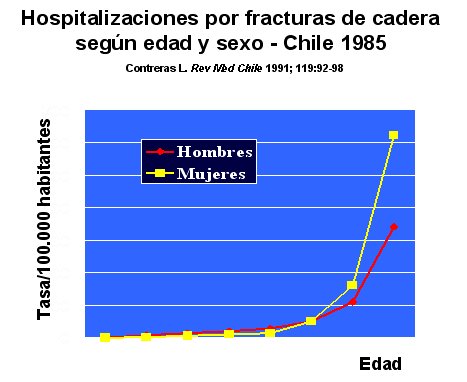
Por otro lado, la causa más frecuente de pérdida de la ambulación en el adulto mayor son las fracturas de cadera, que van aumentando en número y como causa de hospitalización en forma exponencial en relación con la edad (Figura 6).
Figura 6.
Un factor relevante en el adulto mayor es el mayor riesgo de caídas, lo que a su vez incide en una mayor frecuencia de fracturas. Es así como se han determinado factores de riesgo de caídas de tipo intrínseco, extrínseco y relacionado con el medio ambiente.
Los factores intrínsecos más importantes son el deterioro general asociado con la edad, los problemas de balance, marcha y movilidad en general, el deterioro visual, la depresión o alteraciones cognitivas y los bloqueos transitorios; entre los factores extrínsecos están los riesgos personales y el uso de múltiples fármacos, y entre los factores ambientales están los riesgos intradomiciliarios (mala iluminación, áreas de circulación libres, etc.) y los riesgos fuera de casa.
Este tipo de padecimientos, al igual que en la población general, es altamente frecuente en los adultos mayores. El dolor del eje axial en sus distintos segmentos, las tendinitis y las bursitis de diferentes localizaciones, así como la periartritis de hombro y la fibromialgia, son problemas habituales.
La mayoría de las veces el dolor del eje axial es secundario a patología mecánica, pero en este grupo de edad son más frecuentes las fracturas vertebrales osteoporóticas, el mieloma múltiple o las metástasis óseas. La fibromialgia, por ejemplo, va aumentando con la edad, y se han reportado prevalencias de 2% entre los 30-39 años de edad, 5,6% entre los 50-59 años y 7,4% ente los 70-79 años de edad (8).
La enfermedad de Dupuytren también es particularmente frecuente en los adultos mayores. Descrita por Guillaume Dupuytren en un Lancet de 1834, en Islandia, 19% de los hombres y 4% de las mujeres entre 46 y 74 años la padecen (9). Esta condición es más prevalente con la edad; en el mismo estudio, 40% de los hombres entre 70 y 74 años tenía Dupuytren.
La Artritis Reumatoide (AR) es una de las enfermedades articulares inflamatorias más frecuentes. Se le estima una prevalencia de entre 0,3 a 1% de la población general en los países industrializados, mientras que en los países en desarrollo está más cerca de 0,3%. Si se consideran grupos de edades, la prevalencia es mayor entre los ancianos (10).
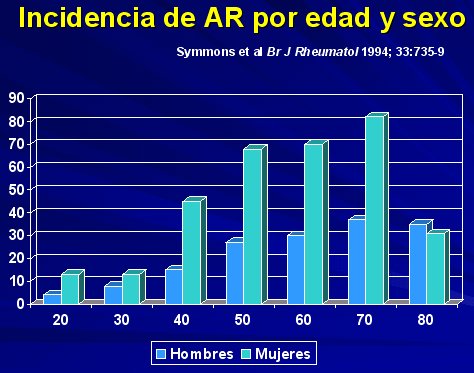
La mayor incidencia (aparición de casos nuevos) se produce entre los 30 y 50 años, pero aproximadamente un tercio de los pacientes debuta con su enfermedad después de los 60 años. Cada vez es más frecuente el comienzo tardío de la AR y varios estudios recientes muestran un pico de incidencia entre los 55 y 60 años de edad.
La AR que aparece en la población más joven tiene una relación mujeres/hombres de 3/1, mientras que la AR en los mayores de 60 años afecta por igual a hombres y mujeres, esto es, 1:1 (11), como se puede ver en el gráfico de la figura 7.
Figura 7.
La forma de inicio en los más jóvenes habitualmente es más bien insidiosa, mientras que en los mayores de 60 años tiende a ser más aguda, tipo post infecciosa.
Por otro lado, la AR en este grupo de pacientes suele tener un compromiso más bien de articulaciones proximales, acompañarse de manifestaciones sistémicas (fatiga, baja de peso, VHS elevada), y a tener FR (+) con menos frecuencia (entre 32 a 58%).
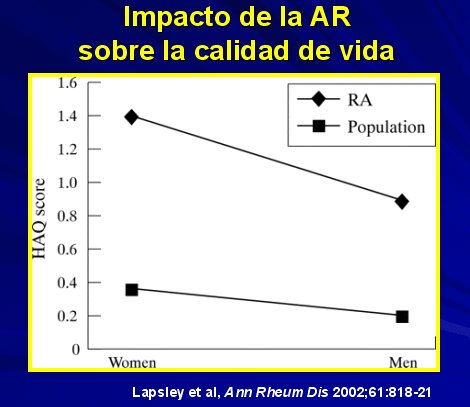
Además de su alta frecuencia produce un impacto severo en quienes la padecen, con efectos psicológicos importantes y mayor frecuencia de depresión, así como también deteriora significativamente la calidad de vida, como lo ilustra el gráfico de la figura 8.
Figura 8.
El impacto social y sicológico de la AR se explica porque:
Si bien el Lupus eritematoso sistémico (LES) es una enfermedad más frecuente entre las mujeres durante su vida fértil, también puede comenzar después de los 60 años; así, 4 a 20% de los LES aparecen en los adultos mayores, y a diferencia de lo que ocurre entre las personas jóvenes, donde la relación mujer:hombre es de 5 a 8:1, en el adulto mayor es de 2:1.
Esta enfermedad puede producir múltiples y variadas manifestaciones. Aunque el rash dérmico y las artralgias y artritis siguen siendo de las características más comunes, en este grupo de personas mayores son más frecuentes las neumonitis intersticiales, las serositis, las hematocitopenias, las miositis y las neuropatías periféricas.
El diagnóstico se basa en las manifestaciones clínicas, a lo que pueden sumarse alteraciones del laboratorio general (anemia, leucopenia y linfopenia, trombocitopenia, y a veces alteraciones de la función renal), además de la presencia de marcadores inmunológicos.
Entre estos últimos, los anticuerpos antinucleares (AAN) son menos útiles que en la población más joven, ya que hasta 36% de personas sanas mayores de 60 años pueden tener AAN falsamente positivos; son de más valor si están positivos a títulos altos y son de patrón periférico. De mayor especificidad (esto es, si están presentes son casi diagnósticos) son el anticuerpo anti DNA nativo y los anticuerpos anti ENA del tipo Sm (14)
El LES inducido por drogas es más frecuente en el adulto mayor, por lo que se debe estar alerta en la búsqueda del potencial agente causal (procainamida, hidralazina, isoniacida).
La Polimialgia Reumática (PMR) y la arteritis de células gigantes (ACG) son dos cuadros interrelacionados, que están entre las enfermedades inflamatorias crónicas que más frecuentemente afectan a los ancianos.
La PMR se caracteriza por dolor y rigidez matinal que afecta al cuello y a la cintura escapular y pélvica; habitualmente se asocia a velocidad de eritrosedimentación (VHS) elevada y se acompaña de síntomas constitucionales, como decaimiento y fatiga. Como todas estas manifestaciones pueden también asociarse a enfermedades neoplásicas o enfermedades inflamatorias (AR, infección crónica, polimiositis), la presencia de cualquiera de ellas excluye el diagnóstico de PMR.
El 90% de los casos de PMR ocurren en mayores de 60 años y a lo menos dos tercios son mujeres. Generalmente los síntomas han estado presentes por lo menos 1 mes antes del diagnóstico correcto. Además, es frecuente encontrar anemia normocítica y normocrómica, y en cuanto a la VHS, en la mayoría de los pacientes es superior a 40 mm/hora (no es infrecuente que esté entre 80 y 100), pero hasta 20% pueden tener VHS normal.
El diagnóstico se basa en las manifestaciones clínicas descritas, aunque a veces puede ser difícil, por la confusión que pueden causar otro tipo de patologías presentes en el anciano (artrosis, Enfermedad de Parkinson, problemas de comunicación, etc). Hasta en un 20% de los pacientes se puede asociar la PMR a una ACG.
La arteritis de células gigantes (ACG) es una vasculitis que compromete la aorta y sus ramas proximales y corresponde a una de las formas más frecuentes de vasculitis. Casi siempre afecta a personas mayores de 50 años, donde la incidencia en hombres se ha estimado en 12,5/100.000 y en mujeres, 29,8/100.000 (sólo casos demostrados por biopsia) (15).
Sus síntomas son variados e incluyen cefalea, síntomas de PMR, fiebre, síntomas visuales con pérdida de la visión, fatiga, mialgias, sensibilidad de la arteria temporal, anorexia y baja de peso y claudicación mandibular. Las distintas manifestaciones están presentes en proporciones variables, y si bien las mialgias proximales, la sensibilidad en la zona de la arteria temporal, las alteraciones visuales y la claudicación mandibular son típicas de la ACG, en muchos pacientes todas ellas están ausentes.
Por ello, el diagnóstico requiere una adecuada interpretación de los síntomas y un alto grado de sospecha. El diagnóstico es eminentemente clínico, pero la confirmación está dada por la biopsia de la arteria temporal, demostrando vasculitis.
La PMR y la ACG parecen ser condiciones relacionadas, que representan un espectro de la misma enfermedad. A pesar de la potencial aparición de complicaciones serias, incluso fatales (ceguera, ruptura de un aneurisma aórtico), el pronóstico general de ambas es bueno.
Con frecuencia, la forma de presentación de las enfermedades en el adulto mayor se ve modificada por la presencia de comorbilidades, de modo que el modelo médico de causa única entre síntomas y diagnóstico sólo es aplicable al 50% de los pacientes.
La forma de presentación de las enfermedades, en buena medida, es modificada por la comorbilidad, tal como demencia leve, insuficiencia cardíaca o depresión. En holandeses mayores de 80 años, el 80% tiene más de 1 diagnóstico y el promedio es de 3,3 enfermedades por persona (16).
Esta comorbilidad influye en la obtención de la historia, el examen clínico, la interpretación de los resultados de laboratorio, etc.
Datos interesantes provienen de una cohorte holandesa denominada “Leiden 85 +” (17), que fue iniciada en 1987 a partir de una población de 100.000 personas en la que se seleccionó una muestra de 600 individuos, con una tasa de respuesta del 90%. De ellos, 85% vivían en casas, 70% eran completamente independientes y 16% sufrían de demencia.
Se usó en ellos un cuestionario para evaluar dolor y rigidez. Cerca de 20% tenían dolor y/o rigidez en cuello, caderas y rodillas, 8% en las manos, 7% en los pies y 30% en la zona de la espalda; de 40% a 50% usaban medicamentos para el dolor, 10% a 20% usaban AINEs, 27% tenían diagnóstico de OA, 4% de AR, 2% de gota y 2%, de PMR.
La discapacidad, definida como el no ser capaz de realizar al menos una actividad de un grupo de actividades de la vida diaria, estaba presente en 22% de las personas. Una definición más rigurosa, tomando en cuenta actividades de la vida diaria instrumentales, mostró que sólo 5% estaban completamente libres de discapacidad.
La información que existe en Chile sobre enfermedad y discapacidad es escasa. En el Censo de 2002 se investigaron las siguientes discapacidades: ceguera o sordera total, mudez, deficiencia mental y lisiado/parálisis; se puede suponer que este último grupo incluye, entre otros, a los padecimientos músculoesqueléticos.
En dicho Censo, de 334.377 personas que reportaron 1 o más discapacidades, aproximadamente 40% fueron de la categoría lisiado/parálisis. De ellos, 48,6% fueron personas de 60 años y más (18).
Como se puede deducir, las enfermedades reumatológicas son frecuentes, tienen algunas características particulares en el adulto mayor y determinan grados variables de sufrimiento y deterioro de la calidad de vida.
Considerando el envejecimiento de nuestra población y los elementos descritos, es muy probable que muchos profesionales de la salud deban entrar en contacto con pacientes que padecen este tipo de problemas, lo que hace necesario hacer un esfuerzo general que permita lograr su prevención, cuando ello sea posible, y en caso contrario, realizar una detección oportuna y un manejo apropiado.








 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Simposio Problemas Reumatológicos del Adulto Mayor, organizado en Santiago por la Sociedad Chilena de Reumatología los días 28 y 29 de mayo de 2004.
Presidente: Dr. Carlos Fuentealba. Secretario Ejecutivo: Dr. Pedro Miranda.
 Expositor:
Pablo Riedemann[1]
Expositor:
Pablo Riedemann[1]

Citación: Riedemann P. Epidemiology of rheumatic diseases in the elderly. Medwave 2004 Sep;4(8):e3228 doi: 10.5867/medwave.2004.08.3228
Fecha de publicación: 1/9/2004

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Nombre/name: Sheila
Fecha/date: 2022-06-08 22:40:16
Comentario/comment:
Muy interesante el articulo
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Verbrugge LM, Patrick DL. Seven chronic conditions: their impact on US adults' activity levels and use of medical services. Am J Public Health. 1995 Feb;85(2):173-82. | CrossRef | PubMed | PMC |
Verbrugge LM, Patrick DL. Seven chronic conditions: their impact on US adults' activity levels and use of medical services. Am J Public Health. 1995 Feb;85(2):173-82. | CrossRef | PubMed | PMC | Centers for Disease Control and Prevention (CDC). Arthritis prevalence and activity limitations--United States, 1990. MMWR Morb Mortal Wkly Rep. 1994 Jun 24;43(24):433-8. | PubMed |
Centers for Disease Control and Prevention (CDC). Arthritis prevalence and activity limitations--United States, 1990. MMWR Morb Mortal Wkly Rep. 1994 Jun 24;43(24):433-8. | PubMed | Murray C, Lopez AD. The global burden of disease. A comprehensive assessment of mortality and disability from diseases, injuries and riosk factors in 1990 and projected to 2020. Cambridge:WHO, 1996.
Murray C, Lopez AD. The global burden of disease. A comprehensive assessment of mortality and disability from diseases, injuries and riosk factors in 1990 and projected to 2020. Cambridge:WHO, 1996.  Woolf AD, Pfleger B. Burden of major musculoskeletal conditions. Bull World Health Organ. 2003;81(9):646-56. Epub 2003 Nov 14. | PubMed | PMC |
Woolf AD, Pfleger B. Burden of major musculoskeletal conditions. Bull World Health Organ. 2003;81(9):646-56. Epub 2003 Nov 14. | PubMed | PMC | Loeser RF Jr. Aging and the etiopathogenesis and treatment of osteoarthritis. Rheum Dis Clin North Am. 2000 Aug;26(3):547-67. | CrossRef | PubMed |
Loeser RF Jr. Aging and the etiopathogenesis and treatment of osteoarthritis. Rheum Dis Clin North Am. 2000 Aug;26(3):547-67. | CrossRef | PubMed | van Staa TP, Dennison EM, Leufkens HG, Cooper C. Epidemiology of fractures in England and Wales. Bone. 2001 Dec;29(6):517-22. | CrossRef | PubMed |
van Staa TP, Dennison EM, Leufkens HG, Cooper C. Epidemiology of fractures in England and Wales. Bone. 2001 Dec;29(6):517-22. | CrossRef | PubMed | Lindsay R, Silverman SL, Cooper C, Hanley DA, Barton I, Broy SB, et al. Risk of new vertebral fracture in the year following a fracture. JAMA. 2001 Jan 17;285(3):320-3. | CrossRef | PubMed |
Lindsay R, Silverman SL, Cooper C, Hanley DA, Barton I, Broy SB, et al. Risk of new vertebral fracture in the year following a fracture. JAMA. 2001 Jan 17;285(3):320-3. | CrossRef | PubMed | Wolfe F, Ross K, Anderson J, Russell IJ, Hebert L. The prevalence and characteristics of fibromyalgia in the general population. Arthritis Rheum. 1995 Jan;38(1):19-28. | CrossRef | PubMed |
Wolfe F, Ross K, Anderson J, Russell IJ, Hebert L. The prevalence and characteristics of fibromyalgia in the general population. Arthritis Rheum. 1995 Jan;38(1):19-28. | CrossRef | PubMed | Gudmundsson KG, Arngrímsson R, Sigfússon N, Björnsson A, Jónsson T. Epidemiology of Dupuytren's disease: clinical, serological, and social assessment. The Reykjavik Study. J Clin Epidemiol. 2000 Mar 1;53(3):291-6. | CrossRef | PubMed |
Gudmundsson KG, Arngrímsson R, Sigfússon N, Björnsson A, Jónsson T. Epidemiology of Dupuytren's disease: clinical, serological, and social assessment. The Reykjavik Study. J Clin Epidemiol. 2000 Mar 1;53(3):291-6. | CrossRef | PubMed | Cardiel MH, Riedemann P. Epidemiología de las Enfermedades reumáticas. En: Introducción a la Reumatología, Tercera Edición. Fondo Editorial CMR, 2003.
Cardiel MH, Riedemann P. Epidemiología de las Enfermedades reumáticas. En: Introducción a la Reumatología, Tercera Edición. Fondo Editorial CMR, 2003.  Yazici Y, Paget SA. Elderly-onset rheumatoid arthritis. Rheum Dis Clin North Am. 2000 Aug;26(3):517-26. | CrossRef | PubMed |
Yazici Y, Paget SA. Elderly-onset rheumatoid arthritis. Rheum Dis Clin North Am. 2000 Aug;26(3):517-26. | CrossRef | PubMed | Riise T, Jacobsen BK, Gran JT. Incidence and prevalence of rheumatoid arthritis in the county of Troms, northern Norway. J Rheumatol. 2000 Jun;27(6):1386-9. | PubMed |
Riise T, Jacobsen BK, Gran JT. Incidence and prevalence of rheumatoid arthritis in the county of Troms, northern Norway. J Rheumatol. 2000 Jun;27(6):1386-9. | PubMed | Huusko TM, Korpela M, Karppi P, Avikainen V, Kautiainen H, Sulkava R. Threefold increased risk of hip fractures with rheumatoid arthritis in Central Finland. Ann Rheum Dis. 2001 May;60(5):521-2. | CrossRef | PubMed | PMC |
Huusko TM, Korpela M, Karppi P, Avikainen V, Kautiainen H, Sulkava R. Threefold increased risk of hip fractures with rheumatoid arthritis in Central Finland. Ann Rheum Dis. 2001 May;60(5):521-2. | CrossRef | PubMed | PMC | Kammer GM, Mishra N. Systemic lupus erythematosus in the elderly. Rheum Dis Clin North Am. 2000 Aug;26(3):475-92. | CrossRef | PubMed |
Kammer GM, Mishra N. Systemic lupus erythematosus in the elderly. Rheum Dis Clin North Am. 2000 Aug;26(3):475-92. | CrossRef | PubMed | Petursdottir V, Johansson H, Nordborg E, Nordborg C. The epidemiology of biopsy-positive giant cell arteritis: special reference to cyclic fluctuations. Rheumatology (Oxford). 1999 Dec;38(12):1208-12. | CrossRef | PubMed |
Petursdottir V, Johansson H, Nordborg E, Nordborg C. The epidemiology of biopsy-positive giant cell arteritis: special reference to cyclic fluctuations. Rheumatology (Oxford). 1999 Dec;38(12):1208-12. | CrossRef | PubMed | van den Akker M, Buntinx F, Metsemakers JF, Roos S, Knottnerus JA. Multimorbidity in general practice: prevalence, incidence, and determinants of co-occurring chronic and recurrent diseases. J Clin Epidemiol. 1998 May;51(5):367-75. | CrossRef | PubMed |
van den Akker M, Buntinx F, Metsemakers JF, Roos S, Knottnerus JA. Multimorbidity in general practice: prevalence, incidence, and determinants of co-occurring chronic and recurrent diseases. J Clin Epidemiol. 1998 May;51(5):367-75. | CrossRef | PubMed |