 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Simposio Problemas Reumatológicos del Adulto Mayor, organizado en Santiago por la Sociedad Chilena de Reumatología los días 28 y 29 de mayo de 2004.
Presidente: Dr. Carlos Fuentealba. Secretario Ejecutivo: Dr. Pedro Miranda.
En la figura 1 se muestra una serie de autorretratos de Rembrandt que ilustran muy bien el proceso de envejecimiento de un hombre.
Figura 1. Rembrandt, galería de autorretratos.
Según las proyecciones efectuadas para el año 2030, la proporción de la población sobre 65 años de edad aumentará a más del 20% en los próximos 25 años, entre otras razones, por la mejoría de sus condiciones de alimentación y de acceso a la salud (1) y habrá un mayor número de personas mayores de 85 años. Este grupo etario consumirá el 30% de las recetas, y entre el 10 y el 25% de las hospitalizaciones serán por recciones adversas a medicamentos (7).
Este cambio demográfico traerá como consecuencia un aumento de la utilización de los sistemas de salud y gastos en medicamentos que son difíciles de calcular, pero que se anticipan cuantiosos, debiendo ser estimados adecuadamente, ya que van a constituir una pesada carga económica para nuestros países. A más del 80% de las personas de edad se le ha diagnosticado más de una enfermedad crónica; un gran número de ellos toma múltiples medicamentos y se atienden en diferentes sistemas de salud, con médicos diferentes.
Uno de los desafíos que enfrentan los médicos es simplificar lo más posible los tratamientos, reduciendo la polifarmacia, las reacciones adversas a fármacos y las interacciones entre las drogas que utilizan, las que son esperables, ya que los pacientes tienen múltiples comorbilidades, toman diferentes fármacos y existen cambios en la farmacocinética y farmacodinamia de las drogas relacionadas con el solo hecho del envejecimiento, el que produce cambios en la función de los órganos, que afectan la distribución y destino de los fármacos.
Farmacocinética es la forma como el organismo maneja las drogas administradas; es el estudio de la absorción, distribución, metabolismo y eliminación de las drogas.
Farmacodinámica es el mecanismo de acción y el efecto fisiológico de la droga en el organismo. Describe la relación entre la exposición a la droga y la intensidad de la respuesta (toxicidad y terapéutica) que ocurre en el órgano efector.
Efectos secundarios son aquellos efectos esperables por su mecanismo de acción, pero no deseados. Son consecuencia de una acción conocida del fármaco, pero no son responsabilidad directa de éste. Ejemplo: la diarrea por antibióticos.
Volumen de distribución: describe la extensión de la distribución de una droga en relación al plasma y no su volumen fisiológico. Por ejemplo, las drogas que se distribuyen primariamente en agua tienen su volumen de distribución disminuido en los ancianos, de modo que, a la misma dosis, tienen una concentración más alta en éstos que en jóvenes. Por el contrario, las drogas distribuidas primariamente en tejidos grasos tienen incrementado su volumen de distribución, son eliminadas más lentamente y tienen un efecto de mayor duración.
Vida media de eliminación es el tiempo requerido para disminuir en 50% la concentración plasmática. El tiempo que tarda una droga en alcanzar una concentración plasmática estable es generalmente el equivalente a 3 a 4 vidas medias. En cambio, clearance es el volumen limpiado de droga por unidad de tiempo.
Reacción adversa a medicamentos (RAM) es aquel efecto perjudicial o indeseado que aparece con las dosis habitualmente utilizadas para la profilaxis, diagnóstico o tratamiento (OMS).
Los efectos de la edad en la farmacocinética pueden obligar a hacer ajustes en las dosis requeridas para obtener concentraciones óptimas de una droga en el sitio de acción (1). Existen cambios relacionados con la edad que afectan la disponibilidad de una droga, a distintos niveles, como alteraciones en el número de receptores, interacciones no esperadas entre la droga y el receptor, o bien, alteraciones en la transducción de señales después de la unión de la droga a su receptor. Por ello, la dosis de una droga que en un joven produce analgesia, en un anciano puede resultar en depresión respiratoria.
También hay cambios relacionados con la edad en los mecanismos homeostáticos adaptativos y fisiológicos de los sistemas cardiovascular, endocrino, respiratorio y neurológico que alteran la sensibilidad o el tipo de respuesta de las personas de edad a los medicamentos, incrementando el riesgo de reacción adversa a drogas a niveles usuales de dosis.
Existen pocos datos acerca del efecto de la edad sobre la farmacodinamia de las drogas antirreumáticas. A continuación se resumirá lo que se sabe actualmente.
La absorción de una droga es dependiente de la solubilidad y biodisponibilidad, del sitio de administración, de las condiciones del sitio de absorción, del área de la superficie absorbente, de la circulación en el sitio de absorción y de factores fisicoquímicos que afectan el transporte de la droga a través de la membrana. La mayoría de los medicamentos son absorbidos pasivamente.
Los cambios relacionados con la edad y que afectan la absorción por el tacto intestinal, son:
Por la disminución de la masa muscular, las personas de edad son más proclives a tener efectos sistémicos más prolongados siguiendo a la administración intramuscular. Los tiempos de absorción de la benzatina, por ejemplo, son más prolongados en los ancianos que en los jóvenes. Se han efectuado pocas mediciones de niveles sanguíneos siguiendo la administración por vía tópica, pero teóricamente la disminución de la circulación en la piel de las persona de edad debe influir en una más lenta absorción.
A este nivel se observa:
Después de que la droga es absorbida, su tasa de distribución en el organismo refleja el gasto cardíaco y el flujo a los órganos; los órganos más perfundidos recibirán la droga rápidamente, en tanto los músculos, grasa y otros órganos, que tienen una distribución más lenta, pueden demorar varios minutos u horas en alcanzar los niveles de los primeros.
La distribución de las drogas depende de las propiedades fisicoquímicas de la droga y de la composición corporal, que cambia con la edad. Con respecto a una persona de 25 años, un paciente de 75 tiene la masa grasa incrementada, representando el 25 a 40% del peso corporal, mientras que el agua intracelular disminuye de 42 a 33% (8). Estos cambios y la polaridad de las drogas determinan el volumen en que las drogas hidro o liposolubles son distribuidas (3). Las drogas hidrosolubles alcanzan altos niveles plasmáticos más rápidamente, por una disminución del volumen en el que son distribuidas, y este efecto es más marcado cuando hay deshidratación.
Otro factor importante es la unión a las proteínas plasmáticas. La albúmina y la alfa glicoproteína ácida son dos proteínas que se alteran en la enfermedad y la vejez, disminuyendo un 15 a 20% en los ancianos. Las drogas acídicas, como los AINES, se unen a la albúmina en más de un 90%, de modo que la disminución de esta proteína resultará en una mayor concentración de la fracción libre de la droga disponible para los efectos farmacológicos o tóxicos. Otras drogas acídicas que se unen específicamente a la albúmina son Aspirina, warfarina y fenitoína.
Las drogas básicas se unen a la alfa1 glicoproteína ácida, cuyos niveles se incrementan con la edad y durante la fase aguda de enfermedades como la artritis reumatoide y el infarto agudo de miocardio. Las drogas que se unen específicamente a esta proteínas son lidocaína, propanolol y meperidina. Las drogas que tienen una alta unión a proteínas o una alta afinidad a tejidos son metabolizadas y eliminadas lentamente. El probenecid y los salicilatos desplazan a algunas drogas de su unión a proteínas, incrementando transitoriamente su nivel plasmático.
A este nivel, la edad produce las siguientes modificaciones:
El metabolismo hepático es dependiente del flujo hepático, que puede declinar hasta un 35% con la edad, de la afinidad y actividad enzimática y de la inducción e inhibición de enzimas. Según esto, las drogas pueden ser divididas en flujo dependientes (con alto clearance) y flujo independientes (bajo clearance). Debido a que las drogas flujo dependientes están relacionadas directamente con el gasto cardíaco, una disminución de éste repercutirá en los niveles de las drogas metabolizadas por el hígado, aumentando la cantidad de droga disponible para los efectos farmacológicos. En este grupo se encuentran la lidocaina, el verapamil, el diltiazem y el propanolol.
Entre las drogas flujo independientes están diclofenaco, teofilina, tolbutamida, warfarina y diazepam. Esta drogas dependen de las enzimas hepáticas para su metabolización, y las reacciones químicas involucradas son la oxidación y reducción, en la fase 1, y la conjugación, en la fase 2. Estas reacciones llevan a formar metabolitos activos o inactivos o a biotransformar una prodroga en una droga activa.
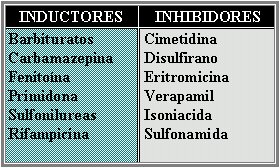
La mayor parte de las reacciones oxidativas de la fase 1 son realizadas por la gran familia de isoenzimas citocromo P450. Hay medicamentos que activan este sistema (inductores), aumentando el clearance de las drogas, y otros que lo inhiben (inhibidores), disminuyendo su eliminación e incrementando su disponibilidad para efectos terapéuticos y tóxicos. En la tabla I se puede ver una lista de los medicamentos inductores e inhibidores más utilizados.
Tabla I. Medicamentos inductores y medicamentos inhibidores del Citocromo P450.
Es evidente que el metabolismo hepático de las drogas flujo independientes es afectado por las enfermedad hepáticas que producen una disminución del contenido enzimático hepático o fibrosis, pero no por la edad propiamente tal. La actividad del citocromo P450 no disminuye con la edad; sí disminuye el tamaño hepático, puesto que el hígado contiene cerca de la mitad de la concentración total del citocromo P450. La concentración de enzimas que producen reacciones de conjugación (glucoridación y sulfatación) son similares en jóvenes y ancianos.
A este nivel, con la edad:
Las funciones glomerular y tubular decrecen progresivamente con la edad. Después de los 30 años, la función renal disminuye cerca de 10% cada década, de modo que a los 70 años, la filtración glomerular es cerca del 60% de la de un joven de 20 años. El flujo renal disminuye un 40% y la masa renal disminuye en 30%, con una significativa pérdida de nefrones. Además se suman otros deterioros, causados por enfermedades crónicas tales como hipertensión, diabetes y ateroesclerosis. Los medicamentos y sus metabolitos que son eliminados principalmente por vía renal pueden acumularse y producir toxicidad en personas con deterioro renal.
Debido a la pérdida de la masa muscular la determinación del clearance de creatinina es preferible a la determinación de la creatinina sérica solamente. La estimación por las fórmulas clásicas no reflejaría la creatinina secretada activamente por el riñón, en la persona de edad; por lo tanto, si en la práctica no puede medirse el clearance de creatinina endógena, debería suponerse que existe una reducción del 40% de la función renal, de modo que las drogas primariamente eliminadas por vía renal, deben ser reducidas en las personas de edad. Estas drogas son:
A continuación se revisarán los cambios que se producen con la edad en la farmacodinamia de las principales drogas antirreumáticas.
Se considera una prodroga, ya que el 80% es transformada en el intestino en sulfapiridina, que tiene un efecto antibacteriano, y en ácido 5-aminosalicílico, que tiene propiedades antiinflamatorias. Después de que se absorbe en el colon, la sulfapiridina pasa por acetilación, hidroxilación y finalmente, glucoridización. Una pequeña porción del ácido 5-aminosalicílico es acetilada y la mayor parte es excretada por las heces; por ello, los acetiladores lentos están más expuestos a la droga, cuya vida media es de 6 horas.
Los pacientes de edad tienen mayor riesgo de toxicidad gastrointestinal por la sulfasalazina, por lo que debieran usar tabletas con recubierta entérica. En un estudio se observó que la vida media de los preparados con cubierta entérica era de casi 20 horas en acetiladores lentos añosos, en comparación con 6 horas, en acetiladores lentos jóvenes. Los rápidos añosos tenían una vida media de 13 horas.
Es un inmunodepresor o citotóxico que se absorbe en el intestino delgado y que puede tener una disminución de su eliminación con la edad. La molécula es hidrófoba y circula altamente unida a proteínas plasmáticas (4). La nefrotoxicidad podría deberse a sus efectos vasoconstrictores, pero esto no ha sido exactamente aclarado. Tugwell redujo la dosis a 0,5 mg/Kg cuando detectó un incremento del 30% de la creatinina en pacientes con artritis reumatoide severa que requerían esta droga.
La Ciclofosfamida (CTX) oral es absorbida bien por el tubo digestivo y una pequeña parte es transformada en su primer paso hepático por enzimas de citocromo P450 a aldofosfamida y a 4-hidroxiciclofosfamida, que es luego transformada a carboxifosfamida, mostaza fosforamida y acroleína. A esta áltima se le hace responsable de la cistitis hemorrágica.
Sólo el 20% de la CTX se une a proteínas, y sus metabolitos lo hacen en un 50%. La eliminación es principalmente hepática, y debido a que hay muy poca CTX en las heces, se considera que hay un prolongado circuito enterohepático. La carboxifosfamida es eliminada inactiva en la orina. Hay que recordar que la hemodiálisis elimina el 70 % de la CTX, por lo que debe administrarse después de este procedimiento. No hay estudios específicos sobre la farmacología de la CTX en ancianos, pero se ha establecido que su uso en este grupo se asocia a mayor mortalidad, posiblemente debido al incremento en la tasa de infecciones que su uso implica.
El metotrexato (MTX) es absorbido casi completamente en el tubo digestivo y distribuido en los tejidos corporales. Alcanza altas concentraciones renales, donde se retiene por varias semanas, al igual que en hígado (donde es mantenido por meses), vejiga, piel y bazo. La proporción de la unión a albúmina es de un 70%, pudiendo ser desplazado de ella por las sulfamidas, tetraciclinas, salicilatos, cloranfenicol, y fenitoína.
El MTX es metabolizado por el hígado a poliglucamato de metotrexato, que tiene una larga vida media e inhibe a la dihidrofolatoreductasa y a la timidilatosintetasa. Es excretado primariamente por el riñón y se puede acumular en caso de falla renal, con la consiguiente toxicidad. Uno de sus metabolitos, el 7-HMTX, tiene capacidad citotóxica, aunque es 200 veces menos potente que el MTX en inhibir la folatoreductasa (6). Como los AINES disminuyen el flujo plasmático renal, alteran su excreción, pudiendo incrementarse el riesgo de toxicidad.
Los estudios de la vida media del MTX en personas mayores de 70 años indican que ésta está significativamente prolongada en relación a los individuos jóvenes (200 versus 100 minutos respectivamente). Otros estudios farmacocinéticos en personas mayores demuestran lo mismo, por lo que sugieren que la dosis de MTX deben ser ajustadas en este grupo etario y en pacientes con falla renal.
Entre los efectos secundarios frecuentes se incluyen estomatitis, supresión de la médula ósea y fibrosis hepática y pulmonar. Se ha visto neutropenia en pacientes tratados concomitantemente con penicilina, que causa un retardo de la eliminación renal del MTX.
El uso de ácido fólico para minimizar la toxicidad del MTX y prevenir o tratar la deficiencia de ácido fólico y la hiperhomocisteinemia, que es un factor de riesgo cardiovascular, es de particular importancia en los pacientes de edad, que están frecuentemente deficitarios por razones nutricionales.
No se han comunicado cambios farmcocinéticos ni necesidades de ajuste especial de esta droga en personas de edad, pero podrían ser necesarios si aparece alopecía, pérdida de peso o elevaciones de las enzimas hepáticas.
Disminuye las concentraciones de urato por inhibición de la xantinooxidasa, enzima que lo metaboliza a oxipurinol, que es responsable del efecto inhibitorio sobre la xantinooxidasa. No se une significativamente a proteínas. El oxipurinol se elimina principalmente por el riñón, debiendo ser ajustado en presencia de insuficiencia renal. El alopurinol inhibe la oxidación de 6-mercaptopurina y azatioprina, por lo que las dosis deben ser reducidas en un 25% cuando se administran concomitantemente.
Los AINES suprimen la inflamación mediante varios procesos, incluyendo la inhibición de cliclooxigenasa, el desacoplamiento de la fosforilación oxidativa, la inhibición de la liberación de enzimas lisosomales y la activación del complemento. También disminuyen la migración de los granulocitos y la migración de los monocitos y su capacidad fagocítica.
La ciclooxigenasa cataliza la conversión del ácido araquidónico a los endoperóxidos cíclicos PGG2 y PGH2. Hay al menos dos tipos de ciclooxigenasas, la COX1 y la COX2; la aspirina es un inhibidor irreversible y relativamente selectivo, de la COX-1. Los AINES son ácidos orgánicos altamente unidos a las proteínas plasmáticas, pudiendo ser clasificados según su vida media plasmática, tal como se muestra en la tabla II.
Tabla II. Vida media de los antiinflamatorios.
Los AINES se absorben completamente por el tubo digestivo y casi todos se unen en un 99% a la albúmina (5); por ello, la concentración de AINE no unida y libre para la respuesta farmacodinámica es del 1%. Un paciente añoso con hipoalbuminemia tendrá más cantidad de droga libre y mayor efecto terapéutico, pero también mayor toxicidad. Los AINES tienen capacidad para desplazar a otras drogas unidas a la albúmina.
La mayoría de los AINES (2), excepto indometacina y azapropazona, son metabolizados por el hígado a metabolitos inactivos. Este metabolismo tiene una capacidad limitada, que dependerá de la cantidad de droga presentada al hígado y de la capacidad hepática para metabolizar la droga. Cuanto aumenta la cantidad de droga presentada al hígado, el clearance hepático puede incrementarse si las enzimas del citocromo p450 no han sido sobrecargadas o no están disminuidas en su actividad.
En los años 90, Gurtwitz midió la función renal en pacientes añosos que usaban AINES de efecto corto, como ibuprofeno e indometacina, y encontró que más del 10% de los individuos desarrollaba insuficiencia renal cuando utilizaban dosis altas de AINE y diuréticos de asa, por lo tanto, la función renal es otro de los parámetros que se deben evaluar después de haber alcanzado las concentraciones terapéuticas. Además, la indometacina, ketoprofeno y naproxeno tienen menor eliminación en la insuficiencia renal, y ésta es bloqueada por Probenecid.
Otros efectos secundarios indeseables de los AINES son la hemorragia gastrointestinal, la toxicidad hepática, las alteraciones cognitivas y la retención hídrica, y siempre se debe recordar que tienen interacciones con anticoagulantes, betabloqueadores, inhibidores de la ECA, diuréticos, fenitoína y digoxina.
Celecoxib es un AINE COX2 especifico, metabolizado principalmente por el citocromo P450 y eliminado principalmente por vía hepática. No afecta la agregación plaquetaria y no afecta el efecto de la warfarina. Tiene demostradamente menos efecto gastrointestinal que los AINES tradicionales. Por su alto pico plasmático, en personas de edad podría ser necesario ajustar a dosis más bajas, en personas que pesen menos de 50 kg.
Rofecobix es otro inhibidor especifico de la COX2, que es metabolizado por una vía diferente del citocromo P450, eliminándose en gran porcentaje por el hígado. No afecta el tiempo de sangría ni la protrombina, ni afecta tampoco los tratamientos anticoagulantes. Tiene un destacado perfil de seguridad gastrointestinal, lo que hace seguro su uso en este grupo etario.
Como los AINES tradicionales, los COX2 específicos tienen una incidencia similar de efectos secundarios sobre el hígado, riñón, hematológico, retención de líquido y edema.
Aunque el Etanercept tiene una vida media significativamente mayor que el TNFR p75 natural, no se han detectado diferencias en tolerancia y efectividad, según estudios clínicos realizados en personas jóvenes y mayores de 65 años con artritis reumatoide. Con Infliximab y Adalimubad tampoco se han detectado diferencias significativas en personas sobre 65 años. Es necesario desarrollar estudios a largo plazo para dilucidar los efectos secundarios e interacciones diferentes a los conocidos, y que incluyen infecciones, desarrollo de anticuerpos antiantagonistas TNF, anti DNA, linfomas, TBC, etc.
La prednisona y el cortisol son primariamente biotransformados en el hígado, a prednisolona y cortisol. Sus acciones incluyen el incremento de la síntesis de proteínas como la lipocortina, inhibición de las colagenasas, elastasa y el activador del plasminógeno, supresión de la expresión del receptor Fc y cambios en el tráfico de leucocitos.
Generalmente los corticoides se utilizan empíricamente en pacientes de edad, sin tener en cuenta los pocos datos disponibles de la farmacología en estas personas, quienes tienen notablemente aumentada la secreción de glucocorticoide adrenal, con disminución de la síntesis adrenal de andrógenos y disminución de la sensibilidad del eje hipotálamo-hipófisis-adrenal a la supresión de los esteroides. El anciano tiene mayor grado de supresión de la glándula suprarrenal que el joven.
La prednisona es rápidamente absorbida por el tubo digestivo y se une reversiblemente a las proteínas plasmáticas. Los pacientes hipoalbuminémicos que reciben altas dosis tienen un incremento en el corticoide libre, lo que puede incrementar las reacciones adversas. Por otro lado, las dosis de esteroides se deberían aumentar si el paciente está tomando medicamentos que incrementan la actividad microsomal hepática, lo que acelera el metabolismo.
Los efectos secundarios de los corticoides están en relación directa con la dosis y el tiempo de uso. Inicialmente, producen aumento de peso, euforia, retención hídrica e insomnio. Otro grupo de efectos secundarios es el de los que empeoran condiciones frecuentes en este grupo etario, como cataratas, glaucoma, osteoporosis, fragilidad capilar, adelgazamiento de la piel, alteraciones de la memoria, confusión y alteración de la función inmune. Finalmente, las dosis altas por períodos prolongados pueden resultar en psicosis, úlcera péptica, hipertensión arterial, hiperglicemia, ateroesclerosis e incremento de lipoproteínas y lípidos séricos.
Para reducir estos efectos, debiéramos ser capaces de usar las dosis más bajas que sean eficaces y de elegir el esteroide de más corta acción, monitoreando de cerca al paciente. El riesgo de glaucoma se incrementa 1,41 veces con la terapia esteroidal, y la incidencia de hipertensión arterial aumenta si la calcemia está baja o si hay historia familiar de hipertensión.
En todo paciente en que se realice un tratamiento prolongado con estos fármacos deben implementarse medidas para prevenir la osteoporosis inducida por esteroides, comenzando por efectuar una densitometría inicial e incluyendo la indicación de una dieta balanceada, con una ingesta adecuada de calcio y vitamina D, además de corregir los peligros en el hogar, recomendar modificaciones del estilo de vida y utilizar bifosfonatos en dosis adecuadas.
La antigua recomendación de iniciar las terapias con dosis bajas y de avanzar lentamente en la terapia sigue siendo válida, pero casi siempre se olvida. Debemos tener en mente que en las personas de edad frecuentemente se alcanzan los rangos terapéuticos con dosis menores; así minimizaremos sus efectos secundarios.
Se debe reducir la dosis en pacientes de muy avanzada edad, en caso de que se presente cualquier enfermedad que altere la vía de eliminación del fármaco y en caso de aparición reciente de olvidos, debilidad, confusión, anorexia o ansiedad, que pueden estar relacionados con los fármacos utilizados.





 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Simposio Problemas Reumatológicos del Adulto Mayor, organizado en Santiago por la Sociedad Chilena de Reumatología los días 28 y 29 de mayo de 2004.
Presidente: Dr. Carlos Fuentealba. Secretario Ejecutivo: Dr. Pedro Miranda.
 Expositor:
Pedro Miranda[1]
Expositor:
Pedro Miranda[1]

Citación: Miranda P. Geriatric pharmacology for the rheumatologist. Medwave 2004 Dic;4(9):e3221 doi: 10.5867/medwave.2004.09.3221
Fecha de publicación: 1/10/2004

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Percy LA, Fang MA. Geropharmacology for the rheumatologist. Rheum Dis Clin North Am. 2000 Aug;26(3):433-54, v-vi. | CrossRef | PubMed |
Percy LA, Fang MA. Geropharmacology for the rheumatologist. Rheum Dis Clin North Am. 2000 Aug;26(3):433-54, v-vi. | CrossRef | PubMed | Gurwitz JH, Avorn J, Ross-Degnan D, Lipsitz LA. Nonsteroidal anti-inflammatory drug-associated azotemia in the very old. JAMA. 1990 Jul 25;264(4):471-5. | CrossRef | PubMed |
Gurwitz JH, Avorn J, Ross-Degnan D, Lipsitz LA. Nonsteroidal anti-inflammatory drug-associated azotemia in the very old. JAMA. 1990 Jul 25;264(4):471-5. | CrossRef | PubMed | Wolfe MM, Lichtenstein DR, Singh G. Gastrointestinal toxicity of nonsteroidal antiinflammatory drugs. N Engl J Med. 1999 Jun 17;340(24):1888-99. | CrossRef | PubMed |
Wolfe MM, Lichtenstein DR, Singh G. Gastrointestinal toxicity of nonsteroidal antiinflammatory drugs. N Engl J Med. 1999 Jun 17;340(24):1888-99. | CrossRef | PubMed | Tugwell P, Pincus T, Yocum D, Stein M, Gluck O, Kraag G, et al. Combination therapy with cyclosporine and methotrexate in severe rheumatoid arthritis. The Methotrexate-Cyclosporine Combination Study Group. N Engl J Med. 1995 Jul 20;333(3):137-41. | CrossRef | PubMed |
Tugwell P, Pincus T, Yocum D, Stein M, Gluck O, Kraag G, et al. Combination therapy with cyclosporine and methotrexate in severe rheumatoid arthritis. The Methotrexate-Cyclosporine Combination Study Group. N Engl J Med. 1995 Jul 20;333(3):137-41. | CrossRef | PubMed | Murray MD, Brater DC. Nonsteroidal anti-inflammatory drugs. Clin Geriatr Med. 1990 May;6(2):365-97. | PubMed |
Murray MD, Brater DC. Nonsteroidal anti-inflammatory drugs. Clin Geriatr Med. 1990 May;6(2):365-97. | PubMed | McKendry RJ, Dale P. Adverse effects of low dose methotrexate therapy in rheumatoid arthritis. J Rheumatol. 1993 Nov;20(11):1850-6. | PubMed |
McKendry RJ, Dale P. Adverse effects of low dose methotrexate therapy in rheumatoid arthritis. J Rheumatol. 1993 Nov;20(11):1850-6. | PubMed | Montamat SC, Cusack B. Overcoming problems with polipharmacy and drug misuse in the elderly. Clin Geriatr Med. 1992 Feb;8(1):143-58. | PubMed |
Montamat SC, Cusack B. Overcoming problems with polipharmacy and drug misuse in the elderly. Clin Geriatr Med. 1992 Feb;8(1):143-58. | PubMed | Yuen GJ. Altered pharmacokinetics in the elderly. Clin Geriatr Med. 1990 May;6(2):257-67. | PubMed |
Yuen GJ. Altered pharmacokinetics in the elderly. Clin Geriatr Med. 1990 May;6(2):257-67. | PubMed |