Este texto completo es la transcripción editada y revisada de la conferencia dictada durante el XIX Congreso Chileno de Medicina Intensiva, en Pucón, 31 de octubre al 3 de noviembre de 2001.
Comité Organizador: Dr. Sergio Gálvez, Presidente de la Sociedad; Dr. Sebastián Ugarte, Secretario Ejecutivo del Congreso; Dr. Jaime Pinto, Coordinador Regional.
Editor científico en Medwave: Dr. Sebastián Ugarte.
Me gustaría revisar los múltiples avances nuevos en sepsis y en su manejo, y ver brevemente algo de su historia y su patogenia. Mostraré los estudios clínicos más recientes, el estudio de la proteína C activada, estudios del TNF (factor de necrosis tumoral) y algunos otros que están actualmente en curso. Así, los actualizaré hasta lo último publicado y además revisaremos el manejo actual de la sepsis, pero creo, también, que la mayoría de ustedes están bien actualizados. Lo principal que analizaremos serán los últimos adelantos de estudios multicéntricos y miraremos hacia el futuro para un mejor manejo.
Como ustedes saben, este tema es un desafío en la salud, tanto en este país como en el mío. En los Estados Unidos se estima que hay más de tres cuartos de millón de casos anualmente, de los cuales hasta 500 pacientes mueren cada día, y que el número de pacientes en potencia, con sepsis, aumenta progresivamente cada año, a medida que manejamos a pacientes más enfermos.
En los últimos años se han hecho una serie de enfoques de la sepsis, inhibición del proceso proinflamatorio, varias formas de terapia antiinflamatoria y varios otros enfoques innovadores de la sepsis misma, que podrían tener impacto tanto sobre procesos inflamatorios, proinflamatorios, como sobre otros efectos, con lo que se rompería el ciclo séptico. Desgraciadamente, hasta cerca del año 2000 había más de 20.000 pacientes en todo el mundo, en más de 30 ensayos clínicos, durante 20 años y, como ustedes saben, hasta entonces, el puntaje era de cero a treinta, en cuanto a los que salieron victoriosos de la sepsis y los que no. No había ensayos clínicos logrados. Más de diez mil millones de dólares se invirtieron en estos ensayos clínicos. Sin embargo, actualmente tenemos algunos cambios y de eso hablaremos en esta ocasión.
Como sabemos, la sepsis es una injuria difusa del endotelio que afecta múltiples órganos, como el pulmón, entre otros, con un daño inflamatorio sistémico. Las sepsis graves cursan con insuficiencia orgánica, de uno o de varios órganos, como pulmón, corazón, etc. Algunos de los ensayos en sepsis más recientes que revisaremos son: el ensayo de la antitrombina III (AT III), el ensayo del inhibidor de la vía del factor tisular (TFP), el ensayo MONARCS del bloqueador del receptor TNF (factor de necrosis tisular), el ensayo PROWESS de la proteína C activada, el ensayo del anticuerpo de CD14, y algunos otros.
La antitrombina III (ATIII) es un cofactor de la heparina y claramente tiene participación potencial en el bloqueo de las complicaciones trombóticas, los cambios en la coagulación que ocurren en sepsis grave. Cierto número de estudios postularon que, a pesar de no tener peso estadístico, la ATIII sería útil en el manejo de la sepsis. Hubo una serie de estudios, hasta el año 2000, que han señalado con fuerza que la ATIII podría ser útil. Cuatro ensayos aleatorios controlados dieron un posible resultado positivo y se está realizando actualmente un ensayo con ATIII, pero no hay recomendaciones efectivas para el uso de ésta. Esperamos los resultados de este ensayo en los próximos meses. Me parece que el ensayo se cerró y que se están analizando los datos, pero el hecho de que aún no haya difusión de esta información es inquietante. Los ensayos anteriores fueron positivos, pero todavía no se sabe que este ultimo estudio tenga o no importancia estadística. Debemos esperar más publicaciones sobre este estudio en la literatura.
Otro aspecto muy interesante también tiene que ver con la anticoagulación y con la inhibición o destrucción de la cascada de coagulación de la tromboplastina tisular, o la que hoy se llama la vía del factor tisular. Esto se lograría con un inhibidor de esa vía, que es un inhibidor endógeno de los mediadores de esta vía tisular, en la vía de coagulación extrínseca. La hipótesis sería, nuevamente, romper el ciclo de la microtrombosis. El factor tisular se puede activar debido tanto a grampositivos, gramnegativos, como a otras citoquinas inflamatorias. Ellas activan el factor V, VII, VA, calcio, y por eso van a ir a activar la vía extrínseca y la vía común, y llevar a fibrina. El inhibidor de la vía del factor tisular apagaria toda esta respuesta y disminuiría la microtrombosis. Además, habría algunos efectos antiinflamatorios por este mismo inhibidor de la vía del factor tisular. Hay un estudio en fase II que demostró una tendencia a disminuir la mortalidad, pero sólo tiene 200 pacientes. Hay un ensayo actual, en el cual estamos participando y probablemente debamos esperar otro año para tener los resultados. Desgraciadamente, todavía no se tiene la información.
El TNF y las citoquinas son muy activos en la sepsis y el SRIS (síndrome de respuesta inflamatoria sistémica). El TNF se correlacionaría en gran medida con la sepsis. Por otro lado, IL-6 se relaciona con gravedad y mortalidad. Y si se unen ambos en un ensayo, se puede tener un mejor manejo en la evaluación de la gravedad del paciente al ingreso al estudio, ver si son buenos candidatos y luego si se puede bloquear el TNF. Se han realizado múltiples estudios sobre bloqueadores del TNF, pero el estudio MONARCS concluyó el año pasado y los resultados preliminares ya se publicaron, aunque sólo en forma resumida. El bloqueador del TNF que se utilizó se llama Segard.
Se demostró que Segard funciona en pacientes con niveles de IL-6 bajos y también en pacientes con IL-6 altos, es decir, pacientes aún más graves. La mejoría en la mortalidad general fue de 3,1%, aproximadamente, con importancia estadística, aunque pequeña. Los que tenían niveles mas altos de IL-6 evolucionaron mejor; un estudio de subgrupo daría una aún mejor visión del estudio. Este estudio ha sido el más grande, en sepsis, hasta hoy y fue positivo en el sentido de que sí hubo una reducción, aunque pequeña (3,1%), en mortalidad general.
Creo que un enfoque muy innovador es no sólo mirar la injuria endotelial sino también interrumpir la cascada inflamatoria que causa tanto coagulación como fibrinolisis. El agente que Lilly ha venido estudiando hace 20 años es la proteína C activa.
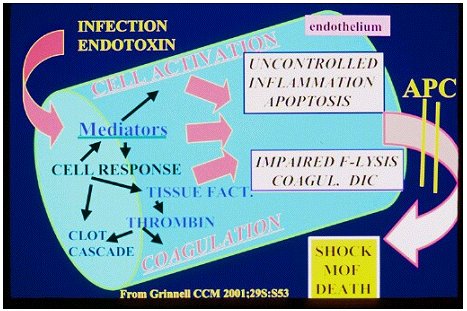
Aquí se observa el endotelio; tenemos infección, endotoxinas, activación de mediadores, respuesta celular, activación de varias células sin control de la inflamación, la cascada de coagulación activada, con coagulación microvascular, además de fibrinolisis, inhibidores de la fibrinolisis y mediadores de la coagulación. Todo esto lleva a shock, insuficiencia orgánica múltiple y muerte. Creo que este es un método útil de ver por qué el endotelio está tan afectado en estos pacientes. Y no sólo es un asunto de coagulación, no sólo un asunto de inflamación, ni tampoco sólo de fibrinolisis, estos tres parecen trabajar concertados, juntos. La proteína C activada actúa sobre las tres cascadas potenciales y podrían potencialmente interrumpir las cascadas de coagulación, fibrinolisis e inflamación.
El estudio PROWESS fue un estudio mundial que utilizó proteína C activada en sepsis grave. Los criterios de inclusión de pacientes eran: sospecha fuerte de infección, tres criterios de SRIS más insuficiencia de un órgano, al menos por un día. Es un estudio muy grande, extremadamente bien controlado; nosotros participamos en él, con el grupo de Vanderbilt, de Tennessee. Bernard hizo realmente un estudio fabuloso, hay que felicitarlo por lo bien realizado el estudio. Fue un estudio logrado, con 1700 pacientes. En 80% de los casos, estos pacientes venía de sus hogares, sin haber estado previamente hospitalizados en la UCI por el cuadro actual. Dos tercios estaban en el área médica, un tercio o un cuarto eran quirúrgicos. Los pulmones, como se preveía, eran la fuente más común de infección, aunque había una diversidad de otras fuentes. Se tenían infecciones por grampositivos y por gramnegativos, en cifras equivalentes, además de otros agentes, incluso hongos, etc. Eran pacientes muy enfermos. El puntaje APACHE promedio fue de 25. El promedio de órganos con imsuficiencia era de dos. Recuerden que el requisito para entrar en este estudio era, como mínimo, un órgano con insuficiencia. Tres cuartos de estos pacientes estaban en shock; 10%, aproximadamente, tenían DIC activo al entrar, 75% tuvieron que conectarse a ventilador al entrar, es decir, eran pacientes muy enfermos.
Los resultados fueron los siguientes:
Hubo algunos casos de sangramientos graves, puesto que este producto es un anticoagulante. A los 28 días, aproximadamente 3,5%, versus 6,4%; se necesitaron más transfusiones; 3 versus 2; hemorragia intracraneana, y creo que dos de ellas fueron fatales; hubo sangramientos asociados a procedimientos, pero el número de hemorragias espontáneas no fue tan diferente. Contraindicaciones absolutas: sangramiento endocraneano, tumores, cirugía en las 24 horas anteriores, catéter epidural, aneurismas, etc.
Resumiendo, hubo un efecto en la mortalidad, morbilidad, un perfil relativamente seguro, facilidad de administración, además de que tiene una vida media muy corta, así que se puede retirar la droga al realizar un procedimiento, los parámetros coagulatorios retornan rápidamente y luego reanudar la infusión al concluir el procedimiento. En general, los resultados concordantes en todos los grupos.
Al término de la semana pasada, la FDA (Food and Drug Administration) dio su aprobación preliminar (no licencia) al uso de proteína C activada en sepsis, por lo que creo que pronto estará disponible.
Otro estudio que se está realizando y que es muy interesante es el de CD14, que es un receptor del tipo glicoproteina en células, que responde tanto a lipopolisacáridos y su proteína ligante como a partículas de bacterias grampositivas, que actúan en este receptor para activar varias citoquinas y funciones que entonces se pueden expresar. Si uno pudiera inhibir este receptor CD14, se podría evitar la activación de las citoquinas.
Hay un estudio que empezó recientemente, por intermedio de la empresa ICOS, dirigido a pacientes con sepsis pulmonar, no muy graves, porque es muy precoz en las cascadas de las cuales hablamos y se quiere inhibirlas antes de que el paciente presente el cuadro séptico completo. El estudio entonces se realizará en pacientes con neumonía adquirida en la comunidad.
Otra iniciativa muy interesante es el estudio con vasopresina y óxido nítrico (NO); obviamente, el NO, la acidosis y otros de los mediadores del shock afectarían el potencial de reposo y luego la célula, especialmente la de la capa muscular lisa de los vasos, pierde reactividad ante las catecolaminas.
La vasopresina también está inhibida , lo mismo la liberación de vasopresina. Entonces, los pacientes tienen menos contracción y sus vasos están en estado de dilatación. Esto también afecta el canal de potasio, que inhibe el canal de calcio que activa el proceso de la contracción. Todo este mecanismo se comprende hoy mejor a nivel celular y subcelular. Así la vasopresina es un vasopresor muy potente, pero no en pacientes normales sino en pacientes sometidos a un estrés, y obviamente lleva a contracción. Sin embargo, el NO y otros factores liberados durante una sepsis disminuirán la sensibilidad a catecolaminas de esos receptores, disminuirán la síntesis de vasopresina y mediante estos dos mecanismos llevarán al organismo al shock por vasodilatación. No hay estudios multicéntricos actuales de vasopresina en shock por vasodilatacion, pero creo que rápidamente se usará como vasodilatador, pero sólo a nivel pulmonar.
Podríamos usar terapias combinadas, quizás esteroides con proteína C activada, o proteína C activada con el inhibidor de la vía del factor tisular, por lo que creo que en el futuro tendremos mejores medidas para manejar este síndrome tan terrible. No olviden el ABC, antibióticos, soporte cardiorrespiratorio, las cosas que hacemos todos los días en la UCI. Estos componentes son todos igualmente importantes y el más importante, probablemente, es el manejo de enfermería del paciente crítico.
Por lo tanto, en el futuro, el inhibidor de la vía del factor tisular podría ser útil, terapia combinada, la vasopresina que es muy reciente e interesante. Nosotros no damos vasopresina en infusión, pero otras unidades sí lo hacen. Si el uso inhibidores de NO es útil aún no se conoce exactamente, el bloqueador del CD14 está siendo estudiado. Por último la evaluación del eje hipotálamo -hipófisis suprarrenal y el uso de corticoides.





 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de la conferencia dictada durante el XIX Congreso Chileno de Medicina Intensiva, en Pucón, 31 de octubre al 3 de noviembre de 2001.
Comité Organizador: Dr. Sergio Gálvez, Presidente de la Sociedad; Dr. Sebastián Ugarte, Secretario Ejecutivo del Congreso; Dr. Jaime Pinto, Coordinador Regional.
Editor científico en Medwave: Dr. Sebastián Ugarte.
 Expositor:
Richard W. Carlson[1]
Expositor:
Richard W. Carlson[1]

Citación: Carlson RW. Advances in sepsis. Medwave 2002 May;2(4):e875 doi: 10.5867/medwave.2002.04.875
Fecha de publicación: 1/5/2002

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión