Este texto completo es la trancripción editada y revisada de la conferencia dictada en la XIV Reunión Científica de la Sociedad Interamericana de Hipertensión, 25-29 de marzo de 2001, Santiago.
Editora Científica: Dra. Gloria Valdés.
Introducción
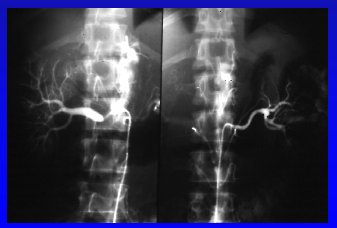
La hipertensión renovascular es una manifestación clínica de una enfermedad anatómica, la que se ilustra con los tres tipos de lesiones que se muestran en la figura 1. Una de ellas corresponde a una coartación aórtica en un niño que tiene un síndrome mesoaórtico, el que causa una estenosis marcada que afecta la perfusión de ambos riñones, además de una estenosis asociada en una, al menos, de las arterias renales. En el segundo ejemplo se aprecia una estenosis bilateral del ostium que afecta en forma severa la perfusión de ambos riñones. El tercer caso corresponde a una mujer joven con enfermedad de Takayasu, que presenta una extensión intrarrenal de esta enfermedad, lo que no es muy común; en ella es posible ver que las ramas secundarias también están afectadas.
Figura 1a. Estenosis aórtica perirrenal.
Figura 1b. Estenosis ostial bilateral.
Figura 1c. Estenosis renal bilateral.
Etiología
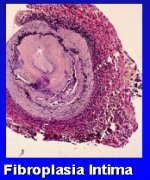
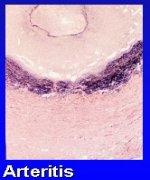
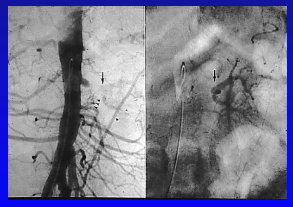
La enfermedad renovascular oclusiva se puede deber a diversos tipos de patologías. La aterosclerosis es la más prevaleciente en todos los estudios, pero hay otras enfermedades, como en el caso de un niño que tenía una hipertensión arterial severa, en el cual falló la angioplastía; finalmente, se operó y la biopsia demostró una fibroplasia de la íntima. Esta no es la forma más común de displasia, pero es necesario tenerla presente. También hay casos de arteritis de la arteria renal debido a la enfermedad de Takayasu, como se vio en la paciente descrita anteriormente, diagnóstico que fue confirmado por anatomía patológica (Figura 2).
Figura 2a, b, c. La HRV se puede deber a alteraciones vasculares congénitas o adquiridas.
Hay causas menos comunes de hipertensión por enfermedad renovascular, entre las cuales he seleccionado algunos casos, como el de una embolía renal. No hay que olvidar nunca que 2% de los émbolos periféricos van al riñón, así que si un paciente monorreno entra súbitamente en anuria, hay que pensar que puede deberse a un émbolo renal, más aún si el paciente presenta fibrilación auricular (Figura 3).
Figura 3. Causas poco frecuentes de HRV: Embolia renal.
También hay pacientes con disección espontánea de la arteria renal que pueden tener hipertensión arterial severa y falla renal aguda, y también pueden ocasionarla ciertos aneurismas renales, la coartación abdominal, el trauma y otras causas menos comunes.
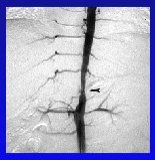
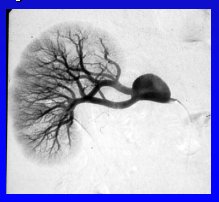
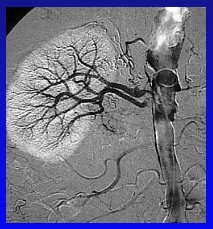
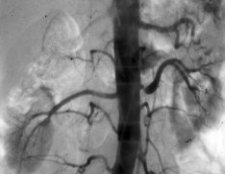
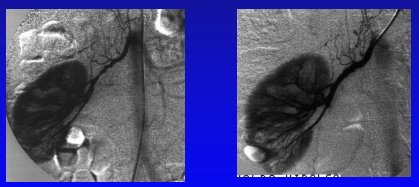
Las autopsias demuestran que algunas enfermedades de la arteria renal se pueden encontrar en gran número de personas como hallazgo, sin que necesariamente hayan tenido enfermedad renovascular durante su vida (27 a 42% de casos no seleccionados). Por otra parte, se ha descrito el hallazgo de enfermedad de la arteria renal en 30 a 50% de las personas sometidas a angiografía, debido a otras enfermedades arteriales, sean periféricas o cardíacas, como en el caso de una paciente muy hipertensa que tenía sólo un riñón con dos arterias renales que nacen del ostium (Figura 4).
Figura 4.
Prevalencia de la hipertensión renovascular
A pesar de la alta frecuencia de alteraciones descritas en autopsias o angiografías, la hipertensión renovascular, como causa de hipertensión, es la excepción, ya que se encuentra en menos de 5% de la población adulta hipertensa. Sin embargo, es una de las formas de hipertensión potencialmente más curable. En niños a quienes siempre se debe tomar la presión arterial, es la segunda causa después de la coartación aórtica.
Fisiopatología
La lesión vascular debe ser capaz de causar limitación del flujo para poder desencadenar los mecanismos que elevan la presión arterial a los altos niveles que se observan en los casos de hipertensión renovascular. Una lesión de 15% o de 30%, uni o bilateral, no puede ser la causa de una presión arterial elevada; es más probable que se trate de un paciente con hipertensión esencial, que además tiene un ateroma leve en la arteria renal. Para que se produzca un cambio humoral tan importante que cause hipertensión, se debe presentar una estenosis mayor de 70%.
Historia natural de la enfermedad renovascular
Estudios clínicos retrospectivos y prospectivos (con ultrasonido o angiografía) han demostrado que la aterosclerosis progresará en 35 a 70% de las arterias y que la estenosis de 60% o más progresará a un 100% de oclusión en 8 a 16% de los pacientes, en un plazo de 24 a 36 meses (Caps MT, Circulation 1998;98:2866-72).
Por otra parte, la enfermedad vascular renal es la causa de 10 a 15% de los nuevos pacientes que entran a diálisis (Mailloux LU, Am J Kidney Dis 1994;24:622-9), de modo que no se debe subestimar una oclusión menor, porque estos pacientes pueden llegar a necesitar diálisis.
Se presenta el caso de un paciente, hipertenso de larga data, que consultó al médico tardíamente portando una lesión unilateral, con el riñón contralateral pequeño comprometido por nefroesclerosis. Esto demuestra que, si la enfermedad no se diagnostica ni trata oportunamente, el paciente desarrollará una hipertensión irreversible, debido al gran daño arteriolar y arterial, a nivel del riñón y de otros órganos (Figura 5).
Figura 5. HRV izquierda no tratada que causa un cuadro hipertensivo irreversible.
En otro caso se aprecia cómo, aparte de causar hipertensión severa, la enfermedad renovascular puede causar insuficiencia renal progresiva, falla renal aguda y edema pulmonar. Esta persona llegó a diálisis por insuficiencia renal y edema pulmonar, pero tenía riñones viables a través de colaterales, por lo que se pudo retirar de diálisis después de ser sometida a revascularización (Figura 6).
Figura 6.
Es importante tener presente los efectos hemodinámicos de la estenosis de la arteria renal, lo que permitirá recordar que la reparación de la lesión debe efectuarse, no sólo para mantener un buen control de la presión arterial sino también para preservar el parénquima renal.
Tratamiento médico
El tratamiento médico o farmacológico tiene un papel bien definido. Las drogas disponibles actualmente son muy eficaces para bajar la presión arterial, pero no corrigen el problema anatómico y pueden inducir o enmascarar el progreso de la disfunción renal, específicamente en el caso de los IECA. Además, muchos pacientes no toman sus medicamentos, simplemente porque no les gustan.
Según estudios aleatorios publicados recientemente, el tratamiento médico no es un buen tratamiento para pacientes con hipertensión secundaria a lesiones vasculares, para quienes lo más eficaz es restablecer una perfusión renal adecuada (Plouin, Hypertension 1998;31:823-9; Van Jaarsveld, N Engl J Med 2000;342:1007-14).
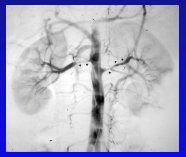
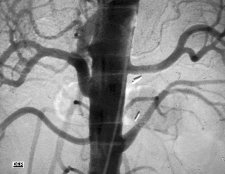
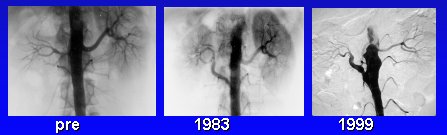
En la figura 7 se presenta el caso de un paciente que tenía dos arterias renales en ambos riñones y que presentaba un déficit de irrigación renal de casi 60%, debido a una lesión estrecha. Seis años y medio después estaba con una perfusión normal. Esta es la manera de arreglar los problemas mecánicos.
Figura 7a. Preoperatorio.
Figura 7b. 6,5 años postoperatorio.
Métodos de tratamiento
Figura 8. Alternativas de revascularización renal.
Existe un tratamiento ambulatorio y un método quirúrgico que exige varios días de hospitalización, y es obvio que, si se le ofrecen al paciente ambas opciones, elegirá la menos invasora. Sin embargo, es el médico quien debe decidir cuál método es el más útil para el paciente, después de evaluar y determinar los siguientes factores:
Publicaciones sobre procedimientos de revascularización renal
Al revisar la literatura se debe tener cuidado, ya que hay muchas opiniones distintas sobre la forma de lograr el mismo objetivo de bajar la presión arterial y preservar la función renal. Muchas de las publicaciones existentes, incluso las nuestras, son retrospectivas; en la mayoría participa sólo el operador y carecen de una revisión efectuada por otros médicos; algunos de ellos son sólo cirujanos, radiólogos o nefrólogos. Además, hay algún grado de anarquía en cuanto a las definiciones, las metas y los estándares para la evaluación de los resultados; algunos especialistas eligen estándares definidos por ellos y otros usan los estándares definidos en el Estudio Cooperativo sobre Agentes Antihipertensivos, realizado en los años setenta.
La mayoría de los estudios más serios no son comparables, porque usaron grupos históricos de control, ya que el ideal es comparar formas contemporáneas de tratamiento. Muchos de los estudios tienen seguimientos incompletos o muy cortos, y presentan resultados apenas transcurridos los seis meses. Por último, no hay que olvidar que muchas veces hay conflictos de interés, porque los médicos que realizan los estudios tienen el auspicio de una compañía.
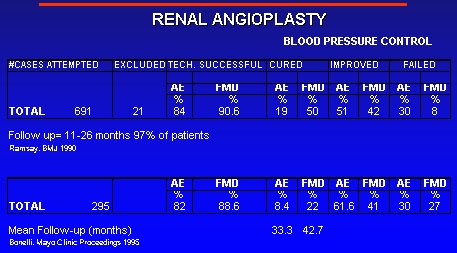
Un análisis publicado por Ramsay engloba los 10 mejores estudios del mundo de los años 80, época en que se hacían muchas angioplastías. Tiene todos los defectos que se mencionaron, pero lo interesante es que demuestra que las probabilidades de curarse o de mejorar la presión arterial son distintas si la persona tiene una enfermedad fibrosa o si tiene una lesión ateromatosa (BMJ 1990, 300:569-72) (Figura 9).
En un trabajo publicado por Bonelli se ve más o menos lo mismo, con un seguimiento más largo. Los resultados con respecto a curación o mejoramiento de la presión arterial en enfermedades fibrosas es mucho mejor que en la aterosclerosis (Mayo Clin Proc 1995;70:1041-52).
Figura 9. Resultados de angioplastía renal.
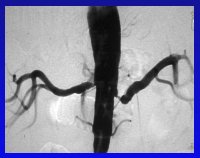
La angioplastía es tan fácil que hasta los cirujanos pueden realizarla. En la figura 10 se muestra un caso ideal, que corresponde a un paciente con displasia fibromuscular. Se puede ver un rosario típico de la fibrodisplasia de la arteria renal, antes y después de una angioplastía duradera y eficaz.
Figura 10. Angioplastía renal en displasia fibromuscular (pre y postangioplastía).
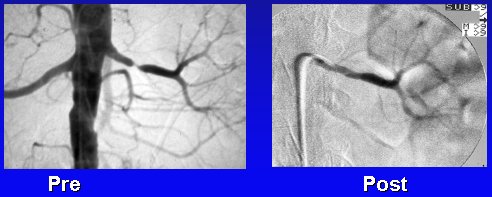
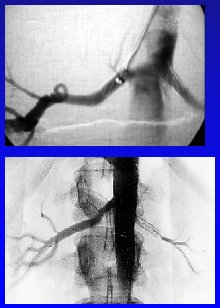
Otro ejemplo es un caso de ateroma en la arteria renal principal, donde se aprecia que hay una arteria normal, antes y después de la estenosis, la que es una buena indicación (Figura 11).
Figura 11. Angioplastía en ateroma de la arteria renal principal.
Stent versus Angioplastía
La angioplastía se ha comparado con otras formas de tratamiento, como el stent. En Lancet se publicó el único estudio prospectivo aleatorio que existe en la literatura, en que los grupos son comparables, realizado por Van de Ven en pacientes con ateroma del ostium unilateral. Por supuesto, tiene el defecto de contar con pocos pacientes (n=85).
Ambas técnicas presentaron un número similar de complicaciones (7%) relacionadas con la introducción de catéteres u otros instrumentos en la arteria. Por otra parte, el stent tuvo mucho mejor resultado, en cuanto a permeabilidad temprana y tardía (seis meses), que la angioplastía (75 versus 29%), la que presentó un alto nivel de recidiva. Sin embargo, un hecho interesante fue que no hubo gran diferencia en el control de la presión arterial y la función renal, quizás porque ambas técnicas tuvieron la misma tasa de émbolos de colesterol (10%)(Lancet 1999;353:282-6).
Por otra parte, en 1993, Weibull, en un estudio prospectivo y aleatorio, comparó la angioplastía con la cirugía en un grupo de 58 pacientes con ateroma ostial unilateral. La angioplastía sola tuvo menos éxito en restablecer la permeabilidad temprana y la tardía a 24 meses; la cirugía resultó mucho mejor cuando se planteó este parámetro como intención de tratamiento (96 versus 62%). Los autores concluyeron que, después de tratamiento adicional, no hubo diferencias significativas entre ambos grupos en el control de la presión ni en la función renal. Es necesario considerar que “tratamiento adicional” significa cirugía para aquellos pacientes en quienes fallaba la angioplastía (J Vasc Surg 1993; 18:841-52).
En cuanto al stent renal, se comentarán dos conocidos estudios. Uno de ellos fue publicado en 1988 por Dorros, un cardiólogo que intentó hacer un seguimiento de cuatro años: 105 pacientes tuvieron un seguimiento completo de 12 meses y 9% del total de pacientes se perdió del seguimiento. El stent solo disminuyó el número de fármacos necesarios para controlar la presión arterial en 42% de los pacientes (Circulation 1998; 18;98:642-7).
Por otra parte, Blum realizó un seguimiento de doce meses en 67% de los pacientes, publicado en N Engl J Med. Un tercio no completó los tres meses, así que es difícil interpretar los resultados finales sin tener al menos seis meses para decidir si es eficaz o no. Esto también ocurre cuando se habla de éxito o fracaso en términos de reestenosis, porque de los 47 pacientes que se hicieron un angiograma, 10 ya tenían reestenosis, como se describe en el artículo de Postma (N Engl J Med 1997;337:132-3).
La peor situación es la de los pacientes que tienen insuficiencia renal. En un estudio realizado entre 1992 y 1995, Harden encontró que entre un tercio y la mitad de los pacientes mejoraron su función renal, a pesar de tener un compromiso severo con altos niveles de creatinina. Por supuesto que hubo un alto nivel de complicaciones, pero esto no es sorprendente, porque en una enfermedad tan extensa se supone que hay aterosclerosis en otros órganos. Hubo un alto nivel de reestenosis y la mortalidad fue la previsible en un grupo de alto riesgo, 12,5 %, aunque la media de sobrevida fue de 22 meses, alrededor de 20% de los pacientes. En otras palabras, el stent no obtiene buenos resultados en este grupo de pacientes.
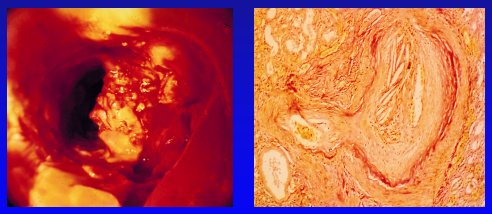
En el ostium de una de las arterias renales se puede ver que existe 50% de estenosis, a raíz de un ateroma blando y friable. Cada vez que se introduce un alambre por la arteria renal se suelta un poco de este colesterol, que eventualmente puede comprometer los glomérulos, lo que puede explicar por qué permeabilidad no significa necesariamente beneficio de la función renal.
Figura 12. Stenting de la arteria renal: ateroma ostial blando y ateroembolía renal, respectivamente.
En la Figura 13 se aprecia una estenosis renal severa bilateral, revascularizada elegantemente con un stent a ambos lados. Es importante observar a estos pacientes en el largo plazo, porque algunos de ellos tendrán un stent muy bien puesto en la arteria renal, pero desarrollarán una hiperplasia intrarrenal y, si el riñón contralateral no está comprometido, esta complicación podría pasar inadvertida.
Figura 13. Stenting de la arteria renal.
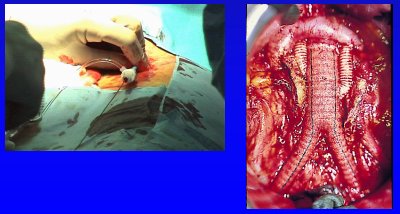
Revascularización mediante cirugía
Es difícil encontrar publicaciones recientes acerca de la revascularización quirúrgica, porque hoy en día los pacientes prefieren someterse a procedimientos endovasculares. Aun así, se pueden encontrar algunos trabajos con grupos relativamente grandes, aunque no son comparables con los realizados usando procedimientos endovasculares.
En una serie estudiada por Hansen entre 1987 y 1991, 41% de los pacientes necesitaron reemplazo de la aorta abdominal. En otra serie de Novick, de 171 pacientes, 75% de ellos tenían una enfermedad aórtica, por lo que a los 171 pacientes se les sometió a revascularización extraanatómica, para evitar la embolización renal y aórtica por colesterol. Aunque hubo alguna mejoría, el nivel de curación no es muy significativo y las complicaciones son comparables a las descritas en las series de stent. La trombosis temprana se presenta entre 2 y 4% de los casos y la mortalidad a los 30 días es de alrededor de 2 a 3%. Se debe sí tomar en cuenta que se trata de una cirugía abierta en pacientes muy enfermos.
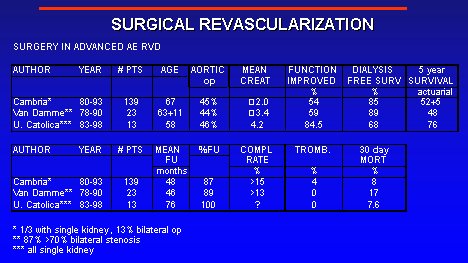
A continuación se describen dos publicaciones de nuestra propia experiencia, realizadas en personas con enfermedades graves de la arteria renal, con compromiso de la función renal. Alrededor de 50% de los pacientes se sometieron a reemplazo de la aorta y presentaban una creatinina preoperatoria elevada (media 4,2 mg%); en ellos, la mejoría de la función renal fue importante. La sobrevida sin diálisis, mayor de 80% en la mayoría de los estudios, en el nuestro fue algo menor. El rango de sobrevida también fue mucho mejor en los pacientes sometidos a diálisis. La esperanza de sobrevida en los pacientes con diálisis no es inferior a 20% en esta población. El seguimiento fue de seis a doce meses, a lo menos, y en la mayoría el seguimiento fue bastante bueno. La mortalidad a los 30 días fue mayor que la de la revascularización simple, como era previsible por la comorbilidad.
Figura 14. Revascularización quirúrgica en ERV AE avanzada.
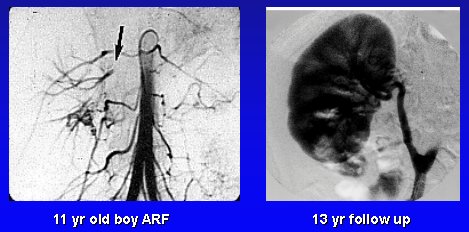
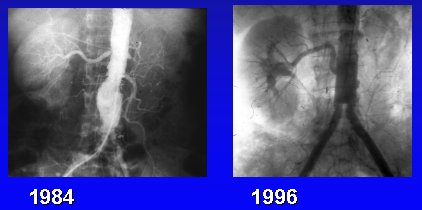
Un ejemplo de nuestra serie es el de un niño de 11 años de edad que llegó a diálisis por una insuficiencia renal aguda. Tenía una oclusión crónica y un riñón contralateral atrófico, y sufrió una trombosis en su único riñón funcionante. Se muestra 13 años más tarde (Figura 15).
Figura 15. Revascularización quirúrgica: Bypass ilio-renal.
En una paciente que tenía una estenosis severa en una de las arterias renales, antes del tiempo de la angioplastía, se realizó un bypass aórtico-renal; se muestra 16 años más tarde (Figura 16).
Figura 16. Revascularización quirúrgica: Bypass aórtico-renal.
Otro paciente fue intervenido de las carótidas, tenía aterosclerosis en otros órganos y, probablemente, ya tenía algún grado de enfermedad intrarrenal, así que no fue extraño que necesitara tratamiento farmacológico. En una paciente con hipertensión severa, que presentó un aneurisma y que tenía una lesión del ostium, bien definida mediante una angiografía, se demostró la existencia de una oclusión en la arteria renal contralateral. Se trató de revascularizar y doce años más tarde el riñón aún funcionaba, pero no se pudo salvar el otro riñón, que todavía tenía algún grado de función en el lóbulo superior (Figura 17).
Figura 17. Revascularización quirúrgica: AAA/ABI + bypass renal bilateral.
Indicaciones clásicas para la angioplastía
De toda esta información se puede concluir que existen indicaciones clásicas para la angioplastía:
Indicaciones para el stenting
Indicaciones para la revascularización quirúrgica
Conclusiones
Edición científica a cargo de la Dra. Gloria Valdés, Hospital Clínico Pontificia Universidad Católica de Chile.
La edición y publicación de esta conferencia ha sido posible gracias a un auspicio sin restricciones de Bayer.
Medwave, Edición octubre 2001, Derechos reservados.






















 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la trancripción editada y revisada de la conferencia dictada en la XIV Reunión Científica de la Sociedad Interamericana de Hipertensión, 25-29 de marzo de 2001, Santiago.
Editora Científica: Dra. Gloria Valdés.
 Expositor:
Francisco Valdés[1]
Expositor:
Francisco Valdés[1]

Citación: Valdés F. Therapeutic approach to renovascular hypertension. Medwave 2001 Oct;1(10):e765 doi: 10.5867/medwave.2001.10.765
Fecha de publicación: 1/10/2001

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión