Resumen
Este texto completo es la transcripción editada y revisada de la conferencia dictada en el XXXIII Congreso Chileno de Gastroenterología, realizado en la ciudad de Viña del Mar entre los días 22 al 24 de noviembre de 2006. El evento fue organizado por la Sociedad Chilena de Gastroenterología.
Presidente del Congreso: Dr. Zoltán Berger Fleiszig.
Secretario Ejecutivo: Dr. Alex Navarro Reveco.
Introducción
A continuación se entregan algunos elementos para el abordaje de la masa pancreática inflamatoria, en relación con los antecedentes clínicos y exámenes necesarios para el diagnóstico diferencial.
Definición
La masa pancreática inflamatoria se define como un tumor sólido, localizado o difuso, cuya causa puede ser una inflamación primaria o secundaria del páncreas; justamente, el interés fundamental para el clínico y para el cirujano es determinar si la causa es primaria o secundaria.
Entre las inflamaciones primarias se encuentran la pancreatitis aguda, como la pancreatitis de origen biliar, que no tiene ningún interés; y la pancreatitis crónica, que sí tiene interés, porque se debe diferenciar de masas secundarias como el adenocarcinoma y el carcinoma neuroendocrino, que son los más frecuentes, y de cualquier tumor periampular.
Casos clínicos
Se muestra la pieza de resección y la imagenología de un caso típico de masa secundaria a pancreatitits crónica: se observa litiasis, pequeños quistes dentro de la cabeza del páncreas y conductos pancreáticos dilatados: con estos hallazgos no hay ninguna dificultad diagnóstica. Se trata una persona con antecedentes de alcoholismo; la tomografía muestra que la indicación quirúrgica es clara y la masa es resecable. Se muestra otro caso, de un paciente sin antecedente de alcoholismo: se observa una cabeza pancreática heterogénea, con dilatación del tronco de Henle; esta masa heterogénea empuja al duodeno. Un mes después se observa una masa inflamatoria de pancreatitis aguda sobre una pancreatitis crónica, es decir, ésta también puede originar una masa inflamatoria por una reacción aguda. Era una paciente de sexo femenino, de 56 años de edad, sin antecedentes de alcoholismo, que tenía una masa neta en la cabeza del páncreas que empujaba la arteria mesentérica izquierda y desplazaba al duodeno. Se realizaron tres punciones ecoendoscópicas, que fueron negativas. La paciente presentaba ictericia y distensión de la vesícula, por lo que se puso un
stent endoscópico, se efectuó derivación biliodigestiva y pancreatoduodenectomía. La pieza mostró que toda la masa inflamatoria estaba causada por un pequeño carcinoma pancreático; o sea, se podría haber seguido puncionando esa masa durante años y jamás se habría encontrado citología positiva.
Otro caso era el de una paciente de sexo femenino, de 49 años de edad, portadora de neurofibromatosis de Von Recklinghausen, que presentó dolor epigástrico e hiperamilasemia. En la resonancia nuclear magnética se encontró una gran dilatación del conducto en la cabeza del páncreas, con menor grado de dilatación en el resto del órgano; a nivel de la cabeza había una masa que comprimía al duodeno. Se sabe que los neurofibromas de la enfermedad de Von Recklinghausen se asocian a tumores neuroendocrinos, por lo que se procedió a puncionar la masa dos veces por ecoendoscopía, con resultados negativos. Al igual que en el caso anterior, se realizó una duodenopancreatectomía y se demostró que detrás de esta gran masa inflamatoria había un tumor neuroendocrino, con dos ganglios positivos tumorales. Esta paciente se tendría que haber operado cuatro o cinco meses antes. Lo anterior demuestra que la citología percutánea y ecoendoscópica no tienen sentido.
Causas de duodenopancreatectomía
En una revisión de las causas de duodenopancreatectomía (DPC) en el Hospital Cosme Argerich entre 1993 y 2005, se analizaron 289 casos que tenían todos los exámenes disponibles, incluyendo resonancia nuclear magnética y tomografía axial computarizada. En 181 casos se encontró patología maligna y en 108, patología benigna.
Para efectos de análisis, la patología benigna se clasificó en tres tipos: masa sólida; quiste de la cabeza, con o sin dilatación quística de los conductos, que son displasias quísticas, sin mayor importancia; o dilatación de la vía biliar sin masa, debida a afecciones a nivel papilar o suprapapilar.
De los 106 pacientes operados de DPC por patología benigna:
- 22 tenían masa sólida, de los cuales 11 tenían diagnóstico preoperatorio de pancreatitis crónica y los otros 11 tenían diagnóstico preoperatorio dudoso, sin que se pudiera descartar adenocarcinoma (en esa época se operaban las pancreatitis crónicas);
- 64 tenían neoplasia quística, con o sin dilatación quística de los conductos;
- 22 casos tenían obstrucción ductal, con dilatación de la vía biliar sin masa; entre ellos había tres casos de pancreatitis crónica: ésta a veces obstruye el conducto pancreático.
Masa pancreática: diagnóstico diferencial
El análisis de los casos demuestra que la realidad clínica es que en algunos pacientes no se logra llegar a un diagnóstico claro, ni con exámenes ni con citología, por lo que el diagnóstico diferencial se debe realizar considerando:
- Datos clínicos: Antecedentes familiares; enfermedades asociadas, como otras neoplasias o enfermedades autoinmunes; sintomatología: anorexia y pérdida de peso, que son síntomas característicos del adenocarcinoma.
- Radiología: Tomografía axial computarizada, con fase arterial y venosa, que se utiliza siempre; ultrasonido convencional o, rara vez, endoscópico; pet-Scan (tomografía por emisión de positrones); endoscopía, siempre; colangiopancreatografía retrógrada, en contados casos, cuando se sospecha patología autoinmune.
- Exámenes de laboratorio: No sirven los antígenos tumorales; los autoanticuerpos son útiles cuando se sospecha pancreatitis crónica autoinmune, que es la entidad que causa más problemas de diagnóstico diferencial.
Con respecto a la sensibilidad y especificidad de los exámenes para hacer el diagnóstico diferencial entre pancreatitis crónica y cáncer de páncreas:
- La tomografía axial computarizada tiene sensibilidad 75% y especificidad 70%.
- La resonancia nuclear magnética, 84% de sensibilidad y 81% de especificidad.
- La ecoendoscopía, 82% y 79%, respectivamente.
- El Pet-Scan tuvo excelentes resultados al principio (99% y 100%), pero después esto no se confirmó. Es útil cuando no hay inflamación asociada con el tumor, pero cuando hay un cáncer con una masa inflamatoria superpuesta el Pet-Scan dará un falso positivo para pancreatitis. Higashi demostró que no sirve para concluir en casos dudosos, ya que en su estudio obtuvo una sensibilidad de 65% y una especificidad de 93%.
- Algunos afirman que el pronóstico del cáncer pancreático no justifica el Pet-Scan, por razones de costo/beneficio, pero esto no es así: los cirujanos prefieren saber, en la forma más exacta posible, con qué tipo de tumor se van a encontrar. Su mayor utilidad es para medir la progresión de la enfermedad, definir si es difusa o localizada y para predecir la utilidad de la cirugía.
- CA 19-9: no tiene ninguna utilidad.
- Citología preoperatoria: tiene 71% de sensibilidad si se efectúa con tomografía computarizada y 78% con ecoendoscopía, porque a veces se punciona la masa inflamatoria secundaria al tumor y no el tumor mismo. Un método con 20% de falsos negativos no puede ser utilizado en tumores de la cabeza del páncreas.
- Histología previa: se utiliza cuando hay evidencia radiológica de irresecabilidad; cuando hay contraindicación para la cirugía; en caso de sospecha de metástasis o linfoma y en neoadyuvancia. Nunca se hace histología en un enfermo que se considera resecable.
Pancreatitis crónica autoinmune
La pancreatitis crónica autoinmune no siempre se puede distinguir del cáncer, ya que en la tomografía computarizada se observa, en ambos casos, la misma imagen hipoecogénica, que puede ser difusa o localizada; y en ambos casos puede haber compromiso de la vía biliar.
Se puede decir que en la pancreatitis crónica alcohólica el diagnóstico diferencial es fácil y en la pancreatitis autoinmune, difícil. La denominación de pancreatitis autoinmune tiene varios sinónimos, por ejemplo, el de pancreatitis ducto-obstructiva no alcohólica; pero el mejor nombre es el de pancreatitis esclerosante linfoplasmocitaria, porque tiene las siguientes características: en 30 a 40% de los casos se asocia a otras enfermedades autoinmunes; cursa con aumento de gammaglobulina y de IgG4; hay presencia de linfocitos T CD4+ con predominio del subtipo Th1, que son los que producen factor de necrosis tumoral, IL-2, etc; y se asocia a HLA-DR en los antígenos leucocitarios.
La lista de enfermedades asociadas a la pancreatitis autoinmune es extensa: colangitis esclerosante primaria; enfermedad de Hashimoto; síndrome de Sjöegren; cirrosis biliar primaria; lupus; fibrosis retroperitoneal primaria; colitis ulcerosa y enfermedad de Crohn.
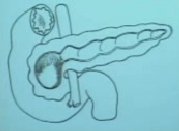
En nuestro centro ya no se utiliza la DPC en pancreatitis crónica alcohólica; ahora se saca la cabeza conservando el duodeno, técnica que tiene varios nombres, pero es más conocida como operación de Frey, que evita sacrificar el duodeno. Es la mejor solución para la masa inflamatoria por pancreatitis crónica alcohólica con conductos dilatados (Fig. 1).
Figura 1. Operación de Frey: resección de cabeza de páncreas con conservación de duodeno
Conclusiones
- El diagnóstico diferencial entre masa pancreática maligna y benigna sigue siendo un problema no resuelto.
- En la “realidad clínica” la duda se plantea hoy en 10% de los casos.
- La cirugía resectiva se justifica, por la mortalidad actual de la cirugía pancreática y porque es útil en las masas benignas, con obstrucción ductal.
- En la masa pancreática inflamatoria, la resección conservadora, conservando el duodeno, es la mejor opción.

Esta
obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

 Expositor:
Alejandro Oría[1]
Expositor:
Alejandro Oría[1]

