 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Este texto completo es una transcripción editada y revisada de una conferencia que se dictó en el Congreso Conjunto de Nefrología, Hipertensión y Trasplante realizado en Pucón entre el 26 y el 29 de septiembre de 2007. El congreso fue organizado por las Sociedades Chilenas de Nefrología, Hipertensión y Trasplante. El presidente de la Sociedad Chilena de Nefrología fue el Dr. Alejandro Cotera, la secretaria ejecutiva fue la Dra. María Eugenia Sanhueza y la directora del curso precongreso fue la Dra. Gloria Valdés.
En Chile, la preeclampsia (PE) está incluida en el Plan AUGE (Atención Universal con Garantías Explícitas), ya que es una de las principales entidades etiológicas de la prematurez. La medicina materno fetal, que es una subespecialidad de la obstetricia, tiene entre sus objetivos reducir las tasas de mortalidad y morbilidad por malformaciones congénitas (MC), parto prematuro (PP) e insuficiencia placentaria (IP). Esta charla se enfocará sobre la IP.
La tasa de mortalidad materna se ha reducido en forma notable entre 1960, en que la cifra era de 299/100.000 nacidos vivos, y el año 2004, en que llegó a 17,3. Lo mismo ha ocurrido con la mortalidad infantil, que bajó de 120,3 a 8,4/1000 nacidos vivos en el mismo lapso. Según la proyección del Ministerio de Salud, se espera que en el año 2010 la mortalidad materna llegue a 12/100.000 y la mortalidad infantil, a 7,5/1000, es decir, en el nivel actual cuesta mucho más lograr modificaciones significativas en estos indicadores y para ello se requieren conocimientos mucho más específicos y acabados de las condiciones que provocan dichas muertes.
Actualmente, la principal causa de mortalidad materna es la PE; 60% de las muertes infantiles están dadas por condiciones perinatales; dentro de estas condiciones, el PP es una de las principales causas de morbimortalidad; y 50% de los PP son causados por PE de presentación grave y precoz durante la gestación. Por lo tanto, la PE en sí misma es una de las principales causas de muerte, tanto materna como infantil y cualquier estrategia de prevención que se pueda desarrollar será útil para lograr el objetivo sanitario del Ministerio de Salud.
Se define como PP a aquél que se produce antes de las 37 semanas de gestación, pero el que interesa desde el punto de vista de la salud pública es el que se produce antes de las 34 semanas, porque concentra el 70% de la morbimortalidad. De las causas que producen el PP antes de las 34 semanas, alrededor de 50% son condiciones iatrogénicas, en que el parto se induce por enfermedad de la madre (PE) o del feto (restricción de crecimiento fetal, RCF). Por lo tanto, la mitad de los PP bajo 34 semanas que ocurren en Chile se debe a PE o RCF y ambas condiciones expresan la presencia de disfunción placentaria. Las cifras del Hospital Clínico de la Universidad de Chile indican que 4% de los partos corresponde a partos bajo 34 semanas y dentro de ese 4%, aproximadamente 40% está dado por disfunciones placentarias, es decir, alrededor de 50% de las causas de prematurez extrema están dadas por PE o RCF.
En la hipótesis de Redman sobre la fisiopatología de la PE se reúne a todas las condiciones llamadas PE y se introduce el concepto de que se trata de un síndrome, ya que la etiopatogenia de estas condiciones es muy diversa. Según esta hipótesis, el síndrome de la PE está dado por dos factores. Por una parte, toda mujer embarazada normal presenta una respuesta inflamatoria sistémica, cuya exacerbación conduce al desarrollo de PE; los factores que producen esta exacerbación, que se asocia a activación endotelial y de mastocitos y granulocitos, tienen relación con el tamaño placentario, como lo sugiere el hecho de que la PE es mucho más común hacia el final del embarazo y en mujeres con placentas más grandes, como aquéllas con diabetes gestacional, embarazo gemelar o embarazo molar. Por otro lado, también hay una asociación con placentas de menor tamaño, que básicamente tienen una alteración de la invasión del trofoblasto extravellositario hacia las arterias espiraladas, que son ramas de las arterias uterinas; cuando dicha invasión, que habitualmente se lleva a cabo entre las 12 y 18 a 20 semanas de gestación, no se produce en forma fisiológica, se desencadena un estrés oxidativo en estas placentas de pequeño tamaño, el que desencadena la activación del endotelio a través de la síntesis de un factor aún desconocido (Fig. 1).
Figura 1. Fisiopatología de la Preeclampsia (1).
Existen distintas condiciones que pueden producir la activación del endotelio, que es el fenómeno fisiopatológico común en todas las mujeres con PE, pero el grupo que interesa detectar es el que tiene alteraciones en la placentación, porque ese pequeño grupo, que representa alrededor de 30% de las mujeres que desarrollan PE, es el que sufre PE más graves, incluyendo la condición más extrema que es el síndrome de HELLP (H por hemólisis, EL por enzimas hepáticas elevadas y LP por plaquetas disminuidas), que presenta las mayores cifras de mortalidad materna y perinatal. En este grupo, las alteraciones en la placentación se pueden detectar precozmente a través de una técnica no invasiva, el doppler de arterias uterinas.
La PE de origen placentario se puede a su vez dividir en dos estadios; en el primero se manifiesta la hipoperfusión del territorio útero-placentario y de la placenta como producto de la alteración de la placentación, que consiste en la invasión inadecuada del trofoblasto extravellositario hacia las arterias espiraladas. La isquemia placentaria, a través de factores placentarios y de la respuesta adaptativa hemodinámica sistémica, desencadena la disfunción del endotelio, que es el segundo estadio de la PE, en el cual se reduce el flujo hacia los órganos blanco y se producen las manifestaciones clínicas de la enfermedad: hipertensión, proteinuria y alteraciones de la coagulación (Fig. 2).
Figura 2. Estadios de la preeclampsia.
Actualmente, en el Hospital Clínico de la Universidad de Chile, tal como se está haciendo en todo el mundo, se detecta a las mujeres en riesgo de desarrollar esta condición del embarazo mediante la ecografía, una técnica no invasiva que permite evaluar el flujo útero-placentario y se realiza en dos períodos: entre las 11 y 14 semanas (tercer mes), para detectar a la vez defectos fetales, y entre las 22 y 25 semanas de gestación (quinto mes), para determinar riesgo de parto prematuro, RCF y PE.
La base del cribado en medicina materno-fetal es una combinación de elementos que se agrupan en factores clínicos, ecográficos y bioquímicos, cuya combinación permite llevar a cabo un buen programa.
Los elementos clínicos del cribado de la PE son aquellos antecedentes de la historia materna que son conocidos factores de riesgo para desarrollar esta condición, entre ellos: edad mayor de 35 años, índice de masa corporal (IMC) mayor de 30, etnia, que en Chile no es un factor significativo ya que el riesgo es mayor en población afro-caribeña, historia obstétrica previa, ya que el riesgo aumenta cuatro veces cuando ha habido PE en embarazos previos, y tabaquismo, que aparece como un factor protector para PE. Algunos estudios han relacionado el consumo de tabaco con mejoría de la vasculogénesis, pero por otra parte produce RCF. Si se utilizan sólo los elementos clínicos de la anamnesis, la sensibilidad para la detección de PE severa es de 30%, con 5% de falsos positivos.
El marcador ecográfico en la PE es el doppler de arteria uterina, que constituye una forma indirecta de evaluar el flujo útero-placentario y, por lo tanto, del desarrollo de la invasión del trofoblasto. Si ésta fue inadecuada, el flujo útero-placentario estará disminuido y se observará un aumento de la resistencia de la arteria uterina; en cambio, si esta invasión se desarrolló en forma adecuada el flujo útero-placentario tendrá muy baja resistencia. En un trabajo publicado en 2005, nuestro grupo de trabajo demostró que la medición del flujo útero-placentario por vía abdominal permite detectar 90% de las PE graves, es decir, con PP antes de las 34 semanas. Ese mismo trabajo se ha replicado haciendo las mediciones por vía transvaginal, lo que permite, en forma adicional, predecir el PP a través de la medición de la longitud cervical. Por lo tanto, un solo examen, la ecografía transvaginal, sirve para evaluar el flujo útero-placentario y el cuello uterino y permite predecir los PP, tanto espontáneos como iatrogénicos (2).
El doppler transvaginal demuestra que las mujeres que van a desarrollar PE meses después, a los 7 u 8 meses de embarazo, tienen flujo útero-placentario alterado a las 23 semanas, tanto las que desarrollarán PE como aquéllas que desarrollarán RCF. Pero lo que importa no es tanto observar la diferencia significativa en cuanto a resistencia de esos vasos útero-placentarios, sino encontrar la utilidad clínica de esta herramienta. La sensibilidad de esta prueba para predecir PE en forma global, es decir, para todas las mujeres, tanto las que tuvieron el parto antes de las 34 semanas como las que lo tuvieron después de 37 semanas, es sólo 38% y para RCF, que es una definición aún más inespecífica, es sólo 26%. Sin embargo, cuando se analiza la predicción y cribado sólo de las condiciones severas, es decir, las que producen mortalidad materna y perinatal, que son aquellas en que el niño nace antes de las 34 semanas de gestación, la sensibilidad sube a 85% para PE y a 71% para RCF grave. Por lo tanto, el doppler de arteria uterina es útil para predecir PE y RCF severos, que tienen relación con la fisiopatología mencionada, por el hecho de que 30% de las PE en su conjunto se asocian a alteración del flujo útero-placentario. El doppler no es útil en la PE asociada a diabetes gestacional o embarazo gemelar, ya que en estos casos la condición se debe a una exacerbación de la respuesta inflamatoria sistémica, que lleva a la disfunción endotelial (Fig. 3).
Se sabe que el doppler es útil a las 23 semanas de gestación, pero ese momento es tardío, porque el proceso que originó la enfermedad ya está finalizando, aunque no se haya manifestado clínicamente; por lo tanto, el ideal es saber qué ocurre con esta misma evaluación entre las 11 y las 14 semanas, cuando el proceso está recién comenzando. Esto fue evaluado por un grupo inglés en el año 2002, en un estudio en que se demostró que el doppler de arteria uterina realizado en este período también es una buena herramienta para la detección de condiciones severas, con 60% de sensibilidad. Nuestro grupo repitió la experiencia en un proyecto que aún está en curso y la sensibilidad para las condiciones graves fue de 30 a 40%, pero no superior a 50%. Por lo tanto, el doppler de arteria uterina en el primer trimestre no es tan bueno como el del quinto mes, lo cual es lógico, ya que esta condición recién se está manifestando en el primer trimestre de gestación y aún no ha terminado el proceso de placentación. Por lo tanto, a este marcador ecográfico se le debe adicionar otro marcador.
Los marcadores bioquímicos han sido estudiados por nuestro grupo desde el año 2002, con el fin de encontrar algún elemento que mejore la sensibilidad de la ecografía de 40% alrededor de las 12 semanas de gestación y 80% a las 22 semanas. Con base en la fisiopatología de la enfermedad, se midió una serie de parámetros que, en forma directa o indirecta, representan a cada uno de los eventos fisiopatológicos y se encontró que en el quinto mes de embarazo aumentan los indicadores de estrés oxidativo, tales como el F2-isoprostano, marcador de la lipoperoxidación del ácido araquidónico, en las mujeres que desarrollan PE semanas después. También se comprobó que estas mujeres tenían una diferencia significativa en los índices de disfunción endotelial y de vasculogénesis en relación con las controles: el receptor soluble del factor de crecimiento vascular, y por lo tanto anti-angiogénico, sFlt1 (soluble fms-like tyrosine kinase 1) estaba francamente aumentado y el PlGF (placental growth factor), que es el símil a nivel placentario del VEGF (vascular endothelial growth factor), estaba francamente disminuido en las mujeres que desarrollaron PE meses después, en comparación con el grupo control.
Un nuevo marcador de vasculogénesis descrito recientemente es la endoglina soluble, que actúa como co-receptor del TGF y tiene relación con la vasculogénesis y con la placentación. Lo interesante de este co-receptor es que, unido a sFlt1, favorece especialmente la aparición de alteraciones hepáticas y hematológicas, las cuales se observan en mujeres con PE severa, especialmente en aquellas con HELLP, mucho más que sFlt1, el cual se asocia más bien con alteraciones renales, favoreciendo la proteinuria y la vasoconstricción. La combinación de ambos factores, endoglina y sFlt1, podría reflejar el cuadro completo de la condición preeclámptica, con todas sus alteraciones patológicas; de hecho, el mismo grupo que demostró que sFlt1 estaba aumentado diez semanas antes de que apareciera esta enfermedad, que es el grupo de Levine y colaboradores, demostró que la endoglina soluble también aumenta significativamente diez semanas antes de que aparezca la enfermedad. Sin embargo, estos elementos serían más bien consecuencia de las alteraciones hipóxicas de la placenta, más que factores predisponentes a esa condición.
El análisis de regresión logística univariado de los marcadores que se midieron en las mujeres a las 23 semanas de gestación, incluido el doppler de arteria uterina, dio como resultado que cuatro marcadores se asociaron en forma significativa con la aparición de PE: el doppler de arteria uterina, la relación PAI-1/PAI-2, que es expresión de disfunción endotelial, el F-2 isoprostano, que expresa daño oxidativo y el PlGF, que es expresión de la anti-vasculogénesis. Sin embargo, el análisis multivariado mostró que el único factor que se asocia en forma significativa e independiente con la aparición de PE es el doppler de arterias uterinas, es decir, el marcador hemodinámico sigue siendo superior a cualquiera de estos marcadores bioquímicos, a las 23 semanas de gestación. Posteriormente apareció otra revisión en que se trató de combinar todos los marcadores clínicos, ecográficos y bioquímicos; los autores encontraron que con esto se podía lograr 90% de sensibilidad, con 5% de falsos positivos, para la predicción de PE severa a las 23 semanas de gestación. Es decir, a las 22 semanas de gestación se puede lograr hasta 90% de sensibilidad en la predicción de PE severa, sea utilizando solamente el marcador hemodinámico o asociándolo con los marcadores clínicos y bioquímicos.
La pregunta que se debe responder en el futuro es si existe algún marcador bioquímico que pueda ser útil para mejorar la sensibilidad actual en el primer trimestre de la gestación, ya que la prevención a este nivel sería mucho mejor que la que se aplica en el segundo trimestre. Se ha encontrado que la proteína placentaria 13, que se relaciona con la placentación, asociada a doppler de arteria uterina logra una sensibilidad de 80-90% para detectar PE a las 12 semanas, con sólo 10% de falsos positivos.
Nuestro grupo evaluó los mismos marcadores que se midieron a las 23 semanas y encontró que el único marcador con una diferencia significativa respecto a lo que sucede en las mujeres controles fue el PlGF, que es un factor vasculogénico: las mujeres que desarrollaron PE meses después tuvieron una reducción del PlGF en la muestra tomada a las 12 semanas de gestación. Los casos severos fueron sólo nueve, pero en ellos se encontraron elementos que se asociaron en forma significativa con la aparición de la enfermedad meses después: el PlGF y su antagonista el sFlt1, que estaba significativamente aumentado en las mujeres que desarrollarían PE severa, en comparación con los controles. Por otra parte, la endoglina soluble, que apareció como un elemento interesante a las 23 semanas, no tendría mayor importancia a las 12 semanas. Lo interesante es que la combinación de doppler de arteria uterina con los marcadores bioquímicos que resultaron significativos para la predicción de PE severa tiene una sensibilidad de 44%, con 5% de falsos positivos.
Asumiendo que es posible predecir la aparición de preeclampsia, habría que establecer las medidas de prevención que se deberían aplicar a las pacientes de riesgo; sin embargo, ningún elemento ha demostrado utilidad. Los metaanálisis demuestran que la Aspirina disminuye hasta en 15% la incidencia de esta enfermedad, pero en los estudios controlados no se ha encontrado una diferencia significativa en la incidencia de PE en mujeres con doppler de arteria uterina alterado tratadas con Aspirina, en comparación con el grupo control; en cambio, en el grupo tratado aumentó la tasa de desprendimiento placentario, que subió de 2 a 4%. Por otra parte, por ser una enfermedad que se caracteriza por aumento del estrés oxidativo se pensó que las vitaminas antioxidantes podrían jugar un rol en la prevención de la PE, pero en estudios realizados en pacientes de alto riesgo, así como en otro estudio efectuado en pacientes de bajo riesgo, tampoco se encontraron diferencias significativas en la incidencia de PE y RCF en el grupo tratado con vitaminas antioxidantes, en comparación con placebo.
Actualmente está en curso un estudio multicéntrico nacional, en el que están participando las unidades de medicina materno fetal de los hospitales Clínico de la U. de Chile, San José, Barros Luco, San Borja Arriarán y de los Ángeles, donde los resultados preliminares de un estudio piloto mostraron que en las pacientes con doppler de arterias uterinas alterado que recibían vitamina antioxidante, la tasa de PE y RCF severos bajaba de 19 a 10%.
Actualmente no existen medidas de prevención probadamente útiles para las patologías asociadas a insuficiencia placentaria, pero está en estudio la utilidad de los antioxidantes.

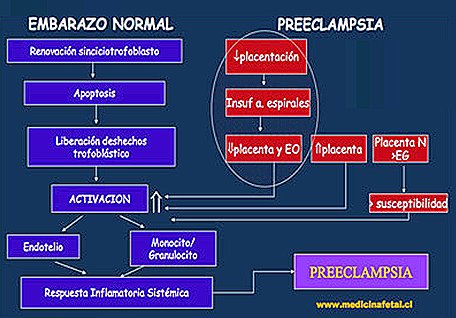 Figura 1. Fisiopatología de la Preeclampsia (1).
Figura 1. Fisiopatología de la Preeclampsia (1).

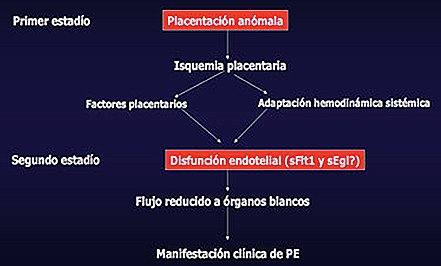 Figura 2. Estadios de la preeclampsia.
Figura 2. Estadios de la preeclampsia.

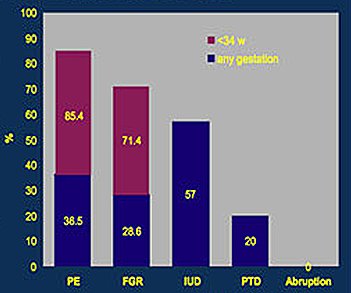 Figura 3. Tasa de detección de diferentes patologías usando doppler de arteria uterina a las 23 semanas.
Figura 3. Tasa de detección de diferentes patologías usando doppler de arteria uterina a las 23 semanas.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es una transcripción editada y revisada de una conferencia que se dictó en el Congreso Conjunto de Nefrología, Hipertensión y Trasplante realizado en Pucón entre el 26 y el 29 de septiembre de 2007. El congreso fue organizado por las Sociedades Chilenas de Nefrología, Hipertensión y Trasplante. El presidente de la Sociedad Chilena de Nefrología fue el Dr. Alejandro Cotera, la secretaria ejecutiva fue la Dra. María Eugenia Sanhueza y la directora del curso precongreso fue la Dra. Gloria Valdés.
 Expositor:
Mauro Parra[1]
Expositor:
Mauro Parra[1]

Citación: Parra M. Prediction and prevention of placental dysfunction (preeclampsia and RCF). Medwave 2008 Ago;8(7):e555 doi: 10.5867/medwave.2008.07.555
Fecha de publicación: 1/8/2008

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.