 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Este texto completo es una transcripción editada y revisada de una conferencia que se dictó en el XII Congreso Chileno de Geriatría y Gerontología realizado en Santiago entre el 20 y el 22 de agosto de 2008. El congreso fue organizado por la Sociedad de Geriatría y Gerontología de Chile presidida por el Dr. Augusto Brizzolara Smith y el Presidente del Congreso fue el Dr. Mario Grosman.
A medida que la población envejece, aumenta su probabilidad de desarrollar hipertensión arterial (HTA). Los estudios disponibles demuestran que las personas que llegan a los 65 años de edad sin hipertensión tienen 90% de probabilidades de desarrollar esta condición durante el resto de sus vidas. Las proyecciones indican que en 2020 habrá 70 millones de hipertensos en los Estados Unidos, lo que equivale a un tercio de la población de ese país (1). La mayor parte de los hipertensos se acumula en el grupo etario de los adultos mayores: prácticamente la mitad son mayores de 60 años (Fig. 1).
La mayor parte de los adultos mayores hipertensos se encuentra en el rango de hipertensión sistólica aislada (HSA), con cifras sobre 140 mmHg. La prevalencia de este tipo de hipertensión aumenta con la edad, afectando a 73% de los mayores de 75 años (2). Los hipertensos sistodiastólicos corresponden a un porcentaje bastante menor y la minoría tiene hipertensión diastólica aislada (3). Por otro lado, sólo la cuarta parte de los hipertensos logra el control de esta condición con fármacos. Dado que la HSA es el fenómeno más frecuente en esta población se podría pensar que los médicos y el sistema de salud en general están atentos a pesquisar y controlar este factor de riesgo, pero la realidad es bastante distinta: estudios estadounidenses (4, 5) demuestran que sólo 23,6% de estos pacientes alcanza las metas de presión sistólica y diastólica (Fig. 2).
Figura 2. En Estados Unidos sólo uno de cada cuatro pacientes alcanza las metas de presión arterial.
En Europa, a pesar de que existen sistemas de salud socializados y solidarios, en los que muchas veces los pacientes no tienen que pagar sus medicamentos, los resultados no son drásticamente mejores; por ejemplo, en Inglaterra sólo 40% de la población de hipertensos está bien controlada y en España esta cifra no supera el 20% (6), tal como se ilustra en la siguiente imagen. Por lo tanto, la realidad a la cual se enfrenta el médico es que un gran número de pacientes no se está controlando de manera adecuada (Fig. 3).
Durante mucho tiempo se creyó que la HSA no tenía un rol importante en el desarrollo de consecuencias de la hipertensión y que era el paciente con presión diastólica o diferencial alta el que sufría accidentes cerebrovasculares (ACV), infartos al miocardio (IAM) e insuficiencia cardíaca. Sin embargo, los estudios más recientes de la OMS atribuyen 62% de los casos de ACV y 49% de la cardiopatía isquémica a la HSA (7). Además, 76% de los casos de “enfermedad hipertensiva”, que corresponde a hipertensión esencial, cardiopatía hipertensiva y enfermedad renal hipertensiva, sería causados por la HSA. El impacto de esto es enorme: en todo el mundo estas cifras equivalen a 7,1 millones de muertes (12,8% de las muertes totales) y 64,3 millones de años de vida ajustados en función de la discapacidad (4,4% del total). Por lo tanto, hoy en día es imprescindible cambiar el enfoque para ocuparse también de aquel adulto mayor en el que se pesquisan cifras de 160/80 mmHg (Fig. 4).
Figura 4. Eventos cardiovasculares atribuibles a la hipertensión sistólica aislada.
En resumen, la probabilidad de hipertensión aumenta con la edad, la incidencia de HSA aumenta en personas mayores de 65 años y tan sólo 20 a 30% de ellas logra un buen control.
Los cambios en el estilo de vida son claramente útiles para reducir la presión arterial. El estudio TONE, realizado en 975 personas de 60 a 80 años de edad demostró que la restricción de sal a 40 mEq/día, la baja de peso o la combinación de ambos reduce en 28% la incidencia de eventos cardiovasculares, es decir, según los resultados de este estudio estas intervenciones no sólo disminuyen la presión, lo que se podría considerar como un hecho aislado, sino que además reducen las consecuencias de la hipertensión (8).
El aporte de potasio en la dieta se recomienda con frecuencia en el tratamiento de pacientes con hipertensión; sin embargo, no existe evidencia clara que apoye esta medida. En julio de 2006 se publicó un metaanálisis con base en la Cochrane Library en el que se encontró sólo dos trabajos aceptables desde el punto de vista metodológico, y en éstos los pacientes que recibieron potasio no mejoraron sus cifras tensionales sistólicas ni diastólicas en comparación con los controles (9).
La restricción moderada de sal por sí sola es beneficiosa según los estándares de la Medicina Basada en la Evidencia. Los autores de un metaanálisis publicado en 2004 y revisado en 2005 concluyeron que basta una reducción moderada del consumo de sal durante cuatro semanas o más para lograr una disminución significativa de la presión arterial, asociada a cambios en la incidencia posterior de eventos cardiovasculares (10). Por otra parte, los adultos mayores son más sensibles a las restricciones de sal. Normalmente la presión sistólica tiende a aumentar con el paso de los años, mientras que la diastólica se mantiene o baja levemente, a la vez que aumenta la activación del sistema renina-angiotensina-aldosterona. Esto último hace que los adultos mayores sean más sensibles a la ingesta de sodio, de modo que los ancianos se benefician más con la restricción de sal y probablemente mientras más años pasen, más sensibles serán a esta herramienta terapéutica.
El aporte de calcio también se ha considerado útil, pero en una revisión de The Cochrane Library sobre el tema se encontró que la calidad de los trabajos es muy pobre para sacar conclusiones o tomar alguna decisión al respecto (11). Por lo tanto y hasta este momento, se puede decir que el aporte de calcio no ha demostrado ninguna utilidad.
Al magnesio, también llamado “el ión olvidado”, se le ha atribuido históricamente un rol en la modulación de la presión arterial; de hecho, el sulfato de magnesio se utiliza en la preeclampsia y está incluido en algunos protocolos de tratamiento intensivo de pacientes con accidentes vasculares y presiones altas. Sin embargo, la evidencia no ha logrado demostrar su utilidad, ya que la calidad de los estudios que han evaluado su uso en hipertensión no permite extraer conclusiones definitivas (12). Mientras no existan estudios apropiados no es obligatorio administrarlo.
La evaluación del impacto de diversas técnicas de relajación sobre la presión arterial en hipertensos demostró que dichas técnicas logran disminuir la presión arterial, especialmente aquellas de biofeedback. Sin embargo, sólo un trabajo cumplió con los requisitos metodológicos para medir el impacto sobre el riesgo cardiovascular y en él no se encontraron diferencias entre el grupo en el que se aplicó técnicas de relajación y el grupo control en cuanto a muertes por eventos cardiovasculares, incidencia de IAM o ACV (13).
En resumen, las medidas no farmacológicas cuya utilidad en el tratamiento de la hipertensión se ha demostrado son la restricción moderada del consumo de sal, la baja de peso y el hábito de hacer ejercicio en forma regular.
La aplicación de la metodología de la Medicina Basada en la Evidencia ha demostrado que el tratamiento farmacológico de la hipertensión arterial en el adulto mayor tiene beneficios desde el punto de vista de los resultados cardiovasculares, independientemente de el o los medicamentos que se utilicen, salvo algunos como la doxazocina.
En los párrafos anteriores se mencionó la importancia de la HSA como fenómeno propio del adulto mayor, que repercute en órganos diana como corazón, cerebro y riñones; por esto numerosos autores han realizado revisiones sistemáticas y metaanálisis sobre este aspecto. Staessen y colaboradores publicaron en 2000 una revisión de todos los trabajos dedicados al tratamiento de la HSA con distintos fármacos, para evaluar si el tratamiento farmacológico alteraba o no el curso de esta patología (14). Los autores observaron reducciones en las tasas de mortalidad total, mortalidad cardiovascular y eventos cardiovasculares en general (Fig. 5).
Estos hallazgos se confirmaron en una revisión publicada en enero de 2008 (15). Es decir, cuando se trata la hipertensión, sea sistólica o sistodiastólica en el adulto mayor, se logra disminuir significativamente las complicaciones cardiovasculares.
Otro problema que se asocia a la hipertensión en el adulto mayor es el déficit cognitivo. Esta enfermedad no sólo conduce a demencia vascular, sino que también es un factor de riesgo para desarrollar cualquier tipo de demencia, entre ellas el Alzheimer. Por lo tanto es importante saber si al tratar la HTA se logra disminuir la incidencia de demencia, pero en la mayoría de los grandes estudios publicados ha sido difícil evaluar esta hipótesis. El estudio Syst-EUR (Systolic Hypertension in Europe) mostró que en los hipertensos tratados mejora la capacidad cognitiva y disminuye el riesgo de demencia (16).
En cambio, una revisión de la Cochrane Library sobre el tema es menos optimista: en ella se analizaron los datos del Syst-EUR y se concluyó que, si bien el riesgo disminuye en 50%, es necesario tratar 390 pacientes y normalizar sus cifras tensionales durante un año para prevenir la aparición de un evento de demencia; y que no hay evidencia convincente para afirmar que el tratamiento reduzca la aparición de demencia, debido principalmente a fallas metodológicas en los estudios analizados (17).
Algunos trabajos posteriores a esta revisión han tratado de evaluar por qué no se observaron los resultados esperados, desde el punto de vista estadístico, en cuanto a demencia, a pesar de resultados tan potentes como los del Syst-EUR, que encontró reducciones de 50% en la incidencia de dicha condición. Aparentemente el problema radica en que algunos estudios son muy heterogéneos, como el estudio SCOPE (Study on Cognition and Prognosis in the Elderly), que es uno de los que más peso tiene en contra del beneficio del tratamiento antihipertensivo en la incidencia de demencia. Cuando se elimina el estudio SCOPE del análisis y se analiza un grupo poco heterogéneo de trabajos, aparece un beneficio estadísticamente significativo del tratamiento activo de la HTA comparado con placebo. Por lo tanto, hasta el momento no es posible afirmar que tratando la hipertensión se logrará disminuir la incidencia de demencia en el mundo, pero es probable que esta hipótesis se compruebe en algún tiempo más.
Tanto en el JNC-7 (Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure) como en las guías europeas, se ha establecido que en población general adulta mayor los valores debieran ser inferiores a 140/90 y en aquellos pacientes que tienen diabetes o son portadores de insuficiencia renal crónica, los valores debieran ser menores de 130/80. Desde el punto de vista del geriatra, cabe preguntarse si estas cifras son adecuadas para todos los pacientes adultos mayores, considerando que muchos de ellos tienen tendencia a caídas, a hipotensión o sufren trastornos del equilibrio o de la marcha.
En un trabajo publicado en JAGS (Journal of the American Geriatrics Society) en marzo del 2007 se tomó una cohorte de 4.071 pacientes mayores de 80 años y se observó que, si bien los pacientes con hipertensión no controlada tenían mayor mortalidad, de los pacientes con hipertensión arterial controlada el subgrupo con presiones más bajas tenía menor sobrevida a cinco años, fenómeno que se hace más evidente al dividir a los pacientes según sus cifras de presión sistólica (18). Esto sugiere que en el tratamiento del adulto mayor hipertenso, la necesidad de tratar y el rango que se desea mantener se deben establecer en forma individual (Fig. 6).
Figura 6. Sobrevida de pacientes de 80 años, hipertensos controlados, según cifras tensionales.
En mayo de 2008 se publicó el estudio HYVET (Hypertension in the Very Elderly Trial), que consistió en asignar a 3.845 individuos en forma aleatoria para recibir placebo o indapamida en dosis de 1,5 mg de liberación retardada, más perindropil, un IECA, en caso de que no se lograran las metas de presión preestablecidas (19). Como primera conclusión, el estudio mostró que el uso de indapamida, con o sin perindopril, es efectivo para bajar la presión arterial; pero el hallazgo más relevante fue que el tratamiento de la HTA en ancianos mayores de 80 años redujo la muerte por causa cardíaca (infarto, insuficiencia cardíaca fatal o muerte súbita) en 39%, la mortalidad general en 21% y la mortalidad por causas cardiovascular, en 33%. En cuanto a morbilidad, hubo una reducción de 64% en la incidencia de insuficiencia cardíaca de cualquier tipo (Tabla I).
En resumen, hoy en día está claro que los adultos mayores portadores de HTA deben ser tratados, especialmente en los casos de HSA. Los pacientes mayores de 80 años también se benefician con el tratamiento de la HTA, pero es necesario determinar con sumo cuidado las metas de presión arterial para no aumentar el riesgo de mortalidad por otras causas.
Las guías europeas para el tratamiento de la HTA, que han sido un gran aporte en los últimos años, sugieren considerar no sólo en las cifras de tensión arterial, sino también la presencia de otros factores de riesgo cardiovascular, como diabetes mellitus, insuficiencia renal, antecedentes familiares fuertes, antecedente de alteraciones en el sistema renina-angiotensina-aldosterona, en el momento de decidir el plan de tratamiento más adecuado para una persona en particular. El concepto es evaluar el riesgo cardiovascular total o global de un individuo y no tratar una cifra de presión arterial aislada.
Los principales estudios clínicos han demostrado que los pacientes adultos mayores por lo general necesitan tratamiento con múltiples agentes antihipertensivos para llegar a la meta de presión arterial y mantenerse en ella (20, 21). El número de agentes antihipertensivos que requieren es dos a cuatro en promedio (Fig. 7).
Otro obstáculo importante para lograr las metas de presión arterial es la falta de adherencia de los pacientes, que se relaciona con el número de dosis diarias; por ello resultan muy útiles los preparados farmacéuticos que incluyen más de una droga, entre los cuales los más comunes son aquellos que asocian diuréticos e inhibidores de la enzima convertidora de angiotensina (IECA), o diuréticos y antagonistas del receptor de angiotensina II (ARAII). También existen mezclas de bloqueadores de canales de calcio con ARAII o con IECA. Esto mejora las posibilidades de manejo de una condición que se controla en sólo 15% de los casos con una sola droga y en 80%, con dos drogas.
Los betabloqueadores son eficaces para prevenir eventos cardiovasculares mayores, como IAM, pero a diferencia de otras clases de fármacos no tienen tanta utilidad para prevenir accidentes vasculares encefálicos (AVE). Esto es de gran importancia para los adultos mayores, porque tiene que ver con la pérdida de la capacidad cognitiva. Un estudio reciente demuestra que la incidencia de AVE es 16% mayor en los pacientes tratados con beta bloqueadores que en los que reciben otros hipotensores (22). Por lo tanto, el uso de estos fármacos se debe limitar a los pacientes portadores de enfermedad coronaria, insuficiencia cardíaca diastólica y algunos tipos de arritmia.
Los diuréticos son los fármacos más importantes desde el punto de vista poblacional, debido a su excelente relación costo/eficacia, hecho que se confirmó en el estudio ALLHAT del año 2002. Sin embargo, se deben tomar algunas precauciones, considerando que se asocian a mayor incidencia de diabetes, con el consiguiente riesgo para el grupo de pacientes, cada vez mayor, que está propenso al síndrome metabólico. El estudio HYVET demuestra que en mayores de 80 años los diuréticos también son útiles, aunque en este estudio se utilizó indapamida de liberación retardada, fármaco más caro que la hidroclorotiazida (19); asimismo, la mayoría de los grandes estudios se han hecho con clortalidona, que no es lo mismo que usar hidroclorotiazida; se supone que el efecto de clase es el mismo, pero esto no está totalmente comprobado.
Los IECA son considerados en todos los consensos internacionales como drogas de segunda línea. Habitualmente no se inicia el tratamiento de la hipertensión con estas drogas, a menos que el paciente tenga alguna condición especial, como diabetes tipo 2, insuficiencia cardíaca o infarto previo. En el año 2003 se publicó un importante trabajo australiano, el ANBP2, en el que se sugiere que los IECA pueden ser superiores a las tiazidas en cuanto a mortalidad cardiovascular, aun en población general sin factores de riesgo cardiovascular (23).
Los ARAII se deben utilizar en caso de intolerancia a los inhibidores de enzima convertidora o aprovechando sus combinaciones comerciales con otros antihipertensivos. Dentro de esta familia, el único que ha demostrado eficacia en disminuir la morbimortalidad como outcome combinado en hipertensión aislada, es decir, sin infarto ni insuficiencia cardíaca, es el losartan, según los resultados del estudio LIFE. Varios metaanálisis muestran que en general los ARAII tienen peores resultados que los IECA en IAM y muerte cardiovascular (24-27), tal como se muestra en la Tabla II.
Tabla II. Metaanálisis de estudios con IECA y ARAII.
Los bloqueadores de canales de calcio tienen un rol muy importante en los adultos mayores, ya que permiten tratar en forma específica la HSA, que es la hipertensión típica de este grupo etario. Estos fármacos son de primera línea en pacientes con HSA o en los portadores de angor estable, aunque son más caros; según el estudio ALLHAT, son comparables a clortalidona en cuanto a prevención de accidente vascular y mortalidad cardiovascular.
El aliskiren, un inhibidor directo de la renina, es una de las novedades del arsenal terapéutico antihipertensivo, solo o en combinación con otros fármacos. En el estudio ALOFT (Aliskiren Observation of Heart Failure Treatment) se demostró que aliskiren mejora los niveles de péptido natriurético auricular y en el AVOID (Aliskiren in the Evaluation of Proteinuria in Diabetes), que tiene un efecto de protección renal. No obstante, hoy en día sólo es posible afirmar que esta droga genera una repercusión de tipo neuroendocrina eficaz, ya que todavía no se ha evaluado su resultado a largo plazo en cuanto a mortalidad y eventos cardiovasculares.
Las recomendaciones del organismo inglés NICE (Instituto Nacional Inglés para la Excelencia Clínica y de Salud), que son sencillas y razonables en términos del manejo del riesgo cardiovascular, establecen las siguientes etapas:

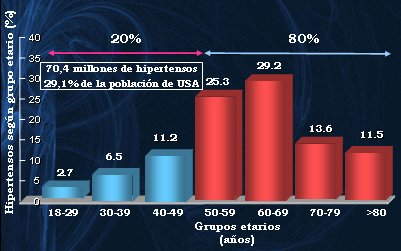 Figura 1. Pacientes hipertensos en Estados Unidos, distribuidos por edad, según proyección para año 2020.
Figura 1. Pacientes hipertensos en Estados Unidos, distribuidos por edad, según proyección para año 2020.

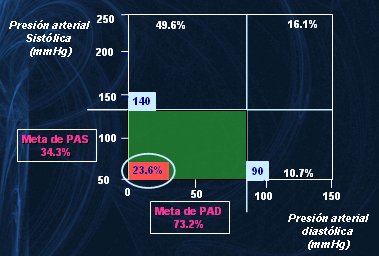 Figura 2. En Estados Unidos sólo uno de cada cuatro pacientes alcanza las metas de presión arterial.
Figura 2. En Estados Unidos sólo uno de cada cuatro pacientes alcanza las metas de presión arterial.

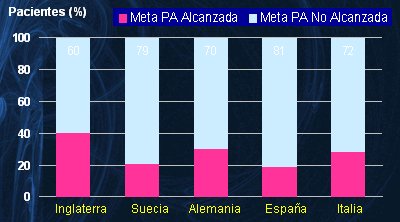 Figura 3. Porcentaje de hipertensos tratados que logra metas tensionales en cinco países de Europa. Meta de presión arterial: < 140/90 mmHg.
Figura 3. Porcentaje de hipertensos tratados que logra metas tensionales en cinco países de Europa. Meta de presión arterial: < 140/90 mmHg.

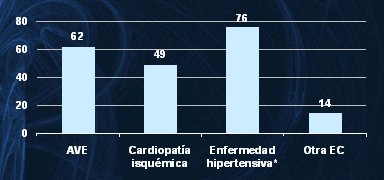 Figura 4. Eventos cardiovasculares atribuibles a la hipertensión sistólica aislada.
Figura 4. Eventos cardiovasculares atribuibles a la hipertensión sistólica aislada.

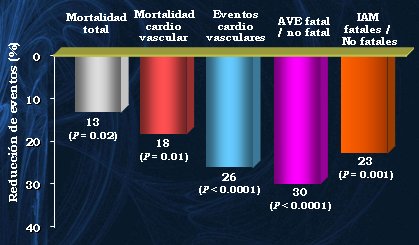 Figura 5. Metaanálisis de estudios clínicos (SHEP, Syst-EUR, Syst-China) en pacientes con HSA (n = 15. 693).
Figura 5. Metaanálisis de estudios clínicos (SHEP, Syst-EUR, Syst-China) en pacientes con HSA (n = 15. 693).

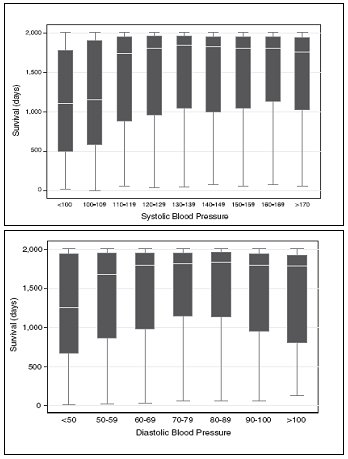 Figura 6. Sobrevida de pacientes de 80 años, hipertensos controlados, según cifras tensionales.
Figura 6. Sobrevida de pacientes de 80 años, hipertensos controlados, según cifras tensionales.

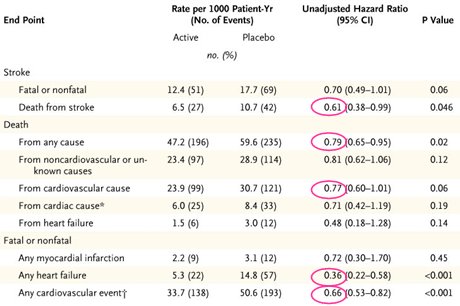 Tabla I. Estudio HYVET: principales objetivos fatales y no fatales en la población con intención de tratar.
Tabla I. Estudio HYVET: principales objetivos fatales y no fatales en la población con intención de tratar.

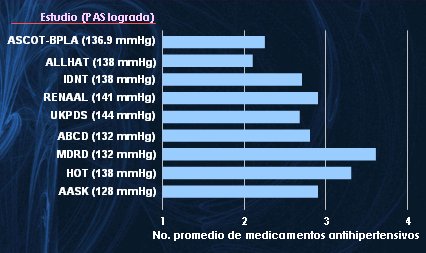 Figura 7. Número de agentes antihipertensivos necesarios para alcanzar las metas de presión arterial en adultos mayores.
Figura 7. Número de agentes antihipertensivos necesarios para alcanzar las metas de presión arterial en adultos mayores.

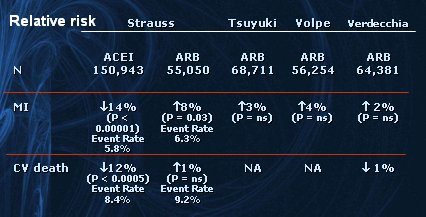 Tabla II. Metaanálisis de estudios con IECA y ARAII.
Tabla II. Metaanálisis de estudios con IECA y ARAII.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es una transcripción editada y revisada de una conferencia que se dictó en el XII Congreso Chileno de Geriatría y Gerontología realizado en Santiago entre el 20 y el 22 de agosto de 2008. El congreso fue organizado por la Sociedad de Geriatría y Gerontología de Chile presidida por el Dr. Augusto Brizzolara Smith y el Presidente del Congreso fue el Dr. Mario Grosman.
 Autor:
Homero Gac Espínola[1]
Autor:
Homero Gac Espínola[1]

Citación: Gac H. Innovations in hypertension treatment in the elderly. Medwave 2009 Mar;9(3):e3832 doi: 10.5867/medwave.2009.03.3832
Fecha de publicación: 1/3/2009

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Franklin SS. Ageing and hypertension: the assessment of blood pressure indices in predicting coronary heart disease. J Hypertens Suppl. 1999 Dec;17(5):S29-36. | PubMed |
Franklin SS. Ageing and hypertension: the assessment of blood pressure indices in predicting coronary heart disease. J Hypertens Suppl. 1999 Dec;17(5):S29-36. | PubMed | Farsang C, Sleight P. Isolated systolic hypertension: cardiovascular risk and treatment benefits. J Hypertens. 2001 Dec;19(12):2279-81. | CrossRef | PubMed |
Farsang C, Sleight P. Isolated systolic hypertension: cardiovascular risk and treatment benefits. J Hypertens. 2001 Dec;19(12):2279-81. | CrossRef | PubMed | Lapuerta P, L’Italien G. K029: Population blood pressure control in patients with diabetes and congestive heart failure. Am J Hypertens. 1999 Apr; 12:92A. | CrossRef | Link |
Lapuerta P, L’Italien G. K029: Population blood pressure control in patients with diabetes and congestive heart failure. Am J Hypertens. 1999 Apr; 12:92A. | CrossRef | Link | Burt VL, Cutler JA, Higgins M, Horan MJ, Labarthe D, Whelton P, et al. Trends in the prevalence, awareness, treatment, and control of hypertension in the adult US population. Data from the health examination surveys, 1960 to 1991. Hypertension. 1995 Jul;26(1):60-9. | CrossRef | PubMed |
Burt VL, Cutler JA, Higgins M, Horan MJ, Labarthe D, Whelton P, et al. Trends in the prevalence, awareness, treatment, and control of hypertension in the adult US population. Data from the health examination surveys, 1960 to 1991. Hypertension. 1995 Jul;26(1):60-9. | CrossRef | PubMed | Whyte JL, Lapuerta P, L'Italien GJ, Franklin SS. The challenge of controlling systolic blood pressure: data from the National Health and Nutrition Examination Survey (NHANES III), 1988--1994. J Clin Hypertens (Greenwich). 2001 Jul-Aug;3(4):211-6. | CrossRef | PubMed |
Whyte JL, Lapuerta P, L'Italien GJ, Franklin SS. The challenge of controlling systolic blood pressure: data from the National Health and Nutrition Examination Survey (NHANES III), 1988--1994. J Clin Hypertens (Greenwich). 2001 Jul-Aug;3(4):211-6. | CrossRef | PubMed | Wolf-Maier K, Cooper RS, Kramer H, Banegas JR, Giampaoli S, Joffres MR, et al. Hypertension treatment and control in five European countries, Canada, and the United States. Hypertension. 2004 Jan;43(1):10-7. Epub 2003 Nov 24. | CrossRef | PubMed |
Wolf-Maier K, Cooper RS, Kramer H, Banegas JR, Giampaoli S, Joffres MR, et al. Hypertension treatment and control in five European countries, Canada, and the United States. Hypertension. 2004 Jan;43(1):10-7. Epub 2003 Nov 24. | CrossRef | PubMed | Lawes CM, Vander Hoorn S, Law MR, Elliott P, MacMahon S, Rodgers A. Blood pressure and the global burden of disease 2000. Part II: estimates of attributable burden. J Hypertens. 2006 Mar;24(3):423-30. | CrossRef | PubMed |
Lawes CM, Vander Hoorn S, Law MR, Elliott P, MacMahon S, Rodgers A. Blood pressure and the global burden of disease 2000. Part II: estimates of attributable burden. J Hypertens. 2006 Mar;24(3):423-30. | CrossRef | PubMed | Whelton PK, Appel LJ, Espeland MA, Applegate WB, Ettinger WH Jr, Kostis JB, et al. Sodium reduction and weight loss in the treatment of hypertension in older persons: a randomized controlled trial of nonpharmacologic interventions in the elderly (TONE). TONE Collaborative Research Group. JAMA. 1998 Mar 18;279(11):839-46. | CrossRef | PubMed |
Whelton PK, Appel LJ, Espeland MA, Applegate WB, Ettinger WH Jr, Kostis JB, et al. Sodium reduction and weight loss in the treatment of hypertension in older persons: a randomized controlled trial of nonpharmacologic interventions in the elderly (TONE). TONE Collaborative Research Group. JAMA. 1998 Mar 18;279(11):839-46. | CrossRef | PubMed | Beyer FR, Dickinson HO, Nicolson DJ, Ford GA, Mason J. Combined calcium, magnesium and potassium supplementation for the management of primary hypertension in adults. Cochrane Database Syst Rev. 2006 Jul 19;3. | PubMed |
Beyer FR, Dickinson HO, Nicolson DJ, Ford GA, Mason J. Combined calcium, magnesium and potassium supplementation for the management of primary hypertension in adults. Cochrane Database Syst Rev. 2006 Jul 19;3. | PubMed | He FJ, MacGregor GA. Effect of longer-term modest salt reduction on blood pressure. Cochrane Database Syst Rev. 2004;(3) | PubMed |
He FJ, MacGregor GA. Effect of longer-term modest salt reduction on blood pressure. Cochrane Database Syst Rev. 2004;(3) | PubMed | Dickinson HO, Nicolson DJ, Cook JV, Campbell F, Beyer FR, Ford GA, et al. Calcium supplementation for the management of primary hypertension in adults. Cochrane Database Syst Rev. 2006 Apr 19;(2) | PubMed |
Dickinson HO, Nicolson DJ, Cook JV, Campbell F, Beyer FR, Ford GA, et al. Calcium supplementation for the management of primary hypertension in adults. Cochrane Database Syst Rev. 2006 Apr 19;(2) | PubMed | Dickinson HO, Nicolson DJ, Campbell F, Cook JV, Beyer FR, Ford GA, et al. Magnesium supplementation for the management of essential hypertension in adults. Cochrane Database Syst Rev. 2006 Jul 19;3. | PubMed |
Dickinson HO, Nicolson DJ, Campbell F, Cook JV, Beyer FR, Ford GA, et al. Magnesium supplementation for the management of essential hypertension in adults. Cochrane Database Syst Rev. 2006 Jul 19;3. | PubMed | Dickinson HO, Campbell F, Beyer FR, Nicolson DJ, Cook JV, Ford GA, et al. Relaxation therapies for the management of primary hypertension in adults. Cochrane Database Syst Rev. 2008 Jan 23;(1) | PubMed |
Dickinson HO, Campbell F, Beyer FR, Nicolson DJ, Cook JV, Ford GA, et al. Relaxation therapies for the management of primary hypertension in adults. Cochrane Database Syst Rev. 2008 Jan 23;(1) | PubMed | Staessen JA, Gasowski J, Wang JG, Thijs L, Den Hond E, Boissel JP, et al. Risks of untreated and treated isolated systolic hypertension in the elderly: meta-analysis of outcome trials. Lancet. 2000 Mar 11;355(9207):865-72. | CrossRef | PubMed |
Staessen JA, Gasowski J, Wang JG, Thijs L, Den Hond E, Boissel JP, et al. Risks of untreated and treated isolated systolic hypertension in the elderly: meta-analysis of outcome trials. Lancet. 2000 Mar 11;355(9207):865-72. | CrossRef | PubMed | Moser M, Cushman WC, Ziegler MG. The treatment of hypertension in the elderly. J Clin Hypertens (Greenwich). 2008 Jan;10(1):58-68. | CrossRef | PubMed |
Moser M, Cushman WC, Ziegler MG. The treatment of hypertension in the elderly. J Clin Hypertens (Greenwich). 2008 Jan;10(1):58-68. | CrossRef | PubMed | Forette F, Seux ML, Staessen JA, Thijs L, Birkenhäger WH, Babarskiene MR, et al. Prevention of dementia in randomised double-blind placebo-controlled Systolic Hypertension in Europe (Syst-Eur) trial. Lancet. 1998 Oct 24;352(9137):1347-51. | CrossRef | PubMed |
Forette F, Seux ML, Staessen JA, Thijs L, Birkenhäger WH, Babarskiene MR, et al. Prevention of dementia in randomised double-blind placebo-controlled Systolic Hypertension in Europe (Syst-Eur) trial. Lancet. 1998 Oct 24;352(9137):1347-51. | CrossRef | PubMed | McGuinness B, Todd S, Passmore P, Bullock R. The effects of blood pressure lowering on development of cognitive impairment and dementia in patients without apparent prior cerebrovascular disease. Cochrane Database Syst Rev. 2006 Apr 19;(2) | PubMed |
McGuinness B, Todd S, Passmore P, Bullock R. The effects of blood pressure lowering on development of cognitive impairment and dementia in patients without apparent prior cerebrovascular disease. Cochrane Database Syst Rev. 2006 Apr 19;(2) | PubMed | Oates DJ, Berlowitz DR, Glickman ME, Silliman RA, Borzecki AM. Blood pressure and survival in the oldest old. J Am Geriatr Soc. 2007 Mar;55(3):383-8. | CrossRef | PubMed |
Oates DJ, Berlowitz DR, Glickman ME, Silliman RA, Borzecki AM. Blood pressure and survival in the oldest old. J Am Geriatr Soc. 2007 Mar;55(3):383-8. | CrossRef | PubMed | Beckett NS, Peters R, Fletcher AE, Staessen JA, Liu L, Dumitrascu D, et al. Treatment of hypertension in patients 80 years of age or older. N Engl J Med. 2008 May 1;358(18):1887-98. Epub 2008 Mar 31. | CrossRef | PubMed |
Beckett NS, Peters R, Fletcher AE, Staessen JA, Liu L, Dumitrascu D, et al. Treatment of hypertension in patients 80 years of age or older. N Engl J Med. 2008 May 1;358(18):1887-98. Epub 2008 Mar 31. | CrossRef | PubMed | Sica DA. Rationale for fixed-dose combinations in the treatment of hypertension: the cycle repeats. Drugs. 2002;62(3):443-62. | CrossRef | PubMed |
Sica DA. Rationale for fixed-dose combinations in the treatment of hypertension: the cycle repeats. Drugs. 2002;62(3):443-62. | CrossRef | PubMed | Bakris GL. The importance of blood pressure control in the patient with diabetes. Am J Med. 2004 Mar 8;116 Suppl 5A:30S-38S. | CrossRef | PubMed |
Bakris GL. The importance of blood pressure control in the patient with diabetes. Am J Med. 2004 Mar 8;116 Suppl 5A:30S-38S. | CrossRef | PubMed | Lindholm LH, Carlberg B, Samuelsson O. Should beta blockers remain first choice in the treatment of primary hypertension? A meta-analysis. Lancet. 2005 Oct 29-Nov 4;366(9496):1545-53. | CrossRef | PubMed |
Lindholm LH, Carlberg B, Samuelsson O. Should beta blockers remain first choice in the treatment of primary hypertension? A meta-analysis. Lancet. 2005 Oct 29-Nov 4;366(9496):1545-53. | CrossRef | PubMed | Wing LM, Reid CM, Ryan P, Beilin LJ, Brown MA, Jennings GL, et al. A comparison of outcomes with angiotensin-converting--enzyme inhibitors and diuretics for hypertension in the elderly. N Engl J Med. 2003 Feb 13;348(7):583-92. | CrossRef | PubMed |
Wing LM, Reid CM, Ryan P, Beilin LJ, Brown MA, Jennings GL, et al. A comparison of outcomes with angiotensin-converting--enzyme inhibitors and diuretics for hypertension in the elderly. N Engl J Med. 2003 Feb 13;348(7):583-92. | CrossRef | PubMed | Strauss MH, Hall AS. Angiotensin receptor blockers may increase risk of myocardial infarction: unraveling the ARB-MI paradox. Circulation. 2006 Aug 22;114(8):838-54. | CrossRef | PubMed |
Strauss MH, Hall AS. Angiotensin receptor blockers may increase risk of myocardial infarction: unraveling the ARB-MI paradox. Circulation. 2006 Aug 22;114(8):838-54. | CrossRef | PubMed | Tsuyuki RT, McDonald MA. Angiotensin receptor blockers do not increase risk of myocardial infarction. Circulation. 2006 Aug 22;114(8):855-60. | CrossRef | PubMed |
Tsuyuki RT, McDonald MA. Angiotensin receptor blockers do not increase risk of myocardial infarction. Circulation. 2006 Aug 22;114(8):855-60. | CrossRef | PubMed |