Este texto completo es la transcripción editada y revisada de la conferencia dictada en el marco del V Congreso de Obstetricia, Ginecología Infantil y Adolescencia, Simposio: Vacunas en la Adolescencia, realizado en Santiago entre los días 31 de agosto al 2 de septiembre de 2006. El evento fue organizado por la Sociedad Chilena de Obstetricia, Ginecología Infantil y Adolescencia.
Presidente: Dra. Pamela Oyarzún.
A continuación se resume la información que los médicos deben conocer para promover en forma adecuada las vacunas que todo adolescente debe recibir, al menos en Chile. Ellas son las vacunas contra hepatitis B, hepatitis A, varicela, coqueluche y, especialmente las niñas, rubéola y papiloma, sin olvidar la vacuna contra la influenza en grupos especiales, como la adolescente embarazada o los adolescentes portadores de enfermedades crónicas.
En agosto de 2006 se habló mucho en los medios sobre el virus de la hepatitis B, a raíz de un brote que ocurrió en Santiago y que afectó a niños con leucemia; pero, aparte de esta situación puntual, la prevalencia sigue siendo baja en Chile (Fig. 1). A pesar de esto, el Ministerio incorporó la vacunación de los lactantes a partir de 2005, siguiendo la recomendación de expertos mundiales que han pronosticado un aumento progresivo de la enfermedad en todo el mundo, aun en los países con endemia baja, por una serie de causas derivadas de la globalización y de los cambios en las conductas sexuales: mayor liberalidad en dichas conductas; reducción de la edad de inicio de la actividad sexual; incremento de la drogadicción endovenosa; intercambio laboral con países vecinos y lejanos (Oriente) de mayor endemia; mayor turismo externo (Amazonas, África, Asia); e inmigración desde zonas con endemia alta o mediana.
Figura 1: Prevalencia de la hepatitis B en el mundo.
La vacuna contra la hepatitis B contiene antígeno de superficie recombinante. A partir del virus hepatitis B se aísla el gen que codifica para el antígeno de superficie; luego se inserta este gen en un vector, en este caso un hongo, el cual produce todas sus proteínas, entre ellas el antígeno de superficie. Finalmente se purifica este antígeno, con el cual se fabrica la vacuna; en conjunto con hidróxido de aluminio como adyuvante. La vacuna produce buena inmunogenicidad (95%), pero se necesitan tres dosis; es muy bien tolerada; no presenta problemas de seguridad; muchas asociaciones con enfermedades crónicas se han ido descartando con el tiempo; y prácticamente no tiene contraindicaciones, si bien la respuesta en inmunodeprimidos es menor.
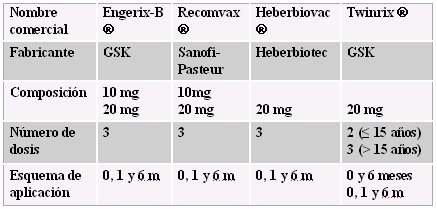
Las vacunas disponibles en Chile (Tabla I) son de varias casas comerciales; algunas son sólo para adultos; otras tienen formulación para adultos y pediátrica; y la vacuna combinada Twinrix se utiliza en un esquema de tres dosis en adolescentes y adultos, una inicial, al mes y a los 6 meses.
Tabla I: Vacunas anti hepatitis B licenciadas en Chile.
En Chile se debe vacunar, al menos, a los grupos de riesgo, entre los que se cuentan los estudiantes y trabajadores del área de la salud; los politransfundidos; los drogadictos por vía endovenosa; los hombres que tienen relaciones sexuales con hombres; los pacientes en diálisis; los residentes de instituciones mentales y centros de detención; los contactos de sujetos HBsAg positivos; las personas con alguna ETS; y las personas que han tenido más de una pareja sexual en los seis meses anteriores.
Por lo tanto, quienes trabajan con adolescentes deben indicar la vacuna al menos a los estudiantes del área de la salud, a los politransfundidos, a los adolescentes drogadictos, a los homosexuales, a los que tienen enfermedades de transmisión sexual o a aquellos que han tenido más de una pareja sexual en los seis meses previos. Sin olvidar que el ideal es aplicar la vacuna en forma universal, antes del inicio de la actividad sexual; por eso, mientras las cohortes recién vacunadas no alcancen la edad adulta, se debe hacer un esfuerzo por vacunar a los niños antes de los 11-12 años de edad.
La situación es diferente con respecto a la hepatitis A. Hace algunas décadas, Chile tuvo una endemia muy elevada; en aquella época, los niños adquirían la hepatitis A a edades muy precoces y rápidamente quedaban protegidos; en consecuencia, la enfermedad era poco notoria desde el punto de vista clínico, se veían pocas insuficiencias hepáticas y era poco frecuente observar brotes.
Aunque parece paradójico, a medida que en un país mejoran las condiciones sanitarias, la endemia de hepatitis A disminuye a un nivel intermedio, las personas se encuentran menos con el virus y por lo tanto llegan a edades mayores en estado de susceptibles y, si se enferman cuando son adolescentes o adultos jóvenes, desarrollan un cuadro más intenso desde el punto de vista clínico y tienen mayor probabilidad de progresar a insuficiencia hepática y requerir trasplante; además, aparecen brotes frecuentes. Esta situación es la que se está viviendo actualmente en Chile, donde la endemia alta pasó a endemia intermedia. En situaciones de endemia baja, la enfermedad aparece en adultos viajeros y los brotes vuelven a ser infrecuentes.
Se sabe que los niños pequeños generalmente hacen una infección completamente asintomática, de modo que el índice asintomático/sintomático es de 14,3 entre 1 y 5 años de edad; pero este índice se revierte rápidamente a medida que pasan los años, lo que significa que a mayor edad es más probable que la infección sea sintomática. El índice asintomático/sintomático tiene los siguientes valores en los distintos grupos etarios (Amstrong, Pediatrics 2002):
1-5 años: 14,30
5-9 años: 1,70
10-17 años: 0,41
18-29 años: 0,37
30-39 años: 0,35
40-49 años: 0,28
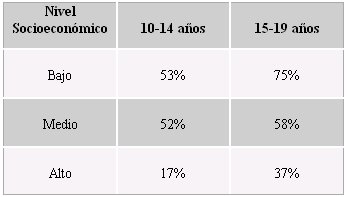
Asimismo, a mayor edad es más probable que el paciente deba hospitalizarse; y la probabilidad de necesitar trasplante hepático se triplica en el grupo de más de 14 años, en comparación con los menores de esa edad (Jacobs, J Arch Ped Adolesc 2000). Lo dicho es un fundamento válido para recomendar la vacuna a los niños que han llegado a la adolescencia sin protección. En cuanto al nivel de protección de los adolescentes en Chile, los datos disponibles de seroprevalencia son un poco antiguos. Las cifras obtenidas en estudios del grupo de Lagos (Tabla II) son algunas de las más recientes; en dichos estudios se observó que los niños estaban bien protegidos en el nivel alto, pero la protección bajaba prácticamente a la mitad en el nivel medio. En el nivel bajo, la seropositividad era mayor en los mayores de 15 años, pero sólo la mitad de los niños de este grupo etario, de nivel socioeconómico bajo, estaban protegidos contra la hepatitis A.
Tabla II: Seropositividad para hepatitis A en adolescentes, según grupo de edad y nivel socioeconómico. Chile, 1988 (CVD CHILE. Rev Med Chile 1999).
El cambio epidemiológico de la hepatitis A en Chile también queda en evidencia al observar que, en 1975, al grupo de los adolescentes correspondía alrededor de 20% del total de las hepatitis, cifra que se duplicó en 2003; es decir, la proporción de adolescentes y adultos mayores, en el total de enfermos, es cada vez más elevada. En 2006, 55% de los casos se han presentado en mayores de 15 años (Epidemiología, MINSAL).
La vacuna contra la hepatitis A es una vacuna inactivada, muy inmunogénica, muy bien tolerada, con episodios adversos poco frecuentes; muy segura, ya que carece de efectos secundarios graves y no tiene contraindicaciones, dado su excelente perfil de seguridad y tolerancia. La eficacia es muy elevada. Entre las vacunas disponibles están las inactivadas: Avaxim(R) 160 y 80 U de Sanofi Pasteur; Abrís(R) 720 y 1440, de GSK; y Vaqta(R), de Merck. Esta última no está licenciada en Chile, pero sí lo están las demás También está disponible la vacuna virosomal Epaxal(R), de Berna. La dosificación, para todas, es de 2 dosis con intervalo de seis meses.
Mis recomendaciones para la vacuna contra la hepatitis A serían colocarla a todo adolescente que no tenga antecedentes de haber sufrido la enfermedad, en el nivel socioeconómico alto y medio; y en el nivel bajo, probablemente sea útil hasta los 15 años de edad. También se debe indicar la vacuna como profilaxis en los contactos de un caso de hepatitis A, en los que se debe administrar hasta una semana después del inicio de los síntomas en el caso índice, plazo en el que resulta una medida eficaz para proteger o atenuar la enfermedad en el caso secundario; si han pasado más de 7 días, en la segunda semana se recomienda asociarla con inmunoglobulina (inmunoglobulina humana corriente de uso intramuscular).
Este año 2006 hubo un cambio en el esquema recomendado para la única vacuna combinada contra hepatitis A y B disponible en Chile, Twinrix(R), debido a que en varios estudios se demostró que en los niños que recibían sólo dos veces, pero con el doble de la dosis, es decir, la dosis del adulto, se obtenía la misma inmunogenicidad y la duración de los anticuerpos era similar. Con este fundamento, ya no hay dos presentaciones de esta vacuna (para adultos y niños), sino sólo la vacuna del adulto, y se inició este año el esquema de dos dosis para los niños menores de 15 años (0 y 6 meses); desde los 15 años en adelante se mantiene el esquema de tres dosis.
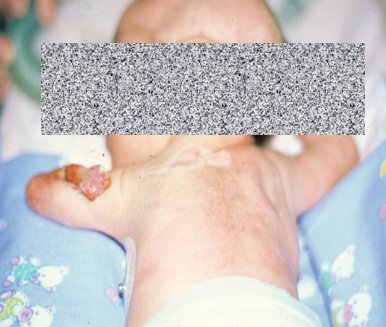
La varicela es otra enfermedad cuya gravedad aumenta en forma significativa con la edad, de modo que los adolescentes y adultos jóvenes tienen más probabilidades de presentar complicaciones como neumonía por varicela, varicela hemorrágica, varicela diseminada o encefalitis varicelatosa, e incluso mortalidad. En el caso de la adolescente embarazada, igual que toda embarazada, hay un riesgo muy elevado de neumonía (10%) y de morir por la enfermedad (3% a 40%). En cuanto al niño, cuando la infección ocurre en el primer trimestre hay riesgo de desarrollar varicela congénita, cuyo resultado más característico es la atrofia de extremidades (Fig. 2); en el segundo semestre hay riesgo de cicatrices y herpes zoster precoz; y si la madre presenta varicela alrededor del parto, el niño puede desarrollar una varicela grave y diseminada, con resultado de muerte o de secuelas importantes.
Figura 2: Varicela congénita.
La vacuna contra varicela es una vacuna a virus vivo atenuado, relativamente inmunogénica, bien tolerada y eficaz, ya que protege contra la enfermedad en 85% de los casos y contra la enfermedad grave en 98% de los casos. En otras palabras, 15% de los vacunados van a presentar la enfermedad si tienen contacto cercano con un niño con varicela, pero presentarán una enfermedad leve; esto no significa que haya habido una falla de la vacuna o de la cadena de frío. La experiencia descrita en los Estados Unidos y en muchos artículos indica que la eficacia real es menor en centros de cuidado diurno y colegios, pero se mantiene el alto grado de protección contra los casos graves, que es lo que más importa. Por ser una vacuna viva está contraindicada en inmunodeprimidos y en mujeres embarazadas.
Las vacunas disponibles en Chile son Varilrix(R), de GSK, y Varicela Biken(R), de Sanofi Pasteur. Se utiliza una dosis entre 1 y 12 años, que posiblemente se cambiará a dos dosis más adelante; y dos dosis a partir de los 13 años, con intervalo de 1 mes por lo menos. Lo más recomendable es que a todo adolescente se le pregunte su historia de varicela y, si no la ha tenido, se le indique la vacuna. Si hay dudas y es factible, se puede solicitar una serología IgG previa, pero esta recomendación no es válida para una población grande, sólo para casos particulares. Si los contactos susceptibles de varicela se vacunan hasta cinco días después de la exposición, la eficacia llega a 50%.
La inmunidad que otorga la vacunación contra coqueluche se va perdiendo progresivamente y no dura más de diez años. En todo el mundo, y también en Chile, se ha descrito un aumento progresivo de los casos de esta enfermedad en adolescentes y adultos jóvenes, a pesar de que en ellos la notificación es muy baja, porque la enfermedad pasa casi inadvertida. En Chile, la proporción de casos en mayores de 10 años aumentó de 15%, en el período 1977-79, a 28% en 1992-94. Lo importante es que los adultos jóvenes con coqueluche pasan mucho tiempo sin que se les haga el diagnóstico y en ese lapso son una fuente de infección para los niños pequeños que los rodean (hijos o hermanos) y que pueden desarrollar formas graves de la enfermedad.
En un estudio efectuado hace algunos años se comprobó que entre los 10 y 11 años de edad, es decir, 4 años después de recibir la última dosis de refuerzo, 33% de los niños habían perdido sus anticuerpos contra coqueluche, cifra que probablemente es mucho mayor a los diez años de haber recibido la vacuna (Abarca y cols. Rev Med Chile 2002).
Por este motivo, y con base en la experiencia de todo el mundo, se creó una vacuna formulada especialmente para adolescentes y adultos, con un contenido muy bajo de todos los antígenos, porque la reactogenicidad aumenta en forma notable con la edad; por lo tanto bastan dosis muy pequeñas de toxoide diftérico y tetánico, y de pertussis, que en este caso es acelular, o sea, purificada. Esta vacuna, llamada Boosterix(R), se licenció en 2002, pero no se ha comercializado y aún no está disponible. Se trata de una vacuna bien tolerada, segura y con una excelente inmunogenicidad, por lo que es probable que salga al mercado en los próximos años.
Cuando esté disponible esta vacuna, así como se debería aplicar un refuerzo contra difteria y tétanos cada 10 años, norma que no se cumple en absoluto, se podrá aplicar un refuerzo contra difteria, tétanos y pertussis acelular, a los 10 años desde la última dosis, es decir, a los 14 años de edad, en Chile, con prioridad para las madres, las mujeres en edad fértil, aquellas que están criando niños o que trabajan con niños pequeños, y el personal de salud.
La rubéola es una enfermedad que tiene un buen nivel de control en Chile, como lo demuestran datos recientes del Ministerio de Salud sobre el número de casos confirmados de rubéola en Chile, que son muy pocos, excepto un brote que hubo en 2005 en la V Región, cuando se presentaron 46 casos de rubéola en grumetes de 18 a 22 años de edad que no habían sido vacunados. En 2003 hubo un solo caso y, en 2004, tres casos, todos en hombres, sobre todo adolescentes, que no fueron vacunados durante la campaña. Este año no se han notificado casos y, gracias a las campañas realizadas en mujeres en edad fértil, no ha habido casos de rubéola congénita confirmados ni notificados desde 2000.
La vacuna se empezó a utilizar en 1983, en una dosis. Los nacidos en 1990 ya tienen dos dosis y se considera que una persona está protegida cuando ha recibido dos dosis de vacuna, lo mismo que en el sarampión. Además, en 1999 se hizo una campaña dirigida a mujeres en edad fértil. Por lo tanto, para tomar alguna decisión sobre esta vacuna se debe tener claro que las mujeres en edad fértil susceptibles son las niñas menores de 16 años que no hayan cumplido el calendario, porque todas las que lo hayan cumplido llevan dos dosis y están protegidas; el grupo entre los 17 y 23 años ha recibido solamente una dosis y si no se vacunaron en la campaña de 1999, no están protegidas; y las mayores de 24 años, que no han recibido nada a menos que se hayan vacunado en la campaña, de lo contrario necesitarían dos dosis de vacuna.
La influenza es un caso especial. Los únicos adolescentes que tienen indicación de recibir la vacuna contra la influenza son las embarazadas adolescentes, como cualquier otra embarazada; los adolescentes con enfermedades crónicas como respiratorias, cardiacas o renales; y los estudiantes del área de la salud. Las vacunas contra la influenza disponibles en Chile son todas inactivadas; las hay fraccionadas (fracciones del virus), de subunidades (antígenos purificados) y virosomales. También hay vacunas vivas de uso nasal, que ya se están utilizando en algunos países del hemisferio norte, pero todavía no llegan a Chile.
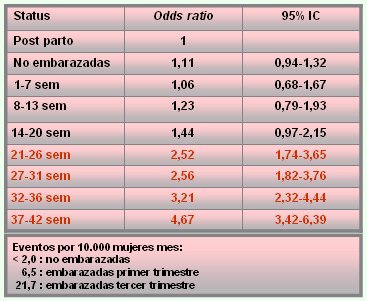
La indicación de la vacunación contra influenza en la embarazada surgió de estudios como el de Neuzil y cols, que demostraron que el riesgo de adquirir la influenza y de presentar episodios relacionados con la influenza es mucho más frecuente en el segundo y tercer trimestre del embarazo que en una mujer normal o postparto (Tabla III). De ahí que en los Estados Unidos y Canadá, inicialmente, y luego en varios países que han ido sumándose a esta medida, se indica la vacunación a toda embarazada que vaya a estar en el tercer trimestre o en puerperio precoz durante la estación de influenza; si la mujer presenta condiciones de riesgo, como enfermedades crónicas, se debe vacunar de todos modos, independiente de la etapa de gestación.
La vacunación es muy segura, incluso en el primer trimestre, porque no se utiliza una vacuna viva sino solamente partes del virus. En Chile se incorporó la vacunación de la embarazada desde 2002, pero la cobertura no habría sido óptima, muchas veces porque los ginecólogos u obstetras no la indican todo lo que debieran.
Tabla III: Riesgo de influenza en la mujer embarazada (Neuzil KM et al Am J Epidemiol 1998).
En el control o atención de adolescentes, se debe confirmar la inmunidad ante infecciones inmunoprevenibles, mediante la anamnesis; basta con preguntar si tuvo la enfermedad o se vacunó contra ella. En el caso de la rubéola es mejor determinar si hubo vacuna, porque es muy difícil hacer un diagnóstico clínico retrospectivo de la enfermedad, porque el dato clínico es muy poco confiable. En varicela basta con la anamnesis, la observación de las cicatrices o el antecedente de haber sido vacunado. En hepatitis A, preguntar si han tenido hepatitis; y en hepatitis B, si han sido vacunados. Con estos elementos se decidirán las indicaciones, como se detalla a continuación.
A todo adolescente se le debe recomendar la vacuna contra la hepatitis B y a los susceptibles según la anamnesis previa, se les debe indicar la vacuna rubéola (en la práctica trivírica, porque no hay disponible vacuna rubéola separada), varicela y/o hepatitis A. En el futuro probablemente se agregará la vacuna contra el virus papiloma en mujeres (no incluida en este documento por ser motivo de otra revisión).
En grupos especiales se debe recomendar la vacuna contra influenza (adolescentes embarazadas y adolescentes con enfermedades crónicas); y si no se puede vacunar universalmente contra hepatitis B, al menos se debe indicar esta vacuna a los alumnos de carreras de salud, a adolescentes de conducta sexual de riesgo (homosexuales, promiscuidad, ETS) y a adolescentes de alto riesgo por historia de politransfusiones o por ser drogadictos endovenosos.






 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de la conferencia dictada en el marco del V Congreso de Obstetricia, Ginecología Infantil y Adolescencia, Simposio: Vacunas en la Adolescencia, realizado en Santiago entre los días 31 de agosto al 2 de septiembre de 2006. El evento fue organizado por la Sociedad Chilena de Obstetricia, Ginecología Infantil y Adolescencia.
Presidente: Dra. Pamela Oyarzún.
 Expositora:
Katia Abarca[1]
Expositora:
Katia Abarca[1]

Citación: Abarca K. Vaccinations during adolescence. Medwave 2006 Nov;6(10):e1268 doi: 10.5867/medwave.2006.10.1268
Fecha de publicación: 1/11/2006

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión