Este texto completo es la transcripción editada y revisada de la conferencia dictada en el marco del V Congreso de Obstetricia, Ginecología Infantil y Adolescencia, realizado en Santiago entre los días 31 de agosto al 2 de septiembre de 2006. El evento fue organizado por la Sociedad Chilena de Obstetricia, Ginecología Infantil y Adolescencia. Presidente: Dra. Pamela Oyarzún.
A continuación se tratará el proceso inflamatorio pelviano (PIP), con especial referencia a las características de esta patología en la adolescencia y a su prevención, tema sobre el cual hay bastante consenso.
La enfermedad inflamatoria pelviana (EIP) corresponde a la infección del tracto genital superior de la mujer, el que habitualmente es estéril; las estructuras que pueden estar afectadas son el endometrio, las tubas uterinas y el peritoneo pelviano. En la gran mayoría de los casos (99%), la infección se debe al ascenso de microorganismos desde el tracto genital inferior; sólo muy ocasionalmente se debe a una infección tubaria retrógrada o por vía iatrogénica.
La incidencia de esta patología es de 10 a 14 casos por 1.000 mujeres en edad fértil, pero la tasa casi se duplica en la población de mujeres de 15 a 24 años, en quienes la cifra es de 18 a 20 casos por 1.000 mujeres. La mortalidad es baja (1%); no así, lamentablemente, la recurrencia, ya que 25%, es decir, de cada cuatro mujeres que tienen un episodio de PIP, una lo repite posteriormente. Se caracteriza por su alta tasa de hospitalizaciones: en los Estados Unidos, donde se presentan 1.000.000 de casos al año, se hospitalizan 200.000, es decir, alrededor de 20%; y en Chile, en el Servicio de Ginecología del Hospital San Borja Arriarán, 2,4% de los egresos en 1991 fueron por esta causa.
El impacto clínico de la EIP es significativo: además de constituir una emergencia médica, su efecto sobre la salud reproductiva de la mujer es muy nocivo; así, todos los estudios señalan que un tercio de los casos de infertilidad femenina se deben a una secuela de PIP. En los primeros estudios, efectuados por Westrom en 1975, ya se describió que la fertilidad de la mujer se va reduciendo con los sucesivos episodios: 13% de las mujeres queda infértil después del primer episodio de PIP; 25% a 30%, después del segundo; y más de 50% después del tercero. Además, todos los estudios señalan que el PIP aumenta en 5 a 9 veces el riesgo de embarazos ectópicos y que, luego de un episodio de PIP, 20% de las mujeres quedan con algia pelviana crónica, incluso con dispareunia grave (Am J Obstet Gynecol 1975; 121:707-13).
En la práctica, la EIP, por su etiología, se debe considerar una enfermedad de transmisión sexual (ETS), de modo que conlleva los mismos factores de riesgo que cualquier ETS: conducta sexual, caracterizada por el inicio precoz de la actividad sexual; corta duración de las parejas monógamas y cambio frecuente de pareja; pareja sexual de mayor edad, pues la tasa de infecciones de transmisión sexual (ITS) en el hombre aumenta a mayor edad; consumo previo de alcohol y drogas; e infección actual por Chlamydia Trachomatis, que es el microorganismo más frecuente (Sex Transm Dis 2000; 27: 259-91).
En cuanto a su etiología, las bacterias de transmisión sexual tienen gran importancia, específicamente las infecciones cervicales por Chlamydia trachomatis y Neisseria gonorrhoeae; también desempeñan un papel las bacterias de la microbiota endógena que ocasionan la vaginosis bacteriana (VB), entre las que se encuentra el Micloplasma hominis, que es buen marcador de vaginosis, y otras bacterias endógenas como Escherichia coli y Klebsiella pneumoniae; y existe un alto porcentaje de infecciones mixtas, en las que participan bacterias de transmisión sexual junto con la microbiota endógena. La frecuencia relativa de las bacterias dependerá de la población en estudio, el sitio de la toma de muestra y la sensibilidad del método de diagnóstico microbiológico. Según la población que se estudie, como ya se dijo, en las mujeres de menor edad las bacterias de transmisión sexual son más importantes como causa de EIP y, en la medida que la edad de la mujer va aumentando, van adquiriendo un papel protagónico las bacterias de la microbiota endógena.
El grupo de Ovalle, del Hospital San Borja Arriarán, es el autor del único estudio etiológico de EIP en Chile; en él, la microbiología, tanto del tracto genital superior como del tracto genital inferior de la mujer, se documentó muy bien y se comparó con un grupo control. En la Tabla I se resume la etiología de los 46 casos de EIP que ingresaron al Servicio de Ginecología del Hospital San Borja-Arriarán entre 1989 y 1992; eran mujeres no tan jóvenes, de 32 años en promedio, con rango de 20 a 50 años, en quienes las bacterias de transmisión sexual solas fueron los agentes en 34,8% de los casos; las bacterias de la microbiota endógena, en 28,3%; las asociaciones de ambas, en 20%; y solamente en 15% de los casos no se encontró la etiología. Las bacterias de transmisión sexual estuvieron presentes en 25 casos; en 16, solas; y en 9, asociadas con microbiota endógena, es decir, las bacterias de transmisión sexual participaron en más de 54% de los casos de ITS. Entre ellas, Chlamydia tuvo un papel preponderante (28,3% de los casos), seguida por Neisseria gonorrhoeae (23,9%) y Micoplasma Hominis (8,7%).
En cuanto al comportamiento de las bacterias de transmisión sexual en el mundo, la Fig. 1 ilustra lo que ocurre en el Reino Unido con las ITS, en el grupo de edad de 16 a 24 años, en los últimos años. Arriba está la incidencia en hombres y abajo en mujeres; C es la prevalencia de Chlamydia y G, de gonorrea y, aunque son cifras del Reino Unido, reflejan muy bien lo que está ocurriendo en este momento en el resto de Europa: la Chlamydia ha aumentado de manera considerable y permanente, tanto en hombres como en mujeres, pero especialmente en éstas, con incidencias que superan los 1.000 casos por 100.000 habitantes. En Europa, la gonorrea ha tenido un leve aumento en estos últimos años.
Con respecto a la gonorrea, en los Estados Unidos la situación es similar a lo que pasa en Chile: ha habido disminución constante, con tendencia a la mantención de los casos. En cambio, en el caso de Chlamydia (Fig. 2), en la mayoría de los estados, la incidencia es mayor de 400 por 100 mil habitantes y la cifra es particularmente alta en mujeres de 15 a 19 años, en quienes la incidencia se sextuplica, con 2.536 por 100 mil habitantes.
En Chile, como parte de una tesis doctoral cuyo objetivo era genotipificar las cepas de Chlamydia pneumoniae y Chlamydia trachomatis en Chile, se tomaron muestras endocervicales de pacientes atendidas en consulta ginecológica, entre 2003 y 2005, en un hospital público y en una clínica privada; las muestras se analizaron mediante técnica de PCR y se observó, en un rango amplio de mujeres de 15 a 56 años, una tasa de 4,71 %, es decir, 19 de 403 mujeres, cifra que no es despreciable. No hubo diferencias significativas en la frecuencia de infección ni en los distintos grupos etarios, ni en el origen público o privado de las pacientes. El Centro de Medicina Reproductiva y Desarrollo Integral del Adolescente (CEMERA) participó en este estudio con muestras de 39 pacientes de 15 a 19 años, en quienes se comprobó una prevalencia de 7,7% de infección cervical. Esta cifra no es significativamente distinta a la de otros grupos etarios de mujeres, pero es algo más alta que lo descrito en las demás regiones del mundo.
Los factores que determinan mayor susceptibilidad de la adolescente a C. trachomatis son: primero, factores anatómicos, como el ectropion cervical de la mujer joven; segundo, la naturaleza asintomática de la infección, ya que la infección por C. trachomatis es asintomática en 60% de los casos, en población general, y en 80% de los casos en adolescentes, porque la joven no sabe discriminar entre lo que es fisiológico y lo que es patológico, por ejemplo, en lo que se refiere a la secreción vaginal; tercero, las adolescentes desconocen la importancia de las ITS y sus potenciales secuelas para la salud reproductiva posterior; y finalmente, la falta de acceso a servicios de atención y de métodos de diagnóstico etiológico.
La vaginosis bacteriana (VB) no es una ITS sino una disbacteriosis, es decir, una alteración de la microbiota vaginal. En la Fig. 3, a la izquierda, se observa el gram realizado en una paciente con microbiota comensal y, a la derecha, el gram de una paciente con VB, que es absolutamente distinto en cuanto a la morfología de los microorganismos y a la concentración microbiana, que aumenta enormemente en la paciente con vaginosis.
Figura 3: Vaginosis bacteriana.
La VB se desarrolla cuando alguna agresión hace desaparecer los lactobacilos, lo que se asocia con un aumento en la concentración de las bacterias que forman parte de la microbiota comensal vaginal: Gardnerella vaginalis, anaerobios, Prevotella spp, Bacteroides spp, Mobiluncus spp y Mycoplasma hominis. Se trata, por lo tanto, de una entidad polimicrobiana en la que el recuento bacteriano se multiplica por mil. Estas bacterias producen daño mediante la elaboración de enzimas y productos del metabolismo anaerobio que inactivan las respuestas inmunes innata y adaptativa, con intervención de los mecanismos siguientes: destrucción de la barrera constituida por el pH ácido vaginal, puesto que lo alcalinizan; destrucción de la capa de mucina que protege y tapa los receptores de la mucosa vaginal y forma el tapón de moco cervical, por acción de las enzimas mucinasas que prácticamente todos estos microorganismos tienen; exposición de los receptores de adherencia a microorganismos más virulentos; inhibición de la quimiotaxis de los neutrófilos; y destrucción de la IgA. Todo esto favorece la infección ascendente.
Hace varias décadas que hay controversia entre el papel directo de la VB como etiología de la EIP, pero todos los estudios demuestran que en las mujeres con EIP el antecedente de VB es significativamente más frecuente que en las mujeres controles; por otra parte, las mujeres con VB presentan mayor incidencia de infección cervical por C. trachomatis y N. Gonorrhoeae, y también de otras ITS; y en mujeres con EIP se aíslan de las tubas uterinas bacterias asociadas con VB, como anaerobios, Gardnerella y M. Hominis, aislados o asociados. Por lo tanto, no cabe duda de que la VB favorece el desarrollo de EIP, ya que destruye los mecanismos de defensa del ecosistema vaginal y favorece el ascenso de C. trachomatis y N. Gonorrhoeae en la paciente ginecológica; además, en la paciente embarazada la VB aumenta el riesgo de ascenso de microorganismos que pueden desencadenar un parto prematuro.
Otro estudio, que sí demostró asociación directa entre VB y riesgo de EIP, es un estudio multicéntrico prospectivo efectuado en clínicas de planificación familiar y centros de ITS de los Estados Unidos, en un número relativamente importante de mujeres con riesgo de ITS, de 13 a 36 años de edad (n=1.140), entre 1999 y 2001. En dicho estudio se demostró que la VB era un importante factor de riesgo de EIP (OR=2,03) y que, lo que es más dramático, cuando la VB se asociaba con cambio reciente de pareja sexual, el riesgo de EIP aumentaba al máximo, con OR=8,77 (Am J Epidemiol 2005; 162:585-90).
Los criterios clínicos mínimos para el diagnóstico de EIP aguda, según los CDC (Centers for Disease Control), son: sensibilidad a la palpación abdominal; sensibilidad anexial al tacto vaginal; sensibilidad a la movilización del cuello o del útero; y leucocitos en el examen al fresco de secreción vaginal, procedimiento de realización sencilla. Además, hay una lista de otros criterios que aumentan y apoyan la especificidad: temperatura oral mayor de 38,3ºC; secreción vaginal o cervicitis mucopurulenta; elevación de los marcadores de infección aguda, como VHS y Proteína C reactiva; y diagnóstico de infección por C. trachomatis o N. gonorrhoeae.
En la actualidad se plantea la existencia de una nueva entidad: la EIP subclínica o silente, que es de gran interés, porque explica una serie de casos de mujeres que han perdido su fertilidad, pero que no tienen antecedentes de haber tenido un PIP. En cuanto a las evidencias que apoyan esta entidad, los estudios señalan que entre 23% y 91% de las mujeres con infertilidad tubaria (IT) tienen una cicatriz serológica de infección anterior por C. trachomatis, a diferencia de las mujeres sin alteración de fertilidad, que normalmente no tienen anticuerpos contra este microorganismo; por otra parte, hasta 60% de las mujeres con IT tienen el antecedente de una gonorrea cervical anterior; y en los últimos años, la microscopía electrónica ha demostrado que las alteraciones estructurales y funcionales de las células tubarias son similares en mujeres con PIP agudo o silente.
La EIP subclínica o silente tiene una definición histológica que corresponde básicamente a la de una endometritis; es decir, es la infiltración endometrial por neutrófilos o células plasmáticas, con 5 leucocitos o más/campo 400x en endometrio superficial, o 2 células plasmáticas o más en estroma endometrial (Obstet Gynecol 2002; 100: 456-63), aunque la presencia de leucocitos sería más importante que la de células plasmáticas. En este estudio, dicho resultado fue más frecuente en mujeres con infección del tracto genital inferior que en mujeres sin infección. Además, se demostró que en ausencia de signos o síntomas de EIP aguda, 1 de cada 4 mujeres con infección cervical por Chlamydia o N. Gonorrhoeae, y 1 de cada 7 mujeres con VB cumplían con este criterio histológico de PIP subclínico. En algunas ocasiones, este cuadro se acompañaba de dolor pelviano intermitente y de un patrón menstrual irregular.
En la actualidad no cabe duda de que la pesquisa y el tratamiento de pacientes portadoras de C. trachomatis constituyen la mejor estrategia para la prevención de la EIP, dado que todavía no hay vacunas contra este microorganismo. El único estudio aleatorio sobre screening es el de Scholes, de1996, en que se comparó la eficacia del manejo mediante screening para C. trachomatis seguido de tratamiento, con el manejo clínico habitual, que se basa en la sintomatología, para reducir la incidencia de EIP a lo largo de un año en 2.604 mujeres jóvenes, de 16 a 34 años, y se demostró que el screening y tratamiento disminuyen significativamente el riesgo de EIP, en comparación con el manejo clínico habitual (Scholes et al. N Engl J Med 1996; 334: 1362-6).
El CDC se basó en lo anterior para adoptar las estrategias actuales de screening, por todos conocidas: en los Estados Unidos se recomienda el screening universal en mujeres menores de 25 años y en las mayores de 25 años que tengan factores de riesgo, los que se deben identificar en cada población, pero se mencionan: la presencia de pareja sexual nueva o de múltiples parejas sexuales; el antecedente de ITS y el uso irregular o el mal uso del preservativo. Se recomienda un screening 3 a 4 meses después del tratamiento (MMWR 2004. 53(42); 983-5). La Organización Mundial de la Salud (OMS) ha establecido los requisitos para la implementación de programas de screening y control de ITS en adolescentes: establecer los factores de riesgo de ITS en adolescentes en las poblaciones objetivo; determinar la frecuencia y distribución de las ITS, considerando la proporción de ITS asintomáticas, como las que produce la Chlamydia, dado el papel preponderante que tiene este microorganismo; y hacer un análisis del acceso de las adolescentes a la atención médica.
En cuanto a los procedimientos microbiológicos disponibles para efectuar el screening de ITS en adolescentes, lo ideal, pero lamentablemente de costo elevado, es el empleo de técnicas de amplificación de los ácidos nucleicos, como la PCR, que tiene muy buena sensibilidad y especificidad y permite efectuar el estudio en orina de primer chorro y en secreción vaginal, por lo que tiene buena aceptación, cosa muy importante en una población de adolescentes, que en buena parte es asintomática. Para N. gonorrhoeae es indispensable el cultivo, para la vigilancia de la resistencia, pero las técnicas de amplificación también son apropiadas, en cuanto a sensibilidad y especificidad, para el estudio de muestras genitales y de orina, tanto en hombres como en mujeres, o sea, no está indicado el screening rectal ni faríngeo. En algunos casos se recomienda hacer un nuevo screening para Chlamydia trachomatis, porque el riesgo de reinfección en las adolescentes es cuatro veces mayor que en las mujeres de 20 a 29 años (Am J Obstet Gynecol 1994; 170: 801-6) y el tiempo de reinfección promedio es de 6,3 meses (JAMA 1998; 280: 521-6). Las recomendaciones del CDC (Center for Disease Control and Prevention) establecen que se debe hacer un nuevo screening en mujeres positivas para C. trachomatis, 3 a 4 meses después de terminado el tratamiento; en la población general inicialmente negativa para este microorganismo, el screening se debe hacer según las conductas de riesgo.
Por último, se debe destacar la importancia de las intervenciones estructurales, entre ellas la educación sexual, que lamentablemente se han implementado mal, en todo el mundo, con escaso compromiso por mejorar estas intervenciones, en parte porque la sociedad se opone a la educación sexual y porque la mayoría de las adolescentes (58%) creen que no pueden controlar su salud reproductiva futura (Sex Transm Infect 2004; 80:159-166). La educación en este aspecto podría ser una medida útil para lograr que las personas comprendan la importancia de la educación sexual.

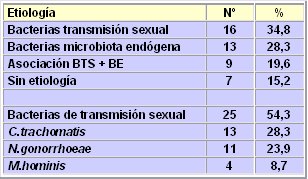 Tabla I: Etiología de la EIP en el Servicio de Obstetricia y Ginecología del Hospital San Borja-Arriarán, 1989-1992, n=46 (Ovalle A y cols. Rev Chil Obstet Ginecol 1993).
Tabla I: Etiología de la EIP en el Servicio de Obstetricia y Ginecología del Hospital San Borja-Arriarán, 1989-1992, n=46 (Ovalle A y cols. Rev Chil Obstet Ginecol 1993).

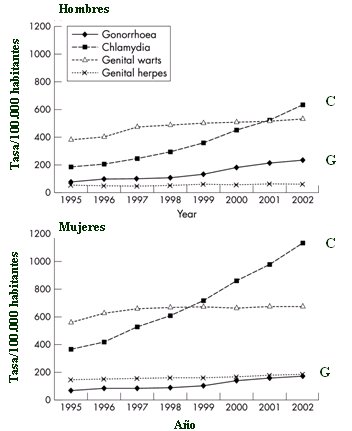 Figura 1: Tendencia de las tasas de ITS agudas en mujeres y hombres jóvenes, de 16 a 24 años, en el Reino Unido, 1995-2002. Brown AE et al. Sex Transm Infect 2004.
Figura 1: Tendencia de las tasas de ITS agudas en mujeres y hombres jóvenes, de 16 a 24 años, en el Reino Unido, 1995-2002. Brown AE et al. Sex Transm Infect 2004.

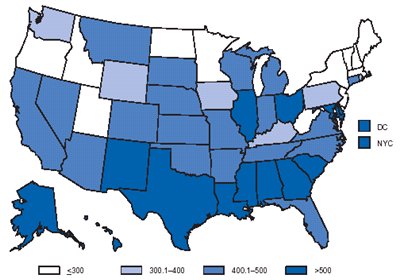 Figura 2: Tendencia de las ITS bacterianas en EE.UU. Casos comunicados de infección por Chlamidia trachomatis en mujeres.
Figura 2: Tendencia de las ITS bacterianas en EE.UU. Casos comunicados de infección por Chlamidia trachomatis en mujeres.

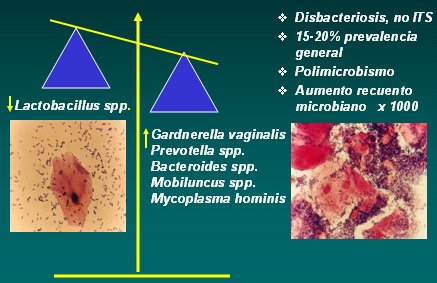 Figura 3: Vaginosis bacteriana.
Figura 3: Vaginosis bacteriana.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de la conferencia dictada en el marco del V Congreso de Obstetricia, Ginecología Infantil y Adolescencia, realizado en Santiago entre los días 31 de agosto al 2 de septiembre de 2006. El evento fue organizado por la Sociedad Chilena de Obstetricia, Ginecología Infantil y Adolescencia. Presidente: Dra. Pamela Oyarzún.
 Expositor:
Maria Angélica Martínez[1]
Expositor:
Maria Angélica Martínez[1]

Citación: Martínez MA. Vaginitis and pelvic inflammatory prevention. Medwave 2007 Mar;7(2):e1265 doi: 10.5867/medwave.2007.02.1265
Fecha de publicación: 1/3/2007

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión