Este texto completo es la transcripción editada y revisada de la conferencia dictada en el marco del XIII Congreso Internacional de Reumatologia, XXV Congreso Chileno, realizado en Las Termas de Chillán entre los días 17 al 20 de noviembre de 2004. El evento fue organizado por la Sociedad Chilena de Reumatología.
Presidente del Congreso: Dr Carlos Fuuntealba.
Secretario Ejecutivo: Dr Francisco Radrigán.
Presidente Comité Cientifico: Dr Miguel Gutiérrez.
Edición Científica: Dr. Francisco Radrigán.
El paciente con síndrome de fibromialgia presenta síntomas de dos tipos: los derivados del dolor, que incluyen dolor generalizado, dolor localizado y dolor visceral; y los síntomas no dolorosos, que son fatiga, alteraciones del sueño, trastornos cognitivos, depresión y ansiedad.
En el tratamiento de la fibromialgia, lo ideal sería contar con un medicamento que solucionara todos los problemas de este síndrome; que fuera eficaz tanto para los síntomas de dolor como para los demás síntomas y el estado general de salud. Una alternativa sería, hasta cierto punto, lo que se hace ahora, que es tratar los síntomas por separado, por ejemplo, el dolor o las alteraciones del sueño, pero es posible que finalmente hubiera que recurrir a una terapia combinada.
En lo que se refiere al tratamiento farmacológico del síndrome de fibromialgia, hay algunos tipos de fármacos en desarrollo:
Las últimas investigaciones se refieren a la producción de citoquinas proinflamatorias por parte de la microglia de la médula; si se inhibe la producción de citoquinas por la microglia, incluyendo al conocido TNF alfa, se elimina el dolor en espejo y la alodinia que acompaña los síndromes neuropáticos de dolor. A la larga, es probable que éste sea el tratamiento más eficaz de los síndromes neuropáticos crónicos, incluso el dolor de la fibromialgia.
Estos ligandos son medicamentos que bloquean la excitabilidad de la neurona y se conocen como anticonvulsivantes, pero tienen muchas otras funciones. Se ha comprobado que son efectivos para el tratamiento del dolor neuropático, incluso en cuadros como la neuropatía diabética, la neuralgia postherpética y la ansiedad generalizada.
Uno de estos medicamentos es la pregabalina, que se relaciona con la gabapentina, pero cuyas propiedades farmacocinéticas y farmacodinámicas son mucho más favorables, por lo que es mucho más fácil utilizarla. La subunidad alfa-2-delta es parte del canal de calcio, cuyo funcionamiento depende del voltaje de las neuronas; estos canales llevan calcio cuando se despolarizan las neuronas, no sólo en la médula, sino también en todo el sistema nervioso central. Cuando la pregabalina u otro fármaco similar se une a esta subunidad alfa-2-delta, se reduce el paso de calcio, estimulado por la despolarización, en los terminales nerviosos. Según lo que se ha demostrado, tanto en animales como en cultivos de neuronas, esto inhibe la liberación de neurotransmisores importantes para la transmisión del dolor y la sensibilización del asta posterior, como el glutamato, la noradrenalina y la sustancia P.
Nuestro grupo realizó un estudio orientado a demostrar la eficacia de los inhibidores alfa-2-delta en el manejo del dolor neuropático y la ansiedad generalizada de la fibromialgia. Los principales objetivos de este estudio fueron determinar la eficacia de la pregabalina, comparada con placebo, para aliviar el dolor en pacientes con fibromialgia, además de determinar la seguridad y tolerancia del medicamento. Como objetivo secundario se planteó determinar su efecto sobre el sueño y la fatiga que se asocian con este síndrome (Crofford L et al. Arthritis & Rheumatism, en prensa).
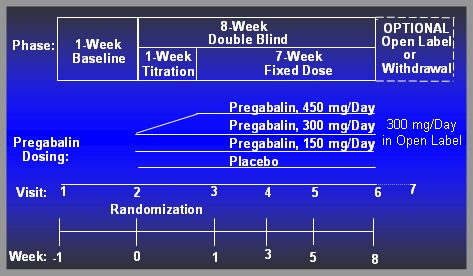
El estudio (Figura 1) se inició con una semana de base; la asignación aleatoria se efectuó durante la segunda visita. En la primera semana del estudio doble ciego, que duró ocho semanas en total, se tituló la dosis máxima de pregabalina, y luego se administró en un régimen fijo durante las siete semanas posteriores. Hubo la opción open-label (de fármaco conocido por el médico y el paciente) y la opción de retirarse.
Figura 1. Efecto de los inhibidores alfa-2-delta en el manejo del dolor neuropático y la ansiedad generalizada de la fibromialgia. Diseño del estudio.
Se evaluó a 825 pacientes en 39 centros de los Estados Unidos; 231 pacientes no cumplieron con los criterios de inclusión, la mayoría por no poder suspender la terapia con drogas psicoactivas o analgésicos; 64 pacientes discapacitados quedaron fuera del estudio. Se hizo asignación aleatoria de 530 pacientes. El número de pacientes que completó el esquema fue similar en los cuatro grupos, lo mismo que el número de pacientes que se retiraron; en el grupo placebo, los retiros se debieron a falta de eficacia, en el grupo que recibió altas dosis de pregabalina se debieron a efectos adversos. De los pacientes estudiados, la mayoría entró a la opción de fármaco conocido (open label) (Figura 2).
Figura 2. Flujo del estudio.
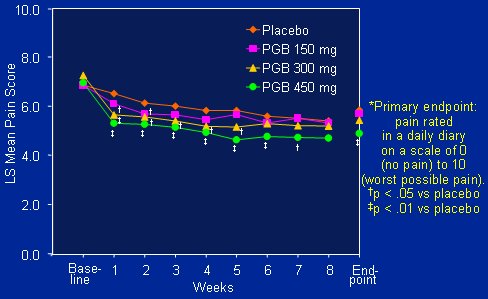
En los pacientes que recibieron dosis altas de pregabalina se logró un buen manejo del dolor a la semana de haberse instaurado el tratamiento, lo que se mantuvo mientras duró el estudio. El fármaco disminuyó el score de dolor en forma significativa después de una semana de terapia y al término del estudio. Además, la dosis de 450 mg/día redujo significativamente el score de dolor en el punto final primario (p=0,009) (véase Figura 3).
Figura 3. Score de dolor.
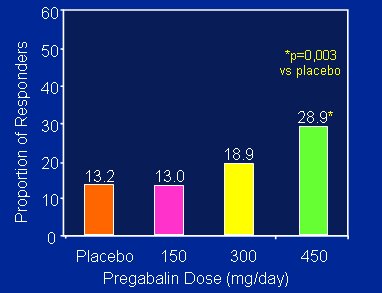
Se definió como respondedores a los pacientes cuyo dolor se redujo en 50% o más, entre el principio y el fin del estudio. Hubo 13% de respondedores en el grupo placebo, cifra alta en comparación con lo descrito en pacientes con osteoartritis o artritis reumatoide; por lo tanto, estos pacientes pueden entrar en estudios que comparen terapias, porque las respuestas a placebo son bastante razonables y considerables. En los pacientes que recibieron dosis altas de pregabalina la tasa de respuesta fue de 30%, significativamente mayor que la del grupo placebo; en cambio, con las dosis bajas de pregabalina no hubo diferencias significativas con el placebo, en cuanto a la reducción del dolor (Figura 4).
Figura 4. Proporción de respondedores.
En términos de mejoría global, las dos dosis más altas de pregabalina actuaron significativamente mejor que el placebo; sin embargo, más notable que la respuesta al dolor fue la respuesta al sueño, ya que el fármaco mejoró significativamente la calidad del sueño a la semana de tratamiento; con las dos dosis más altas de pregabalina (300 y 450 mg/día) se demostró una mejoría significativa de este parámetro al final del estudio.
Figura 5. Calidad del sueño.
Los resultados que se resumen en la Tabla I permiten llegar a algunas conclusiones:
Tabla I. Resumen de los resultados con pregabalina.
Hay en curso otros dos estudios con pregabalina, con criterios de inclusión y exclusión semejantes a los anteriores. El medicamento se encuentra en proceso de evaluación ante la FDA para el tratamiento del dolor neuropático y se espera que sea aprobado también para el manejo específico del dolor en la fibromialgia.
Aunque se llaman antidepresivos, estos fármacos actúan en muchas vías cerebrales y medulares, no sólo en los centros que modulan el ánimo; son drogas que aumentan las concentraciones de norepinefrina, serotonina o ambas y actúan sobre las vías inhibitorias descendentes del dolor, modulando la actividad de las neuronas del asta posterior que transmiten esta sensación. Es importante destacar que también pueden afectar otros dominios, como el sueño, en el caso de los tricíclicos, y el ánimo. Los antidepresivos promueven la recaptación de los neurotransmisores de serotonina y norepinefrina.
La Tabla II contiene un resumen de los fármacos disponibles, según el grado de acción sobre serotonina o norepinefrina; por ejemplo, ciclobenzaprina es un inhibidor de la recaptación de norepinefrina; citalopram, cuya utilidad en fibromialgia está demostrada, actúa como inhibidor selectivo de la recaptación de serotonina. Los fármacos cuyo nombre aparece en cursiva son los que se han estudiado en fibromialgia; igual que los fármacos nuevos, son inhibidores mixtos de la recaptación y serían los más eficaces para el manejo del dolor crónico de esta enfermedad.
Tabla II. Recaptación relativa de serotonina y norepinefrina en los fármacos antidepresivos.
Milnacipran es un inhibidor balanceado de la recaptación, que además tiene una acción débil como antagonista de los receptores de NMDA en las neuronas, lo que quizás podría ser importante para su actividad en el dolor crónico. En Europa y Japón se ha aprobado su uso como antidepresivo. Su efecto en síndromes que cursan con dolor crónico, como la fibromialgia y el síndrome de intestino irritable, fue evaluado recientemente en un estudio cuyo diseño incluyó un período de selección, con dos a tres semanas de washout de drogas, ya que, igual que en el caso de pregabalina, era un estudio de monoterapia.
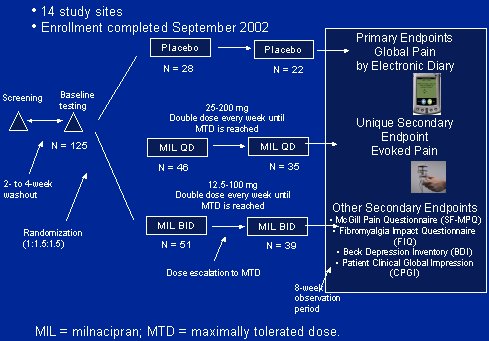
La Figura 6 presenta un resumen del diseño de este estudio. Los 125 pacientes fueron asignados al azar para recibir placebo, milnacipran una vez al día, en dosis entre 25 y 200 mg al día, o milnacipran dos veces al día, con dosis entre 12,5 y 100 mg; en ambos grupos la dosis subió al doble cada semana hasta llegar a la dosis máxima tolerada. El período de observación fue de ocho semanas; el endpoint primario fue el dolor, medido según escalas análogas visuales de dolor, y hubo varios endpoint secundario, entre ellos el dolor evocado al presionar la uña del pulgar.
Figura 6. Diseño de estudio fase 2 en SFM.
Igual que en el estudio de pregabalina, se consideró respondedores a los pacientes cuyo dolor disminuyó en más de 50% al final, con respecto a la línea de base. Este análisis se realizó en los pacientes que completaron el esquema y en los que no recibieron este tratamiento, pero cumplieron las ocho semanas de observación. En los pacientes con placebo, el dolor disminuyó en un porcentaje considerable (15%); en quienes recibieron el fármaco una vez al día disminuyó en 25% y en quienes lo recibieron dos veces al día en 35%; pero la diferencia no fue significativa (p=0,066), probablemente debido al escaso número de personas que completaron el tratamiento. El puntaje global fue significativamente mejor en los pacientes que recibieron milnacipran, en una o dos dosis, que en los que recibieron placebo (p=0,003).
Este estudio aún no está publicado, de modo que no se puede entregar mayor información acerca de otros resultados, pero, en cuanto a la alodinia mecánica, no hubo diferencias significativas entre los grupos de tratamiento y placebo.
Duloxetina, que está en estudio, es otro inhibidor de la recaptación, tanto de la norepinefrina como de la serotonina. Comparada con venlafaxina, que ya está en el mercado de los Estados Unidos, la duloxetina es mucho más potente como inhibidor de la recaptación de norepinefrina, por lo que debe dar mejores resultados y con menores dosis. Este medicamento está disponible en la actualidad para el tratamiento de la depresión, con el nombre comercial Cymbalta; también es eficaz en pacientes que experimentan dolor somático asociado con depresión. Hace poco fue objeto de estudio en trastornos caracterizados por dolor persistente, en pacientes tanto depresivos como no depresivos, entre ellos la fibromialgia y la neuropatía diabética (Goldstein DJ et al. Psychosomatics. En prensa. Company Confidential. CopyrightÓ 2003 Eli Lilly and Company).
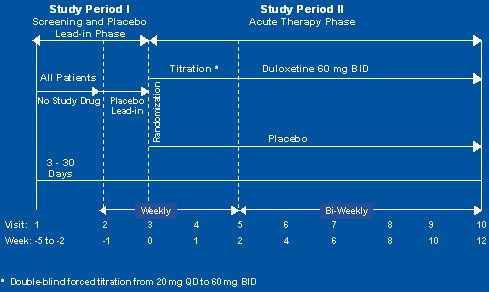
El diseño de este estudio, que se muestra en la Figura 7, consistió en una monoterapia, precedida de un período de washout de tres a treinta días; hubo una medición de placebo y se estableció la línea de base después de haber cumplido una semana con placebo, para mitigar cualquier efecto de éste. Se tituló la dosis con dos dosis diarias durante las dos primeras semanas del estudio y éste continuó hasta cumplir 12 semanas de tratamiento.
Figura 7. Diseño del estudio con duloxetina.
También se definió como respondedores a los pacientes cuyo dolor disminuyó en 50%, medido por el cuestionario de fibromialgia con la escala visual análoga de dolor de 10 cm. La tasa de respuesta a placebo fue de 15 a 16%; en el grupo de tratamiento la cifra fue de 26% en todos los puntos. Es interesante que la tasa de respuesta de las mujeres fuera mejor, con 30%, lo que fue significativo. Este medicamento no alcanzó un resultado significativo en el estudio.
Los resultados con duloxetina en todos los pacientes, y también en las mujeres, mostraron una reducción significativa del puntaje total en el cuestionario de dolor en fibromialgia, en comparación con placebo; en el ítem de dolor solo, las mujeres tuvieron una respuesta significativa. Es interesante notar que la duloxetina redujo con eficacia el umbral medio de los puntos dolorosos.
La diferencia entre este estudio y el de pregabalina es que con duloxetina se utilizó un dolorímetro para medir los umbrales de estos puntos; en cambio, con pregabalina se utilizó un índice de palpación digital. No sabemos si ese hecho determinó alguna diferencia. En el estudio con duloxetina, no sólo disminuyó el umbral sino también el número de los puntos de gatillo. Además, hubo un efecto positivo en el aspecto clínico y en el estado global del paciente; en un inventario en que figuraba la intervención y el ánimo, mejoraron el sueño y el goce de la vida. También hubo una excelente respuesta en el SF-36, que incluye dolor corporal, salud mental y función física (Arnold et al. Arthritis & Rheumatism 2004).
En la reunión del Colegio Americano de Reumatólogos se presentó otro estudio con duloxetina, de 12 semanas de duración, aleatorio y doble ciego, en el que se comparó el efecto del fármaco en una y en dos dosis diarias, de 60 mg cada una, con placebo. El endpoint primario se midió con el cuestionario Brief Pain Inventory-24, que hace un recordatorio del dolor en las últimas 24 horas. Se consideró como respondedores a aquellos pacientes cuyo puntaje de dolor disminuyó en 30%.
Al final del estudio, los puntajes de dolor fueron significativamente inferiores en los pacientes tratados con duloxetina y el número de respondedores fue significativamente superior, en comparación con el grupo placebo (55% versus 33% con placebo). Además, mejoraron significativamente el umbral medio, el número de puntos dolorosos y el estado clínico global. No hubo diferencias significativas entre las distintas dosis de duloxetina (Wernicke et al., presentado a 2004 ACR, San Antonio, Tx).
Otros fármacos interesantes que están apareciendo:
Ropirinole, agonista del receptor D2D3 que se utiliza para el tratamiento de la Enfermedad de Parkinson, fue motivo de un estudio aleatorio, doble ciego, con grupos paralelos de tratamiento (n=20) y placebo (n=10) realizado en un solo centro. Se utilizaron dosis escalonadas entre 0,25 y 8 mg/día, que son dosis excesivamente elevadas. No hubo exclusión de otros medicamentos psicoactivos y su objetivo principal fue evaluar el efecto sobre el dolor según la escala analógica visual (Holman, AJ Presentado a 2004 ACR, San Antonio, Tx). Hubo una reducción en el dolor medido por esta escala y mejoraron la función global, rigidez local y general y el puntaje en los puntos dolorosos, en comparación con el placebo, pero no hubo ninguna diferencia estadísticamente significativa; sin embargo, es un agente que justifica mayor investigación.
Otra opción es el manejo de los síntomas para aliviar la molestia principal que presente cada paciente, por ejemplo, con analgésicos para el dolor, hipnóticos para las alteraciones del sueño, tratamientos específicos para cuadros como el síndrome de intestino irritable o las migrañas. Los fármacos de la generación actual, incluso los fármacos nuevos, no tienen la eficacia suficiente para eliminar del todo la necesidad de recurrir a la terapia combinada, en ciertos casos, en los pacientes más graves..
Los opioides se recetan a 15% de los pacientes con fibromialgia; el grado de aceptación entre ellos es variable y hay cierta reticencia de los médicos a usarlos. No hay ningún estudio aleatorio bueno sobre los opioides en fibromialgia, pero recientemente White dio a conocer un estudio con fármaco conocido, con el opioide de acción prolongada OxyContin, en el cual hubo resultados positivos en cuanto a reducción en el puntaje de dolor (38%) (White KP. Presentado a 2004 ACR, San Antonio, Tx); sin embargo, con medicamentos de otro tipo esta cifra ha llegado a 50%. White comunicó que no había habido aumento de las dosis y no encontró evidencia de conductas de abuso en sus pacientes con fibromialgia.
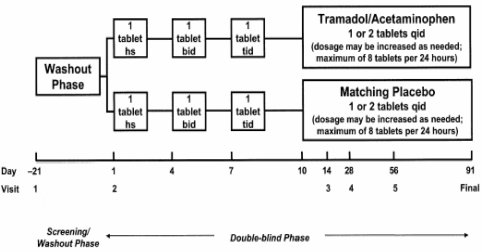
El Tramadol, solo o en combinación con acetaminofeno, también sería útil en los pacientes con fibromialgia. El tramadol es un nuevo ligando del receptor de opioides y también actúa como inhibidor de la recaptación de norepinefrina. Bennet realizó con un curioso diseño escalonado para evaluar, primero, esta combinación versus placebo, en el se fue doblando las dosis hasta un máximo de 8 tabletas en 24 horas (Figura 8).
Figura 8. Diseño de estudio Tramadol/Acetaminofeno (Bennett RM et al. Am J Med. 2003; 114:537-545).
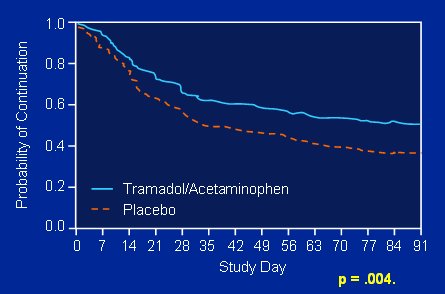
Hubo 158 pacientes en el grupo de tratamiento y 157 en el de placebo; pero 77 y 98 de ellos, respectivamente, suspendieron el tratamiento, lo que significa que más de la mitad de los pacientes abandonaron la terapia, aunque la probabilidad de mantenerla fue mayor en el grupo de tratamiento (véase Figura 11). Aun así, el porcentaje de abandono fue de 40%.
Figura 9. Tramadol más acetaminofeno en SFM. Probabilidad de continuar el tratamiento.
Resumiendo los resultados, el abandono del tratamiento, que era el endpoint primario, fue significativamente menor para tramadol más acetaminofeno (48% contra 62%, p < 0,004), aún al excluir a los pacientes con dosis estables de SSRI (selective serotonin reuptake inhibitor o inhibidor selectivo de la recaptación de serotonina); también se permitieron hipnóticos. Los endpoints secundarios, al final del estudio -alivio del dolor, FIQ total y puntaje en SF-36- también fueron significativamente mejores (Bennett RM et al. Am J Med. 2003; 14:537-545).
Los antagonistas del receptor de NMDA estarían constitutivamente activados en los pacientes con fibromialgia; según estudios de muy corto plazo, actuarían sobre el dolor y reducirían el fenómeno de wind up. Estos medicamentos son ketamina, que evidentemente no se puede usar con personas en forma crónica (Sorensen J et al. Scan J Rheumatol. 1995; 24:360-365) y dextrometorfano, antagonista muy débil del receptor de NMDA (Staud R et al. presentado a 22nd APS; Marzo 20-23, 2003; Chicago, Ill. Poster 676).
Los agonistas del receptor de GABA (ácido gamma aminobutírico) actuarían en los problemas del sueño. El gamma hidroxibutarato sería útil en la consolidación del sueño e incrementa la fase de ondas lentas; los primeros estudios con oxibato sódico señalan que, además de los efectos sobre el sueño, este agente mejoraría el dolor (Scharf MB et al. J Rheumatol. 2003; 30:1070-1074). Hay en curso en los Estados Unidos un estudio aleatorio doble ciego con oxibato sódico y se espera disponer de datos, dentro de uno o dos años, sobre su utilidad en fibromialgia.
Estos nuevos estudios clínicos no tienen más de diez años, de modo que el desarrollo de la farmacoterapia de la fibromialgia está aún en su infancia. Los estudios más recientes realizan evaluaciones integrales de múltiples aspectos y muestran resultados positivos:
Si se analizan los estudios clínicos en cuanto a la magnitud de los efectos, se ve que algunas drogas son mejores que otras para lograr el sueño o mejorar la fatiga, por ejemplo, pero no hay diferencias importantes; además, la mejoría se puede catalogar entre leve y moderada. También se puede inferir que en esta enfermedad se da una correlación más débil entre la mejoría de los síntomas y la mejoría en la función física, en comparación con lo descrito en otros trastornos reumáticos, lo que refuerza la necesidad de trabajar más intensamente en la función física, probablemente con independencia del manejo de los síntomas.















 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de la conferencia dictada en el marco del XIII Congreso Internacional de Reumatologia, XXV Congreso Chileno, realizado en Las Termas de Chillán entre los días 17 al 20 de noviembre de 2004. El evento fue organizado por la Sociedad Chilena de Reumatología.
Presidente del Congreso: Dr Carlos Fuuntealba.
Secretario Ejecutivo: Dr Francisco Radrigán.
Presidente Comité Cientifico: Dr Miguel Gutiérrez.
Edición Científica: Dr. Francisco Radrigán.
 Expositora:
Leslie Crofford[1]
Expositora:
Leslie Crofford[1]

Citación: Crofford L. Development of new drug therapies in fibromyalgia syndrome. Medwave 2005 Jun;5(6):e1195 doi: 10.5867/medwave.2005.06.1195
Fecha de publicación: 1/7/2005

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión