Este texto completo es la transcripción editada y revisada de la conferencia dictada en el marco del Congreso Interamericano de Hipertensión, Simposio Satélite, XIV Reunión Científica de la Sociedad Interamericana de Hipertensión.
Introducción
En primer lugar, quiero agradecer al laboratorio Bayer y específicamente al Dr. Cardeñosa por haberme invitado a participar en este simposio satélite aquí, en Santiago de Chile. Como decía nuestro maestro de ceremonias, intentaré resumirles la realidad del tratamiento antihipertensivo en la actualidad. Sin embargo, comenzaré analizando algunos aspectos del tratamiento antihipertensivo del pasado y esto servirá de base para lo que comentaremos más adelante.
Hipertensión como factor de riesgo
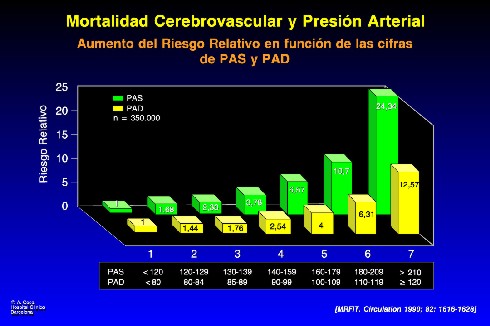
La Figura 1 muestra una síntesis de lo que el Dr. Román ha expuesto: una clarísima relación de los valores de presión arterial diastólica y sistólica, con la mortalidad cardiovascular, en este caso de tipo accidente vascular cerebral. A partir del riesgo relativo 1 de los sujetos con presión arterial óptima (entendida hoy como cifras inferiores a 120/80), el incremento de la presión arterial provoca un aumento del riesgo relativo con valores de presión que hasta hace pocos años considerábamos normales (sistólicas entre 140 y 159). Así, el riesgo relativo de sufrir un accidente vascular cerebral agudo es casi cuatro veces mayor, en este segundo grupo, y mucho mayor en los sujetos que tienen valores de presión clasificados como hipertensión grave.
Figura 1.
La epidemiología nos dice que hay una clara relación entre valores de presión y riesgo relativo de muerte. Este es el fundamento de todos los trabajos de intervención que pretenden demostrar lo mismo que el sentido común señala: la reducción de la presión arterial debiera acompañarse de una reducción del riesgo relativo y, por lo tanto, de una reducción de la morbilidad y mortalidad por accidente vascular cerebral, cardiopatía coronaria o insuficiencia renal. En efecto, la evidencia científica señala que, reuniendo los 14 estudios de intervención que llamamos clásicos (aquellos que usan los fármacos más antiguos), la reducción del riesgo relativo por accidente vascular cerebral es de 42%. No ocurre lo mismo con la reducción de la morbimortalidad por enfermedad coronaria, que es sólo de 14%.
Esto entronca con lo que explicaba el Dr. Román, porque los estudios clásicos se hicieron utilizando las drogas que existían en aquel momento: diuréticos y bloqueadores beta, fundamentalmente, y que son la base de algunas recomendaciones internacionales que aconsejaban el uso de diuréticos y beta-bloqueadores como fármacos de primera elección. Eran los únicos que habían demostrado reducción de la morbimortalidad. Pero esto no es del todo cierto. En la mayoría de estos estudios se usaron principalmente otros fármacos, del tipo de la reserpina, la alfametildopa y asociaciones. En mi opinión, lo que estos estudios demostraron es que la reducción de la presión arterial se acompaña de una reducción del riesgo sin que importe el tipo de intervención, farmacológica o no farmacológica. Prueba de ello es que las investigaciones del último decenio, que estudian la hipertensión sistólica aislada y que no se han hecho sólo sobre la base de diuréticos y beta-bloqueadores, sino también con antagonistas de los canales del calcio, demuestran de manera inequívoca que el control del componente sistólico, es decir, su reducción sostenida en unos 10 mmHg, se acompaña de una reducción de 32% de todos los episodios de tipo cardiovascular, de 37% de la morbimortalidad vascular cerebral (ictus fatales y no fatales), y de 25% de la morbimortalidad de tipo cardíaco.
En síntesis, la evidencia antigua enseña que el descenso de presión se acompaña de reducción del riesgo. Reducir entre 10 y 12 mmHg la presión sistólica, o entre 5 y 6 mmHg la presión diastólica, permite reducir en 40% el riesgo relativo de ictus y en alrededor de 19% el de enfermedad coronaria.
Teníamos, no obstante, otra evidencia, en mi opinión muy importante. El riesgo no está tan ligado a las cifras iniciales de presión arterial como a las cifras que se consiguen con el tratamiento. Lo apreciamos en el estudio clásico de Glasgow, en el que se observó que los hipertensos tratados que conservan presiones sistólicas y diastólicas muy elevadas mantienen un riesgo de morbimortalidad muy alto. Sin embargo, los pacientes tratados que consiguen controlar la presión están en las tasas de morbimortalidad más bajas.
Es necesario, por tanto, prescribir y observar que el tratamiento consiga su objetivo, que es el de normalizar las cifras de presión arterial, ya que el control de la presión arterial es muy importante desde el punto de vista de la morbimortalidad.
Nuestro estudio abarcó 24 hospitales de nivel secundario de Cataluña, con una serie de 800 pacientes atendidos en unidades de hipertensión y seguidos, en promedio, durante cinco años. Observamos a 69 pacientes que presentaron un primer episodio cardiovascular y los comparamos, en un estudio de casos y controles, con 138 pacientes que no habían tenido episodios y que estaban igualados por edad, sexo, factores de riesgo cardiovascular y tiempo de seguimiento.
La reducción de presión es un factor importante en relación con la aparición de complicaciones de eventos cardiovasculares: los pacientes sin episodios tuvieron un descenso de su presión sistólica de mayor magnitud (todos ellos estaban sometidos a un tratamiento protocolizado con el objeto de normalizar la presión). No hubo tanta diferencia en cuanto al componente diastólico, pero sí en cuanto a la presión de pulso, muy relacionada con la presión sistólica. La reducción de la presión de pulso se acompañó en estos casos de una reducción de la morbimortalidad, si la comparamos con la morbimortalidad de aquellos pacientes en los que no se logró reducir la presión de pulso (ligada también a los cambios estructurales en la pared de las grandes arterias elásticas).
Se pudo demostrar que el valor final de la presión sistólica de los pacientes sin episodios era significativamente menor que la presión sistólica de los pacientes con episodios. Se puede correlacionar este hallazgo con estudios mucho más amplios en pacientes de alto riesgo: también demuestran que controlar mejor la presión salva más vidas.
En el estudio de UKPDS, con un tiempo de seguimiento muy largo y con pacientes asignados al azar, los que tuvieron un control estricto (valores de presión menores de 150/85, primer defecto de diseño), comparados con otros de control menos estricto (valores inferiores a 180/105, lo que en mi opinión equivale a no hacer nada), presentan una reducción del riesgo relativo muy importante, de 24%, tanto para los eventos mortales como para los no mortales relacionados con la diabetes. De UKPDS podemos aprender, por tanto, que controlar más la presión salva más vidas que controlarla menos, aunque no lo hagamos bien.
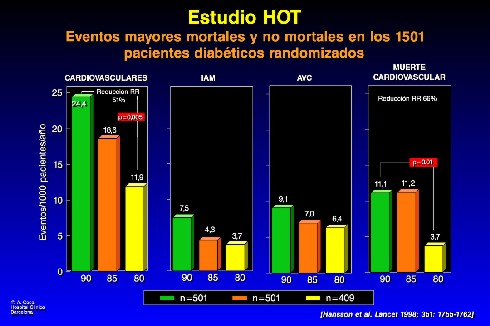
Sobre el estudio HOT, realizado con más de 19.000 pacientes, cabe notar el hallazgo en el subgrupo de hipertensos diabéticos: 1.500 hipertensos de alto riesgo fueron asignados al azar a un control estricto de presión inferior a 90, a 85 ó a 80. El resultado final fue que el grupo con niveles inferiores a 90, respecto de los de menos de 80, sólo diferían en 4 mmHg de presión. Pero esos 4 mmHg bastaron para determinar una reducción muy importante del riesgo relativo global de morbimortalidad cardiovascular (51%); desde luego, se logró una reducción altísima (66%) de la mortalidad cardiovascular en los pacientes cuya presión se había logrado reducir a valores inferiores. De esta manera, se demuestra que controlar mejor la presión en los pacientes diabéticos sin duda reduce el riesgo de complicaciones (Figura 2).
Figura 2.
En el estudio HOT, el grupo de pacientes asignados a menos de 80 fue el que llegó, como promedio, a valores de presión sistólica inferiores a 140 mmHg. En consecuencia, si el objetivo es llegar a valores de presión diastólica apenas inferiores a 90, difícilmente se podrá normalizar la presión sistólica. Por lo tanto, es necesario reducir aún más la presión diastólica para lograr reducir también la sistólica, que es un factor de riesgo importantísimo (casi 30 mmHg de reducción de presión sistólica en el estudio HOT).
En resumen, la reducción de la morbilidad y la mortalidad depende del descenso de la presión arterial. En el estudio UKPDS se encontró una diferencia de 0,76% contra 24% a favor de una mayor reducción del riesgo relativo. En el estudio HOT, por su parte, se observa que el riesgo relativo se multiplica por tres, si comparamos a los que se asignaron al azar a 90 versus los que se asignaron a 80. Es importante, en consecuencia, reducir eficazmente la presión en pacientes de alto riesgo, como son los diabéticos.
Objetivos del tratamiento antihipertensivo hoy
Sobre la base de estos estudios, es decir, de la evidencia científica que señala que reducir la presión reduce el riesgo, la OMS ha determinado las directrices internacionales, que recomiendan reducir la presión arterial como sigue:
Una evaluación general de los objetivos que se plantean con los tratamientos revela que, a nivel mundial, no se está haciendo bien las cosas. Las cifras correspondientes al control estricto de la presión arterial en el mundo occidental (cifras menores de 140/90), muestran que ellas oscilan entre un control de 5,9% en el Reino Unido (el más bajo del mundo occidental) y 28% en Italia, 25% en Bélgica y 24% en los Estados Unidos. España se encuentra en un nivel intermedio, junto con Canadá. El control adecuado de la presión arterial se plantea, por consiguiente, como un desafío.
El problema es mayor cuando se analizan las cifras de control de presión arterial en pacientes de alto riesgo. Según datos españoles, en una serie de 6.000 pacientes atendidos por médicos generales de atención primaria, el control estricto (menos de 130/85) en sujetos diabéticos es inferior a 6,5%. En otras palabras, de todos los pacientes tratados, sólo 6,5% tiene cifras de presión adecuadas. Esto significa que se salvan vidas, efectivamente, pero no todas las se podrían salvar si las iniciativas fueran mayores. Lo dicho no ocurre sólo en la atención primaria, también sucede en las unidades especializadas. En el estudio CLUE, que abarcó todas las unidades especializadas de España, se observó que el control estricto de la presión arterial, en el caso de pacientes diabéticos, es de 13%. Se duplica lo que se ha alcanzado en atención primaria, pero aún dista mucho de lo que se podría lograr.
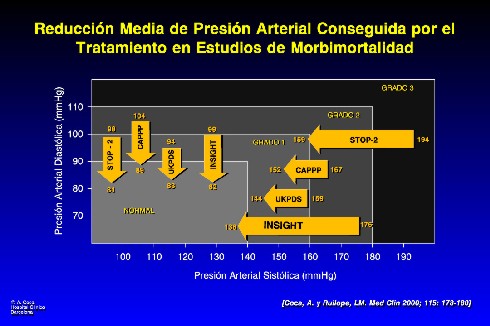
El control, por cierto, es difícil. En la Figura 3 se muestran cuatro estudios de morbimortalidad (todos, excepto uno, diseñados con la obsesión por el control de la presión diastólica). Todos los pacientes comprendidos en estos estudios (STOP-2, CAPPP, UKPDS, INSIGHT) estaban en hipertensión grado Ia o III y, tras los cuatro años de rigor sometidos al tratamiento, en todos se normalizaron las cifras promedio de presión arterial diastólica. Sin embargo, cabe señalar lo que ha ocurrido, en estos mismos estudios, con el componente sistólico. En STOP-2, disminuye de 194 a 159: estos pacientes pasan de grado III a grado I, no a la normalidad. En el estudio CAPPP, se pasa de grado II a grado I. En UKPDS, los pacientes se mantienen en el grado I. En el estudio INSIGHT se pasa de 180 a 138, en promedio, por lo que ha sido el primero en lograr que en los pacientes en grupo se normalicen los valores de presión sistólica.
INSIGHT es el único estudio que ha obtenido el control global simultáneo de la presión, tanto diastólica como sistólica. Por eso se dice que la reducción fue muy superior a la expectativa: se logró un control que en ningún otro estudio de morbimortalidad se había podido obtener. En todo caso, si se analiza los estudios de Occidente, se observa que en todos hay un descenso de presión de gran magnitud: 33 mmHg de presión sistólica; no obstante, en ninguno de ellos se demuestra que un tratamiento sea mejor que otro para reducir la morbimortalidad (Figura 3).
Figura 3.
Sin embargo, aún queda mucho por hacer. Los datos españoles sobre la relación entre valores de presión y exceso de muerte por cardiopatía isquémica, en hombres y mujeres, señalan que, a título individual (estando el paciente en la consulta), su riesgo está en relación directa con sus cifras de presión: cuanto mayor es la presión, tanto mayor es el riesgo de cada persona. Pero cuando se analiza a la población española en su conjunto, se observa que la mayor mortalidad por cardiopatía isquémica ocurre en las personas que se encuentran en el grado I, que concentra a la población. Es también el grupo en que es más factible intervenir.
Estos estudios de morbimortalidad no hacen diferencia entre fármacos, probablemente porque no era posible hacerla: la reducción de morbimortalidad depende mucho del descenso de presión, y en estos casos la enorme magnitud del descenso ha ocultado cualquier posible beneficio debido a una droga en particular. La reducción per se produce tanto beneficio que es imposible separar pequeños efectos propios de una droga.
Si se lograra reducir la presión arterial, llevándola de grado I a normal, se obtendrá un enorme beneficio en cuanto a la reducción de la mayor mortalidad. El rendimiento será considerable al reducir un poco más la presión: se salvarán vidas gracias el tratamiento de la hipertensión arterial.
Por otra parte, en 60% de estos estudios se ha utilizado terapia combinada y, por tanto, sólo 40% de los casos se tratan con monoterapia, que es la instancia en que se podrían observar los beneficios específicos del fármaco. Ninguno de estos estudios se diseñó con una potencia suficiente como para poder hacer un subanálisis de ese 40%.
El período de seguimiento es insuficiente para permitir que se aprecien diferencias en morbimortalidad. Si se revisan los estudios INSIGHT, CAPPP y HOT (con un período de seguimiento medio de 4,5, 6 y 5 años, respectivamente), la incidencia de nuevos casos de diabetes siempre ha sido superior en los pacientes tratados con fármacos clásicos, que es el fármaco comparador (excepto en el estudio HOT en que no hay fármacos clásicos sino placebo). En INSIGHT y CAPPP, la rama del tratamiento convencional presentó muchos más casos nuevos de diabetes, respecto a las ramas con nuevos fármacos (INSIGHT Adalat-Oros y CAPPP Captopril), en las que el número de nuevos casos de diabetes es sensiblemente inferior. Estos datos, estadísticamente importantes, no tienen importancia clínica en un seguimiento de cuatro o cinco años. Si los extrapoláramos a 20 ó 25 años, que es la historia natural de la relación médico-paciente hipertenso, estas diferencias, probablemente, podrían cobrar importancia. De todos modos, en el futuro ya no se estudiará la historia natural de la enfermedad hipertensiva con ensayos clínicos de morbimortalidad (está comprobado que reducir la presión, con cualquier fármaco, salva vidas), sino por medio de puntos intermedios que permitan estudiar la historia natural de la enfermedad aterosclerótica, la que mata a nuestros pacientes.
Aterosclerosis como factor de riesgo
Se puede explorar la aterosclerosis carotidea mediante la ultrasonografía modo B, que muestra el tamaño de la carótida, la existencia de placas de ateroma, y el espesor de las capas íntima y media. Al medir estos parámetros se está evaluando un elemento vinculado a la progresión de la enfermedad aterosclerótica en vasos elásticos y de gran calibre, o sea, se mide su progresiva rigidización, relacionada íntimamente con la presión de pulso y, por ende, con la morbimortalidad ligada a la presión sistólica.
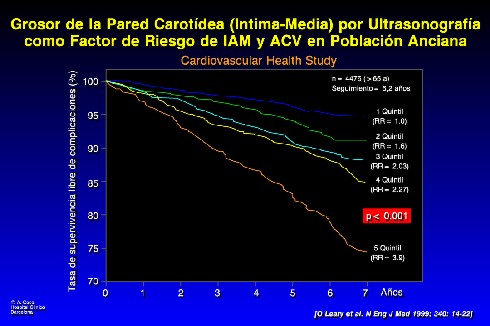
Los datos publicados hace muy poco en el N Eng J Med por el grupo de O`Leary demuestran el gran valor de la medición del grosor íntima-media. Este parámetro, medido ya sea en el tronco, en la carótida interna o sumando ambos, establece una relación directa con el riesgo de eventos. Cuanto mayor es el espesor íntima-media, mayor es la probabilidad de tener ictus y de un infarto, y, por tanto, de enfermedad cardiovascular, expresado en quintiles o como curva de supervivencia (Figura 4).
Figura 4.
Los pacientes que tienen el mayor espesor, el quintil cinco, tienen claramente mayor mortalidad que los que ocupan los demás quintiles. De este modo, hacer que un paciente pase de un quintil cinco a un quintil uno, o bien detener el proceso de aumento del espesor, es con seguridad un índice de progreso en la evaluación de nuestros pacientes hipertensos. Tanto es así, que la OMS señala que una de las maneras de evidenciar lesión de órgano, cuando se estratifica el riesgo, es demostrar la existencia de ateromatosis en las carótidas, en las ilíacas o en las femorales (por calcificación, por ultrasonografía o por el método que fuere). Ateromatosis significa lesión de órgano, con el mismo valor pronóstico que la hipertrofia cardíaca, por ejemplo. En la estratificación de riesgo cardiovascular de la OMS, la existencia de lesión de órganos confiere un riesgo alto, incluso a pacientes con hipertensión grado I. Esto significa, por una parte, que tendremos que iniciar tratamiento farmacológico de entrada (no podemos permitirnos el lujo de perder el tiempo esperando el resultado del tratamiento no farmacológico) y, por otra, que debemos reducir más la presión arterial en relación con los pacientes sin riesgo. Necesitaremos drogas potentes, eficaces y capaces de reducir el riesgo, que interfieran en la historia natural del proceso aterosclerótico.




 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de la conferencia dictada en el marco del Congreso Interamericano de Hipertensión, Simposio Satélite, XIV Reunión Científica de la Sociedad Interamericana de Hipertensión.
 Expositor:
Antonio Coca[1]
Expositor:
Antonio Coca[1]

Citación: Coca A. Realities in the management of hypertensive patients today. Medwave 2001 Nov;1(11):e1172 doi: 10.5867/medwave.2001.11.1172
Fecha de publicación: 1/11/2001

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión