Este texto completo es la transcripción editada y revisada de la conferencia dictada en el XXX Congreso Chileno de Gastroenterología, realizado en Viña del Mar entre los días 27 al 29 de noviembre de 2003.
Presidente del Congreso: Dr. Juan Carlos Weitz V.
Secretaria Ejecutiva del Congreso: Dra. María Teresa Vergara A.
Editor Científico: Dr. Juan Carlos Glasinovic.
Introducción
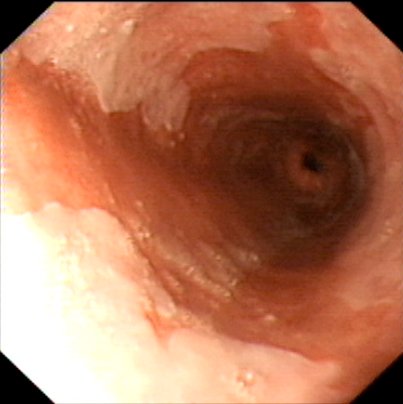
El esófago columnar, muchas veces, se reconoce inmediatamente en una endoscopía (Figura 1).
Figura 1. Imagen de endoscopía digestiva alta, Esófago de Barret.
¿Por qué pensamos en la posibilidad de seguimiento endoscópico? El propósito es identificar cáncer o precáncer en un momento en que la intervención prolongará la vida de buena calidad y contra este propósito debemos juzgar el éxito o el fracaso ¿De qué seguimiento se trata? Me referiré al seguimiento clínico convencional de una endoscopía digestiva alta (EDA) con un protocolo determinado: con biopsia, tinción con hematoxilina-eosina, tinción patológica normal, a intervalos predeterminados. En la mayoría de los países se limita el procedimiento a pacientes con displasia o cáncer, que se consideran aptos para intervención quirúrgica u otra.
Relación entre EB y edad
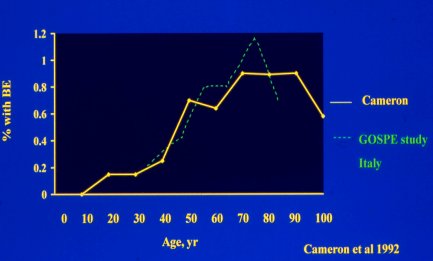
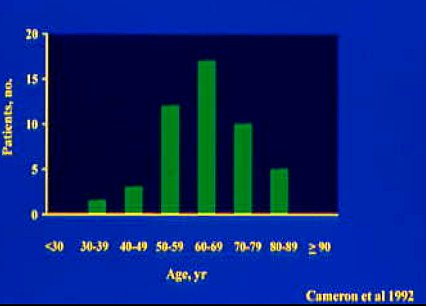
En un estudio de Cameron y cols., de los Estados Unidos, con cifras similares a las de un estudio italiano, se demostró que la detección de esófago de Barret (EB) llega a su punto máximo a partir de los 60 años (Figura 2). Además, señala que la curva de edad de los pacientes que presentan EB con carcinoma es muy parecida (Figura 3). Esto resulta un poco extraño. Si la historia natural es tener EB durante cierta cantidad de años y el riesgo posterior es desarrollar cáncer, ¿por qué el perfil de edad de los EB con carcinoma es muy parecido al de los casos en que se diagnostica EB sin cáncer? ¿Está el cáncer asociado con alguna longitud del EB? Se decía antiguamente que estaba asociado con la enfermedad de segmento largo, pero se ha determinado que eso no es así, si se hace seguimiento durante un tiempo suficiente. Los esófagos columnares de menos de 10 centímetros o de más de 10 centímetros de largo, después de doce años, tienen un riesgo de cáncer semejante.
Figura 2. Prevalencia relacionada con la edad.
Figura 3. Distribución por edad de pacientes con diagnóstico de Esófago de Barret.
El trabajo de Lagergren, publicado en el New England Journal en 1999, demostró que el adenocarcinoma asociado con EB se refiere al sexo masculino, con antecedentes de reflujo gastroesofágico grave de larga data y sobrepeso. Si las tres características estaban presentes había una asociación equivalente a la asociación documentada de EB. ¿Son estos tres elementos o es la presencia de EB la causa principal de la asociación con el adenocarcinoma? Por eso hay interrogantes y hay dudas sobre los datos epidemiológicos aun antes de analizar los estudios prospectivos.
Objetivo de los seguimientos
El objetivo de un seguimiento, como ya se mencionó, es determinar si hay cáncer o precáncer en un momento en que la intervención prolongará la vida de buena calidad
¿Cómo procedemos? Primero, ¿mueren antes los pacientes con EB? La verdad es que no.
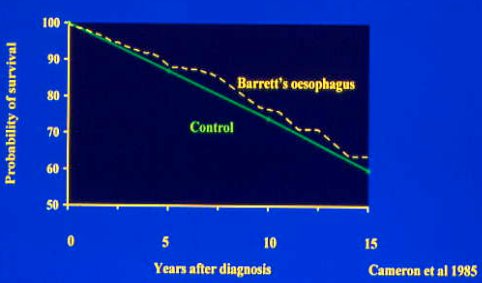
En otro estudio de Cameron y cols. en 1985, (Figura 4), relacionado con la sobrevida de una población controlada de los estados Unidos comparada con pacientes con EB, se observó que la probabilidad de sobrevida es muy similar.
Figura 4. Sobrevida de pacientes con esófago de Barret.
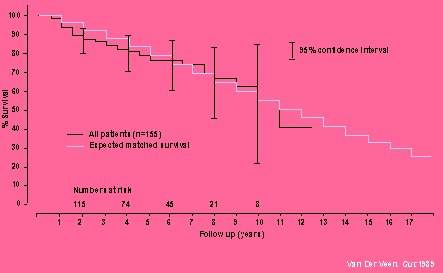
Otras informaciones de un grupo holandés Van Der Veen, publicado en Gut 1989, (Figura 5) señalan lo mismo. Es una comparación entre todos los pacientes con EB y con la población general de los Países Bajos; cabe recordar que la edad promedio de estos pacientes es de 65 años, de manera que en un seguimiento de muchos años, la tasa de mortalidad forzosamente sube. No se observó que EB acorte significativamente la vida. Se conocen los datos de Provenzale y cols., publicados en el American Journal of Gastroenterology 1999, sobre la base de un modelo experimental que muestra los intervalos óptimos de seguimiento endoscópico, en teoría, de acuerdo con una expectativa de vida ajustada por calidad de vida. Sobre la base de una incidencia de cáncer de 0,4%, que es el promedio mundial según la literatura, se verá que el intervalo óptimo de seguimiento es de 4 a 5 años. Así, el seguimiento con biopsia se puede recomendar cada tres a cinco años, en pacientes con EB sin displasia.
Figura 5. Esófago de Barret no tiene efecto sobre la sobrevida.
Seguimientos teóricos
Experimentalmente, si se sigue este modelo y si los números están correctos, se puede calcular el costo. Hay cálculos de costos en la literatura, pero uno de las dificultades es que la incidencia es distinta entre hombres y mujeres. Un estudio inglés señala que el costo de detectar un cáncer con EB, no de curar el cáncer sino de detectarlo, resulta ser un promedio de 15 mil libras en hombres y 42 mil libras en mujeres, sobre la base de esta incidencia más bien alta, que puede ser válida en Europa. Es más alta que el promedio mundial. En un estudio estadounidense se calcula US$ 38.000, en hombres y mujeres juntos, con esa tasa elevada de riesgo de cáncer. Si el riesgo efectivo de cáncer no se atiene a estos números sino que es 0,4%, el costo de detectarlo será mucho más alto.
¿Por qué realizar seguimiento endoscópico?. Porque permite detectar el cáncer más precozmente, detectar la enfermedad en etapas más tempranas, y por ende mejora la sobrevida. En muchos artículos se asegura que hay abundantes pruebas de lo anterior en la literatura.
Uno de los primeros estudios es de Peter y cols., de 1994, cuya conclusión fue que el seguimiento de EB equivale a enfermedad de bajo grado y por lo tanto mejora la sobrevida. Hubo 17 pacientes en un programa de seguimiento; 11 de ellos no tenían cáncer sino displasia de alto grado; 6 tenían adenocarcinoma y se les comparó con 35 adenocarcinomas de esófago sin seguimiento. Dos de los que tenían displasia de alto grado presentaron cáncer en las biopsias posteriores y otros cinco, con un total de siete, presentaron cáncer en las muestras de resección. Entonces había más cáncer que lo que se estimó al principio. Doce de los cánceres seguidos se detectaron temprano y la sobrevida fue mejor, pero no se supo que eran cánceres hasta que se realizaron resecciones. La historia natural ocurrió antes. ¿Causa extrañeza, entonces, que la sobrevida fue mejor? En realidad, no mucha.
En 1998, van Sandick y cols. publicaron resultados similares. Se comparó a 54 adenocarcinomas sin seguimiento con 16 adenocarcinomas o displasia de alto grado (11 y 5 respectivamente) detectados mediante un programa de seguimiento. Los pacientes con seguimiento mostraban estadíos significativamente menores que los pacientes sin seguimiento, y cuatro de ellos estaban en estadío 0, pero eran casos de displasia de alto grado, no de cáncer. El porcentaje de sobrevida a los dos años fue de 86% de los pacientes con seguimiento y 43% de los pacientes sin seguimiento. Se concluyó que el seguimiento permitía detectar la enfermedad más temprano y mejoraba la sobrevida.
El estudio más reciente, de Corley y cols. (Gastroenterology 2002; 122: 633), hizo una comparación entre 15 carcinomas detectados durante el seguimiento y 8 carcinomas detectados sin seguimiento. El intervalo promedio en los pacientes con seguimiento fue de nueve meses, ni siquiera un año, tampoco de tres a cinco años. Aunque estadísticamente hubo una diferencia, no se llegó a ninguna conclusión y se dijo que había que hacer más estudios.
Destaco que el diseño de estos estudios es virtualmente idéntico y se nos pide que aceptemos la validez de la conclusión. En mi opinión, no es válida.
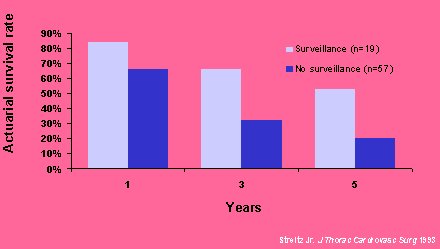
En otro estudio de Streitz Jr. ,publicado en J Thorac Cardiovasc Surg 1993 (Figura 6), se demostraría que el seguimiento mejora la sobrevida, en comparación con el no seguimiento, pero en realidad no fue un estudio experimental sino un programa de seguimiento anual durante esa década. Al término del estudio había 55 pacientes, aunque cinco años después quedaban sólo ocho. La duración promedio de participación de los pacientes fue de 4,4 años, ya sea porque fallecieron o porque se retiraron. En teoría, el intervalo de seguimiento es de tres a cinco años. El promedio de duración señala que ni siquiera participaron durante cinco años.
Figura 6. Probabilidad de sobrevida.
En la cohorte de Leicester, a 10 años de seguimiento, hubo 33 muertes, tres de ellas por cáncer esofágico. De los 266 pacientes que no eran aptos para seguimiento, 104 murieron, pero sólo uno de cáncer esofágico. Cinco de los 143 pacientes del programa tuvieron cáncer, pero sólo uno se detectó durante una endoscopía de seguimiento. Dos de ellos ya tenían cáncer, probablemente, cuando se hizo la endoscopía inicial para seleccionar pacientes, pero se pensó que la lesión era benigna cuando en realidad era, probablemente, un cáncer. Dos pacientes se retiraron del programa de seguimiento y desarrollaron cáncer y uno sí tuvo cáncer y murió en el post operatorio. Ningún paciente recibió algún beneficio por participar en este programa de 10 años. Eso fue lo que efectivamente sucedió.
Comparación de los seguimientos y no seguimientos de cánceres
Una de las cosas muy importantes que hay que comprender cuando se estudia la literatura que declara su eficacia en términos de ayudar a la sobrevida, son unos principios bien establecidos en el mundo de la oncología, en cuanto a los programas de screening. Uno de ellos es el sesgo que se introduce en todo estudio en que el screening se compara con el no screening. Los sesgos son tres:
Los programas de screening predeterminan la selección de pacientes que van a mostrar un intervalo más largo entre detección y cáncer, este hecho no prueba que el seguimiento logre algo. Para eso se necesita un estudio aleatorio controlado.
Lo cierto es que ninguna estrategia de seguimiento de EB está validada con evidencias de que prolonga la sobrevida o que mejora la calidad de vida. La evidencia experimental de los grupos de Rotterdam y Leicester, que son los únicos grandes que conozco, comprueba que la estrategia de seguimiento estándar no prolonga la sobrevida.
EB y displasia
Esto es distinto. La mayoría de las personas aceptarían que el seguimiento con EDA y biopsia e intervención, en estos casos, serían necesarios. Lo que he descrito hasta el momento ha sido EB sin displasia. Entonces, ¿cómo plantearía yo que se interprete la evidencia?
El rigor para interpretar la evidencia es obligatorio para nosotros, como médicos. En teoría, el seguimiento del EB debe determinar un diagnóstico de cáncer más precoz y una sobrevida más larga posterior al diagnóstico. Sin embargo la evidencia demuestra que, en el mundo real, esto no ocurre y que el seguimiento es ineficaz. Los propios pacientes pueden optar por participar en un programa de seguimiento y en teoría se puede sostener, sin duda, que el intervalo de tres a cinco años es óptimo; pero, si así lo deciden, es por una esperanza de beneficio que no tiene el apoyo de una evidencia que nos convencería a nosotros. El costo es considerable y el beneficio, de haberlo, es mínimo.
No quiero presentar una visión negativa del asunto. El EB es importante y el riesgo de cáncer es importante y eso debemos reconocerlo y hacerle frente. No obstante, si vemos la evidencia con honradez, debemos aceptar, lamentándolo, que los seguimientos, como se realizan hoy, probablemente no logran su propósito. Lo que se necesita, pues, es avanzar e identificar a los individuos que están efectivamente en riesgo de cáncer, con cualesquiera tecnologías que podamos recomendar. Éstas pueden ser el uso de moléculas marcadas, la imagenología, espectroscopía, etc.
Debemos por cierto comprometernos con la investigación y la innovación, pero lo que no debemos hacer es continuar con estrategias clínicas de manejo de los pacientes que no entregan lo que deben. Eso es hacer caso omiso de la evidencia. Mientras, en el ejercicio clínico, nos corresponde velar por que a los pacientes se les entregue información precisa acerca de los riesgos de cáncer y de lo que podemos lograr, para ayudarlos a tomar decisiones informadas relativas a su tratamiento. Recomendar el seguimiento endoscópico porque tenemos la esperanza de que funcione, aunque sabemos que no funciona, no es darle al paciente información precisa. Esto es difícil de realizar en el ejercicio clínico.
No subestimo la dificultad de explicar este tema complicado, con precisión, a los pacientes, pero tenemos que intentarlo. La última figura ilustra la dificultad; nuestra obligación es explicar las cosas con claridad al paciente, pero no siempre nos entenderá. No es fácil explicar las cosas correctamente.
"Si yo tengo el esófago del Sr. Barret, entonces ¿quién tiene el mío?"








 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de la conferencia dictada en el XXX Congreso Chileno de Gastroenterología, realizado en Viña del Mar entre los días 27 al 29 de noviembre de 2003.
Presidente del Congreso: Dr. Juan Carlos Weitz V.
Secretaria Ejecutiva del Congreso: Dra. María Teresa Vergara A.
Editor Científico: Dr. Juan Carlos Glasinovic.
 Expositor:
Robert Heading[1]
Expositor:
Robert Heading[1]

Citación: Heading R. Is endoscopic monitoring of Barrett's esophagus a waste of time and effort?. Medwave 2004 Mar;4(2):e1062 doi: 10.5867/medwave.2004.02.1062
Fecha de publicación: 1/3/2004

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión