Este texto completo es la transcripción editada y revisada de la conferencia dictada en el XXXII Congreso Chileno de Gastroenterología, realizado en la ciudad de Pucón entre los días 23 al 25 de noviembre de 2005. El evento fue organizado por la Sociedad Chilena de Gastroenterología.
Presidente del Congreso: Dr. Claudio Navarrete.
El síndrome hepatorrenal (SHR) es una complicación grave de la cirrosis hepática (CH) que aparece en la fase terminal de ella. Su incidencia anual en los pacientes cirróticos con ascitis es de 8% y se asocia a un mal pronóstico, ya que la supervivencia media es de una a dos semanas para el SHR tipo 1 y de 6 meses en el caso del SHR tipo 2. El SHR representa la etapa final de una serie de episodios que suceden en forma escalonada y que se explican por la fisiopatología de la disfunción circulatoria en la CH. Ésta se caracteriza por la presencia de hipotensión arterial, taquicardia, gasto cardíaco elevado, resistencia vascular periférica disminuida y activación de los sistemas vasoconstrictores.
Hoy en día, la hipótesis que más se acepta con respecto al mecanismo fisiopatológico de todas estas alteraciones es la presencia de una vasodilatación arterial a nivel del territorio esplácnico. En cuanto al mecanismo de la vasodilatación esplácnica, hay dos hipótesis. En la primera de ellas, el primer episodio es la hipertensión portal, la que favorecería la traslocación bacteriana a través de la pared intestinal y determinaría la liberación de citoquinas inductoras de la síntesis de óxido nítrico a nivel del endotelio vascular y de las células del músculo liso; como consecuencia se produciría la vasodilatación esplácnica. La segunda hipótesis también reconoce la hipertensión portal como punto de partida, pero ésta actuaría estimulando el sistema nervioso no adrenérgico-no colinérgico, probablemente por medio del edema que se encuentra en la pared intestinal de estos pacientes; esa estimulación determinaría la liberación de agentes vasodilatadores, como óxido nítrico, CGRP (Calcitonin Gene-Related Peptide) y sustancia P, en dichas terminaciones nerviosas, lo que estimularía la vasodilatación a nivel del territorio esplácnico.
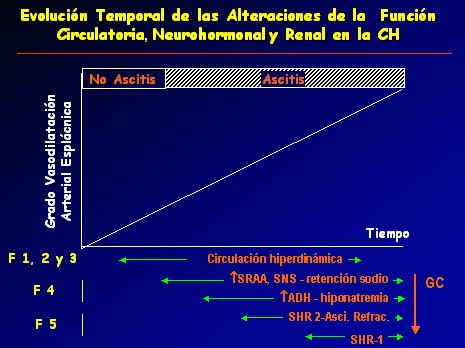
Actualmente se describen cinco fases en la evolución temporal de la función circulatoria neuro-hormonal y renal en la CH (Fig.1). La fase 1 correspondería a los pacientes cirróticos sin hipertensión portal, sin vasodilatación esplácnica y, por lo tanto, sin ascitis. En la fase 2, los pacientes empiezan a presentar vasodilatación esplácnica y disminución de la resistencia vascular periférica; en esta fase consiguen mantener su volemia a expensas de una circulación hiperdinámica, es decir, a expensas de un gasto cardíaco elevado. La vasodilatación esplácnica sigue progresando, en paralelo con el progreso de la hipertensión portal, hasta llegar a la fase 3, en la cual la circulación hiperdinámica no va a lograr mantener la volemia. En ese momento va a aparecer retención de sodio a nivel del riñón y como consecuencia ascitis de mediana cuantía, que se controlará bien sólo con dieta hiposódica o dosis bajas de diuréticos. La retención de sodio se debe a la disminución de la excreción de sodio por el riñón, pero todavía no están activados los sistemas retenedores de sodio (renina-angiotensina, etc.) y no se conoce exactamente el mecanismo. En estas tres primeras fases, el gasto cardíaco estaría elevado y la circulación hiperdinámica tendría un papel importante.
La fase 4 comienza cuando la vasodilatación esplácnica ha progresado hasta tal punto que la circulación hiperdinámica y la disminución de la excreción renal de sodio son incapaces de mantener la volemia y se activan los sistemas vasoconstrictores y retenedores de sodio y agua; en un comienzo sólo los retenedores de sodio y, en una segunda etapa, los retenedores de agua con alteración del aclaramiento de agua libre. En esta fase, la activación de dichos sistemas tiene por objeto mantener la presión arterial; pero hay efectos deletéreos sobre ciertas regiones, entre ellas el riñón, órgano que va a liberar sustancias vasodilatadores, como prostaglandinas y óxido nítrico, que permitirán mantener un buen flujo plasmático renal y evitar el SHR. En esta etapa el gasto cardíaco empieza a disminuir y no hay circulación hiperdinámica, es decir, los sistemas vasocontrictores se activan todavía más para mantener la volemia y la presión arterial. Los pacientes precisan ya elevadas dosis de diuréticos para manejar su ascitis
En la fase 5, el paciente tiene ascitis a tensión, que cuesta manejar con diuréticos. En este momento los sistemas vasoconstrictores están muy activados y los vasodilatadores que libera el riñón, como prostaglandinas, calicreína y óxido nítrico, empiezan a ser incapaces de mantener el equilibrio en la perfusión renal, de modo que va a comenzar a aparecer una insuficiencia renal que será estable. Todavía se puede mantener una cierta perfusión renal pero en la mayoría de los casos la ascitis será refractaria al tratamiento diurético. En la etapa final, en forma espontánea o por un evento intercurrente, como puede ser una peritonitis bacteriana espontánea, aumentará la vasodilatación esplácnica y se activarán todavía más los sistemas vasoconstrictores; en ese momento va a disminuir la síntesis de los factores vasodilatadores a nivel renal debido a la isquemia, lo que desencadenará el desequilibrio en la perfusión renal y la aparición del SHR tipo 1, que tiene muy mal pronóstico a corto plazo.
Figura 1. Evolución temporal de las alteraciones de las funciones circulatoria, neurohormonal y renal en la CH
En un estudio publicado recientemente en el que se analizaron los cambios cronológicos de los sistemas vasoactivos y de la función cardiovascular a medida que los pacientes progresaban desde CH sin ascitis, pasando por ascitis sin insuficiencia renal, hasta llegar al SHR tipo 1 y 2, se corroboró la hipótesis anterior, es decir, a medida que avanzaba la enfermedad se activaban los sistemas vasocontrictores, aumentaba la resistencia vascular sistémica y el gasto cardíaco, que estaba aumentado al inicio, comenzaba a disminuir progresivamente (Ruiz del Arbol L et al., Hepatology 2005). En el riñón se mantiene un equilibrio entre factores vasoconstrictores y vasodilatadores; cuando estos últimos disminuyen debido a la marcada isquemia renal que se presenta en la fase final de la enfermedad, y aumenta la liberación de los primeros, se origina el desequilibrio, la perfusión renal se altera y aparece el SHR tipo 1.
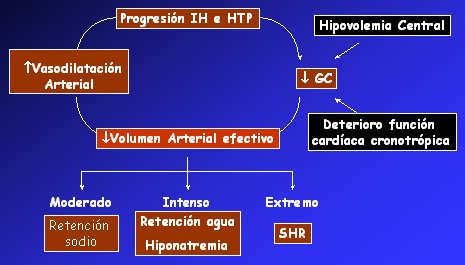
A medida que progresan la insuficiencia hepática y la hipertensión portal, aumenta la vasodilatación arterial, por un lado, y, por otro, el gasto cardíaco, que inicialmente estaba aumentado, empieza a disminuir debido a que se presenta una hipovolemia central por vasodilatación arterial, es decir, disminuye la precarga. También se argumenta que en las fases más avanzadas de la HTP sobreviene el deterioro de la función cardíaca cronotrópica. Ambos factores confluyen en un efecto final, que es la disminución del volumen arterial efectivo. En una primera fase se produce retención de sodio solamente, pero a medida que progresa la enfermedad se agrega retención de agua y, por ende, hiponatremia dilucional,y finalmente se precipita el SHR tipo 2 y tipo 1 (Fig.2).
Figura 2. Progresión de la disfunción circulatoria en la CH
El SHR se puede tratar, según la escalada fisiopatológica descrita, aumentando el volumen plasmático efectivo, disminuyendo la presión portal o mediante el trasplante hepático, que representa el tratamiento de elección.
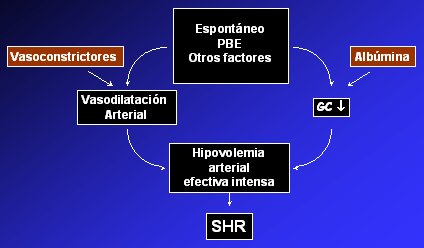
1. Aumento del volumen plasmático efectivo: Se puede lograr, por un lado, administrando drogas vasoconstrictoras, entre ellas los análogos de la vasopresina, como ornipresina y terlipresina, y los agonistas alfa-adrenérgicos, como la norepinefrina y el midodrine; por otro lado puede aumentarse mediante la expansión del volumen plasmático con la administración de albúmina. Todos estos fármacos han sido estudiados, y muchos de ellos, utilizados con éxito en la práctica clínica habitual, pero no existen por el momento estudios controlado al respecto. En la figura 3 se resumen las bases del tratamiento farmacológico del SHR tipo 1: en el cuadro central están los fenómenos desencadenantes del SHR tipo 1, que, por un lado, causan vasodilatación arterial e hipovolemia muy intensa que conduce al SHR y. por otro lado, disminuyen el gasto cardíaco que también se traduce en marcada hipovolemia arterial y SHR. Las drogas vasoconstrictoras disminuyen la vasodilatación arterial y la administración de albúmina aumenta la precarga y mejora el gasto cardíaco, corrigiendo así la hipovolemia.
Figura 3. Bases del tratamiento farmacológico de la disfunción circulatoria del SHR tipo1 (PBE = Peritonitis Bacteriana Espontánea)
En una revisión y análisis global de 18 estudios sobre el tratamiento del SHR con drogas vasoconstrictoras asociados a albúmina se observó que el grupo de pacientes tratados con vasoconstrictores más albúmina (Grupos 1 y 2) se logró en alrededor de 60% de los pacientes. Por el contrario el grupo de pacientes sin manejo específico (Grupo 3) sólo se logró la remisión del SHR en el 2,9% de los casos. La recurrencia después de suspender el tratamiento fue baja (Grupo 1). La supervivencia al mes de seguimiento fue claramente superior en los grupos 1 y 2 (42% y 40%) que en el de pacientes no tratados (Grupo 3; 3%). Lo mismo se observó con respecto a la supervivencia a los tres meses (30%, 22% y 0%, respectivamente en los 3 grupos). Por último, alrededor del 12% de los pacientes de los grupos 1 y 2 y ninguno de los del grupo 3, llegaron al trasplante hepático. El porcentaje de pacientes que logra permanecer vivo hasta el trasplante hepático es pequeño, probablemente porque los pacientes no logran avanzar en la lista de espera o no se aplica el MELD como criterio prioritario de asignación de órganos.
El efecto de la administración de vasoconstrictores (ornipresina y terlipresina) y albúmina sobre la hemodinamia sistémica y renal de estos pacientes se demostró en un estudio del grupo de Barcelona, en el que se observó claramente que este tratamiento lograba frenar los sistemas vasoconstrictores y mejoraba en forma progresiva la función renal (Guevara et al., Hepatology 1998; Uriz et al., J Hepatol 2000).
En resumen, la combinación de vasoconstrictores y albúmina revierte el SHR (creatinina plasmática menor de 1,5 mg/dl) mediante la mejoría de la hemodinámica sistémica, que se evidencia por el aumento de la presión arterial media y la supresión de los sistemas vasoconstrictores renina-angiotensina-aldosterona y nervioso simpático, y se traduce en un aumento de la supervivencia que puede permitir que el paciente llegue al trasplante, incluso sin insuficiencia renal, lo que mejora la morbi-mortalidad postrsaplante
Se ha planteado que quizás la albúmina no sea necesaria y el tratamiento con fármacos vasoconstrictoras de forma aislada sea suficiente, lo que abarataría el costo. En esta sentido existe un estudio que demuestra claramente que el tratamiento debe ser combinado; con la administración de terlipresina aislada no se logró la misma mejoría hemodinámica y renal que con el tratamiento cominado. Además, la supervivencia al mes de seguimiento fue de sólo 13% en los pacientes tratados sólo con terlipresina frente a 87% en el grupo con tratamiento combinado (Ginés P. et al. Hepatology 2002). Estos resultados han sido corroborados en estudios posteriores. El efecto favorable de la infusión endovenosa de albúmina sobre la hemodinámica sistémica en la CH se debe a que expande el volumen intravascular, aumenta la precarga cardíaca y mejora la función del ventrículo izquierdo y, por lo tanto, la disfunción circulatoria; por otro lado, inhibe la activación del endotelio vascular, con lo que disminuye la síntesis de óxido nítrico a nivel del territorio esplácnico, lo que, a su vez, aumenta la resistencia vascular sistémica y conduce al mismo efecto, es decir, mejoría de la disfunción circulatoria.
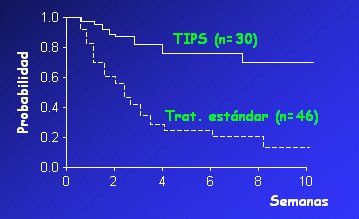
2. Disminución de la Presión Portal: Con respecto a la presión portal, se sabe que el TIPS (Transjugular Intrahepatic Portosystemic Shunt) mejora la función renal a través de la supresión de los sistemas vasoconstrictores, que la supervivencia es de 60% a los 3 meses y que tiene efectos deletéreos, com una prevalencia de encefalopatía hepática post-TIPS elevada (alrededor del 30%) por deterioro de la función del hígado. Sin embargo, faltan estudios prospectivos sobre su eficacia en el tratamiento del SHR. A pesar de ello este procedimiento puede considerarse como puente al trasplante hepático en el SHR tipo 1. Los datos del grupo de Barcelona indican que la instalación de un TIPS en siete pacientes con SHR tipo 1 logró frenar los sistemas vasoconstrictores, lo que se asoció con mejoría de la función renal, descenso de la creatinina y desaparición de la hiponatremia. En la figura 4 se observa la supervivencia acumulada en este grupo en comparación con una serie histórica de pacientes con SHR sin tratamiento específico.
Figura 4. Supervivencia en SHR tipo 1 en dos series de pacientes (TIPS: Brensing et al., 1989. Terapia estándar: Ginés et al., 1993)
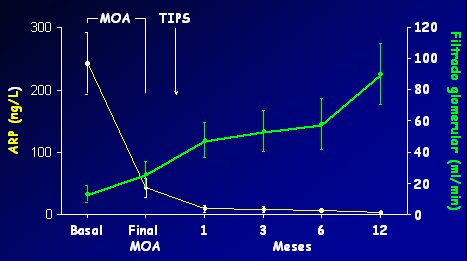
En cuanto a la combinación de los dos tratamientos, vasoconstrictores asociados a albúmina más TIPS, no hay suficiente evidencia. En el año 2004 se publicó un estudio piloto efectuado en un grupo de cinco pacientes a quienes se trató inicialmente sólo con fármacos vasoactivas, en este caso midodrine más octreotride, asociados a albúmina, y en una segunda fase se les colocó un TIPS y fueron seguidos durante un año. La disfunción circulatoria, estimada por la actividad de la renina plasmática, disminuyó claramente y el filtrado glomerular aumentó en forma paralela y se mantuvo normal durante todo el año de seguimiento (fig. 5). Dado el escaso número de pacientes, faltan más estudios que corroboren que la asociación o la administración consecutiva de ambos tratamientos es eficaz.
Figura 5. Efecto de vasoconstrictores más albúmina y TIPS sobre la función circulatoria y renal en 5 pacientes con SHR tipo 1 (Wong S et al., Hepatology 2004). ARP=Actividad de renina plasmática
3. Trasplante Hepático: El trasplante es el tratamiento de elección en el SHR, ya que la supervivencia a los 3 años de seguimiento es de 60%, si bien los pacientes que llegan al trasplante con SHR tienen mayor necesidad de hemodiálisis (35% comparado con 5% de los pacientes sin SHR) y mayor morbimortalidad postrasplante inmediato. Por ello, se recomienda utilizar como puente el tratamiento con vasoconstrictores y albúmina, que tiene bajo costo, y considerar el TIPS, cuyo costo es más elevado, cuando fracase el tratamiento anterior, porque va a permitir que el paciente llegue al trasplante sin insuficiencia renal, con lo cual la morbimortalidad postrasplante va a ser menor.
4. Perspectivas futuras: En el futuro, en el manejo del SHR se podría incorporar la diálisis hepática extracorpórea con sistema de recirculación con adsorbentes moleculares o MARS (Molecular Adsorbent Recirculating System), en la que se utiliza la capacidad de la albúmina como transportadora de toxinas. Hay sólo un estudio controlado, publicado en el año 2000, efectuado en 13 pacientes; en él se observó que con el MARS se obtuvieron mejores resultados que la hemofiltración en cuanto a la mejoría de la función renal y, lo más importante, la supervivencia acumulada fue mayor en el grupo tratado con MARS (Liver Transplantation 2000; 6: 277-286). Sin embargo, no es recomendable aplicar el MARS de rutina en esta complicación, mientras no aparezcan más estudios controlados al respecto con mayor número de pacientes.
En resumen:
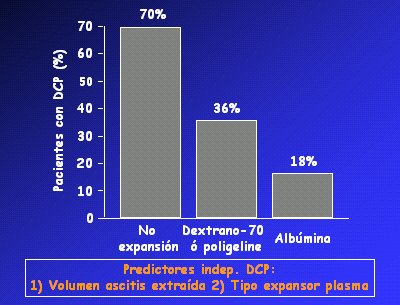
La función circulatoria es muy inestable en los pacientes con cirrosis descompensada; por lo tanto, se debe tomar medidas frente a situaciones que puedan desencadenar la aparición de un SHR tipo 1. Una de ellas es la paracentesis evacuadora total; se sabe que la expansión con albúmina reduce la posibilidad de desarrollar un SHR cuando se efectúa este procedimiento, de modo que se ha establecido la prevención de la disfunción circulatoria posparacentesis con albúmina, 6 a 8 gr/l de ascitis, cuando se efectúa una paracentesis mayor de 5 litros. En pacientes que se someten a una paracentesis evacuadota (Fig. 6), en el grupo tratado con albúmina la prevalencia de disfunción circulatoria es significativamente menor que en el grupo tratado con otros expansores y que en el grupo no tratado. En ese estudio, los factores predictores fueron el volumen de ascitis extraído y el tipo de expansor del plasma (Ginés P. et al. Gastroenterology 1995). En Chile la albúmina es un tratamiento de alto costo, por lo que se ha hecho un estudio para determinar si se logra prevenir la disfunción circulatoria efectuando la paracentesis en forma fraccionada, con volúmenes inferiores a 5 litros y sin utilizar expansores de ningún tipo.
Figura 6. Prevalencia de disfunción circulatoria post-paracentesis (DCP)
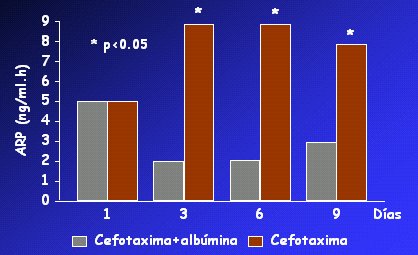
En cuanto a la peritonitis bacteriana espontánea (PBE), en 1999 Pau Sort publicó un estudio en el que demostró que la administración de albúmina (1,5 gr/kg el primer día y 1 gr/kg el tercer día) en el curso de la PBE, disminuía de manera significativa la prevalencia de SHR, prevenía el deterioro de la función renal y reducía la morbimortalidad intrahospitalaria y a mediano plazo. Los resultados de ese estudio (Fig. 7) señalaron que los pacientes que recibieron sólo antibióticos presentaron disfunción circulatoria y activación de la renina plasmática; en cambio, los pacientes tratados con albúmina y antibióticos no desarrollaron disfunción circulatoria o la disfunción fue mucho menor, incluso, se frenó la renina plasmática. Todo esto se asoció con una mortalidad significativamente inferior, a corto y mediano plazo.
Figura 7. Soporte circulatorio con albúmina endovenosa en pacientes con PBE. Efecto sobre el volumen plasmático (Sort et al., N Engl J Med 1999) ARP = Actividad de Renina Plasmática
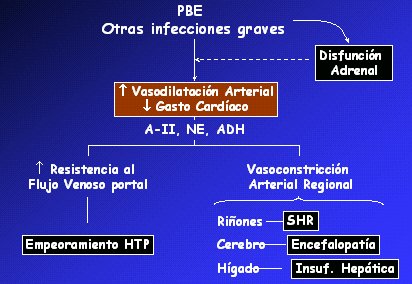
Como este tratamiento no se puede aplicar en todos los pacientes, en nuestro medio se podría seleccionar a los que presentan mayor riesgo de desarrollar SHR, que son los que ya tienen la función renal alterada, o sea, BUN mayor de 30 mg/dl o creatinina mayor de 1 mg/dl, o bien insuficiencia hepática avanzada, con bilirrubina superior a 4 mg/dl. La PBE y otras infecciones favorecen la aparición de disfunción circulatoria porque aumentan la vasodilatación arterial sistémica, lo que activa los sistemas vasoconstrictores y aumenta la vasoconstricción renal. Se cree que esto sucede, en parte, por una disfunción adrenal (Fig. 8).
Figura 8. Mecanismo del deterioro de la función circulatoria en la peritonitis bacteriana espontánea
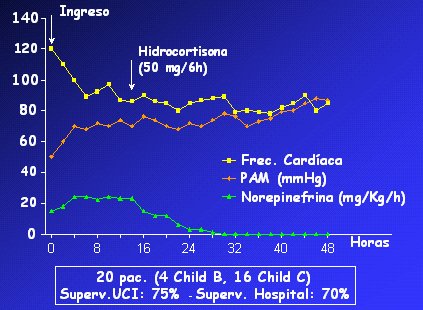
Resultados todavía no publicados, efectuados en pacientes cirróticos con shock séptico demuestran que la prevalencia de insuficiencia adrenal relativa, definida por los siguientes criterios diagnósticos: cortisol basal menor de 9 mg/dl; cortisol tras ACTH menor de 9 mg/dl; y peak de cortisol menor de 20 mg/dl, es significativa y aumenta progresivamente con el grado de insuficiencia hepática. Se encuentra en 10% a 40% de los pacientes sin CH, 25% de los cirróticos Child B y 75% de los cirróticos Child C; por lo tanto, no es un error pensar que la administración de corticoides en pacientes cirróticos con shock séptico mejora la supervivencia. Los efectos beneficiosos de los glucocorticoides sobre la disfunción circulatoria en infecciones graves se deben a que aumentan el efecto de la angiotensina II y de la noradrenalina e inhiben la NO sintetasa. Los resultados de este estudio (Fig. 9) señalan que la administración de hidrocortisona mejoró la hemodinamia, bajó el gasto cardíaco, aumentó la presión arterial media y frenó la actividad del sistema nervioso simpático; la epinefrina llegó a niveles prácticamente indetectables, lo que se asoció con una supervivencia intrahospitalaria bastante buena, de 70% (Fernández et al., unpublished).
Figura 9. Efecto de la hidrocortisona en la hemodinamia sistémica en cirróticos con shock séptico
Otra situación en la que se debe prevenir el desarrollo del SHR es la hepatitis alcohólica. Se puede lograr mediante la administración de pentoxifilina, que es un inhibidor de TNF, o de corticoides. Hasta la fecha no está claro cuál de las dos opciones es mejor.
En resumen, en el SHR tipo 1, que es rápidamente progresivo y tiene peor pronóstico, se debe evaluar el trasplante hepático; en los pacientes que sean candidatos se debe asignar prioridad alta, iniciar inmediatamente vasoconstrictores y albúmina, y considerar TIPS o combinar ambas terapias, si no hay respuesta a vasoconstrictores y albúmina. En el SHR tipo 2 se debe evaluar el trasplante; utilizar diuréticos sólo si se logra una respuesta diurética significativa, con excreción de sodio mayor de 30 mEq/día; de lo contrario, no vale la pena usar diuréticos. Estos pacientes son la primera causa de ascitis refractaria, la que se debe manejar con paracentesis repetidas asociadas con infusión endovenosa de albúmina. Además, se debe considerar el TIPS cuando la frecuencia de la paracentesis es muy alta y restringir el aporte de líquidos cuando hay hiponatremia dilucional.









 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de la conferencia dictada en el XXXII Congreso Chileno de Gastroenterología, realizado en la ciudad de Pucón entre los días 23 al 25 de noviembre de 2005. El evento fue organizado por la Sociedad Chilena de Gastroenterología.
Presidente del Congreso: Dr. Claudio Navarrete.
 Expositor:
Rosa María Pérez Ayuso[1]
Expositor:
Rosa María Pérez Ayuso[1]

Citación: Pérez RM. Therapy of hepatorenal syndrome. Medwave 2006 Jun;6(5):e1017 doi: 10.5867/medwave.2006.05.1017
Fecha de publicación: 1/6/2006

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión