Este texto completo es una transcripción editada y revisada de una conferencia que se dictó en el IV Congreso de Economía de la Salud de América Latina y El Caribe, realizado en Santiago entre los días 19 y 22 de enero de 2010. El congreso fue organizado por la Asociación de Economía de la salud (AES) de Chile y la AES de América Latina y el Caribe.
Los objetivos del siguiente artículo son tres:
A partir de la dispositiva anterior se puede inferir, según mi punto de vista, la parte interesante de ser un economista en Salud, a través de evaluar una elección entre dos tratamientos. Típicamente en nuestra evaluación nos interesa saber cuál es el costo marginal y el beneficio marginal de un tratamiento sobre el otro.
Para mí el argumento radica en que el problema de medir el costo es de naturaleza técnica. Una vez que se tiene la información monetaria, nadie va discutir. Nosotros podemos convertir todo a un valor en dinero, si es dólares o euros tenemos maneras de convertir lo uno en lo otro, así que sabemos acerca de lo que estamos hablando cuando medimos costos y como los expresamos, y por supuesto el tema que más nos preocupa en el campo de la evaluación económica es si los beneficios adicionales justifican los costos adicionales, es decir la relación entre el beneficio marginal y el costo marginal.
Hablar de resultados en Salud es sinónimo de beneficios de Salud, por lo tanto me interesan los beneficios en salud que puede haber para un individuo y una población, como resultado de proveer cuidados de salud, y algunas veces también, como resultado de decisiones de no proveer cuidados de salud. Los resultados de salud generales son para mí el cambio que ocurre en el estado de salud como consecuencia de una acción.
Cuando nos enfocamos en la medición de resultados en salud y nos fijamos en el efecto de los cuidados en salud, realmente estamos observando dos cosas: o permitimos a las personas tener una vida más larga y por ende extendemos su sobrevida, o mejoramos la calidad de sus vidas, removiendo dolor, síntomas, angustia e infelicidad. Los cuidados de salud entregan una de estas dos opciones o ambas.
Si estos son los aspectos principalmente afectados por los cuidados en salud, entonces debemos medir ambos en cualquier evaluación que realicemos, y en el proceso de realización de esto introduciremos la idea de un valor para la salud, un valor para el aumento de salud, un valor para perdida de salud. ¿Cómo hacemos eso? El problema que tenemos como economistas de salud es que los clínicos tienen formas muy buenas y estandarizadas de medir los resultados en salud.
En la primera línea del esquema anterior tenemos un ejemplo tomado de una espirometría. Si quisiéramos medir la extensión en que ha cambiado la función pulmonar de un paciente podemos medirlo en el nivel basal utilizando el FEV 1 (VEF 1) y podemos nuevamente medirlo después de una intervención, utilizando la misma prueba, para a continuación sustraerle un valor al otro. Esto entonces nos da un cambio (delta) en el parámetro de la función pulmonar el cual será entendido por el clínico. Pero ¿cómo abordamos a este sujeto si lo que deseamos medir es el efecto total de los cuidados de salud sobre él? En este ambiente realmente no existen pruebas estandarizadas que nos permitan hacer esto de una forma sistematizada aunque algunas medidas están siendo utilizadas actualmente en todo el mundo. Les mostraré uno de los principales ejemplos de esto en la segunda mitad de la presentación.
Si volvemos atrás en la historia, remontándonos a la clasificación más simple del estado de salud, tenemos el siguiente esquema, que viene de una enfermera inglesa llamada Florence Nightengale. Ella calificó a los pacientes que estaban dejando su cuidado, aproximadamente en el año 1850 como: aliviados, no aliviados o muertos. Esta es su clasificación y se relaciona a si el paciente está básicamente en una de dos condiciones: están vivos o muertos. Esta es la clasificación más elemental del estado de salud y no se debe ser un clínico necesariamente para entenderlo.
Yo estaba interesado en saber si teníamos información sobre esta clasificación en alguna parte del Servicio Nacional de Salud del Reino Unido. Resulta que si los tenemos, sin embargo ocurre que, de forma entendible, la mayoría de las personas no quieren hablar acerca de las tasas de mortalidad y de los cuidados de salud de forma simultánea. Esto se explica desde un punto de vista político pero también desde un punto de vista profesional, particularmente si estas en un hospital el cual esta carente de recursos y donde tal vez las cosas no están organizadas de la mejor manera posible.
Adicionalmente la tasa de mortalidad o la muerte como un resultado no está siempre directamente relacionado con el estado de salud o las intervenciones realizadas por profesionales de la salud. Algunas veces las personas envejecen y mueren de todas formas. Algunas veces las enfermedades y las condiciones son incurables. Las etapas terminales siempre, o casi siempre, culminarán en la muerte. Así es que debemos mirar a la muerte como un resultado, no necesariamente malo, y debemos entender la relación causal entre los ingresos y los ingresos, entre los recursos de los cuidados de salud y los resultados que producen para las personas. Por lo tanto la mortalidad no es un indicador muy útil pero si es uno acerca del cual tenemos información en muchos países porque la clasificación es muy simple para emplear.
Desde un punto de vista económico escogemos nuestras medidas de resultados y medidas de beneficio de acuerdo al tipo de análisis que estamos llevando a cabo. En los tiempos antiguos cuando estábamos interesados en el análisis de costo beneficio nosotros valorábamos la salud en términos de un valor monetario, por ende ambos recursos y los ingresos y egresos eran medidos con las mismas unidades. Esto tiene algunas ventajas entendibles pero se vuelve bastante difícil porque debemos decidir cuál es el valor monetario de la salud o de un cambio de estado de salud. Esto es un problema inmensamente difícil de resolver por la utilidad marginal variable del dinero en sí. Sin embargo, es una forma muy interesante de entender algunos sistemas de salud en los Estados Unidos, en donde podemos mirar el comportamiento del consumidor y los precios, para obtener luego algunas ideas acerca de la relación entre costos y beneficios.
En términos generales hemos pasado el punto en donde el hablar de esta manera, de costos y beneficios, era utilizado en forma amplia en Estados Unidos y Europa. En la actualidad este no es el caso. Tenemos dos o tres formas de análisis de defectos. En el primero de estos escogimos las mediciones de resultados como elementos que podemos entender fácilmente en el mundo real. Por ejemplo, si tenemos un programa de salud diseñado para contrarrestar los efectos de la hipertensión entonces podríamos fijarnos en la presión arterial como un indicador de resultado.
También están los ejemplos de pérdida de peso planificada en la obesidad o el tiempo para la progresión de la enfermedad en el cáncer: estos son los tipos de resultados que los clínicos entienden y que se pueden someter a un análisis de costo efectividad que funciona. Verán muchos ejemplos de esto en la literatura.
El problema con este tipo de análisis de costo efectividad es que la razón entre la costo efectividad en el campo de la ortopedia no será comparable con una razón de costo efectividad en medicina general, en psiquiatría o en oncología. No tenemos una forma universal de comparar las razones de costo efectividad porque aunque los costos se miden con las mismas unidades los beneficios son medidos en unidades distintas. Por esta razón necesitamos algo que nos permita realizar comparaciones entre distintas áreas de enfermedades, distintas áreas terapéuticas y diferentes intervenciones.
El punto de vista de los economistas de salud seria que el costo utilidad nos permitiría hacer esto porque los beneficios se miden exclusivamente en “términos de años de vida ajustados por calidad”, siendo esto por ende una medición genérica que nos permite llevar cabo comparaciones de costo efectividad entre distintas áreas de enfermedad. Es una herramienta poderosa para el análisis de decisiones y para las agencias de gobierno preocupadas con la asignación de recursos.
Personalmente visualizo el análisis de costo utilidad simplemente como un caso especial del análisis de costo efectividad. En Estados Unidos y el Reino Unido ambas expresiones, costo utilidad y costo efectividad, son utilizadas prácticamente de forma intercambiable y con una forma carente de definición. Ciertamente es un acontecimiento desafortunado.
Tenemos estas dos formas de abordaje, la costo efectividad y la costo utilidad, las cuales solo se diferencian en la unidad de medida de los resultados empleada: “años de vida ajustados por calidad” para los análisis de costo utilidad y “alguna unidad de medida” para la medición del estado de salud que sea pertinente en el análisis de costo efectividad.
Si nosotros queremos generar información que nos permita calcular los años de vida ajustados por calidad necesitamos una medición genérica y estandarizada de la calidad de vida relacionada con la salud para que podamos combinar esa información con información sobre la sobrevivencia. Es decir una combinación entre la expectativa de vida y la calidad de vida.
En el esquema siguiente se nos muestra la operación fundamental para calcular los años de vida ajustados por calidad, así que para el escenario A tenemos una persona que vive cinco años con una calidad de vida de 0,8. En el eje de las ordenadas mostramos la calidad de vida y en el eje de las abscisas mostramos la cantidad de vida.
Es muy fácil calcular el área debajo la curva, la multiplicación es muy simple: cinco años por 0,8 es equivalente a cuatro años de plena salud. Significa cuatro años de vida ajustados por calidad porque la escala que mostramos en el eje de las ordenadas tiene un valor de uno para salud completa y un valor de cero para la muerte. Podemos hacer lo mismo para el escenario B así que en este caso se puede ver que se tendrían más años de vida ajustados por calidad si el escenario B es la persona que vive por nueve años con una calidad de vida de 0,6.
No vamos a discutir acerca de cómo medimos la expectativa de vida porque esto es algo que todos podemos realizar. Donde sí vamos a tener una discusión es como ponemos un valor sobre la calidad de vida. Ese es el foco de atención y en mi opinión es el aspecto más problemático de la medición de los resultados de salud.
Para los propósitos de calcular años de vida ajustados por calidad empleando las mediciones de la calidad de vida relacionada con la salud hay algunos requerimientos. Primero que todo debemos tener un solo índice, necesitamos un número: tenemos un número para representar los costos y tenemos que tener un solo número para medir los beneficios de lo contrario no podemos realizar un cálculo de costo beneficio.
Es habitual escuchar a las personas decir que no les gusta la idea de representar los resultados en salud con un solo número por que la persona es una idea valiosa. Nosotros somos multidimensionales, tenemos muchas cosas en nuestras vidas que son importantes, así que el reducir a todas las personas a un solo número es tal vez éticamente o moralmente inaceptable. No obstante es así como tratamos a las personas. Como individuos somos complejos pero cuando estamos en el sistema de salud nosotros somos solo una unidad. No lo quiero decir que esto se valide desde el punto de vista del profesional de la salud, pero son los sistemas de salud los que no trabajan con individuos, trabajan con agregados.
Veremos más adelante que los ministros de salud y las personas que toman decisiones de alto nivel solamente estarán preocupados con individuos si es que existe algún caso especial. Por ejemplo el caso de una persona que es la única persona en ese país que tiene una enfermedad en particular y que requieren tratamiento de forma inmediata ya que de lo contrario morirán. Estos son los tipos de casos con los que lidiará un ministro de salud desde un punto de vista político. Yo estoy hablando del sistema de salud y acerca de su funcionamiento. Nosotros estamos trabajando con personas que son contadas, por ende el representar a individuos en esta manera, en términos de su estado de salud es perfectamente compatible con todo lo otro que recolectamos de las personas en el mundo de la salud.
Este índice único tiene que tener una escala en donde la salud completa tiene un valor de uno y el estar muerto tiene un valor de 0, y en donde además es posible pensar en los estados de salud que son menos que completamente sano y mejor que muerto o tener un valor entre uno y cero. Sin embargo existen algunos estados de salud que son considerados peor que la muerte y estos tendrán valores negativos.
El último punto se refiere a como nosotros recolectamos esta información, donde obtenemos las ideas, los valores, los pesos para la importancia de los distintos estados de salud. Para mi esta discusión es una que los economistas de salud deben tener unos con otros, pero también con el país y la población de la cual provienen, y con las agencias gubernamentales y reguladores con las cuales trabajan porque existe diversidad de opiniones.
En algunos países el argumento es que deberíamos preguntarle a los pacientes para que valoren su salud, por que ellos son los que tienen el conocimiento de primera mano al respecto, pero el entendimiento y el conocimiento de las personas acerca de la salud cambia en el transcurso de su enfermedad. Por ejemplo, yo fui diagnosticado con diabetes el año pasado. Antes del diagnostico yo no sabía nada ni tampoco me importaba la diabetes. Luego me convertí en un experto a través de la red y ahora considero que sé bastante. En consecuencia mi asesoramiento acerca de cuál es el valor de un estado de salud en la diabetes ha cambiado a través del tiempo de forma bastante radical, por ende preguntarle a los pacientes tal vez no sea la mejor idea porque la respuesta depende del momento en que uno les pregunta. Si uno le pregunta a un paciente con un cáncer recientemente diagnosticado acerca del valor de la salud en el cáncer este tal vez sea catastrófico, pero una vez que hayan conversado con el oncólogo y hayan entendido lo que posiblemente depare el futuro, tal vez sea distinto. Esta es una razón por la que a muchos no les gusta preguntar a los pacientes.
Otra razón es ¿por qué deberíamos tomar los valores de los mismos pacientes en un área de enfermedad? Por ejemplo, en la insuficiencia renal crónica terminal si nosotros estamos evaluando el trasplante de riñón ¿por qué deberíamos tomar los valores de esos pacientes si el costo de oportunidad de tratar a estos pacientes es negar el cuidado de salud a algún otro grupo de pacientes, por ejemplo pacientes oncológicos? Por lo tanto ¿por qué los beneficios en salud deberían ser medidos solamente por los pacientes que los están recibiendo?
Si llevan esta discusión a su conclusión lógica terminaríamos con una situación que es la norma en la mayoría de los países de Europa y de Norte América, que es que se toma la población general, particularmente en países donde el sistema de salud es financiado por contribuyentes. Esto parece ser la solución democrática. Sin embargo también plantea muchos problemas prácticos que no son el tema de discusión hoy día pero no es un debate terminado.
Si leen el informe de costo efectividad del año 1996 tendrán que recordar que fue escrito en los Estados Unidos y fue encargado por las autoridades de ese país. Incluso así, era la mejor declaración en ese tiempo acerca de una forma de abordar una evaluación económica y hay un capitulo en este libro que está dedicado a la medición del estado de salud o para la medición de resultados de salud. Por ende pueden encontrar en este libro un resumen del pensamiento de esa fecha.
De forma más reciente el Instituto Nacional para la Salud y la Excelencia Clínica del Reino Unido reviso su guía que fue originalmente publicada en el año 2004. Por lo tanto ahora tenemos una guía actualizada. En ambos documentos se habla acerca de un caso de referencia. El caso de referencia es el requerimiento mínimo en una evaluación económica. Es lo que deben proveer todas las compañías farmacéuticas como un mínimo. Para el Reino Unido esto es: los beneficios de salud deben ser medidos en términos de años de vida ajustados por calidad y el sistema descriptivo de cuidados de salud para calcular los años de vida ajustados por calidad es el llamado EQ-5D. El método de valoración de la salud en esta clasificación del estado de salud debería ser el intercambio temporal y los valores deberían ser una muestra representativa de la población general. Ese es el requerimiento técnico para una evaluación económica presentado al Instituto Nacional para la Salud y la Excelencia Clínica. En muchos otros países es prácticamente lo mismo.
Aquí radica un gran problema para los economistas de salud, porque estos no pueden llegar a un acuerdo de que un método de valoración de salud es la forma estandarizada de hacer esto. No desean hacer esto en parte porque la historia ha permitido a las personas tomar distintas elecciones y ahora existe mucha literatura que habla acerca de la lotería estándar y el intercambio temporal como métodos alternativos para medir la utilidad de la salud y las personas olvidan que el método de intercambio temporal fue desarrollado por investigadores de Estados Unidos a principios de la década del 1970. Pero esto fue desarrollado como una alternativa para la lotería estándar. Sin embargo veremos en un momento que estos dos modos distintos de medir la utilidad, no son comparables.
Si nosotros revisamos un libro para obtener ayuda en relación a entender las distingas aproximaciones para medir el valor de la salud, verán que solo hay una manera de medir la utilidad. En la esquina inferior derecha la “lotería estándar” mide la utilidad bajo condiciones de incertidumbre. Esto es un requerimiento para la medición de la llamada utilidad de von Neumann–Morgenstern. (1)
Todo lo demás no está permitido como una manera de medición de utilidad. Este es el libro más publicado y leído en la economía de la salud, y nos dice que se puede hacer de un solo modo. Si ustedes leen cualquier estudio publicado acerca de la valoración probablemente dirán que hay tres o cuatro maneras para medir el valor de la salud. Esto es un gran problema tanto del punto visto conceptual como académico.
Ahora bien, en la práctica ¿tiene importancia esto? De hecho sí. Las dos curvas que se muestran a continuación son hipotéticas, pero están basadas exactamente en lo que se ve en la literatura publicada. Si tomamos un estado de salud y medimos su utilidad utilizando “lotería estándar” obtendremos un valor más alto que si medimos la utilidad para el mismo estado de salud utilizando “intercambio temporal”. Estas son un par de curvas hipotéticas y tenemos los estados de salud en el transcurso del tiempo en el eje de las abscisas y la utilidad en el eje de las ordenadas.
En el nivel basal o antes del tratamiento medimos la utilidad para un estado de salud único. Según el método de intercambio temporal el valor de la utilidad esta justo por debajo de 0,6 y para el método de lotería estándar para el mismo estado de salud el valor se encuentra justo por debajo de 0,8.
Luego tratamos a los pacientes haciéndolos pasar de un estado pre tratamiento a un estado pos tratamiento y de nuevo medimos las utilidades. En lotería estándar (SG) vemos un cambio de 0,169 y en intercambio temporal (TTO) veríamos una ganancia de 0,285. En otras palabras obtenemos una medida distinta en los resultados de salud dependiendo en como valoramos la salud de la persona. A pesar de que el estado de salud es el mismo el valor es distinto.
Esto es crítico cuando calculamos la relación entre costo y efectividad. Si asumimos un costo fijo de 10.000 dólares para lograr esta ganancia obtendríamos los años de vida ajustados por calidad basados en el método de lotería estándar que estaría justo por debajo de 60.000 dólares y una basada en el método de intercambio temporal que sería alrededor de 35.000 dólares. Más aun si hubiésemos introducido un umbral de alrededor de 50.000 dólares pueden apreciar que uno está por sobre el umbral y el otro está por debajo. Esto no tiene relación con la intervención en salud y está completamente relacionado con el método que empleamos para medir el valor de salud.
Esto es un problema angular. El cómo lograr un acuerdo entre los economistas de salud acerca de la medición del valor de la salud. Le mandé un correo electrónico a mi esposa para decirle que la temperatura acá en Santiago era de 35 °C y ella prefiere el sistema Fahrenheit. Ella sabe cómo convertirlo fácilmente así que lo puede calcular. Sin embargo no existe ningún entendimiento similar acerca de la conversión de utilidad entre intercambio temporal y lotería estándar. Absolutamente nadie tiene una regla que haga esta conversión de una manera uniforme. Por ende tenemos dos maneras métricas totalmente distintas y que no son conmensurables.
De forma franca esto es un desastre para cualquier cosa que nosotros consideremos ciencia. Más aun, se hace más complicado en la literatura porque aunque el caso de referencia estipula que debemos hacer las cosas de un cierto modo, en el caso del Reino Unido quieren que utilicemos intercambio temporal, lo que encontramos es que los métodos de lotería estándar e intercambio temporal dan cuenta de un tercio de los métodos de estimación.
Como se muestra en el gráfico anterior, el método utilizado de forma más común para la estimación de la utilidad en el cálculo de años de vida ajustados por calidad es el llamado juicio de expertos (Judgement). Gente como yo reciben llamados telefónicos de las personas en las industrias para ayuda a producir una adivinación, un número: “por favor solo denos un número para los años de vida ajustados por calidad”. Esto tampoco es ciencia. Tenemos un deber como economistas de salud de primero ser científicos y cuando revisamos publicaciones para revistas de economía en salud debemos realizarnos una pregunta fundamental, ¿cómo se está midiendo el valor de salud? Y si esta está en concordancia con principios científicos.
Por ende la calidad de vida relacionada con la salud es una parte necesaria de los años de vida ajustados por calidad.
Necesitamos una medida genérica de la calidad de vida relacionada con la salud porque los años de vida ajustados por calidad es una medida genérica y en su forma ideal nos ayuda a tomar decisiones acerca de la costo efectividad que nos permite hacer comparaciones acerca de distingas intervenciones en diferentes áreas de enfermedad. Esto va mas allá que un solo parámetro como el FEV1, esto representa más información acerca del paciente que solamente un parámetro, por ende un acercamiento de costo utilidad es mucho más probable que capte información acerca de un rango de funciones y aspectos de la persona.
En el proceso de cambiarse de este acercamiento teórico a este más práctico nosotros deberíamos recordar que en la calidad de vida relacionada con la salud, las medidas están basadas sobre dos sistemas relacionados, uno es un “sistema descriptivo” y el otro es un “sistema de valor”. Primero se debe identificar cuál es el estado de salud en que se encuentra la persona y luego tenemos que asignarle un valor a ese estado de salud.
He mencionado el EQ-5D un par de veces ¿Podría ser ésto una posible solución? Primero necesito hacer una especie de declaración de conflicto de interés ya que yo fui uno de los miembros fundadores del grupo EUROQOL que fue el que desarrollo el EQ-5D. Por supuesto que estoy muy contento del lugar en que nos encontramos con pero no quiere decir que esté terminado, no quiere decir que sea lo correcto y no quiere decir que sea perfecto. Solo significa que tenemos algo que, por ahora, funciona mucho mejor que las tasas de mortalidad y nos da una gran oportunidad de hacer cosas que nunca fuimos capaces de hacer antes.
El EQ-5D tiene un sistema descriptivo que está basado en cinco dimensiones de salud: movilidad, autocuidado, actividad habitual, dolor o incomodidad y ansiedad o depresión. Así que tenemos cinco dimensiones y cada una de estas tiene tres niveles y por ende tres respuestas posibles: ningún problema, algo de problema o extremadamente problemático.
Nosotros les pedimos a las personas que hicieran algo muy simple: que solo describieran su salud en términos del nivel de problema en cada una de estas dimensiones. En este caso por ejemplo no hay problema con movilidad y luego rellenan los otros. Esta serie de arreglos o de casillas define un estado de salud: uno, dos, dos, tres y tres. Este es el código que utilizamos, es un código numérico. Este estado de salud es el mismo en Chile o en Brasil. Este es el estado de salud en el cual se encuentra el paciente y nosotros podemos tomar este estado de salud y moverlo por todo el mundo. Sería el mismo estado de salud si estas en el Reino Unido, Estados Unidos, Canadá, Francia o en Nueva Zelandia. Esto es universal, una sola manera de describir el estado de salud usando esta clasificación. Lógicamente el peor estado de salud tendría un nivel tres para cada dimensión y lógicamente el mejor estado de salud tendría un nivel uno en cada dimensión, es decir ningún problema.
En forma adicional le pedimos a las personas que dijeran cómo ellos valoraban su propia salud hoy día, en una escala de 0 a 100, 0 siendo el estado de salud más malo imaginable y 100 siendo la mejor salud imaginable. La pregunta era donde se sentían que estaban en el presente. Esta información proviene directamente del paciente así que es como si fuese la voz del paciente la que se está manifestando cada vez que se accede a esta información. Se sabe exactamente dónde estaba el paciente en esta escala. Si eres un clínico podrías incluir esta información en la ficha longitudinal del paciente y sabrías que la última vez que lo viste dijo que estaba en 85 y esta vez dice que están en un 40. Ha habido un gran cambio y ahora están más abajo que antes. Una manera tan simple de medir el estado de salud auto-reportado del paciente, quiere decir que tenemos información descriptiva y cuantitativa acerca del estado de salud de éste.
Por lo tanto si queremos intercambiar información acerca de los resultados en salud alrededor del mundo lo podemos hacer utilizando el EQ-5D como el núcleo central. Podemos trasladar información descriptiva del Reino Unido a Japón, Francia, Argentina y básicamente donde queramos.
Sin embargo para la evaluación económica debemos enfocarnos en la idea de un valor, de un único número de una escala de 0 a 1. En el Reino Unido en el año 1993 el departamento de salud encargo una encuesta nacional y desarrollamos un protocolo de intercambio temporal para ser utilizado en la valorización de salud definido por la clasificación EQ-5D.
En el esquema anterior tenemos dos estados de salud, uno en la cima y el otro al fondo, y cuando miramos estos estados de salud no sabemos cuál es el valor. Ahora, después de la encuesta, sabemos cuál es el valor de ambos de estos estados de salud de acuerdo a la población del Reino Unido. El estado de salud A tiene un valor de 0,25 y el estado de salud B tiene un valor de 0,36. Por lo tanto ahora sabemos que el estado de salud B es mejor que el estado de salud A por su valor más alto, por ende podemos decir que mover un paciente de A a B nos da una ganancia de 1,1. En consecuencia ahora sabemos mucho: sabemos cuál de estos estados de salud es mejor, sabemos acerca de la dirección del cambio, si es una mejora o una perdida, y sabemos acerca de la magnitud del cambio y cómo es valorada por la población general.
Por consiguiente tenemos las preferencias sociales para los estados de salud EQ-5D en el Reino Unido. Esto quiere decir que por los últimos 15 años hemos podido utilizar el EQ-5D en el Reino Unido para el análisis convencional de costo utilidad en donde hemos estado calculando años de vida ajustados por calidad, y además en la última década hemos estado haciendo esto para el Instituto Nacional para la Salud y Excelencia Clínica.
Hemos utilizado el EQ-5D en encuestas nacionales lo que nos permite observar la salud promedio de hombres y mujeres. Podemos mostrar por ejemplo cual es el efecto de la educación.
En el gráfico anterior la línea azul de arriba muestra el EQ-5D para gente con mayor nivel educacional (higher) y la línea roja inferior es para las personas que terminan el colegio con una educación básica (basic). (2) Pueden ver que hay una ganancia de salud asociado con el nivel de educación. A nuestros creadores de políticas les gusta esto porque muestra donde las ganancias de salud van más allá del sistema de salud. Esto porque a ellos les gustaría argumentar que el sistema de educación debería pagar algo hacia una provisión de los cuidados de salud. No sé si es que es un argumento serio pero este es el modo en que este tipo de información puede ser interpretada.
Esta siendo utilizado en hospitales docentes (NHS) para evaluar los pacientes que tuvieron operaciones de cataratas y para mostrar que hay diferencias entre los distintos hospitales. Algunas veces los pacientes tenían un beneficio como en el hospital B y algunas veces los pacientes no se beneficiaban como en el hospital A en donde sus resultados son negativos.
A continuación se muestra la distribución de información recolectada por cirujanos que estaban realizando histerectomías. Muestra que algunos grupos de pacientes están mucho peor después de los tratamientos que lo que estaban antes. Esto no es una herramienta de decisiones, es una herramienta de información. No sabemos por qué los pacientes informan su estado de salud de esta manera. Estos cambios en el estado de salud son un indicador para que nosotros miremos más minuciosamente la información. No nos dan las respuestas sino que nos ayudan, en conjunto con la información, a realizar preguntas.
La siguiente diapositiva corresponde a un estudio clásico de tratamiento en pacientes con SIDA. Muestra que la compañía farmacéutica estaba muy satisfecha por que la línea verde muestra la terapia tradicional y la línea roja muestra lo que en ese entonces era el tratamiento nuevo. Inicialmente yo interpreté esto de forma incorrecta cuando la compañía me mostró la información porque dije que seguramente esto son malas noticias ya que el EQ-5D baja en las primeras semanas de tratamiento. Ellos dijeron que esto eran buenas noticias porque en estas primeras semanas hay efectos adversos malos para el paciente y después de las seis semanas cuando el paciente se acostumbra al tratamiento la línea roja está más alta que la verde. Muestra el beneficio que obtienen los pacientes si es que se mantienen con el tratamiento.
Por lo tanto aquí tenemos a los economistas de salud tratando de desarrollar una herramienta para evaluación económica, pero al mismo tiempo se encuentra una aplicación en la práctica clínica para mostrarles a los pacientes cuales pueden ser los beneficios del tratamiento y por ende en esa manera ayudarlos con los problemas de adherencia al tratamiento.
Nosotros empezamos con el EQ-5D en el Reino Unido. Dos países en América Latina ya han hecho algunos experimentos en la recolección de valores de EQ-5D para sus países. En Argentina ya se ha reportado en ese ámbito. Respecto a Chile, debo felicitar al pensamiento adelantado de la Superintendencia al querer un arreglo de valores chilenos pero en este caso nos da una oportunidad interesante para comparar los pesos de preferencia social del Reino Unido. En Brasil esperamos comenzar un posible estudio y estamos viendo la posibilidad de comenzar estudios en México, Uruguay y Venezuela. También estoy trabajando con la unidad de economía de salud de Trinidad. Por ende tenemos inmensas posibilidades para realizar comparaciones no solamente con el Reino Unido.
En el gráfico siguiente pueden ver que para los mismos estados de salud que tenían los valores del Reino Unido, los valores de Argentina son mucho más altos que los provenientes de Chile o el Reino Unido. De hecho resulta que los valores de Chile no son tan distintos que los valores del Reino Unido.
Sin embargo pueden ver que en términos de diferencias, si aplicamos los valores del Reino Unido diríamos que hay una ganancia en salud de 0,11 pero si aplicamos los valores de Chile el valor es negativo por lo que hay una pérdida de salud. De nuevo no es una cuestión de cómo calculamos los valores, sino que también el país del cual obtenemos los valores. Por ende hay dos cosas de las cuales nos tenemos que preocupar: el método y la fuente de los valores.
Respecto del gráfico anterior, si tomamos dos escenarios idénticos en Argentina y Chile, y tomamos otros dos estados de salud que están ordenados lógicamente de tal manera que sabemos que en este caso debería haber una ganancia de salud al moverse de un estado al otro veremos esto: en cada caso la barra sube y hay una ganancia neta positiva. Incluso entonces no estamos fuera de la zona crítica porque si nuevamente tomamos la idea de un presupuesto fijo terminamos con distintos costos por años de vida ajustados por calidad de acuerdo al país de origen de los valores empleados. 57.000 dólares en el caso de Argentina, 32000 en el caso de Chile. Por lo tanto de nuevo el tema de importancia es dónde obtenemos los valores de referencia para los cálculos de años de vida ajustados por calidad.
Debemos pensar de forma cuidadosa acerca de los años de vida ajustados por calidad, no porque sean un problema en sí, personalmente pienso que hay una alternativa si queremos incluir preferencias sociales en la valoración de la salud, pero debemos recordar que son país especificas y método especificas, y que los valores por esto también serán afectados.
Otro tema es la pregunta del tiempo. Para mi es inconcebible que el valor de salud fuera el mismo en el año 2010 a como era en 1993, pero eso no impide, por ejemplo, al Reino Unido utilizar los mismos valores de 1993. Personalmente no creo que esta sea una posición democráticamente sostenible. Los valores tienen que haber cambiado. Por ejemplo, aquí estamos en Chile que ha tenido una nueva elección presidencial de forma reciente. Debe ser que los valores, en este caso de naturaleza política, han cambiado a través del tiempo, así que ¿por qué no los valores para la salud? Tenemos que esperar eso, pero no hacemos mucho al respecto en la economía de salud.
La portabilidad de información depende del sistema descriptivo siendo estandarizado. Ese es el punto donde tenemos uniformidad de información, no en evaluaciones. El contexto para todo esto es bastante simple. Si estamos empezando con un paciente y ustedes son un doctor trabajando con un paciente individual están produciendo información que eventualmente asciende a los sistemas de información, los sistemas de gestión de información, al gobierno y al ministerio de salud. Así que toda esta información comienza con el paciente. Si estamos interesados en poblaciones la información acerca de mi o ustedes esta agregada y forma parte de un total que eventualmente describe la población.
Lo que queremos es un sistema de clasificación que es estándar en su uso para la práctica clínica como también para la evaluación económica. Tenemos este tipo de acercamiento en mediciones genéricas de la calidad de vida relacionada con la salud de la cual EQ-5D es posiblemente el mejor ejemplo actual.
Cuando tenemos este tipo de información reuniéndose, entonces tenemos transparencia total. Sabemos que la información comienza con el paciente y termina con el gobierno. Sabemos cómo funciona, todos han tenido acceso y pueden entender este simple sistema descriptivo. Si tal modo de pensar lo realizamos de forma acertada entonces sería perfecto, y el mundo un lugar maravilloso para nosotros como investigadores, como analistas y como pacientes.
De lo contrario, si nos equivocamos:
Lo anterior corresponde a una imagen de la página web de la BBC de 1999. En este año el centro espacial de la NASA había lanzado un satélite para ir a Marte y tomar fotos. Para poder llevar el satélite lo suficientemente cerca a Marte para que sacara buenas fotos debían proteger la nave espacial y evitar que se acercara tanto que se quemara en la atmosfera. Desafortunadamente en la NASA había dos equipos de investigadores que estaban trabajando para programar el sistema de control de motores. Uno de estos equipos utilizó medidas imperiales, es decir unidades como pies y pulgadas, mientras que el otro equipo había empleado unidades métricas como centímetro y metros para hacer los cálculos. Nadie sabía esto en ese momento hasta que apretaron el botón para controlar los motores. En ese momento estaban tan sorprendidos de ver que en vez de ver a los cohetes enlenteciéndose y el satélite tomando unas bonitas fotos, el cohete se fue directo a la atmosfera de Marte y se incineró. No hubo ninguna foto ni resultados, pero una lección para todos nosotros, que si queremos medir los beneficios en salud debemos hacerlo de una forma cuidadosa y estandarizada y que las unidades que usamos para medir el beneficio sean estandarizadas para que todos sepamos que significan.

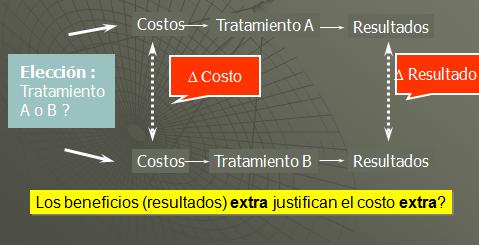 Fig. 1. Evaluación.
Fig. 1. Evaluación.

 Fig. 2.
Fig. 2.

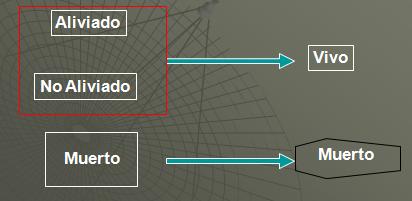 Fig. 3.
Fig. 3.

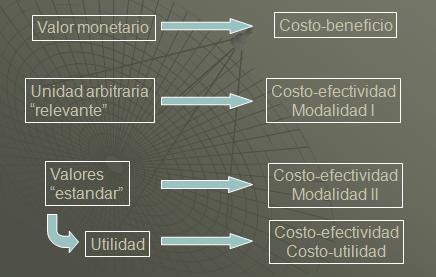 Fig. 4.
Fig. 4.

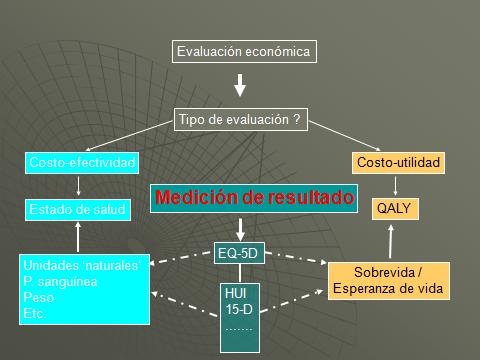 Fig. 5.
Fig. 5.

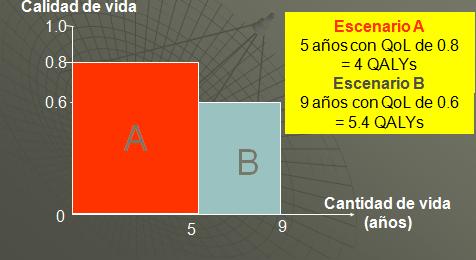 Fig. 6.
Fig. 6.

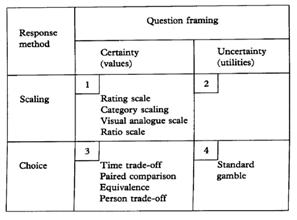 Fig. 7
Fig. 7

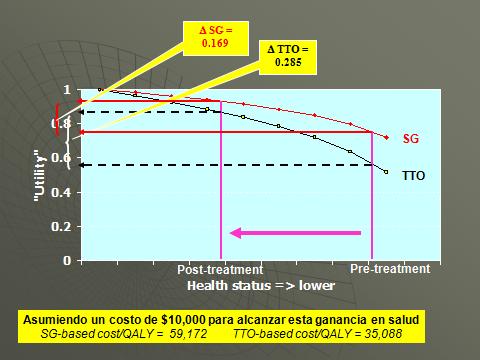 Fig. 8
Fig. 8

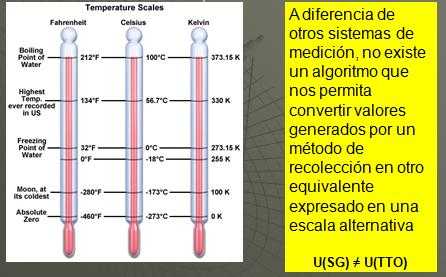 Fig . 9
Fig . 9

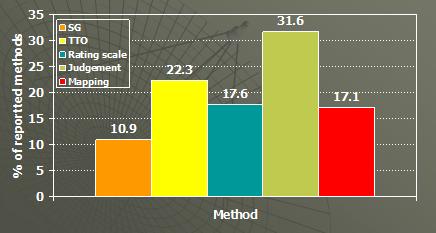 Fig. 10
Fig. 10

 Fig. 11
Fig. 11

 Fig. 12
Fig. 12

 Fig. 13
Fig. 13

 Fig. 14
Fig. 14

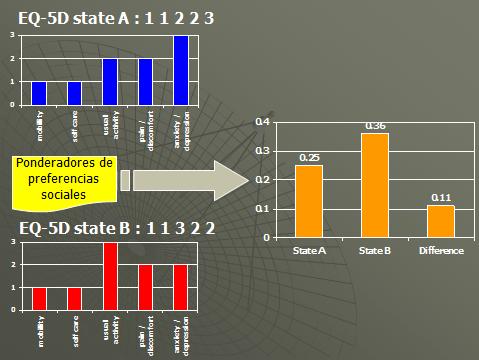 Fig. 15
Fig. 15

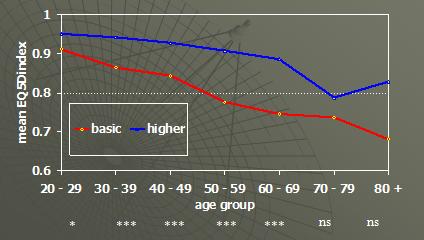 Fig. 16
Fig. 16

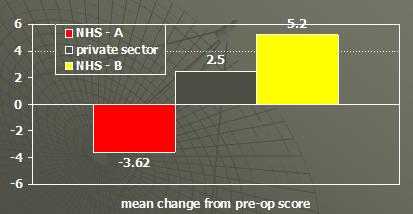 Fig. 17
Fig. 17

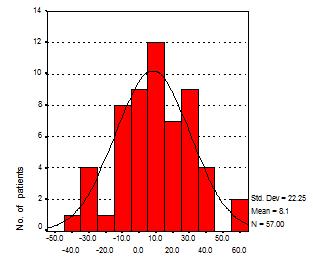 Fig. 18
Fig. 18

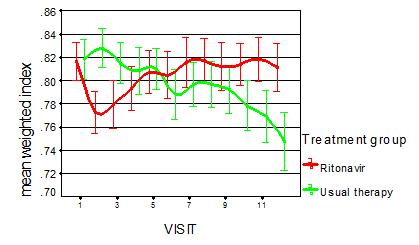 Fig. 19
Fig. 19

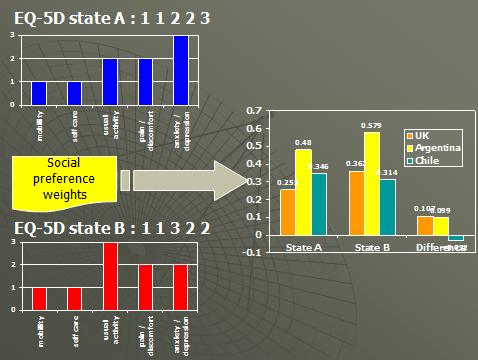 Fig. 20
Fig. 20

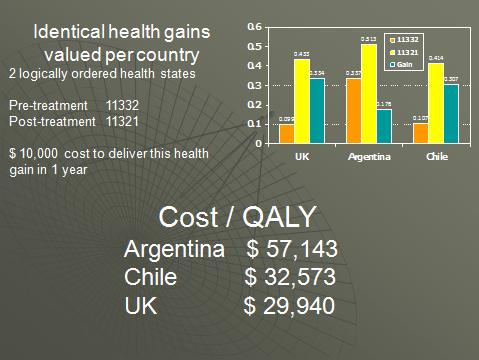 Fig. 21
Fig. 21

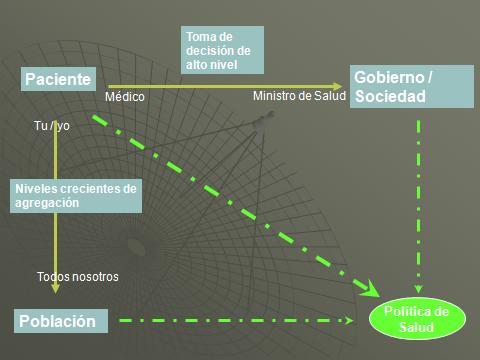 Fig. 22
Fig. 22

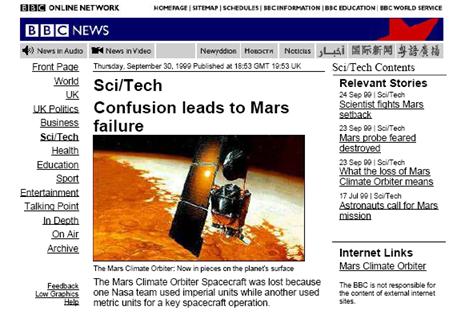 Fig. 23
Fig. 23
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es una transcripción editada y revisada de una conferencia que se dictó en el IV Congreso de Economía de la Salud de América Latina y El Caribe, realizado en Santiago entre los días 19 y 22 de enero de 2010. El congreso fue organizado por la Asociación de Economía de la salud (AES) de Chile y la AES de América Latina y el Caribe.
 Expositor:
Paul Kind[1]
Expositor:
Paul Kind[1]

Citación: Kind P. Economic evaluation and health technologies: the need to standardize the results or outcomes measures. Medwave 2010 Ago-Sep;10(8):e4629 doi: 10.5867/medwave.2010.08.4629
Fecha de publicación: 1/8/2010
Origen: conferencia dictada en Congreso AES 2010

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión