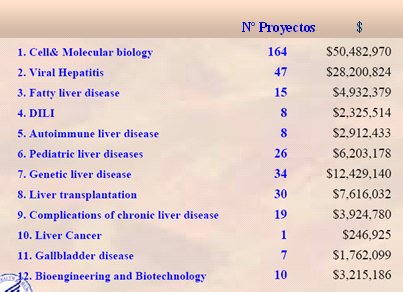
La hepatotoxicidad por fármacos es poco frecuente, como lo demuestra el hecho de que, dentro de los proyectos de investigación norteamericanos sobre enfermedades hepáticas, renales y del tubo digestivo del año 2002, el daño hepático asociado a fármacos (señalado con la sigla en inglés, DILI) representa uno de los ítems con menor número (Tabla I).
Tabla I. Áreas de investigación en hígado apoyadas por el NIDDK (National Institute of Diabetes and Digestive and Kidney Diseases, o Instituto Nacional para la Diabetes y las Enfermedades Digestivas y del Riñón). Año fiscal 2002. DILI = Drug-Induced Liver Injury
La incidencia del daño hepático por fármacos fluctúa entre 1 en 10.000 y 1 en 100.000 pacientes; pero, según datos de una investigación francesa, cuando se capacita a los médicos en la búsqueda de este cuadro la incidencia aumenta a 14 por 100.000. La importancia radica en que más de 40% de las hepatitis agudas y entre 20% y 25% de los casos de insuficiencia hepática aguda en mayores de 50 años, son atribuibles a este cuadro (N Engl J Med 2003; 349:478-85 N Engl J Med 2006; 354:371). En otras publicaciones se habla de que 50% de los casos de insuficiencia hepática aguda, en los Estados Unidos, corresponderían a daño hepático asociado a fármacos; y más de 75% de los casos de reacción idiosincrásica terminan en trasplante hepático o muerte (Ann Intern Med 2002;137:947-54).
En pediatría se ha establecido que existirían reacciones adversas a medicamentos en una proporción de 15,1 por 1.000 niños, lo que representa 2% de los ingresos de un hospital pediátrico; menos de 8% de estas reacciones adversas corresponden compromiso hepático; y por causas desconocidas, la hepatotoxicidad es más frecuente en el sexo femenino (An Esp Pediatr 2002; 56:434-442; N Engl J Med 2003; 349:478-85).
El hígado, uno de los principales órganos de la economía, cumple muchas funciones; entre ellas, tiene un papel fundamental en la mantención de la glicemia, así como en la síntesis de proteínas y de factores de coagulación. Además, es el centro detoxificador de metabolitos tóxicos y fármacos, la mayoría de los cuales son lipofílicos, lo que les permite atravesar las membranas de las células intestinales. En una primera fase, las enzimas de la familia del citocromo P-450 catabolizan las drogas a través de una serie de episodios oxidativos, lo que genera metabolitos reactivos, capaces de inducir lipoperoxidación o de unirse en forma covalente a macromoléculas o al DNA, causando necrosis celular. Una vez en el hepatocito, y luego de una serie de etapas metabólicas de fase II, que incluyen conjugación con glucurónido, sulfato o glutatión, se transforman en productos hidrosolubles que se excretan por la orina o la bilis (Gastroenterol Clin North Am 1992; 21:511-26; N Engl J Med 2003; 349:478-85). En resumen, los fármacos, una vez ingresados al organismo, pasan por dos fases de metabolización: la fase I, en la que ocurren reacciones de activación (oxidación, reducción, hidrólisis) y la fase II, en la que ocurren reacciones de detoxificación, mediante conjugación con sulfato, glucurónido, glutatión, acetato o glicina.
Cuando la célula hepática es agredida por un fármaco o un tóxico, se pueden presentar dos tipos de reacciones: las idiosincrásicas, en las cuales no hay un elemento hepatotóxico per se, o las que dependen de la dosis del medicamento, de los cuales el más conocido es el paracetamol o acetaminofeno (N Engl J Med 2003; 349:474-85). La reacción idiosincrásica ocurre con dosis terapéuticas; se ve en 1 por 1.000 a 1 por 100.000 pacientes; tiene períodos de latencia que pueden variar entre 5 y 90 días, por lo que a veces es difícil establecer una relación de causalidad entre el medicamento ingerido y el episodio clínico; y puede ser fatal si no se suspende el medicamento.
En los Estados Unidos, el NIDDK define como daño hepático inducido por fármacos al
aumento de los niveles de transaminasas sobre cinco veces el valor basal, o el de fosfatasas alcalinas sobre dos veces el valor basal, confirmado al menos en dos muestras consecutivas de sangre. Si la línea de base de las fosfatasas alcalinas o de transaminasas son conocidas y están elevadas anteriormente, se considera el aumento de cinco veces sobre esta línea de base o el aumento de dos veces sobre la línea de base de las fosfatasas alcalinas, en dos muestras sanguíneas consecutivas; o cualquier elevación de las transaminasas o las fosfatasas alcalinas asociada a incremento de la bilirrubina total igual o mayor a 2,5 mg/dl, en ausencia de diagnóstico previo de enfermedad hepática, síndrome de Gilbert o hemólisis.
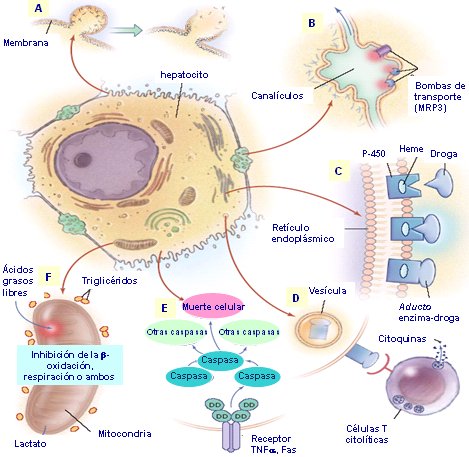
En la Figura 1 se resumen los mecanismos por los que la célula hepática se puede dañar por la acción de alguno de estos tóxicos. Cuando se daña la membrana celular, aumenta la probabilidad de necrosis celular, situación que va a originar un cuadro clínico de hepatitis aguda o insuficiencia hepática fulminante (A); si el compromiso ocurre en la membrana a nivel del canalículo y compromete a los transportadores de membrana, probablemente el cuadro clínico será una colestasia (B) si se produce estimulación enzimática a nivel de los organelos intercelulares, los fármacos formarán un complejo con estos organelos y originarán uniones irreversibles, que provocarán daño celular y alterarán su función (C); estos complejos pueden ser englobados por vesículas, que se pueden presentar en la membrana celular y servir de estímulo para una reacción de tipo inmunológica o autoinmune (D); o pueden ir a estimular diferentes elementos de inflamación, como el factor de necrosis tumoral, que producirá daño celular directo (E); o bien, estos medicamentos o tóxicos pueden alterar algunos organelos, como la mitocondria, provocando daño por acumulación de grasa dentro del hepatocito (E), que sería el mecanismo de síndrome de Reye asociado al uso de Aspirina.
Figura 1. Mecanismos del daño hepático inducido por drogas (explicación en el texto)
Entre los factores de riesgo que se consideran como favorecedores de esta reacción clínica se describen: factores genéticos; relacionados con la edad; uso de medicamentos concomitantes; y otros, que afectan la citoprotección por glutatión.
Entre los factores genéticos está el polimorfismo del citocromo P-450, que está codificado por alrededor de 300 genes, lo que determina que diferentes individuos puedan presentar diferente expresión de la actividad del citocromo P-450; y el sistema de la N-acetiltransferasa 2, que también está codificado genéticamente y que determina que existan individuos acetiladores lentos e individuos acetiladores rápidos, lo que va a dar origen a expresiones clínicas variables.
En cuanto a la edad, curiosamente los niños pequeños son más resistentes a la hepatotoxicidad por paracetamol, que se presenta con mayor frecuencia en la población adolescente o adulta, por lo general por intento de suicidio. En un estudio de Penna, la incidencia de hepatotoxicidad fue de 5,5% en 417 niños menores de 5 años, en comparación con 39% que se encontró en adolescentes y adultos, a niveles tóxicos comparables (Am J Dis Child 1984; 138:428 -433).
El uso concomitante de alcohol, fenobarbital, fenitoína, carbamazepina, rifampicina, isoniacida, e incluso omeprazol, se ha considerado como un factor coadyuvante para el desarrollo de daño hepático por drogas hepatotóxicas, al igual que los factores que afectan la citoprotección por glutatión, como la desnutrición, los inductores enzimáticos y el alcohol, que también actúa por este mecanismo.
El médico siempre debe estar atento a la aparición de signos clínicos compatibles con reacción adversa al medicamento que prescribe, fundamentalmente en el ámbito hepático. En la historia se debe considerar: el antecedente de los medicamentos ingeridos hasta tres meses antes del cuadro clínico que se está evaluando, hayan sido recetados, automedicados o ingeridos en forma accidental; también se debe determinar la dosis ingerida y si esos medicamentos habían sido utilizados antes; el momento de aparición de las manifestaciones clínicas, en relación con la administración de la droga, verificando la ausencia de síntomas antes de la ingesta del medicamento; la presencia de sintomatología concomitante, como erosión cutánea, fiebre o compromiso del estado general; la presencia de factores de riesgo, sobre todo, historia de reacciones previas; si hay tratamientos concomitantes o enfermedades subyacentes que faciliten la expresión clínica de un daño hepático.
Siempre se deberá excluir otras causas, como la hepatitis viral o una enfermedad autoinmune. Además, uno de los elementos que ayuda a hacer el diagnóstico es la resolución al suspender el medicamento; si la reacción vuelve a ocurrir frente al mismo medicamento y el cuadro clínico se vuelve a resolver al suspenderlo, el diagnóstico sería más evidente, pero no siempre se podrá hacer esta prueba en forma programada.
El laboratorio no es muy útil para buscar la etiología específica, excepto cuando se trata de una droga reconocidamente hepatotóxica, como Aspirina o paracetamol, en cuyo caso se pueden medir los niveles plasmáticos y definir el riesgo del daño hepático según nomogramas. En el caso del halotano, se puede determinar la presencia de anticuerpos específicos. La presencia de eosinofilia también será útil. Dado que algunos de estos cuadros están dados por una condición genética de estos sistemas enzimáticos, es probable que en algunos años más el estudio genético sea de gran ayuda; pero por ahora, es importante recalcar que el elemento fundamental para acceder al diagnóstico de daño hepático inducido por medicamentos es la sospecha clínica, ya que no hay elementos específicos que puedan orientar.
El tratamiento es la suspensión del agente causal, apenas se tenga la mínima sospecha de que el cuadro clínico se debe a algún medicamento que el paciente está recibiendo. En casos especiales, como el del paracetamol, la administración de N-acetilcisteína será un tratamiento específico, pero muchos de estos pacientes serán candidatos a trasplante hepático.
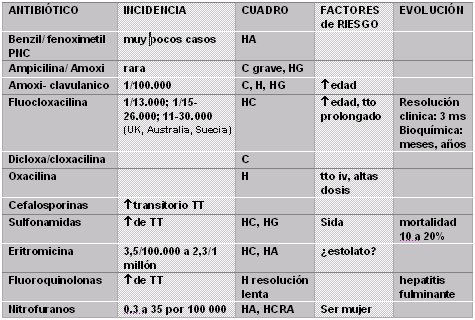
En cuanto a los medicamentos que pueden provocar este tipo de problema, lo cierto es que cualquier medicamento puede participar en un daño hepático agudo o crónico. Varios de los antibióticos que se usan en la práctica pediátrica habitual pueden causar hepatitis, colestasia y, en algunos casos, hepatitis granulomatosa; y cuando causan daño hepático, todos ellos tienen una expresión clínica parecida, algunos con mayor riesgo de hepatitis fulminante. La flucloxacilina, que se menciona como muy relacionada con la reacción adversa de tipo hepático, se usa con mucha frecuencia en nuestro medio, sin embargo en nuestro servicio nunca se ha vistoun caso de daño hepático asociado a este antibiótico; en cambio, sí se han visto por eritromicina, cuando la presentación de estolato era la más frecuente (Tabla II).
Tabla II. Antibióticos que pueden causar daño hepático. H = hepatitis; HA = H aguda; HG = H granulomatosa; HC = H colestásica; C = colestasia (Drug Safety 15(1):79-85, Jul 1996)
El medicamento que más se ha relacionado con daño hepático es el paracetamol. En un trabajo en que se analizaron en forma retrospectiva los casos que ingresaron a un centro de referencia regional de Birmingham, Reino Unido, en el curso de 6 años, se encontró que de 38 pacientes admitidos, 33 fueron mujeres, lo que confirma lo que ya se dijo: por causas que no se logra explicar, la gran mayoría de los pacientes que sufren este daño son mujeres. En este trabajo se definieron dos subgrupos: uno con una mediana de edad de 1,2 años (rango 0,8 a 7 años) y otro, con 14,1 años (rango 12,1 a 16,1 años). En el grupo de los adolescentes, la ingesta estaba asociada con intento de suicidio; y en el grupo de los menores, con uso reiterado de paracetamol, lo que obliga a tomar conciencia de que hay que utilizar el medicamento cuando está realmente indicado y en el momento que corresponde, o sea, no se debe indicar con horario, sino en relación con el síntoma. De estos 38 pacientes, 29 respondieron a manejo conservador y a 9 hubo que derivarlos a trasplante; de ellos, 3 murieron antes del procedimiento debido a problemas de donante, 2 sobrevivieron y los otros 4 murieron por edema cerebral, como complicación del trasplante. Los factores de mal pronóstico que se encontraron fueron: tiempo de protrombina bajo al ingreso, creatinina elevada y presencia de acidosis (Mahadevan et al. Journal of Pediatric Gastroenterology and Nutrition: 28(5) May 1999 p 583).
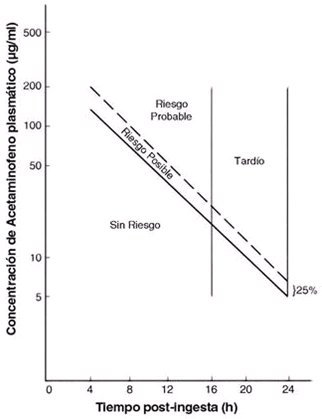
El normograma descrito por Rumack-Matthew para determinar el riesgo de hepatotoxicidad (Fig. 2), según el nivel plasmático y el tiempo transcurrido desde la ingesta, más los elementos clínicos, orientarán al médico en la indicación de trasplante.
Figura 2. Nomograma de Rumack-Matthew (Cheung L. Acetaminophen treatment nomogram. N Engl J Med 1994; 330:1907-8).




 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

 Expositor:
Eduardo Chávez Cortés[1]
Expositor:
Eduardo Chávez Cortés[1]

Citación: Chávez E. Drug-induced hepatotoxicity. Medwave 2006 Dic;6(11):e1977 doi: 10.5867/medwave.2006.11.1977
Fecha de publicación: 1/12/2006

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión