Este texto completo es una transcripción editada y revisada de una conferencia dictada en el XV Curso de Extensión de Pediatría, organizado por el Servicio de Pediatría del Hospital Clínico San Borja Arriarán, el Departamento de Pediatría Centro de la Facultad de Medicina de la Universidad de Chile, el Servicio de Salud Metropolitano Central y la Dirección de Atención Primaria. Se realizó entre abril y noviembre de 2006, y sus directores fueron el Dr. Francisco Barrera y la Dra. Cristina Casado.
Durante siglos se consideró a la fiebre como una enfermedad en sí misma y no como un síntoma o manifestación de otro proceso patológico, infeccioso o no infeccioso. Este concepto, que se ha mantenido hasta hoy, se puede ejemplificar con la clásica cita bíblica de Mateo y Lucas: "Jesús fue a casa de Pedro, donde encontró a la suegra de éste en cama, con fiebre; Jesús le tocó la mano, se le pasó la fiebre, ella se levantó y comenzó a atenderle" (Mateo 8: 14-15; Lucas 4: 38-39)"; aunque hay ejemplos más modernos, como el de Sir William Osler, que en su calidad de Presidente de la Asociation of American Physicians de los Estados Unidos, en una alocución del año 1985 señaló que: “la humanidad enfrenta tres grandes enemigos: la fiebre, la hambruna y la guerra, y de éstos, lejos el más grande, el más temible es la fiebre”. Esta visión de la fiebre, en que se confunden el síntoma y la enfermedad, genera una serie de problemas, ya que muchas veces se trata la fiebre sin tener conciencia de que existe un proceso patológico de base y que no sólo no está indicado tratar la fiebre, sino que además se está ocultando el verdadero proceso sobre el cual se debería ejercer el acto médico. En Chile, el profesor José Joaquín Aguirre en el año 1857, en lo que tal vez fue la primera comunicación sobre esta discusión, señaló en su memoria “hai fiebres esenciales” que existían fiebres esenciales, porque en muchas de las autopsias que había efectuado en personas fallecidas con fiebre no había encontrado hallazgos patológicos orgánicos, de modo que consideró que la fiebre era un proceso patológico, o sea, una enfermedad en sí misma (Memoria Prof. Dr. José Joaquín Aguirre. Anales de la U. de Chile, 1857). Después el Dr. José Ramón Meneses, conocido profesor de la Historia de la Medicina en Chile, lo refutó, afirmando que la fiebre es un proceso inflamatorio y siempre hay un elemento orgánico de base (De la irritación inflamatoria de la fiebre. Prof. Dr. José Ramón Meneses. Anales de la U. de Chile, 1858).
Celsius, en el año 30, afirmó que la fiebre es sin duda una enfermedad, concepto que predominó en la medicina galénica durante muchos años, hasta 1868, en que Karl Wunderlich demostró en forma científica la relación de la fiebre con enfermedades, mediante el uso del termómetro, que había sido desarrollado por Galileo, Tusceny y Farenheit. Este científico elaboró la termometría, instauró la práctica de registrar este signo vital como uno de los elementos centrales dentro del examen físico de cualquier paciente, midió la temperatura en miles de pacientes, fijó los límites normales y describió las primeras fiebres características, como la fiebre tifoidea y la de la malaria. Posteriormente, Welch, en 1888, Menkin y Billroth, en 1943 y Beeson, en 1948 fundamentaron el rol de los microorganismos y la respuesta inflamatoria como causa de este síntoma y hablaron, por primera vez, de los pirógenos endógenos.
En un estudio realizado entre enero de 2002 a enero de 2003 en el Servicio de Urgencia del Hospital Clínico San Borja Arriarán, se encontró que, de un total de 7.500 consultas pediátricas mensuales, en promedio, 2.400 consultas eran por fiebre, es decir, de 250 consultas diarias, un tercio eran motivadas por la fiebre, lo que concuerda con la literatura internacional, según la cual la fiebre representa casi un tercio de todas las consultas, lo que no es menor, considerando el volumen de controles y exámenes que esto genera (Fig. 1).
La fiebre es un proceso regulado, es una respuesta neuroendocrina y conductual, controlada desde el punto de vista autonómico, adaptativa y estereotipada, es decir, se presenta siempre de la misma manera, como parte de la reacción inmune de fase aguda frente a una infección u otra noxa. Lo más importante es entender que la fiebre es un cambio del nivel de regulación o set point del centro termorregulador ubicado en el hipotálamo, que en forma normal permite que la temperatura se mantenga, durante las 24 horas, dentro de un rango limitado, entre 36° C y 37,5° C. Cuando este set point se eleva, el organismo interpreta que la temperatura está mucho más baja que lo que debiera tener, por lo que genera toda una respuesta para subirla, igual que si la persona saliera ligera de ropa en un día muy frío. Esta respuesta controlada y regulada del organismo para subir la temperatura se denomina fiebre, a diferencia de la hipertermia, en la cual existe una falla de los mecanismos de termorregulación, debido a que son sobrepasados por exceso de producción metabólica de calor o por excesivo calor ambiental, o bien, por falla en los mecanismos de disipación.
En la hipertermia el organismo no es capaz de controlar una ganancia violenta de energía, que puede ser causada por distintos factores externos, como: a) alteraciones provocadas por excesiva producción de calor: hipertermia por esfuerzo extenuante, golpe de calor (ejercicio extenuante), hipertermia maligna por anestésicos, catatonia letal, tirotoxicosis, feocromocitoma, intoxicación salicílica, drogas de abuso (cocaína, anfetamina, éxtasis, etcétera), delirium tremens, estado epiléptico, tétanos generalizado; b) alteraciones provocadas por falta de disipación de calor: golpe de calor clásico, sobreabrigo excesivo prolongado, deshidratación, disfunción autonómica, agentes anticolinérgicos, síndrome neuroléptico maligno (mixto); y c) alteraciones de la función hipotalámica: síndrome neuroléptico maligno (mixto), accidentes cerebrovasculares, encefalitis, sarcoidosis, enfermedades granulomatosas, traumas, etc. Cuando existe hipertermia los mecanismos de termorregulación están fallando, a diferencia de la fiebre, que es un mecanismo normal (Simón HB: Hyperthermia. NEJM, 1993; 329:483-487).
Siempre se ha debatido dónde medir, cómo medir y con qué medir la temperatura corporal. Lo ideal sería medirla en la sangre venosa mezclada a nivel de la arteria pulmonar mediante el uso de un catéter, lo que se hace con fines experimentales en estudios de termodilución y en algunos procesos infecciosos graves, pero en la práctica se utilizan los termómetros, que en la actualidad pueden ser de mercurio, electrónicos o infrarrojos (Fig. 2).
Figura 2. Tipos de termómetro.
Sin embargo, más que la vía que se utilice, lo que importa es que la medición se haga en forma correcta: si se mide en la boca, el termómetro se debe ubicar debajo de la lengua; se hace vía rectal, todo el depósito de mercurio del termómetro se debe introducir más allá del esfínter externo; si se utiliza un dispositivo electrónico se debe recordar que si a la pila le queda poca carga las lecturas pueden ser erráticas. Los termómetros infrarrojos son buenos y fidedignos dan una medición casi instantánea, pero son más costosos. La temperatura normal fuctúa entre 36° C y 37,5° C a nivel axilar; 36,1 a 37,8 ºC rectal; y 36,8 a 37,3 ºC oral, aunque los niños, así como algunos adultos normales, pueden tener temperaturas externas un poco más altas, en forma habitual. La que más se correlaciona con la temperatura a nivel de la arteria pulmonar es la temperatura rectal, pero es incómodo medirla y después de cierta edad puede ser más difícil de cuantificar. La temperatura timpánica es útil, pero tiende a subestimar la fiebre, así como la rectal tiende a sobreestimarla, pero sólo en una o dos décimas, que no tienen mayor trascendencia para el resultado final. Este rango estrecho de normalidad tiene variaciones circadianas, de modo que en la mañana la temperatura es más baja y en la tarde es más alta, con relación al ciclo de los corticoides; también se puede alterar con la actividad física, como se ve en los atletas, que pueden tener 38 a 38,5° C sin mayores problemas, porque pierden mucho líquido, por cambios en el ambiente físico, ya que el calor y la humedad impiden la disipación ambiental; y por factores individuales genéticamente determinados.
En resumen, la temperatura no es un hecho casual, sino una situación bien regulada, con márgenes bien acotados, lo que significa que existe un sistema sensor, por una parte y un sistema efector, por otro lado, que la controla. La fiebre no es un simple "capricho" orgánico, por lo tanto se la debe enfrentar con cautela.
La temperatura normal es un subproducto del metabolismo basal. El calor que genera el organismo depende de la actividad del sistema neuroendocrino, en la que participan los tonos vagal y simpáticos y una serie de hormonas, y tiene también un componente metabólico y de comportamiento; el exceso de calor que se genera se elimina por varios mecanismos, siendo la radiación de ondas calóricas el que más influye sobre la temperatura corporal, junto a la evaporación, que no es despreciable, mientras que las corrientes de aire no tienen una importancia significativa (Fig. 3).
Figura 3. Fisiopatología de la fiebre.
El componente autonómico se pone de manifiesto cuando, en presencia de fiebre, el organismo interpreta que la temperatura del entorno está muy baja, respondiendo en primer lugar con mecanismos para evitar la pérdida de calor, como la vasoconstricción periférica, que permite redistribuir el flujo sanguíneo hacia el territorio esplácnico y reducir la pérdida de calor por disipación, lo que explica la palidez del paciente febril; después de esto empieza a aumentar la producción de calor, mediante los calofríos, que incluso pueden dan la sensación de necesitar más abrigo. Si la causa de este fenómeno es una infección empiezan a ocurrir otros fenómenos, como la reducción de la disponibilidad de glucosa para el microorganismo invasor; esto se consigue aumentando la actividad de las catecolaminas y las hormonas tiroideas, que orientan el metabolismo hacia la lipólisis y la proteólisis en vez de la gluconeogénesis, y reduciendo la actividad física y la actividad glicolítica muscular, lo que se traduce en la necesidad de reposo.
Como parte de la misma respuesta inflamatoria se producen proteínas de fase aguda que, aparte de combatir directamente y servir como moléculas opsonizantes para el microorganismo, tienen la capacidad de fijar muchos cationes divalentes del plasma, como el hierro, que son necesarios para la replicación de los microorganismos. Junto a esto aumenta la secreción de aldosterona y vasopresina, con lo que se reduce la eliminación de orina y del calor que la acompaña. En resumen, existen tres tipos de respuesta: autonómica, del comportamiento y endocrino-metabólica. Esta respuesta tan compleja no puede ser azarosa; la fiebre no habría resistido a la evolución si no hubiera tenido algún principio o utilidad para los organismos vivos, que reaccionan con alzas de temperatura desde algunos invertebrados, aun en presencia de un sistema nervioso poco desarrollado.
El organismo humano desarrolló un sistema nervioso protegido del ambiente mediante la barrera hematoencefálica, sin embargo dejó algunas zonas permeables, sin esta barrera y provistas de capilares fenestrados, que permiten captar los estímulos que vienen en la sangre como producto de la infección producida por una bacteria, un virus o cualquier otro tipo de microorganismo. El área fundamental se localiza en el núcleo preóptico del hipotálamo anterior u organum vasculosum, en la zona rostral del hipotálamo y la comisura, que es la zona dedicada a captar las citoquinas. Cuando un microorganismo invade el cuerpo o frente a una noxa, se liberan una serie de citoquinas desde los polimorfonucleares, monocitos y macrófagos que circulan en la sangre, esta zona los capta y le indica al hipotálamo que debe iniciar la producción de fiebre. Otras zonas captan otras cosas, por ejemplo, en el órgano subfornical actúa la angiotensina 2 (AgT II) sobre su receptor, que está relacionado con la captación y manejo de la sed y la presión arterial, y en el área postrema del bulbo la colecistoquinina (CCK) se relaciona con el apetito y el control de la motilidad intestinal. Entonces, a pesar de que en el sistema nervioso de los seres más evolucionados existe una barrera que prácticamente los aísla de todo lo que circula a diario por el organismo, existe esta zona especialmente abierta para que el hipotálamo anterior desencadene la respuesta febril (Fig. 4).
Figura 4. Órganos circunventriculares.
Una serie de citoquinas, entre ellas la interleuquina 1 (IL-1), IL-6, el factor de necrosis tumoral (FNT) y algunos interferones atraviesan esta zona y se ponen en contacto con los órganos circunventriculares, así denominados porque se localizan alrededor de los ventrículos, toman contacto con las neuronas, la glía y los astrocitos y producen una respuesta a través de la membrana, mediada por AMP cíclico y proteinquinasa, que produce prostaglandina E2 (PGE2), que entra al hipotálamo, al cerebro propiamente tal y empieza a producir toda esta respuesta; es decir, el efector final principal es la PGE2. En la actualidad se sabe que existen otras interleuquinas que se trasmiten directamente a este nivel, por vía axonal (Fig. 5).
Figura 5. Fisiopatología de la fiebre a nivel de los órganos circunventriculares.
La cascada de eventos que produce fiebre está bien regulada por vasopresina, hormona melanocito estimulante, corticoides, IL-10 y una serie de productos denominados epoxieicosanoides, derivados de la línea de leucotrienos a nivel de la membrana, que se encargan de que la respuesta febril se autolimite, de modo que es muy improbable que la temperatura corporal suba sobre 40,5 grados celsius; cuando esto ocurre es porque existen otros factores agregados, como acción de drogas, deshidratación o condiciones como la displasia ectodérmica anhidrótica, que impiden la disipación del calor. Lo normal es que la temperatura suba, pero rápidamente se producen una serie de otros productos que limitan la respuesta febril (Fig. 6).
Figura 6. Mecanismos que autolimitan la reacción febril.
En resumen, la fiebre es un fenómeno ordenado, que tiene una base estructural anatómica y morfofuncional muy desarrollada que ha resistido la evolución y que, por lo tanto, indudablemente debe ser beneficiosa.
Los principales argumentos que se han esgrimido para tratar la fiebre son, en primer lugar, el aforismo que señala que el médico no siempre puede curar, pero siempre puede aliviar; que de esta forma se facilita el examen del paciente, argumento discutible, ya que esto puede ser válido en un servicio de urgencia para determinar la gravedad de la condición de base, ya que en el niño afebril se pueden detectar los signos meníngeos en forma más clara, pero a la vez se pueden enmascarar otros elementos y la sensación de bienestar transitorio puede hacer que se subvalore el proceso patológico que subyace. También se dice que al disminuir la fiebre se reduce el catabolismo, que está aumentado por efecto de las hormonas tiroideas, corticoides y catecolaminas, lo que en algunas condiciones aporta un elemento contribuyente al proceso patológico; por ejemplo, en pacientes desnutridos severos o cardiópatas descompensados en que el aumento de la tasa metabólica puede ser contraproducente, o en traumas del sistema nervioso central, donde el aumento de la velocidad del flujo puede complicar el manejo del edema cerebral. Lo mismo ocurre cuando existe falla respiratoria grave, porque el metabolismo acelerado aumenta el consumo de oxígeno y la producción de CO2 y obliga a aumentar el esfuerzo respiratorio. Finalmente, se dice que controlar la fiebre se asociaría a un menor riesgo de convulsión febril, menor mortalidad en shock endotóxico y mejor motilidad y vaciamiento gástrico.
Sin embargo, frente a lo anterior, los estudios dirigidos a determinar si existe diferencias en la evolución de la sepsis al mantener temperaturas superiores o inferores a 39,5° C han fallado; además, hay indicios de que el control de la temperatura puede ser adverso en ciertas infecciones, como la varicela, cuya etapa de efervescencia y de costra demoran más cuando se trata la fiebre que cuando no se trata, así como en infecciones por streptococcus pneumonie que disminuye su capacidad de replicación en presencia de fiebre. Por otro lado, no se ha demostrado que exista menor riesgo de convulsión febril al mantener tratamiento antipirético por horario, ya que ésta se produce cuando existe un alza brusca de la temperatura, lo que no se puede prevenir, de modo que ante el antecedente de convulsiones febriles, la utilidad del manejo antipirético tiene como propósito calmar la aprensión familiar más que por una real utilidad clínica. La menor mortalidad en el shock endotóxico se decribió en un trabajo que nunca más se pudo replicar y que se hizo hace muchos años. La mejoría de la motilidad y vaciamiento gástricos es un efecto accesorio.
La fiebre no se debería tratar: porque es breve y autolimitada, ya que la mayoría de las afecciones febriles son virales, por lo tanto, en la gran mayoría de los casos va a pasar sola y sin complicaciones; además, la fiebre inhibiría la replicación y sobrevida de algunos microorganismos invasores; favorecería la respuesta inmunológica; mejoraría la quimiotaxis y la capacidad de fagocitosis; favorece el reposo, que es parte importante del proceso de sanación; puede ser una herramienta diagnóstica y pronóstica y su tratamiento podría enmascarar el curso de una enfermedad. Además hay razones teleológicas, es decir, si es un proceso que ha resistido a la evolución, probablemente es bueno. El Dr. Julius Wagner-Jauregg ganó el premio Nobel de medicina en 1927 por tratar la neurosífilis provocando hipertermia con la malaria, o sea, usando la terapia térmica. En la actualidad están de moda los saunas y spa, que suben la temperatura corporal con un presunto beneficio sobre la inmunidad. (Evered LM. Does acetaminophen treat fever in children? Ann Emerg Med, 2003; 41 (5):741-743; Roberts NJ Jr. Impact of temperature elevation on immunologic defenses. Reviews Infect Dis. 1991; 13:462-472. Kramer MS, Naimark LE, Roberts-Brauer R, et al. Risk and benefits of paracetamol antipyresis in young children with fever of presumed viral origin. Lancet. 1991; 337:591-594).
Se podría tratar la fiebre: cuando produce molestias importantes, como cefalea, irritabilidad, calofríos; en presencia de una condición de base que se pueda agravar o descompensar frente al alza térmica sobre 39,5° C, como insuficiencia cardiaca o respiratoria, anemia importante, lesiones del sistema nervioso central; cuando hay antecedente de convulsiones desencadenadas por fiebre, probablemente para mantener a la familia tranquila más que por utilidad real; con temperatura sobre 39,5° C, porque tanto a nivel de membrana celular como a nivel de proteínas encargadas de las síntesis proteica puede empezar a haber fenómenos de alteración de la estructura y por lo tanto, se pudiera producir algún tipo de daño. También sería útil tratar la fiebre, especialmente en los servicios de urgencia, para evaluar las condiciones basales del paciente y facilitar la toma de decisiones.
Las primeras comunicaciones sobre el tratamiento de la fiebre en América datan de 1600, cuando los incas del Perú utilizaban la corteza de sauce para manejar este síntoma, aunque en Oriente esto se conocía mucho tiempo antes. A partir del siglo XIX se desarrolló una serie de productos destinados a manejar la fiebre, algunos con actividad preferentemente central, otros, periférica. El paracetamol actúa inhibiendo o disminyendo el efecto de la PGE2, de modo que no es un antiinflamatorio no esteroidal ni influye directamente sobre la ciclooxigenasa, más bien tiene un efecto pobre sobre ésta. Sus mecanismos de acción todavía no se han aclarado totalmente, pero actuaría a nivel central disminuyendo los Toll receptor a nivel de la membrana; estos receptores se encargan de captar las señales producidas por las interleuquinas y gatillar la respuesta para la formación de PGE2 mediada por proteinquinasa; de esta forma disminuiría la exposición de los receptores de membrana sobre la célula efectora. También tendría un efecto mejorando los antipiréticos endógenos, entre ellos la IL-10.
El paracetamol es el fármaco más usado y es el más seguro, ya que tiene un techo terapéutico muy alto. Se recomiendan dosis de 15 mg/kg como antitérmico, con un máximo de 65 mg/kg/día, pero es tóxico con dosis sobre 140 mg/kg, de manera que es muy seguro y es el que más se usa desde que se decribió el síndrome de Reye relacionado con la Aspirina. En otros países, la masificación del uso del paracetamol hizo que éste pasara a ser la primera causa de insuficiencia hepática después de la alimentación parenteral, pero en Chile la primera causa siguen siendo las etiologías infecciosas y existen otros fármacos que causan más falla hepática que el paracetamol.
En cuanto a ibuprofeno y naproxeno, estos fármacos también tienen un margen terapéutico relativamente amplio, ya que se usan en dosis de 5 a 10 mg/kg para ibuprofeno y 5 mg/kg en el caso de naproxeno, con dosis máxima de 65 mg/kg/día, pero hay que tener precaución en condiciones de hipovolemia, ya que las nefropatías intersticiales y otros daños a nivel renal tienen como principal causa el uso de antiinflamatorios no esteroidales, que bloquean en forma no selectiva ambas ciclooxigenasas, 1 y 2, dañando los mecanismos defensivos de membrana.
Entre los antiinflamatorios no esteroidales, el diclofenaco se utiliza bastante, al igual que nimesulide, pero existe controversia sobre ambos, porque se han descrito algunas reacciones adversas, de modo que lo mejor es recurrir a paracetamol, a ibuprofeno y probablemente, a naproxeno. La Aspirina tiene más efecto a nivel periférico, disminuyendo las citoquinas pirogénicas, porque actúa directamente sobre la ciclooxigenasa, las moléculas de adhesión a nivel de la membrana y las moléculas antiinflamatorias.
En la Tabla I se muestra una clasificación del aumento de temperatura corporal, según el mecanismo causal. La fiebre se produce porque se eleva el set point, de modo que todo el organismo actúa en forma dirigida para elevar la temperatura, comandado por la prostaglandina E2 y por la acción de la ciclooxigenasa sobre las membranas. Cuando el alza de la temperatura no es mediada por la fiebre se pueden utilizar otros métodos de tratamiento, como medidas físicas y baños con agua tibia o elementos que favorezcan la evaporación, los que no tienen indicación en el caso de la fiebre, al contrario, pueden inducir al organismo a aumentar aun más la temperatura. Muchos estudios demuestran que los baños con esponja tibia disminuyen la temperatura en forma inicial, pero a las 4, 6 u 8 horas se produce un rebote con todo el cortejo sintomático adverso que esto genera. El manejo de la fiebre se debe hacer con antipiréticos, es decir, bloqueando la producción de PGE2, para hacer que el set point retorne a su punto normal; los medios físicos sólo son una medida suplementaria, de modo que no corresponde tener a los niños desnudos porque están con fiebre, práctica que incluso puede ser perjudicial.
En el caso de la enfermedad por calor, que ocurre cuando el organismo recibe una carga de energía calórica importante desde el exterior, se debe favorecer la disipación; en ese caso se deben utilizar medios físicos y no antipiréticos, porque éstos no actúan sobre un set point que está normal. En el caso de la fiebre neurogénica, es decir, cuando existe un trastorno a nivel de los núcleos preópticos producido por una isquemia o un daño cerebral, sólo los medios físicos tienen importancia. Otros ejemplos son el golpe de calor, la deshidratación grave, la intoxicación por atropínicos y las drogas de abuso; todas estas etiologías necesitan hidratación y utilización de medios físicos para controlar el alza térmica.
Tabla I. Tratamiento del alza de temperatura según mecanismo causal.
Señalábamos que 30% de las consultas en un servicio de urgencias pediátricas son por fiebre. Cuando un niño tiene fiebre se alteran los padres y también los médicos, que fomentan la creencia de que la fiebre es dañina. Smith llamó a este temor no controlado, fiebrefobia y describió todas las acciones inadecuadas que se realizan por temor infundado a la fiebre (Smith B. Fever Phobia. Misconceptions of parents about Fever. Am J Dis Child 1980; 134: 176-81). En nuestro medio se hizo una encuesta simple y se encontró que la mayor parte de la gente (70%) conocía los rangos de temperatura normal, aunque un porcentaje no despreciable no supo o no contestó; además, 7% de ellos usaban una combinación de antipiréticos para tratar la temperatura y el dolor, lo que no tiene ninguna utilidad clínica y conlleva una serie de riesgos. Cuando se usa un medicamento se debe considerar no sólo la eficacia, sino también la seguridad, y la combinación de antitérmicos aumenta el riesgo de molestias digestivas y de toxicidad, sobre todo si la hidratación no es adecuada o en presencia de otros factores. Poco más de la mitad de la gente trataba correctamente la fiebre. Sobre el momento en que los padres usaban antipiréticos, se encontró que 48% de ellos los usaba con temperaturas normales; dos tercios, con 38,5 grados y con fiebre elevada, 100% (Fig. 7).
En cuanto a la percepción sobre la fiebre, la gente piensa que puede provocar daño cerebral (78%), seguir subiendo (26%), provocar convulsiones (35%), provocar meningitis (26%), que puede subir sobre 43 grados celsius (18%) o que puede ser letal, en un porcentaje no despreciable (9%). El problema es que la información respecto de los conocimientos sobre fiebre se obtuvo del personal de salud en 30% de los casos y un porcentaje importante de este personal está dado por los pediatras, aunque un porcentaje significativo corresponde a profesionales de colaboración. Sin embargo, para la mayor parte de las personas, la fuente de información sobre cómo manejar la fiebre, qué es la fiebre y qué daño puede provocar, es la propia familia, que no es una fuente muy confiable.
La labor del médico es lograr que se pierda el temor infundado a la fiebre común, a diferenciar de aquella que se presenta con elementos de gravedad. Para esto es fundamental educar a la familia, enseñando a los padres cuáles son estos signos de gravedad, por ejemplo: vómitos, exantema, diarrea, etc. En nuestro servicio ha habido casos de niños hospitalizados por pleuroneumonia cuyo diagnóstico fue tardío porque las madres les bajaban la fiebre y no consultaban. Se debe enfatizar que no hay apuro en bajar la fiebre, que se deben observar los signos acompañantes, que algunas creencias, como el que la fiebre puede subir en forma indefinida, son erróneas y que algunas acciones pueden ser más riesgosas para el niño que la fiebre propiamente tal. De hecho, en un recién nacido febril ni siquiera cabe el demorar la consulta por usar algún antitérmico.
En resumen, los principales elementos educativos son:

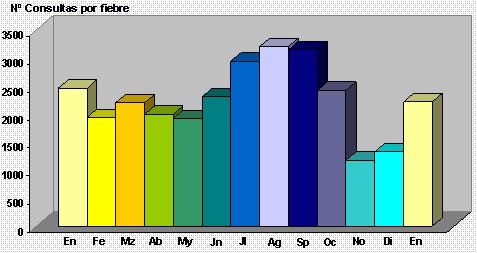 Figura 1. Número de consultas por fiebre, entre enero 2002 y enero 2003, en el Servicio de Urgencia Infantil del Hospital Clínico San Borja Arriarán.
Figura 1. Número de consultas por fiebre, entre enero 2002 y enero 2003, en el Servicio de Urgencia Infantil del Hospital Clínico San Borja Arriarán.

 Figura 2. Tipos de termómetro.
Figura 2. Tipos de termómetro.

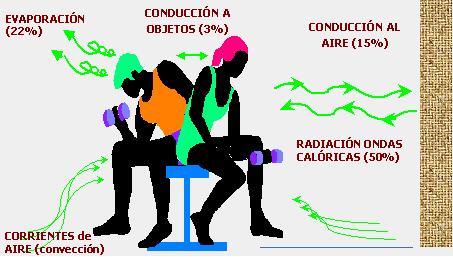 Figura 3. Fisiopatología de la fiebre.
Figura 3. Fisiopatología de la fiebre.

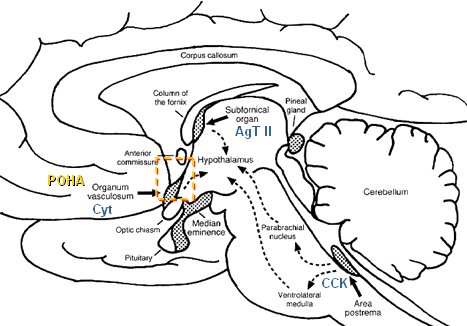 Figura 4. Órganos circunventriculares.
Figura 4. Órganos circunventriculares.

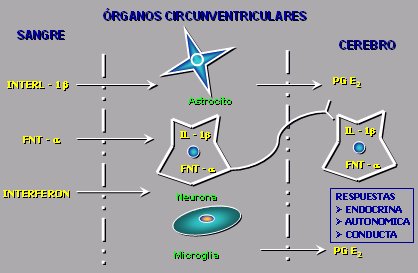 Figura 5. Fisiopatología de la fiebre a nivel de los órganos circunventriculares.
Figura 5. Fisiopatología de la fiebre a nivel de los órganos circunventriculares.

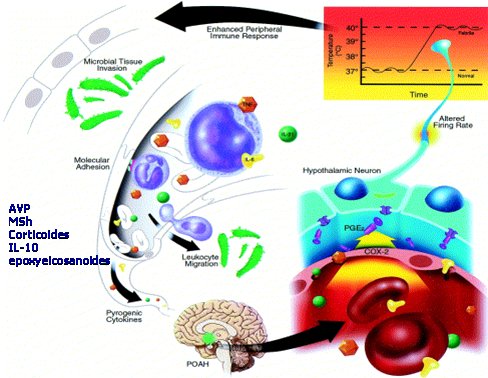 Figura 6. Mecanismos que autolimitan la reacción febril.
Figura 6. Mecanismos que autolimitan la reacción febril.

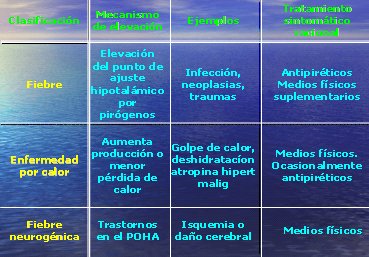 Tabla I. Tratamiento del alza de temperatura según mecanismo causal.
Tabla I. Tratamiento del alza de temperatura según mecanismo causal.

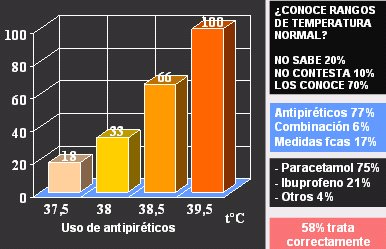 Figura 7. Fiebrefobia: uso de antipiréticos (Moraga F. XLIII Congreso Chileno de Pediatría, Valdivia 2003).
Figura 7. Fiebrefobia: uso de antipiréticos (Moraga F. XLIII Congreso Chileno de Pediatría, Valdivia 2003).

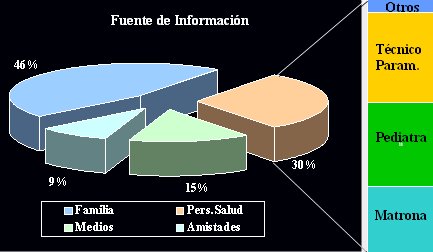 Figura 8. Fuente de información sobre la fiebre (Moraga F. XLIII Congreso Chileno de Pediatría, Valdivia 2003).
Figura 8. Fuente de información sobre la fiebre (Moraga F. XLIII Congreso Chileno de Pediatría, Valdivia 2003).
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es una transcripción editada y revisada de una conferencia dictada en el XV Curso de Extensión de Pediatría, organizado por el Servicio de Pediatría del Hospital Clínico San Borja Arriarán, el Departamento de Pediatría Centro de la Facultad de Medicina de la Universidad de Chile, el Servicio de Salud Metropolitano Central y la Dirección de Atención Primaria. Se realizó entre abril y noviembre de 2006, y sus directores fueron el Dr. Francisco Barrera y la Dra. Cristina Casado.
 Expositor:
Francisco Moraga M.[1]
Expositor:
Francisco Moraga M.[1]

Citación: Moraga F. Is fever a friend or foe of children?. Medwave 2007 Mar;7(2):e1976 doi: 10.5867/medwave.2007.02.1976
Fecha de publicación: 1/3/2007

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión