Este texto completo es una transcripción editada y revisada de una conferencia dictada en el XV Curso de Extensión de Pediatría, organizado por el Servicio de Pediatría del Hospital Clínico San Borja Arriarán, el Departamento de Pediatría Centro de la Facultad de Medicina de la Universidad de Chile, el Servicio de Salud Metropolitano Central y la Dirección de Atención Primaria. Se realizó entre abril y noviembre de 2006, y sus directores fueron el Dr. Francisco Barrera y la Dra. Cristina Casado.
El tema de esta presentación es tan árido, que muchos médicos, aún después de muchos años de ejercicio de la profesión, evitan enfrentarlo. La evidencia más clara de esta situación está dada por las estadísticas de hospitales como el San Borja-Arriarán, donde la tasa de notificación de niños agredidos es muy baja, especialmente en el servicio de urgencia infantil, que es el organismo de choque y por lo tanto, el lugar en que se debería producir la primera reacción frente a las evidencias de maltrato, que según algunas estudios afectaría a 60% de los niños.
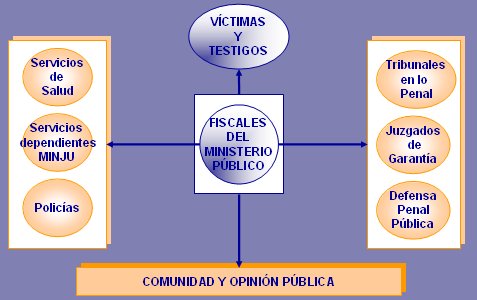
Figura 1. Los actores de la Reforma Procesal Penal.
El sistema asegura mayor eficiencia, agilidad y control de la investigación. Antes era el juez del crimen, que a su vez emitía sentencia, quien ordenaba la investigación a la Policía de Investigaciones o Carabineros; ahora el Ministerio Público, a través del fiscal, es quien está a cargo de la instrucción en el nuevo proceso y por tanto, dirige y coordina la labor policial durante la investigación. Este fiscal puede solicitar al médico que describa lo que vio, tanto en forma oral como en un formulario especifico detallado, y que comparezca en el juicio oral y repita todo frente a tres jueces, un defensor y el imputado, donde deberá explicar cómo llegó al diagnóstico y eventualmente tendrá que defenderse de opiniones en contrario del defensor o de otros médicos.
Se asegura la transparencia del proceso y la inmediación. En el antiguo sistema el procedimiento era escrito, secreto en la etapa de sumario y mediado a través de actuarios. En el nuevo sistema el procedimiento es oral, público y desformalizado; las partes están ante el Ministerio Público, juez de garantía o jueces de tribunal oral en lo penal directamente, sin intermediarios. Antes era común escuchar “esto está sujeto a secreto de sumario”; ahora cualquier persona puede participar en un juicio en calidad de observador y cualquier médico podrá ser llamado a participar como testigo o, eventualmente, como perito.
Existe mayor transparencia y respeto a la diversidad cultural. En el sistema antiguo la víctima, el imputado y los testigos declaraban al tenor de las preguntas del actuario, sin asistencia de abogado, lo que creó el mito de que eran los actuarios quienes realmente manejaban la información, pero en esencia sólo canalizaban las inquietudes del juez, aunque obviamente lo hacían con cierto sesgo. Esto ya no existe: ahora las declaraciones se hacen frente al fiscal y luego frente al juez de garantía y, eventualmente, frente al juez en lo penal, sin intermediación. Además está establecido que, en caso de que partes y testigos no hablen castellano, el Estado deberá proveer traductores y deberán ser interrogados por Fiscal y Defensor, ante el o los jueces, en términos claros y comprensibles; esto, porque el Estado tiene la obligación de respetar la diversidad cultural de quienes participan en el proceso.
Se asegura el trato digno y el principio de inocencia. Antes, el Juez tenía la facultad de dictar auto de procesamiento en contra de un inculpado, esto es, formalizar que contra él se iniciara un proceso de persecución penal. En el nuevo sistema se reemplaza el procesamiento por la formalización de la investigación, que no conlleva registro de antecedentes, restringe la prisión preventiva a los casos realmente necesarios y amplía las medidas cautelares contra el imputado. En el sistema nuevo la persona es inocente hasta que se pruebe lo contrario, o sea, se parte del principio de inocencia y el fiscal es el encargado de demostrar la culpabilidad; para esto, puede llamar al médico que atendió a la víctima, sea en el sistema público o en la consulta privada, para que refrende, aclare y explique las lesiones que describió.
Prima el principio de imparcialidad. La imparcialidad en el sistema anterior estaba cuestionada, porque el juez era el que dictaba la acusación, reunía la información y determinaba si el sujeto debía ser culpabilizado; o sea, la misma persona era juez y parte. Ahora el Fiscal, una vez que ha estudiado los antecedentes de la investigación, acusa ante el Juez de Garantía, en presencia del Defensor.
Se establece el procedimiento abreviado, creando una justicia más eficiente y eficaz. Antes, todos los delitos, cualquiera fuera la pena aplicable, recibían el mismo tratamiento procesal; el proceso judicial por el robo de una manzana o por el mismo robo asociado a homicidio de una persona, era exactamente igual. Ahora hay salidas alternativas, como la suspensión condicional, los acuerdos reparatorios y los procedimientos abreviados, que solucionan el conflicto sin necesidad de llegar al juicio oral; de hecho, la tasa de juicios orales, una vez iniciada la formalización, no excede de 10%. O sea, de cada 100 casos que son formalizados, es decir, que el fiscal hace la investigación y concluye que hay delito y que el imputado aparentemente es culpable, sólo 10 llegan a juicio oral; 90 se resuelven mediante fórmulas intermedias, aún en casos de connotación pública, como el caso Lavanderos, en el cual el imputado aceptó la culpa por una tipificación de delito distinto, lo que le permitió librarse de penas aflictivas mayores y exponerse a un juicio oral.
Mayor trasparencia y celeridad de la justicia. Antes, la mayor parte de las pruebas se recibía en el Sumario, que era secreto. En el nuevo sistema las pruebas de testigos, peritos, material y de cualquier otro tipo, para que tengan valor, deben rendirse en el juicio oral y público.
En el nuevo proceso penal existen tres etapas: etapa de investigación, en que se reúnen pruebas y se realizan los peritajes; etapa de preparación, en la cual, frente a un juez especialmente destinado para esto, que es el juez de garantía, que vela por las garantías de todos los involucrados, se rinden las pruebas y se cita a los peritos, dándoles a conocer su situación de tales; finalmente está la etapa de juicio oral. Cuando el médico es citado a participar en un juicio oral por los jueces, debe hacerlo en forma obligatoria, no así cuando son citados por los fiscales.
En el nuevo proceso penal prima el principio de libertad. Todos pueden ser peritos, no solamente los médicos: cualquiera que demuestre expertise en un área específica y que la acredite frente al tribunal en el momento del juicio puede ser designado como perito. Los peritos son claves en la investigación y prueba de delitos de lesiones y delitos sexuales, porque le dan rigor científico a la recolección de pruebas; si no hay peritaje no hay persecución penal, porque no se puede aportar los medios de prueba. La condición para ser perito es acreditar idoneidad profesional en una ciencia, arte u oficio. En el caso del médico, basta con que acredite que trabaja en el servicio de pediatría de determinado hospital para quedar acreditado como perito pediátrico.
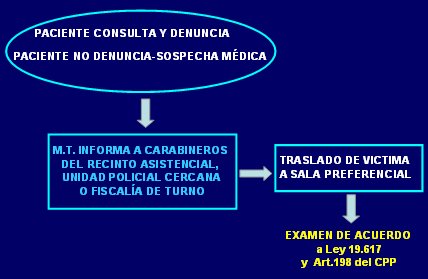
Figura 2. Conducta frente a maltrato infantil en servicios de urgencia públicos y privados
El bien jurídico que cautela el Estado de Chile es el niño; en este país, los menores son del Estado, que se los entrega a sus progenitores bajo un marco legal específico, pero tiene la obligación de actuar frente a cualquier hecho constitutivo de delito frente a este tipo de bien jurídico. Los menores de edad que son objeto de maltrato deben ser investigados, no existe la posibilidad de no denunciar o de no querer denunciar; el niño no tiene la posibilidad de decir “yo no quiero denunciar esta situación”, a diferencia del adulto, que entre sus prerrogativas sí tiene esta posibilidad. Por eso el médico, como agente del Estado, está obligado a hacer la denuncia si sospecha una situación de maltrato infantil.
En la Fig. 3 se muestra el informe médico de lesiones. En el servicio de urgencia del Hospital San Borja Arriarán este formulario está en línea con los registros de atención de pacientes, de modo que aparece un preformato en que sólo se debe agregar el tipo de lesión, el pronóstico médico legal y las características que lo rodean, además del nombre y firma del médico; pero este formulario deben estar a disposición de quien lo necesite, en los distintos servicios clínicos. Este informe médico de lesiones no elimina la confección del dato de atención de urgencia, cuya copia se debe entregar al lesionado; no se debe utilizar en casos de delitos sexuales, homicidios y muertes naturales.
Figura 3. Informe médico de lesiones.
El artículo 200 del CPP establece que: toda persona a cuyo cargo se encontrare un hospital u otro establecimiento de salud semejante, fuere público o privado, dará en el acto cuenta al fiscal de la entrada de cualquier individuo que tuviere lesiones corporales de significación, indicando brevemente el estado del paciente y la exposición que hicieren la o las personas que lo hubieren conducido acerca del origen de dichas lesiones y del lugar y estado en que se le hubiere encontrado; la denuncia deberá consignar el estado del paciente, describir los signos externos de las lesiones e incluir las exposiciones que hicieren el afectado o las personas que lo hubieren conducido; en ausencia del jefe del establecimiento, dará cuenta el que lo subrogare en el momento del ingreso del lesionado; el incumplimiento de la obligación prevista en este artículo se castigará con la pena que prevé el artículo 494 del Código Penal. Esta pena puede ser una multa, en UTM, o alguna de las penas del artículo 240 del código de procedimiento civil, que se vinculan más bien al estatuto administrativo.
Una lesión se define como todo daño corporal causado a la integridad corporal o a la salud física y sexual de las personas, que obedece a un acto de violencia causado por agentes físicos, químicos o biológicos (trauma, accidente, enfermedad). Por tanto, desde el punto de vista judicial, toda lesión involucra la existencia o formulación de un diagnóstico médico legal, el que a su vez se fundamenta en el estudio de las lesiones corporales.
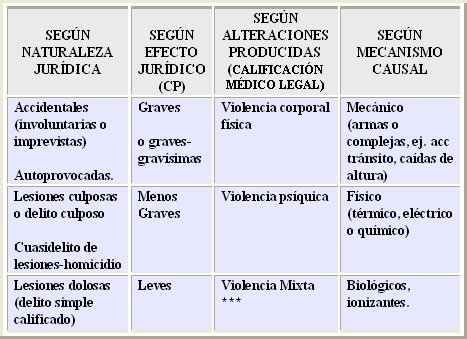
Existen distintos criterios para clasificar las lesiones. Uno de ellos es el tiempo de curación o recuperación, que es el lapso biológico en que se reabsorbe el proceso patológico, con reparación y restablecimiento de la lesión; otro es el tiempo de incapacidad, es decir, el lapso de invalidez laboral. El CPP establece que la lesión se debe catalogar como:
La clasificación establece los límites 0 a 14, 16 a 30 y más de 30 días. Es recomendable no poner 15 días, porque se va a prestar para discusiones y el médico va a ser llamado para aclarar el punto. Es fácil reconocer una lesión leve y una grave, porque los extremos siempre son muy fáciles de reconocer, pero en el punto intermedio, que son las lesiones menos graves, las que por sus características pueden evolucionar en forma impredecible, es mejor alejarse de los límites y fijar un número de días más cercano al centro del rango. En la Tabla I se resume la clasificación de las lesiones según distintos criterios.
Tabla I. Clasificación de las lesiones corporales.
Desde el punto de vista anatómico, las lesiones se traducen en: contusiones, que suelen ser leves; heridas, que pueden ser de leves a gravísimas; y fracturas, que siempre son graves.
Las lesiones de mediana gravedad: son de mayor complejidad diagnóstica; se pueden prestar para controversias; pueden evolucionar hacia la mejoría o a mayor gravedad, con aparición de complicaciones y, algo muy importante, pueden ser constitutivas de delito, a diferencia de las lesiones leves, que constituyen falta.
Excepciones clásicas son: las lesiones faciales, las fracturas dentarias, las quemaduras por fuego y eléctricas, los hematomas y las heridas por bala. En muchos informes médico legales se encuentra que se habla de hematoma, que es distinto a equimosis, pero se tiende a homologar ambos términos sin pensar que las equimosis son leves y los hematomas son de mediana gravedad, porque demoran más en resolverse. Si se describe un hematoma es menos grave, o sea, es un delito, mientras que si se trata de equimosis es sólo una falta. Otras excepciones son las lesiones simpáticas cervicales, el TEC y, entre las fracturas, la de espina nasal anterior, la nasal no desplazada, la fractura malar no desplazada y la fractura de costilla única, arco posterior, que no se consideran graves.
La atención de víctimas de delitos sexuales también corresponde al médico, según Resolución Exenta N° 527 del 26 de abril 2004 del MINSAL, que aprueba normas y guía clínica para la atención en servicios de urgencia de personas víctimas de violencia sexual y establece el uso de un formulario tipo.
La certificación de la muerte natural también es parte de las obligaciones del médico, según decreto 460, tanto para personas fallecidas dentro como fuera de los establecimientos de salud; pero, si los antecedentes clínicos son insuficientes para establecer la causa de muerte, se podrá recurrir a la autopsia clínica o anatomopatológica. Si se sospecha una causa no natural, el médico no debe entregar el certificado y debe comunicarse con el fiscal, quien decidirá qué tipo de autopsia se debe hacer. Antes el cuerpo se enviaba siempre al Servicio Médico Legal, ahora es el fiscal quien tiene que definir esa situación.
El encargo y realización de pericias está a cargo, en horario hábil (08:00 a 17:00 horas), del Director del Servicio, quien designa al perito; en horario inhábil lo hace el jefe de turno del servicio de urgencia. Esto se hace en forma verbal, por teléfono o personalmente o escrita. Luego, el Director del Servicio remitirá el informe por escrito a fiscalía. El informe pericial se hace en un formulario tipo, en el que se debe describir: el objetivo del peritaje; la descripción de la persona o cosa u objeto de la investigación y estado en que se encuentra; la descripción de las operaciones practicadas; el resultado de las operaciones practicadas; las conclusiones acerca de su arte u oficio y los sistemas de imagen o sonido.
El médico puede ser perito o testigo, dentro de su rol auxiliar de la administración de la justicia. Existen varias diferencias entre ambas condiciones:
El levantamiento y traslado de la evidencia es un aspecto complicado. Significa que el médico está obligado a recoger la evidencia y trasladarla, generando un mecanismo que garantice que la evidencia que recolecta es la que se va a presentar y, eventualmente, periciar por otras instituciones. Así se genera la cadena de custodia, con la cual se debe ser extremadamente cuidadoso, porque si, por ejemplo, la ropa interior de una menor abusada sexualmente, que podría servir para hacer una prueba de ADN para vincular a un imputado con el hecho, se pierde, el violador podría quedar libre y el médico podría ser acusado de negligencia.
Existen evidencias no corporales, como armas, ropas, balas, trozos de armas cortantes, etc., que se deben entregar a policía y evidencias corporales, como extracciones de sangre, orina y fluidos, en caso de delitos sexuales, que quedan en custodia transitoria en la Unidad de Urgencia. Estas evidencias pueden ser de obtención voluntaria o de obtención no voluntaria; en éstas se debe pedir autorización para obtenerlas porque son exámenes específicos, como las alcoholemias o las muestras de pelo para búsqueda de drogas de abuso; el menor no da la autorización para hacerlas, la debe dar el ente que vela por su integridad, que es la fiscalía. El problema es que se pueden solicitar estas evidencias hasta un año después; por eso, la norma de manejo de evidencias establece que: las balas no se deben manipular con pinzas o cuchillos; las vestimentas se deben guardar en bolsas de papel; jamás usar plástico con la sangre; cada evidencia debe ir en bolsa sellada individual, bien rotulada e identificada y con reserva de un año
La primera actuación médica habitual consiste en efectuar diagnóstico y tratamiento, decidir el destino del paciente y confeccionar la ficha clínica o dato de urgencia. Hasta ahí es igual que siempre; después viene el informe de lesiones, de autopsia y de delitos sexuales. La segunda actuación médica será como perito citado al Tribunal, Ministerio Público o Defensoría, citación a la cual el médico no se puede negar.





 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es una transcripción editada y revisada de una conferencia dictada en el XV Curso de Extensión de Pediatría, organizado por el Servicio de Pediatría del Hospital Clínico San Borja Arriarán, el Departamento de Pediatría Centro de la Facultad de Medicina de la Universidad de Chile, el Servicio de Salud Metropolitano Central y la Dirección de Atención Primaria. Se realizó entre abril y noviembre de 2006, y sus directores fueron el Dr. Francisco Barrera y la Dra. Cristina Casado.
 Expositor:
Armando Valdés H.[1]
Expositor:
Armando Valdés H.[1]

Citación: Valdés A. Child abuse and denunciation. Medwave 2007 Jul;7(6):e1975 doi: 10.5867/medwave.2007.06.1975
Fecha de publicación: 1/7/2007

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión