El asma es una patología que permite al médico introducirse en forma muy personal en un trastorno familiar, porque no todos los niños son iguales ni van a responder al mismo tratamiento; no obstante, probablemente los corticoides inhalatorios serán útiles en todos los casos.
Actualmente el asma no es un tema exclusivo del especialista, sino que es parte del quehacer cotidiano del pediatra general, a quien esta patología le da la posibilidad de ejercer una medicina hermosa; por esto, es indispensable que conozca bien su manejo. Por eso, esta exposición comenzará con la pregunta enunciada en el título.
El concepto de inflamación y remodelación complica la comprensión de esta enfermedad, más que aclararla, porque no queda claro qué es primero, qué es después y si una es o no consecuencia de la otra. La mayor parte de la información que llevó al concepto de remodelación proviene de los adultos asmáticos crónicos, que dieron luz sobre los cambios estructurales que ocurren en el asma y que aún no se sabe si también ocurren tempranamente en los niños, en forma paralela al fenómeno inflamatorio, o se producen después.
Un punto importante es el gran paso que se ha dado en la terapia tópica, que comienza en la década del 70, con la aparición de los corticoides inhalatorios; antes de eso se utilizaba principalmente aminofilina en el asma, porque todavía no existía el concepto de enfermedad inflamatoria crónica. Han debido transcurrir otros 30 años para poder dar otro salto, que es la nueva terapia con inhibidores de los leucotrienos. Es de esperar que no sea necesario esperar 30 años más para que aparezca un nuevo medicamento, ya que la industria farmacéutica está trabajando a todo ritmo en pos de este objetivo.
La definición de asma del año 92, que la describe como una enfermedad inflamatoria crónica en la cual participan mucha células, está siendo cuestionada, ya que se ha descubierto una serie de fenómenos involucrados en las respuestas Th1 y Th2 y nuevos tipos celulares, además de todo lo relacionado con la remodelación, conocimientos que probablemente deberán ser incorporados al diagnóstico. También se cuestiona la clasificación de gravedad en el niño y el consiguiente tratamiento, porque estas clasificaciones se han hecho para adultos y se han adaptado a los niños, pero ya se sabe que éste no es simplemente un “adulto pequeño”.
La prevalencia de enfermedades ha tenido un gran cambio entre el año 1950 y el año 2000, a tal punto que mucha de las antiguas entidades hoy son virtualmente desconocidas; antiguamente, las salas hospitalarias pediátricas estaban llenas de pacientes con enfermedad reumática, hepatitis A, sarampión, parotiditis y tuberculosis, todas las cuales han sido prácticamente derrotadas por el saneamiento ambiental, las vacunas y/o los antibióticos.
Sin embargo, a medida que los ambientes se han ido limpiando, han ido emergiendo las enfermedades alérgicas y otras patologías relacionadas con el desbalance de las respuestas Th1 y Th2. El mayor ingreso económico se ha asociado también a un incremento progresivo de la esclerosis múltiple, enfermedad muy prevalente en Europa, junto a la enfermedad de Crohn y a la Diabetes tipo 1, todas ellas con una etiopatogenia de tipo inmunológico.
El estudio ISAAC (Internacional Study of Asthma and Allergy in Childhood) demuestra que la prevalencia de Asma varía considerablemente en los distintos países y que no todo se puede explicar con la teoría de la higiene. La prevalencia entre 6 y 14 años es de 12% en Chile, 24% en Perú, 28% en Costa Rica y 7% en Suiza; al ver estas cifras surge de inmediato la pregunta de por qué países con tanto hacinamiento y pobreza tienen cifras tan elevadas de asma. En Bangalore, India, tenía 9% en el año 1979, aumentando a 29,5% en 1999, o sea, ha triplicado su cifra.
Lo que es más alarmante, las proyecciones para el año 2003 en India hablan de 250 millones de asmáticos, de los cuales, 80 millones son niños. En los Estados Unidos existen, hoy día 5 millones de niños con asma o rinitis alérgica.
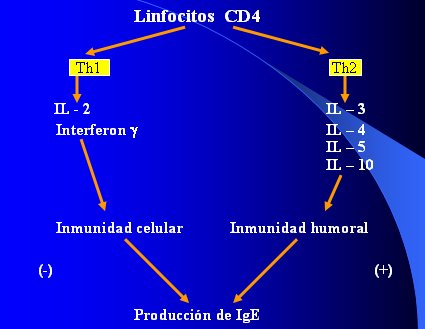
En la Figura 1 se muestra el conocido esquema de la respuesta inmunológica celular y humoral, en términos de producción de IgE, y cómo en la primera se producen IL-2 e interferón gamma, que son favorecedores de la respuesta Th1, mientras que en la rama humoral actúan las IL3, 4, 5 y 20, que favorecen la respuesta alérgica atópica.
Figura 1. Respuesta inmunológica humoral y celular.
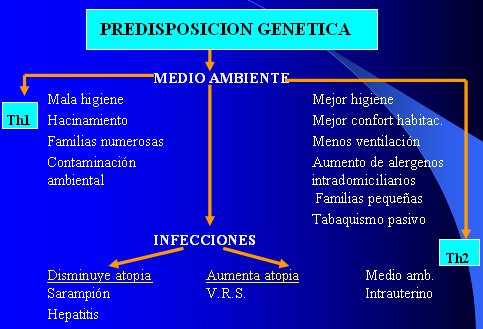
En la Figura 2 se muestra que existe una predisposición genética en los sujetos, sobre la cual actúa el medio ambiente intra y extrauterino, a través de distintos factores, para cargar la balanza Th1 – Th2 hacia uno u otro lado, destacando el papel de distintos tipos de agentes infecciosos en este balance. Todo esto lleva a plantear la posibilidad de hacer una prevención primaria del asma, o sea, de tomar medidas para cambiar la evolución de este sujeto que nace genéticamente predispuesto y con su balance claramente inclinado hacia la respuesta Th2, por efecto del ambiente intrauterino.
Figura 2. Factores que inciden en el balance Th1: Th2.
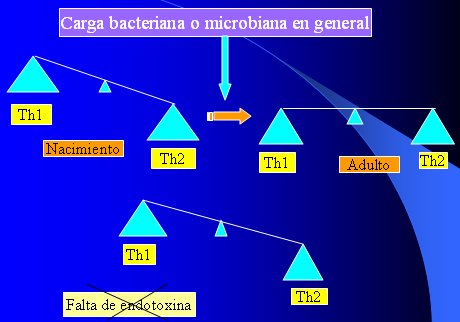
Fernando Martínez, conocido investigador y epidemiólogo chileno, de la Universidad de Tucson, Arizona, observó que la higiene, el confort habitacional, la mejor ventilación de las casas, la familia pequeña, con pocos niños y el tabaquismo pasivo, aumentaban la posibilidad de enfermedades atópicas y al revés, la mala higiene, el hacinamiento, la familia numerosa, el tener varios hijos, la mayor posibilidad de contagio con gérmenes y la mayor contaminación ambiental, parecen ser factores protectores de la condición alérgica; o sea, la tendencia del individuo hacia la respuesta Th2 es nivelada hacia la edad adulta, quedando balanceada con la respuesta Th1, por acción de la carga microbiana en general, tal como se ilustra en la Figura 3. Esto ha variado con las vacunas, porque éstas dan respuestas distintas a la inmunidad natural.
Figura 3. Influencia de la carga bacteriana sobre el balance Th1 – Th2.
Analizando la prevalencia de Asma en doce países europeos, divididos en dos grupos según ingreso per capita (
En resumen, el asma se entiende hoy como una enfermedad genética, ambiental y del desarrollo.
En 1970 se entendía asma como broncoespasmo; en 1980 se incorporó el concepto de inflamación de la vía aérea y en 1993 apareció el concepto de remodelación.
La definición clásica de Asma establece que es una “enfermedad inflamatoria crónica de las vías aéreas, en la cual muchas células y elementos celulares juegan un rol importante (mastocitos, eosinófilos) y que esta inflamación crónica lleva a un estado de hiperrespuesta de la vía aérea, que se manifiesta por episodios recurrentes de sibilancias, sensación de pecho apretado y tos, particularmente nocturna y matinal. La obstrucción al flujo aéreo es diseminada, variable y a menudo reversible, tanto espontáneamente como con tratamiento”. Esta definición deberá ser revisada y modificada completamente para incorporar el rol de la IgE, del balance Thi – Th2 y de los sistemas amplificadores de respuesta, en el efecto final de broncoconstricción.
La remodelación de la vía aérea significa que hay cambios estructurales irreversibles en la vía aérea, distintivos del asma. Los primeros estudios histológicos se efectuaron en adultos mayores fallecidos por asma; en ellos se encontraron tapones mucosos; gran hipertrofia del músculo liso; gran hiperplasia glandular; engrosamiento de la membrana basal reticular, con depósito de colágeno y fibrina; descamación del epitelio bronquial e hiperplasia de los vasos sanguíneos.
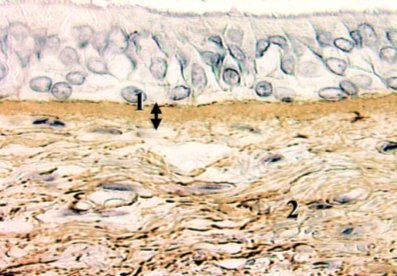
En la Figura 4 se muestran los principales cambios histológicos de la vía aérea, que consisten en engrosamiento de la membrana basal y depósito de colágeno subepitelial; o sea, ya no es la inflamación eosinofílica del cuadro agudo, sino que ahora hay cambios fijos, que probablemente van a determinar cambios estructurales en la vía aérea.
Figura 4. Remodelación: Cambios histológicos de la vía aérea. 1. Engrosamiento de la lámina reticular; 2. Depósito de colágeno subepiterial.
Actualmente es posible hacer biopsias en niños asmáticos graves, ya que se dispone de broncoscopios flexibles que minimizan el riesgo del procedimiento y permite, además, obtener muestras de lavado broncoalveolar. Entre los estudios de remodelación en niños está el de un investigador checo, publicado en 1997, que estudió a niños con síntomas respiratorios crónicos, con biopsia tomada por broncoscopía y concluyó que la remodelación de la vía aérea ocurre tempranamente, siendo observable en niños de 1 a 12 años de edad (Pohunek P. Eur Resp J 1997;10:1609).
Por otra parte, Jeffrey demostró que en los niños, al igual que en los adultos, remodelación es igual a deterioro de la función pulmonar y además, a mayor inflamación de la vía aérea, mayor remodelación. Por lo tanto, la inflamación mantenida conduce a pérdida de función pulmonar, con posterior remodelación de la vía aérea (Jeffrey P. Pediatr Pulmonol 2001;32 (S21):3 – 16).
Finalmente, los estudios en niños asmáticos en tratamiento con corticoide inhalatorio a largo plazo, comenzados precozmente (antes de los 5 años de edad y con menos de 2 años de evolución de los síntomas), demuestran que estos fármacos logran controlar los síntomas y disminuyen la pérdida de función pulmonar secundaria a la remodelación (Agertoft L. Respir Med 1994;88:373 – 381).
Probablemente esto indica que el enfoque de tratamiento deberá ser mucho más agresivo y, probablemente, comenzar más tempranamente en los niños asmáticos, ya que se ha demostrado que el engrosamiento de la membrana basal reticular está presente en los niños con asma de difícil manejo y es de igual magnitud que la observada en adultos asmáticos (Donal Payne, Houston. AJRCCM 2003;167:78-82).
Los estudios longitudinales, realizados en Europa, preferentemente en Inglaterra, Suecia y Australia, apoyados por los estudios de Fernando Martínez, desde el año 80, en Arizona, demuestran que:
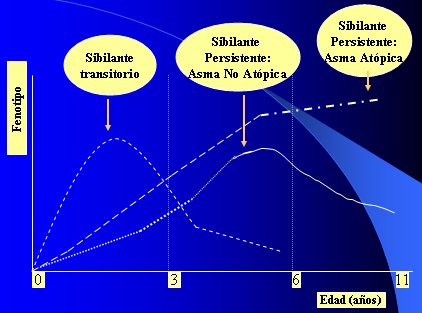
En la Figura 5 se muestran los distintos fenotipos de sibilantes en los niños, descritos por Fernando Martínez. El primero corresponde a los sibilantes precoces transitorios, que empiezan sus crisis en la época de lactante, probablemente con el primer episodio de infección viral, y que posteriormente, alrededor de los 3 a 4 años de edad, dejan de presentar crisis. Estos niños no tienen factores alérgicos personales familiares, los episodios se explican porque han nacido con una vía aérea congénitamente más pequeña, por lo tanto, no requieren tratamiento de asma, sino de las crisis solamente; en ellos no está indicado usar corticoides, porque éstos no van a prevenir las enfermedades.
Otro grupo es el de los niños asmáticos no atópicos, que empiezan a presentar sibilancias un poco más tarde que el grupo anterior y siguen presentándolas después de los 4 a 6 años, o sea, tienen episodios recurrentes, son sibilantes persistentes, pero se mejoran alrededor de la prepubertad, a los 11 ó 12 años de edad. Estos niños tampoco tienen test cutáneo positivo ni antecedentes familiares de atopia y son frecuentes de ver en la práctica clínica.
El último grupo es el de los sibilantes persistentes que corresponden a asmáticos atópicos; ellos tienen IgE y test cutáneos positivos, hiperreactividad bronquial, etc. Este grupo constituye el de mayor preocupación para los pediatras.
Desde el punto de vista del fenotipo, el asma atópica predomina en los países desarrollados y se caracteriza por tener mal pronóstico en la adolescencia; el fenotipo no atópico, en cambio, es más prevalerte en países en desarrollo, en los que produce enfermedad bronquial importante y frecuente en lactantes y preescolares, relacionada con infecciones respiratorias.
Figura 5. Fenotipo de sibilancias en el niño.
Es posible definir si un niño pequeño va a ser asmático en el futuro con bastante seguridad, gracias a los trabajos del Dr. Castro Rodríguez, peruano, radicado en Chile, que participo junto al Dr. Martínez en los estudios realizados entre los año 80 a 84 para determinar los factores predictores de Asma a futuro.
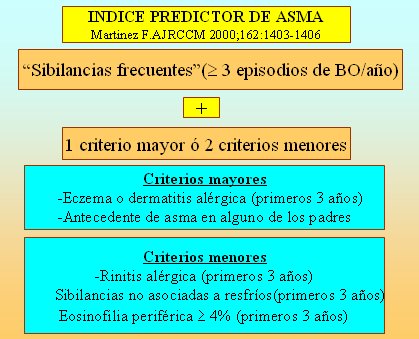
En la Figura 6 se muestran los elementos que componen el Índice Predictor de Asma (IPA), según el cual, un niño que presenta más de tres episodios de sibilancias en el primer año de vida tiene alta posibilidad de ser asmático en el futuro, especialmente si tiene además un criterio mayor o dos menores.
Figura 6. Índice Predictor de Asma (IPA) (Martínez F. AJRCCM 2000;162:1403-1406).
Con respecto al IPA, los datos indican que:
Es importante analizar el contexto en que se presentan las sibilancias; no es lo mismo un episodio de sibilancias en un lactante durante el período epidémico, en invierno, que un episodio en ese mismo lactante, de 1 año 2 meses durante el verano, y por otra parte, no es lo mismo que existan o no antecedentes familiares de asma, rinitis o eczema. Por lo tanto, si un niño tiene el IPA negativo, se le puede decir a los padres que probablemente no va a tener asma en edad escolar, y el médico deberá tener esto en cuenta para no exagerar el uso de corticoides en los lactantes con bronquitis obstructiva recurrente.
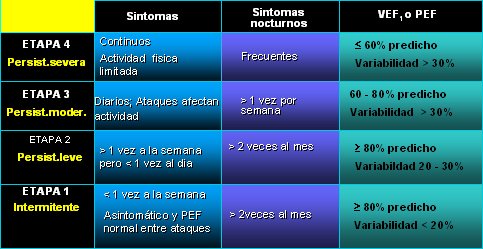
La mayor parte de los niños con bronquitis obstructiva corresponde a hiperreactores virales y probablemente serán asmáticos intermitentes o leves; el asmático moderado, en cambio, tiene síntomas diarios, tose cada vez que corre, tose en la noche, le dice a la mamá que se le aprieta el pecho, falta a clases con frecuencia y tiene episodios nocturnos más de una vez por semana; en ellos es obligatorio usar un flujómetro, porque es probablemente el grupo más importante. En la Figura 7 se muestra la clasificación de gravedad del asma.
Figura 7. Clasificación de gravedad del asma (la presencia de una característica de gravedad es suficiente para ubicar al paciente en esa categoría).







 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

 Expositor:
Oscar Herrera González[1]
Expositor:
Oscar Herrera González[1]

Citación: Herrera O. Developments in asthma: Where are we?. Medwave 2005 Abr;5(4):e1970 doi: 10.5867/medwave.2005.04.1970
Fecha de publicación: 1/5/2005

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión