La insuficiencia cardíaca (IC) es un síndrome caracterizado por fatiga, disnea y congestión, debido a inadecuada e insuficiente perfusión tisular. Su causa primaria es la pérdida de la capacidad del corazón de llenar o vaciar el ventrículo izquierdo (VI) adecuadamente.
Packer y Cohn, la definen como un complejo clínico dado por la incapacidad del VI para suplir las necesidades, lo que se acompaña de una activación neurohumoral.
Es difícil definir la IC y si hay varias definiciones quiere decir que ninguna es muy buena. Por ejemplo, en las dos que se enuncian no se contempla la IC derecha exclusiva ni la IC por disfunción diastólica.
Por su magnitud es un problema de gran importancia, debido a los altos costos que demanda en atención médica, pérdida de actividad laboral y elevada mortalidad.
Constituye una de las principales causas de mortalidad dentro del grupo de las enfermedades cardiovasculares, con una alta tasa de hospitalizaciones; su pronóstico es comparable al de las enfermedades neoplásicas y la sobrevida es un poco mejor en las mujeres.
Las causas que pueden llevar a una insuficiencia cardíaca son múltiples. Las podemos agrupar según las estructuras comprometidas:
Dos elementos fundamentales se destacan entre las características patológicas de este síndrome:
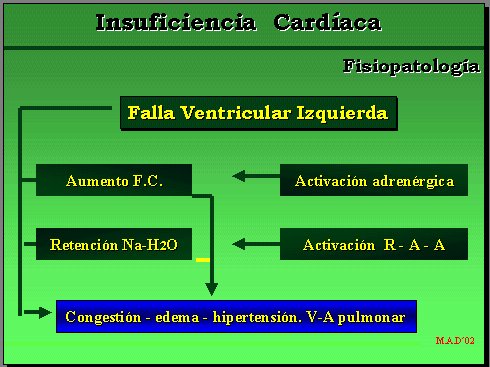
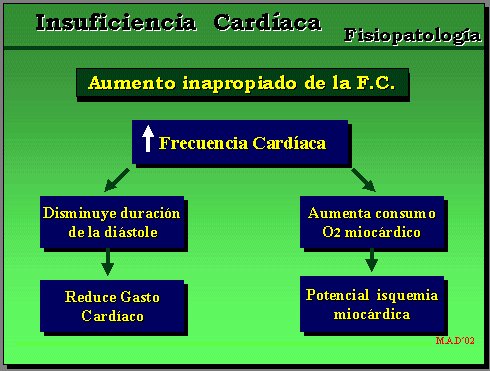
Primero, la disminución del gasto cardíaco, que da lugar a una serie de cambios hemodinámicos y neurohumorales, los que explican, en gran medida, los síntomas presentes:
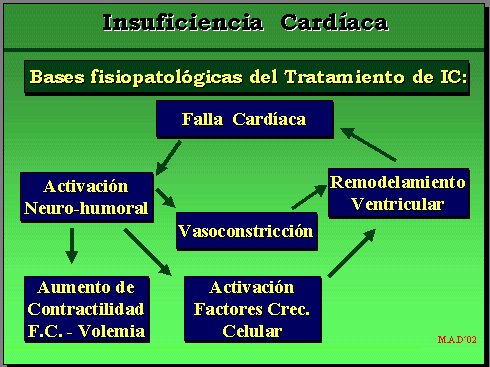
Segundo, la naturaleza progresiva de la enfermedad. La explicación más aceptada hoy en día es que, precisamente, los fenómenos neurohumorales desencadenados, que inicialmente tienden a compensar la caída del gasto, terminan por dañar más al propio órgano, dando un sello de irreversibilidad. El sistema adrenérgico, el sistema renina-angiotensina-aldosterona (RAA), la endotelina, la vasopresina, diversos factores de crecimiento celular, etc., son causas de una serie de efectos en cascada sobre el ventrículo. Se origina un círculo vicioso que lleva a una insuficiencia cardíaca cada vez mayor y favorece la remodelación del ventrículo y un fenómeno de apoptosis.
La activación del sistema RAA tiene efectos muy complejos, posiblemente no todos conocidos. Se sabe que los sistemas RAA tisulares tienen una función mucho antes que el sistémico y participan en los fenómenos de remodelación vascular y miocárdica. Los más conocidos son: la angiotensina que es un poderoso vasoconstrictor, la aldosterona y su efecto retenedor de sodio, la disminución de la perfusión renal, el incremento del tono simpático, la inhibición de la síntesis de bradiquininas, que son vasodilatadoras. Todo esto tiene efectos nocivos en el síndrome.
Las interleukinas, citokinas, factor de necrosis tumoral y otros se encuentran elevados en la insuficiencia cardíaca. Hay disminución de la hormona de crecimiento, inhibición del péptido auricular natriurético, etc.
En suma, una serie de ejes neurohumorales, endocrinos y mediadores celulares actúan entre sí en el complejo síndrome de la IC.
Universalmente aceptada, la clasificación funcional, propuesta por la New York Heart Association en 1964 y modificada en 1973, ofrece una forma simple de describir y graduar la intensidad de los síntomas del paciente con insuficiencia cardíaca. No refleja forzosamente la gravedad de la enfermedad ni la fracción de eyección (FE) de un paciente dado, pero en grandes series ha probado su utilidad como indicador pronóstico.
Clase I: existe enfermedad cardíaca, pero no hay síntomas; ninguna limitación en la actividad física;
Clase II: leve limitación de la actividad física, aparecen los síntomas de disnea y fatiga con actividad ordinaria.
Clase III: síntomas con actividad menos que ordinaria, limitan fuertemente al paciente, aunque esté asintomático en reposo.
Clase IV: síntomas en reposo o paciente inhabilitado para una actividad mínima.
Se sabe que existen numerosos cuadros que determinan una evolución más mala, con menor sobrevida.
Etiología. En términos generales, la cardiopatía coronaria tiene peor pronóstico; sin embargo, se debe buscar la presencia de músculo viable. Las miocardiopatías pueden tener remisiones, algunas completas, por lo que se deben investigar elementos inflamatorios mediante biopsia miocárdica, consumo de alcohol, periparto, etc. En las valvulopatías, hoy es posible la cirugía, aún de alto riesgo, pero con buenas posibilidades de éxito, en pacientes con disfunción ventricular grave.
Variables hemodinámicas, funcionales y neurohumorales. La fracción de eyección del ventrículo izquierdo (FEVI) constituye uno de los más fuertes predictores. En el estudio de Veteranos I se separó a los pacientes bajo o sobre 28% de FE. Las diferencias de mortalidad fueron de 13% y 22%.
La FE del ventrículo derecho agrega valor pronóstico sobre una FEVI baja. La hipotensión sistólica, la elevación de la presión capilar pulmonar y el gasto cardíaco bajo son también predictores de mal pronóstico.
Respecto a la clase funcional, el grado IV tiene mortalidad mayor de 50% a un año (hasta 77% en series publicadas). En el grado III varía entre 10% y 45%, y entre 3% y 25% en el grado II (la sobreposición de cifras se explica por la variabilidad en la clasificación funcional).
Una mejor forma de objetivar lo anterior se logra con el test de consumo máximo de O2 miocárdico. Se basa en que éste es producto del gasto cardíaco máximo y la diferencia arteriovenosa máxima de O2. En situación de insuficiencia cardíaca, la extracción de O2 siempre es máxima, aparte del grado de deterioro funcional; entonces, la medición del consumo refleja el gasto durante el ejercicio. Luego, la medición del umbral anaeróbico, por medio de los gases espirados, indica que el aporte de O2 ya es insuficiente.
La determinación de este punto es una medida fiel de capacidad y reserva funcional en la IC, una vez que la terapia máxima está instaurada. Los valores por debajo de 14ml/kg/min se consideran de muy mal pronóstico y son indicación de trasplante. Tiene valor también la caída de los valores, aun en pacientes poco sintomáticos, que precede la descompensación clínica.
Por último, respecto a la activación neurohumoral, lo que ha demostrado utilidad son los niveles plasmáticos de algunos mediadores, especialmente noradrenalina, cuando exceden los 900-1200 pg/ml, como indicadores de mayor mortalidad.
El propósito del tratamiento es, básicamente, mejorar la calidad y prolongar la expectativa de vida.
En términos generales se debe identificar y, si es posible, corregir la causa.
La cardiopatía coronaria, las valvulopatías, algunas cardiomiopatías, miocarditis, pericarditis constrictiva, etc., son susceptibles de tratamiento con éxito, y cambia la evolución de la enfermedad.
En la enfermedad coronaria, la presencia de extensas zonas de músculo isquémico (“hibernado”) determinan un serio compromiso de la función de bomba (sistólica y diastólica), por lo que debe extremarse la investigación de viabilidad miocárdica. Luego de la revascularización (cuando es viable realizarla), la recuperación funcional es significativa, con la consiguiente mejoría del pronóstico. Se ha visto que los pacientes con mayor compromiso de función ventricular reciben el mayor beneficio en términos relativos, cuando la revascularización tiene éxito.
Igualmente, en los valvulópatas, el compromiso de la función de bomba debe plantear rápidamente una corrección, en la forma más adecuada de efectuarla.
Se debe investigarse la posibilidad de una miocarditis en un cuadro que se presente como miocardiopatía dilatada de corta evolución, pues es posible conseguir recuperación con terapia esteroidal o inmunosupresora. También es preciso descartar causas secundarias de daño miocárdico, dando especial importancia al consumo de alcohol.
Además se debe corregir los factores agravantes, por ejemplo, hipertensión arterial, anemia, arritmias, hiper o hipotiroidismo, infecciones respiratorias, etc. También se corrige la sobrecarga de agua y sal, y los síntomas mayores.
Existen tres tipos de medidas:
Medidas no farmacológicas: reposo, restricción de agua y sal, oxígeno, drenaje de derrames, regulación de la actividad física, programas de rehabilitación, etc.
Tratamiento farmacológico: debe basarse en las evidencias clínicas existentes respecto al beneficio.
Otras opciones: cuando el paciente llega a un estado en que su posible sobrevida está muy reducida y no hay respuesta a las medidas anteriores, debemos plantear alternativas que hoy permiten prolongarle la vida con una calidad aceptable, como la cirugía, el trasplante y nuevos marcapasos. En nuestro medio, podemos mencionar el trasplante cardíaco. No hay e experiencia con la ventriculectomía parcial (operación de Batista); sus resultados en la experiencia de la Cleveland Clinic no fueron buenos, por lo que se detuvo el estudio. Tampoco ha habido buenas experiencias con la cardiomioplastía (uso de músculo estriado, habitualmente pectoral, rodeando el corazón). En el último tiempo se han comunicado buenos resultados con reparación mitral, o reemplazo, en situaciones de insuficiencia mitral grave, que acentúa más la falla cardíaca.
Tratamiento farmacológico:
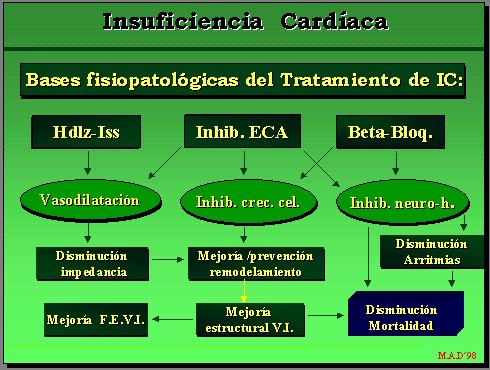
Revisando los aspectos fisiopatológicos de la insuficiencia cardíaca, los fármacos deben intentar revertir los fenómenos hemodinámicos y neurohumorales que causan los síntomas y el progreso de la enfermedad.
Diuréticos: su papel fundamental está en el control de los síntomas congestivos. Se asocian, prácticamente, en todos los esquemas que se ensayan. Según la intensidad de la congestión, puede ser necesario usar dosis o combinaciones potentes, habitualmente furosemida con triamterene, con metolazona o espironolactona. Esta última está apareciendo en escena nuevamente, dada la importancia que tendría el bloqueo de la aldosterona: El estudio RALES en IC dio como resultado una reducción de mortalidad de 30%. Se trataron pacientes principalmente en CF III-IV, con FEVI promedio 25%.
El principal efecto se vio en la reducción de muertes por avance de la IC,
también hubo reducción en muertes súbitas, aunque en menor proporción.
La dosis es de 25 mg/día. Este estudio marcó la incorporación rutinaria de la espironolactona en el manejo de la IC grave. Debe existir buena función renal. El mecanismo de acción no sería solamente el antagonismo de la aldosterona.
Vasodilatadores: fueron los primeros fármacos en demostrar un beneficio en la mortalidad; específicamente, hidralazina con isosorbide en el estudio de Veteranos I, aunque después no se ha logrado reproducir. En todo caso están vigentes, habitualmente como alternativa a los inhibidores ECA, también para conseguir el retiro de inotrópicos e.v. Las dosis deben ser las máximas toleradas.
Inhibidores de la enzima convertidora de angiotensina (IECA): constituyen uno de los pilares del tratamiento médico de la IC, avalado por numerosos y grandes ensayos clínicos. No pueden faltar, salvo contraindicación o intolerancia grave. Son los más parejos en cuanto a los resultados favorables sobre la mortalidad, desde el estudio de Veteranos II, luego SOLVD, CONSENSUS, efectuados con enalapril, en distintos grados de insuficiencia cardíaca.
Se deben mencionar además los estudios SAVE, ISIS-4 y AIRE, efectuados con pacientes postinfarto, también con reducción de la mortalidad.
Los IECA deben indicarse precozmente en el paciente con disfunción ventricular, aún poco sintomático o incluso asintomático, dado el beneficio sobre los procesos de remodelamiento y dilatación. Para el paciente en CF II hacia arriba, las dosis deben ser altas, similares a las que se usan en los ensayos clínicos. Inicialmente, se indican dosis bajas, con incrementos graduales, vigilando la función renal y el estado volémico del paciente. Es frecuente una hipotensión inicial, que no contraindica su uso, sino que se deben suspender los diuréticos por algunos días y luego comenzar de nuevo.
Combinación de hidralazina-isosorbide: su uso se basa en el estudio Vheft-1, en que demostró cierta disminución de mortalidad. Hoy se consideran como alternativa a los IECA cuando no se dispone de ellos o están contraindicados (insuficiencia renal, intolerancia o alergia).
Antagonistas de la angiotensina II: su uso se apoyaría en los resultados favorables de los primeros estudios con los inhibidores del receptor de angiotensina. La idea se basa en que la inhibición de la ECA no sería suficiente para bloquear toda la síntesis de angiotensina, porque hay otras vías de producción. Se recomiendan como alternativa a los IECA, en caso de intolerancia o contraindicación, pero no han demostrado superioridad. Cuando más, son similares.
El estudio ELITE, efectuado en 722 pacientes en CF II-IV, a los 6 meses de observación arrojó una mortalidad de 4,8% con losartán versus 8,7% con captopril.
Bloqueadores beta: desde hace muchos años se mencionaba su uso potencial, pero faltaba evidencia que lo apoyara. Hoy existen varias series con resultados favorables.
En nuestro medio, se ha estado utilizando el carvedilol. Se debe comenzar con dosis muy bajas y vigiladas, puesto que no todos los pacientes van a tolerarlo. Se recomienda partir con 3,125 mg y observar durante un par de horas antes de decidir la continuación; luego ir aumentando en lapsos semanales hasta llegar, si es posible, a los 25 mg c/12 horas al cabo de 6 a 8 semanas.
Los efectos pueden demorarse hasta un mes en manifestarse, pero luego se ha visto que perduran hasta por 48 meses. Fundamentalmente, consisten en mejoría de la FEVI, capacidad funcional y consumo máximo de O2, disminución del volumen diastólico de VI. Se describen además una serie de otros efectos, ya que también es vasodilatador y antioxidante, al igual que varios de sus metabolitos. Bajan los niveles de noradrenalina.
En el último tiempo, han seguido apareciendo buenos resultados con carvedilol, en cuanto a los beneficios en insuficiencia cardíaca, mejoría de reflujo mitral, menor activación neurohumoral, etc., que se pueden apreciar en los gráficos que presentan algunos resultados del estudio australiano-neozelandés: mejoría del estado clínico (diapositiva 29), mayor mejoría proporcional del tamaño del VI en los más graves (diapositiva 30), mejoría en todas las mediciones del VI (diapositiva 31), mejoría de la FE (diapositiva 32) y, lo más importante, mejoría de la sobrevida.
Estos resultados están corroborados por otros estudios, también con otros bloqueadores beta, como bisoprolol y metoprolol.
Están contraindicados en los pacientes que necesitan inótropos, en un estado inestable, CF IV, además de las contraindicaciones clásicas de todo bloqueador beta.
Digitálicos: en la actualidad, conservan una importancia mucho menor que antes en el manejo de la IC, producen mejoría sintomática, aumentan la capacidad para el ejercicio, mejoran la FEVI, disminuyen las hospitalizaciones por IC. No se ha demostrado mejoría de la sobrevida, pero tampoco disminución. Su utilidad en pacientes con ritmo sinusal está cuestionada, aunque hay alguna evidencia favorable, con vigilancia de los niveles plasmáticos; se observa beneficio alrededor de los 1,2 ng/ml , pero si son mayores que esto, aumenta la mortalidad, posiblemente por la incidencia de arritmias.
Inótropos: hoy se aceptan como recurso para sacar al paciente gravemente descompensado de una situación de muerte inminente, pues permiten la posibilidad de alguna otra intervención (cirugía valvular, revascularización o trasplante). No se consideran en la terapia crónica, puesto que hay evidencias que a mediano plazo aumentan la mortalidad, tanto con los i.v. como los orales (del tipo inhibidores de la fosfodiesterasa). Con los estimulantes beta (dopamina y dobutamina) se produce disminución del numero de receptores y pierden eficacia, por lo que se recomiendan esquemas de dosis bajas, intermitentes, por periodos breves.
Veremos, por último, cómo debe ser una forma escalonada del tratamiento de la insuficiencia cardíaca, según la etapa clínica en que se encuentra el paciente.
C F I – II: en esta etapa se debe dar importancia a las medidas no farmacológicas, corregir factores agravantes como anemia e hipertensión, restricción de sal, prohibir el consumo de alcohol. Está demostrado que ya es útil iniciar un IECA si hay síntomas o disfunción de VI en el ecocardiograma. Agregar un diurético como hidroclorotiazida si hay síntomas congestivos.
C F II – III: en esta etapa se debe incrementar la restricción de sal, agregar períodos de reposo. Combinar los fármacos ya comentados, en la forma descrita, ir titulando la respuesta con dosis iniciales bajas, monitorizar con exámenes de laboratorio.
C F III – IV: esta etapa habitualmente exige manejo con el paciente hospitalizado. Puede ser necesario suspender los bloqueadores beta para dar pulsos inotrópicos cuando cae en refractariedad. Uso de medidas extraordinarias (ventilación mecánica si cae en edema pulmonar o shock cardiogénico).




 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

 Expositor:
Mario Alfaro[1]
Expositor:
Mario Alfaro[1]

Citación: Alfaro M. Heart failure (I). Medwave 2002 Sep;2(8):e1913 doi: 10.5867/medwave.2002.08.1913
Fecha de publicación: 1/9/2002

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión