Este texto completo es la transcripción editada y revisada de una conferencia dictada en el XI Curso de Educación Continua en Medicina Interna 2006, realizado desde el 26 de mayo al 30 de septiembre de 2006 y organizado por Departamento de Medicina del Hospital Clínico U. de Chile.
Directores: Dra. Leticia Elgueta, Dr. Miguel Fodor.
La diabetes mellitus, las inmunodeficiencias y la piel dañada por la quemadura solar son condiciones agravantes de las infecciones bacterianas; la exposición prolongada al sol produce inmunodepresión local y sistémica, favoreciendo las infecciones de la piel.
Los principales cuadros clínicos bacterianos de la piel impétigo, foliculitis y forúnculos, síndrome de piel escaldada, erisipela, celulitis y eritrasma.
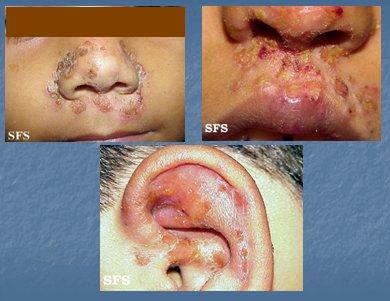
Figura Nº 1. Impétigo vulgar
El impétigo ampollar, producido por S. aureus, tiene mayor incidencia en verano. Se presenta como vesículas, más frecuentemente en regiones como la axila. Su tratamiento consiste en curaciones con antibióticos tópicos, como mupirocina o cloranfenicol. También se utiliza cloxacilina o flucloxacilina oral y, en caso de alergia, eritromicina. Se caracteriza por lesiones similares a “espinillas”, que van creciendo hasta formar ampollas gigantes (Fig. 2)
Figura 2. Impétigo ampollar
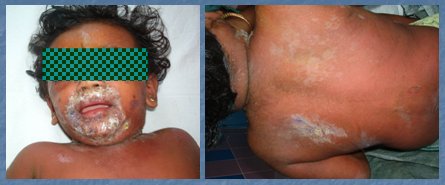
El síndrome de piel escaldada, causado por S. aureus, es una dermatosis aguda propia de los menores de 5 años. El cuadro clínico se caracteriza por fiebre, eritema y desprendimiento epidérmico generalizado, similar a una quemadura. El tratamiento consiste en hospitalización, aislamiento, cuidados generales y antibióticos sistémicos, principalmente cloxacilina y cefalosporinas. En la Fig. 3 se observa un niño en malas condiciones generales, febril, que presenta un impétigo en la región facial; toda la piel parece estar desprendiéndose. El cuadro se debe a una reacción alérgica del organismo frente a S. aureus (Fig. 3).
Figura 3. Síndrome de piel escaldada
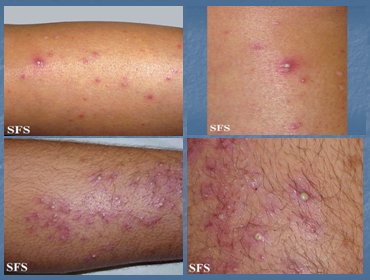
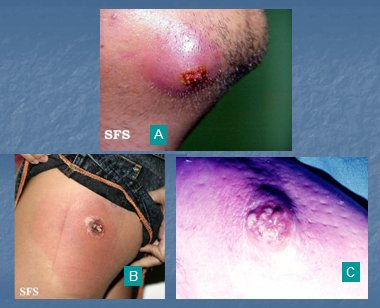
La osteofoliculitis es provocada por S. aureus; consiste en una pústula subcórnea, rodeada de un pequeño halo inflamatorio, con un pelo central; la lesión mejora sin dejar cicatriz. El tratamiento consiste en aseo, jabones antisépticos y antibióticos locales, en caso de que existan pocas lesiones; de lo contrario se debe indicar un antibiótico oral que cubra S. aureus: cloxacilina, flucloxacilina o una cefalosporina. Las lesiones foliculíticas se ven por lo general en las piernas, en las mujeres y en la barba, en los hombres, es decir, en zonas de rascado habitual (Fig. 4).
Figura 4. Osteofoliculitis
Figura 5. A: Forúnculo. B y C: Ántrax
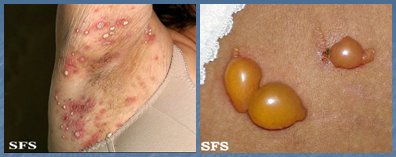
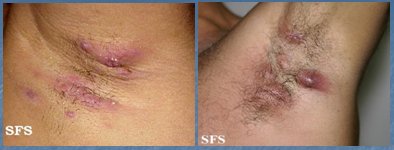
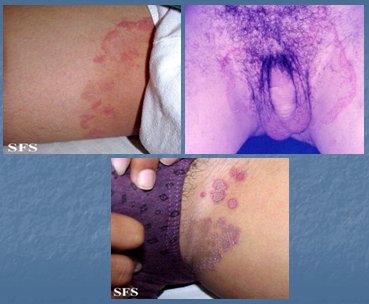
La hidrosadenitis es la infección de las glándulas apocrinas, habitualmente de la región axilar, pero también se puede ver a nivel inguinal, producida por S. aureus. La incidencia de esta patología ha ido en aumento, en forma paralela al incremento del sobrepeso y la obesidad, con formación de abscesos intradérmicos o hipodérmicos (Fig. 6). Se previene evitando los factores predisponentes, tales como la humedad, la obesidad y el rasurado. El tratamiento se efectúa con antibióticos sistémicos por vía oral por un período prolongado, mínimo un mes, con tetraciclina o doxiciclina, ya que se considera un acné inverso y se trata como tal. Si se añade un antibiótico tópico se debe utilizar clindamicina tópica y se debe efectuar un buen aseo previo. Otro esquema posible es doxiciclina, 1 g ó 500 mg cada 8 horas durante 7 días, después 500 mg cada 12 horas por 10 días y luego 500 mg de tetraciclina hasta completar el tratamiento; o bien, se puede partir con doxaciclina, 100 mg cada 12 horas durante 10 días, para luego continuar con 100 mg diarios hasta completar el tratamiento antibiótico, que se debe mantener durante 6 semanas.
Figura 6. Hidrosadenitis
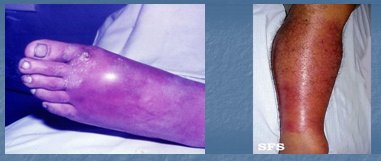
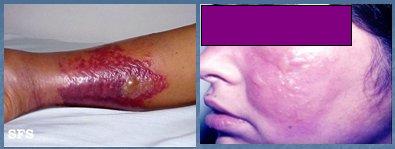
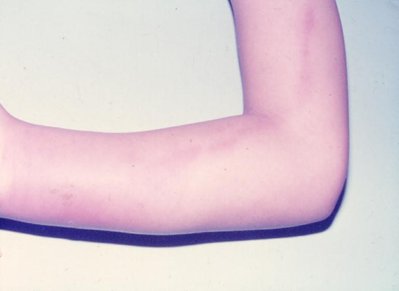
La celulitis es una inflamación aguda y extensa del tejido celular subcutáneo, provocada por Streptococcus grupo A y S. aureus. Se caracteriza por una inflamación con bordes poco definidos, con puerta de entrada clara (Fig. 18). El cuadro clínico consiste en fiebre, dolor, compromiso del estado general e inflamación importante de la región comprometida. Se trata con reposo y antibióticos, de preferencia cefalosporinas, pero también se podrían utilizar penicilina y cloxacilina. Si el paciente está muy grave, se debe tratar con cefalosporina endovenosa y si se puede hacer tratamiento ambulatorio, se utilizará cefalosporina vía oral (Fig. 7)
Figura 7. Celulitis
Figura 8. Erisipela
La linfangitis es la inflamación del cordón linfático, a partir de una solución de continuidad; entre los agentes etiológicos están el S. pyogenes y el S. aureus. Muchas veces hay una celulitis que se acompaña de linfangitis, de manera que existe un proceso inflamatorio local asociado a compromiso linfático, de menor o mayor grado (Fig. 9). El tratamiento es sintomático, para aliviar el dolor y con antibióticos, siendo de elección las cefalosporinas, pero también se puede utilizar una mezcla de penicilina y cloxacilina.
Figura 9. Linfangitis
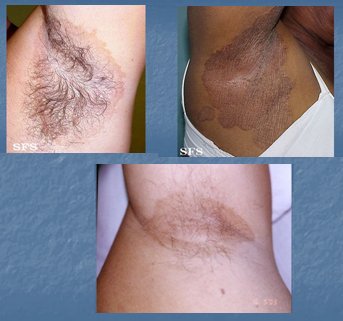
El eritrasma es una infección bacteriana superficial, que afecta principalmente a los pliegues, causada por Corynebacterium minutissimum. Se da principalmente en personas que presentan sudoración excesiva y se caracteriza por lesiones inguinales y/o axilares de color marrón, bien delimitadas, secas y ligeramente escamosas. El tratamiento puede ser tópico, con clindamicina al 1% o eritromicina al 4%; en casos graves se puede indicar tratamiento sistémico, con claritromicina 500 mg en dosis única o eritromicina. La lesión se caracteriza por ser de coloración marrón, desde el comienzo (Fig. 10). En caso de duda diagnóstica se debe solicitar un examen micológico, ya que esta patología se puede confundir con una micosis y es importante hacer el diagnóstico diferencial, ya que el tratamiento es diferente.
Figura 10. Eritrasma
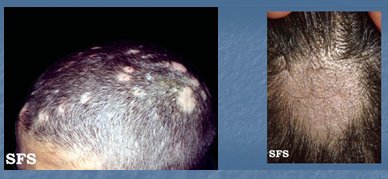
Figura 11. Tiña capitis
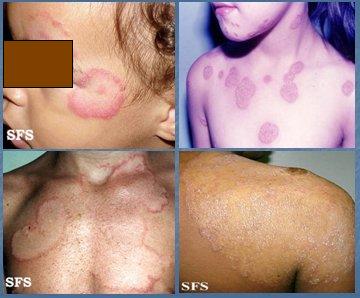
La tiña corporis se presenta en zonas expuestas de piel lampiña, como cara, cuello, brazos, hombros y tronco, en donde se aprecian placas eritemato-escamosas, redondeadas, con borde microvesiculoso y curación central. Es producida por M. canis en niños y T. rubrum, en adultos. El tratamiento es oral y tópico: el tratamiento oral se puede realizar con griseofulvina o terbinafina; en los niños se prefiere griseofulvina y en adultos, terbinafina y el tratamiento tópico se puede efectuar con clotrimazol, bifonazol o miconazol. Se debe tener mucha precaución con daño hepático hepático secundario a terbinafina, así como con los efectos de la griseofulvina a nivel hematológico. Una tiña comienza como una lesión pequeña, que va creciendo y dejando un borde inflamatorio periférico. En la tiña corporis con una sola lesión se indica tratamiento tópico, pero cuando hay más de tres lesiones se debe indicar tratamiento oral (Fig. 12).
Figura 12. Tiña corporis
Los agentes causales de la tiña cruris son T. rubrum y T. mentagrophytes. Esta tiña se ubica en zona inguinal, cara interna de muslos, pubis, glúteos y escroto. Se asocia con frecuencia a tiña pedis y lo habitual es que el hongo se instale primero en los pies y desde allí ascienda hasta la región inguinal, motivo por el cual se deben examinar los pies del paciente.
Es más frecuente en hombres, adultos jóvenes, obesos y deportistas. Si se presenta en la mujer, se debe descartar una diabetes mellitus. Dependiendo de la extensión del cuadro se indicará tratamiento tópico u oral. La lesión va creciendo, con un borde eritematoso más activo y se va uniendo a otras. En este caso, el tratamiento de elección es la terbinafina (Fig. 13).
Figura 13. Tiña cruris
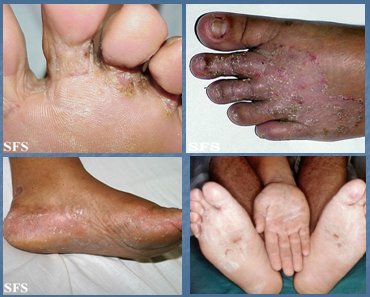
En la tiña pedis, los agentes causales son T. rubrum y T. mentagrophytes. Se ubica en pliegues interdigitales, bóveda plantar, base de ortejos, bordes de pies y talones. Si existen pocas lesiones se puede indicar tratamiento tópico, pero si son muchas lesiones el tratamiento debe ser por vía oral. Cuando una persona consulta por lesiones descamativas en la mano, siempre hay que mirar los pies (Fig. 14). En un paciente trasplantado renal con tiña pedis y onicomicosis se puede utilizar tratamiento tópico diario, con resultados lentos.
Figura 14. Tiña pedis
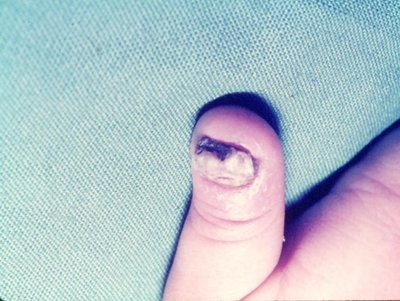
Tiña unguium: cuando hay tiña de las manos, es decir, onicomicosis, los agentes causales más frecuentes son T. rubrum y T. mentagrophytes, que se ubican de preferencia en uñas de manos y/o pies. La tiña en las uñas se puede ubicar a nivel subungueal distal, subungueal proximal o como leuconiquia superficial, que tiene el aspecto de una mancha blanca. Las uñas se ven engrosadas y desgastadas. Lo ideal sería hacer un examen micológico, pero si no se realiza dicho examen, considerando que el agente micótico más frecuente es un dermatofito, el tratamiento de elección es la terbinafina; si ésta no se puede administrar se aplicará sólo tratamiento tópico, con bifonazol 1% y urea 30% en crema base. Las uñas blancas se producen por infección por levaduras (Fig. 15).
Figura 15. Tiña unguium
El tratamiento de las dermatofitosis consiste principalmente en corregir los factores predisponentes; esto implica evitar que los pies transpiren en exceso y evitar los ambientes húmedos, que favorecen el crecimiento de los hongos; se pueden tomar medidas epidemiológicas; se debe evaluar la inmunidad celular en casos de gran extensión, situaciones en las que se debe sospechar una inmunodeficiencia. El tratamiento se efectúa con antimicóticos tópicos y orales; el que más se utiliza en adultos es la terbinafina, pero también se puede indicar griseofulvina más tratamiento tópico.
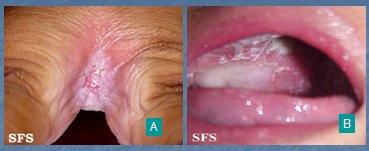
Figura 16. A: Intértrigo. B: Candidiasis oral
El tratamiento de las candidiasis superficiales incluye la corrección de factores predisponentes y la administración de antimicóticos tópicos, como nistatina, imidazólicos, ciclopirox, amorolfina, miconazol y antimicóticos orales. Entre éstos están: nistatina, en comprimidos de 500.000 U o en gotas; ketoconazol, con el cual se debe tener precaución debido a su toxicidad hepática; itraconazol 1 a 2 cápsulas/día, que es muy bueno, pero tiene hepatotoxicidad; y fluconazol, que es uno de los antimicóticos más usados para la infección en mucosas. En el caso de la candidiasis genital se utiliza fluconazol en dosis de 150 mg una vez por semana, durante una o dos semanas; pero en el tratamiento de la onicomicosis por dermatofitos, con presencia de Candida sp., este fármaco no es de elección como alternativa terapéutica, lo que prolonga el tratamiento.
Entre los factores predisponentes para la infección por levaduras o Candida están: presencia de humedad, oclusión y trauma; edades extremas, siendo más frecuente en lactantes y en ancianos inmunosuprimidos; embarazo y uso de anticonceptivos orales; malnutrición y obesidad; ingesta de fármacos inmunosupresores; endocrinopatías, principalmente la diabetes; inmunodeficiencia celular y enfermedades caquectizantes.
Medwave. Año VII, No. 9, Octubre 2007. Derechos Reservados.
















 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de una conferencia dictada en el XI Curso de Educación Continua en Medicina Interna 2006, realizado desde el 26 de mayo al 30 de septiembre de 2006 y organizado por Departamento de Medicina del Hospital Clínico U. de Chile.
Directores: Dra. Leticia Elgueta, Dr. Miguel Fodor.
 Expositor:
Tirza Saavedra U.[1]
Expositor:
Tirza Saavedra U.[1]

Citación: Saavedra T. Infectious skin diseases I: bacterial and fungal infections. Medwave 2007 Oct;7(9):e1904 doi: 10.5867/medwave.2007.09.1904
Fecha de publicación: 1/10/2007

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión