Se debe hablar más bien de compromiso ocular en hipertensión arterial (HTA) que de retinopatía hipertensiva, ya que la hipertensión puede comprometer no sólo la retina, sino también la circulación de la coroides y del nervio óptico. El compromiso ocular que se encuentre va a depender del tipo de hipertensión, del tiempo de evolución y de la edad del paciente. Las distintas estructuras oculares: retina, coroides y nervio óptico poseen características anatómicas, funcionales y mecanismos de regulación diferentes, por lo que van a responder en forma distinta a la hipertensión.
La circulación retinal tiene características que es importante recordar: en primer lugar, los vasos arteriales de la retina tienen una estructura característica de arteriolas; y estos vasos no tienen tono simpático, pero sí mecanismos de autorregulación muy eficientes, que protegen las estructuras retinales contra los cambios de la presión de perfusión. Otro aspecto importante es que en la retina existe lo que se llama la barrera hematorretinal interna, que depende de la integridad del endotelio de los capilares retinales. También hay una barrera hematorretinal externa que reside en la integridad de las células del epitelio pigmentario.
La circulación coroidea tiene diferencias importantes con la circulación retinal: tiene tono simpático; sus mecanismos de regulación no son tan eficaces como los de la circulación retinal. Además los capilares de la retina tienen células endoteliales con uniones firmes e impermeables, de modo que, cuando se realiza una angiografía retinal los capilares no dejan salir el colorante, mientras que los capilares de la coroides son fenestrados y tienen verdaderos poros, que podrían ser estimulados directamente por algunas moléculas, como la angiotensina II, que está elevada en la hipertensión arterial. Por otro lado, debido a la estructura anatómica, la coriocapilaris tiene una disposición lobular característica en el polo posterior, donde se encuentra una arteriola precapilar y una serie de vasos que van a llegar a la vénula periférica.
También es importante el hecho de que en la retina hay siempre una íntima relación anatómica entre la arteriola y las vénulas, con un manguito conectivo común que suele ser bastante más marcado en la salida de los vasos desde la papila.
Los cambios críticos en la presión de perfusión desencadenan los mecanismos de autorregulación de los vasos retinales y lo primero que ocurre es una vasoconstricción, que no es fácil de distinguir clínicamente. Clásicamente, se dice que la arteria es la mitad de la vena, de modo que si se altera esa relación podría haber una vasoconstricción, que se puede ver como tal en un individuo joven, que no ha tenido todavía cambios escleróticos de la pared, como por ejemplo, en un nefrópata agudo con HTA o en una preeclampsia, pero normalmente no es fácil de evaluar. Si la hipertensión se controla, los vasos recuperan su calibre normal; si se mantiene en forma crónica, aunque sea moderada, pero mantenida en el tiempo, va a ir produciendo cambios arterioscleróticos de la pared vascular, que es lo que se encuentra con más frecuencia en el examen de fondo de ojo y se manifiestan por aumento del brillo arteriolar. Se debe recordar que los vasos retinales son transparentes y lo que se ve es el flujo de la sangre a través de ellos; cuando se producen cambios escleróticos, la pared refleja con mayor intensidad la luz que se proyecta sobre ella, con lo que aumenta el brillo arteriolar y aparecen estrechamientos focales o difusos de las arteriolas y cambios en los cruces arteriovenosos. También aumenta la tortuosidad vascular, que es un signo de esclerosis.
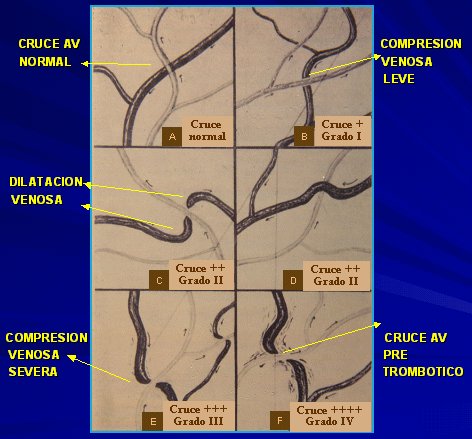
La HTA causa cambios progresivos en los cruces arteriovenosos En la Figura 1 (A) se observa un cruce arteriovenoso normal, en el cual la arteria cruza sobre la vena y no hay cambios ni en la transparencia ni en el calibre del vaso. A medida que la arteria se hace esclerótica empieza a comprimir la vena, la que se hunde en el tejido retinal, de modo que se ve un espacio entre la pared de la arteriola y la vénula (B). Si la compresión aumenta, aparece cierto grado de dilatación de la vena, con desplazamiento de los cabos venosos (C, D, E); por último aparecen edema y hemorragia alrededor del cruce, lo que se denomina el cruce pretrombótico, porque a este nivel se ven las complicaciones más frecuentes de la esclerosis arteriolar, que son las obstrucciones venosas.
Figura 1. Cambios en los cruces arteriovenosos en la HTA
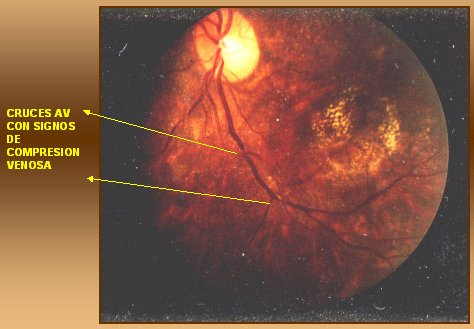
En el fondo de ojo de un paciente con HTA (Fig. 2) se ven signos de compresión venosa a nivel de los cruces arteriovenosos. Estos cambios en los cruces tienen tanto más valor cuanto más se alejan de la papila y comprometan, por lo tanto, vasos más pequeños. Se debe recordar que muchas veces los vasos tienen un manguito conectivo común a la salida de la papila, por lo que podrían parecer alterados a la oftalmoscopía, a pesar de tener características normales.
Figura 2. Esclerosis arteriolar
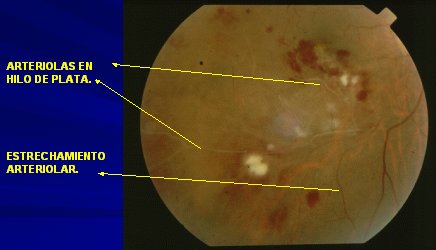
Una manifestación bastante frecuente en la persona mayor con esclerosis arteriolar es la aparición de exudados céreos en la retina y otro signo de esclerosis es la transformación de los vasos en verdaderos hilos blanquecinos, los llamados hilos de plata (Fig. 3); además, las arterias están muy estrechas, prácticamente filiformes, a lo que se agrega compromiso retinal de hemorragia, manchas algodonosas, exudación, etc.
Figura 3. Esclerosis arteriolar: vasos en hilos de plata
Hasta aquí se han mostrado los cambios escleróticos en la pared que se presentan en el hipertenso crónico de larga data. Se habla de retinopatía hipertensiva cuando la hipertensión mantenida o grave sobrepasa los mecanismos de autorregulación de la retina, que son bastante eficientes, lo que lleva a ruptura de la barrera hematorretinal interna del endotelio de los capilares y extravasación de elementos sanguíneos hacia la retina, con aparición de hemorragias, exudados céreos (lipídicos), manchas algodonosas y edema. La retina siempre responde a la noxa de la misma manera: en diabetes, anemia, leucemia o lupus, siempre manchas algodonosas, exudado lipídico y hemorragia; es, por tanto, el antecedente clínico y la mayor o menor proporción entre algunos elementos lo que va a permitir hacer el diagnóstico.
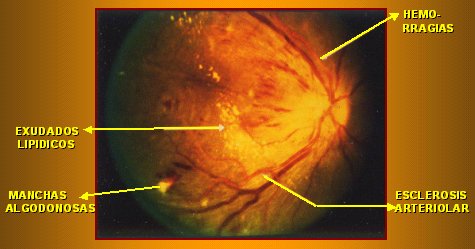
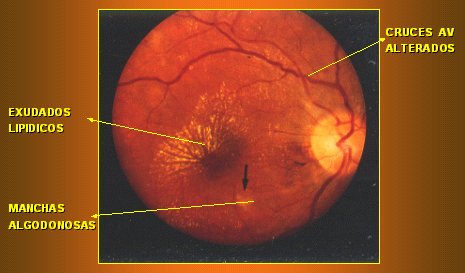
Las hemorragias de la retinopatía hipertensiva generalmente comprometen el plexo superficial y se llaman hemorragias en llama, porque están en la capa de fibras, siguen el trayecto de las fibras nerviosas y su aspecto es pincelado o en llama. Los exudados lipídicos se acumulan alrededor de la mácula, porque ahí la capa plexiforme externa es más prominente y tiene una distribución estrellada alrededor de la mácula, por lo que es típico que se vaya formando una estrella macular lipídica. Las manchas algodonosas siempre significan isquemia y corresponden a microinfartos de la capa de fibras (Fig. 4).
Figura 4. Retinopatía hipertensiva
La retinopatía hipertensiva se puede dar en el contexto de un hipertenso crónico de largo tiempo de evolución, que, por lo tanto, ya tiene cambios escleróticos de la pared; si a una hipertensión crónica se agrega una crisis hipertensiva, se encontrará la esclerosis de los vasos más la retinopatía hipertensiva. La forma típica (Fig. 5), que corresponde a un paciente hipertenso de larga data, presenta cambios escleróticos de la pared, las arterias están más estrechas, hay cruces arteriovenosos con signos de compresión de la vena y generalmente exudados lipídicos que tienden a acumularse y formar una estrella macular. También puede haber una que otra mancha algodonosa, poco evidente.
Figura 5. Retinopatía hipertensiva en HTA crónica
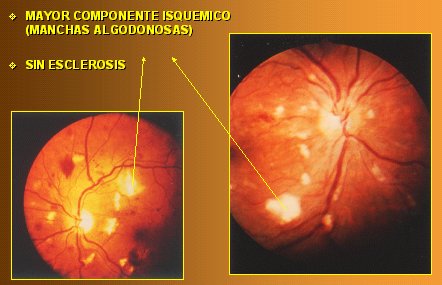
Puede ocurrir también que haya una HTA grave, de corta evolución, como puede ocurrir en un nefrópata agudo, que no da tiempo para que ocurran los cambios escleróticos arteriolares, pero sí puede desencadenar una ruptura de la barrera hematorretinal interna y una retinopatía hipertensiva, que en este caso no se va a acompañar de signos de esclerosis. Por último, en la HTA muy grave y de instalación brusca, más conocida como hipertensión maligna o acelerada, que se da, por ejemplo, en la preeclampsia y eclampsia, o en un nefrópata agudo, no se va encontrar una retinopatía hipertensiva sino una coroidopatía hipertensiva. Frente a un paciente que dice ser hipertenso y presenta un cuadro con predominio de isquemia, abundantes manchas algodonosas y cierto grado de edema de papila, se debe pensar que se trata de un hipertenso joven, en el que predomina el factor isquémico y en el que no ha habido tiempo para que se desarrollen signos de esclerosis arteriolar (Fig. 6).
Figura 6. Retinopatía hipertensiva en hipertenso joven
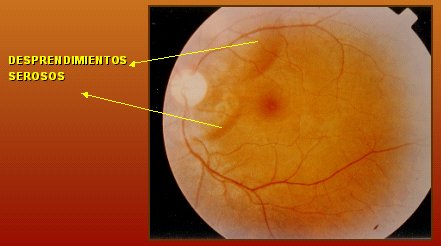
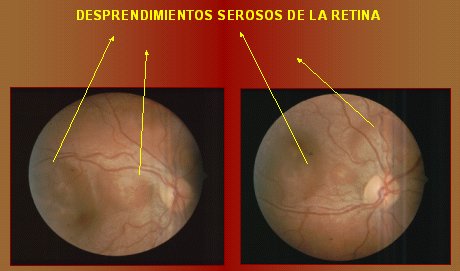
La coroidopatía hipertensiva se presenta en jóvenes con hipertensión aguda, quienes generalmente presentan un compromiso multisistémico importante como, por ejemplo, el nefrópata agudo y la paciente con toxemia del embarazo. En el nefrópata agudo se suele asociar a retinopatía hipertensiva; en la toxemia del embarazo es raro que exista esa asociación. La hipertensión aguda, en forma de hipertensión maligna, acelerada, origina una falla del tono simpático de la coroides, cuyos mecanismos reguladores son mucho menos eficientes que los de la retina, por lo que se va a producir la necrosis de los lóbulos de la coriocapilaris que se encuentran en todo el polo posterior; lo anterior, a su vez, va a causar desprendimientos bulosos de la retina. Si aparecen en el área macular, las bulas de desprendimiento seroso (Fig. 7) pueden comprometer la visión y puede ocasionar un desprendimiento de la retina, por confluencia de estas bulas.
Figura 7. Coroidopatía hipertensiva
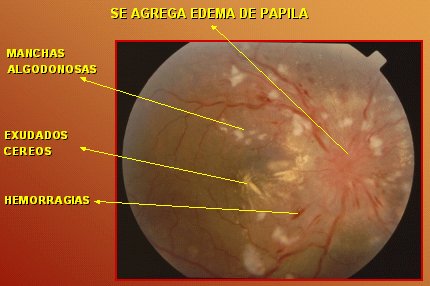
Se habla de neurorretinopatía hipertensiva, cuando a todo lo que se ha mencionado se agrega edema de papila. La imagen de la Figura 8 corresponde a un paciente hipertenso en quien predomina la isquemia (manchas algodonosas), por lo que es probable que se trate de un paciente joven; hay exudado lipídico que forma una pseudoestrella macular y a eso se suma edema de papila. La neurorretinopatía hipertensiva siempre significa mal pronóstico vital para los pacientes, quienes suelen estar muy comprometidos; siempre se asocia con isquemia del nervio óptico y puede haber secuelas visuales importantes.
Figura 8. Neurorretinopatía hipertensiva
En el embarazo se origina una serie de cambios sistémicos, tales como mayor producción de cortisol, renina, aldosterona y angiotensina; aumento del volumen; aumento del gasto cardíaco; y disminución de la inmunidad, todos factores que pueden favorecer la presencia de hipertensión. La toxemia gravídica se caracteriza por la presencia de hipertensión, edema y proteinuria en la segunda mitad del embarazo; cuando se asocia con convulsiones, se habla de eclampsia. Este cuadro aumenta la mortalidad perinatal y tiene factores de riesgo, como el embarazo múltiple, las primigestas muy jóvenes o añosas, y la enfermedad hemolítica del recién nacido.
Cuando hay toxemia del embarazo, en la retina se pueden presentar espasmos arteriolares, vasoconstricción focal o difusa, o retinopatía hipertensiva, que es muy poco frecuente, pero sí puede haber una coroidopatía hipertensiva, con desprendimientos serosos de la retina, localizados como bulas o confluentes. En el fondo de ojo de una paciente con preeclampsia (Fig.9) se ven bulas de desprendimiento seroso de la retina. Si esto compromete el polo posterior, esta paciente presentará alteraciones visuales. Una vez que se soluciona el embarazo y la hipertensión se resuelve, en la mayoría de los casos se recupera la visión sin secuelas, pero algunas veces el compromiso del nervio puede dejar secuelas.
Figura 9. Toxemia gravídica









 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

 Expositora:
Marta Lechuga[1]
Expositora:
Marta Lechuga[1]

Citación: Lechuga M. Ocular involvement in hypertension. Medwave 2006 Jul;6(6):e1889 doi: 10.5867/medwave.2006.06.1889
Fecha de publicación: 1/7/2006

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión