 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Palabras clave: chylothorax, tuberculosis, pleural effusion
El quilotórax tuberculoso es una patología infecciosa infrecuente, que se produce como consecuencia del bloqueo del conducto torácico. Su tratamiento está dirigido a combatir la infección tuberculosa. Se presenta el caso de un varón de 55 años de edad, chofer, natural de Trujillo-Perú, que acudió a emergencia por disnea progresiva y tos seca de cinco días de evolución. El examen físico reveló frémito vocal, matidez y murmullo vesicular disminuido en 2/3 inferiores del hemitórax izquierdo. La radiografía y ecografía torácica evidenciaron derrame pleural significativo, y la toracocentesis reveló quilotórax. Posteriormente, se colocó un tubo de drenaje torácico, con disminución progresiva del volumen del líquido pleural y cambios citoquímicos. Se realizó videobroncoscopía diagnóstica con aspirado broncoalveolar, revelando bacilos ácido-alcohol resistentes. El paciente recibió tratamiento antituberculoso, con evolución favorable. El quilotórax tuberculoso constituye una causa importante de quilotórax a considerar en zonas endémicas de tuberculosis. El tratamiento adecuado de la infección, conlleva a resolución de la enfermedad.
|
Ideas clave
|
El quilotórax es un derrame pleural causado por la acumulación del quilo, el cual es un material líquido enriquecido con grasas secretadas por las células intestinales, recolectado y transportado por el conducto torácico a la circulación sistémica. Ocurre como consecuencia del daño o bloqueo del conducto torácico[1],[2],[3].
El quilotórax tuberculoso es diagnosticado mediante el aislamiento microbiológico del Mycobacterium tuberculosis en el parénquima pulmonar, pleura o zonas extratorácicas[4]. Las técnicas de imagen suelen demostrar, además del derrame pleural, infiltrados pulmonares y linfadenopatía mediastinal. Sin embargo, la ausencia de afectación pulmonar radiológica no descarta el diagnóstico[5].
A continuación, presentamos un caso de quilotórax de etiología tuberculosa, una enfermedad poco frecuente e interesante por el desafío diagnóstico que plantea.
Un paciente varón, de 55 años de edad, chofer, procedente de Trujillo, acudió al servicio de emergencia del Hospital Regional Docente de Trujillo-Perú, por presentar disnea progresiva y tos esporádica no productiva de cinco días de evolución. Tres días antes del ingreso, desarrolló un dolor punzante en región torácica izquierda, de moderada intensidad, no irradiado y asociado a disnea a moderados esfuerzos. Un día antes del ingreso, la sintomatología se exacerbó presentando disnea al reposo. El paciente no presentó antecedentes patológicos ni quirúrgicos.
Al examen físico, el paciente se encontraba afebril, sin taquipnea y con saturación de 93% sin suplementación de oxígeno. Los demás signos vitales fueron estables, sin signos de dificultad respiratoria, en regular estado de hidratación y nutrición. A nivel respiratorio, en el hemitórax izquierdo el frémito vocal estaba disminuido, con matidez y el murmullo vesicular abolido en sus 2/3 inferiores. El resto del examen no presentaba alteraciones.
La radiografía inicial de tórax (Figura 1A) y la ecografía torácica evidenciaron un derrame pleural izquierdo de gran volumen, lo que conllevó a una toracocentesis diagnóstica, drenándose 2000 mililitros de líquido lechoso (Figura 2A); decidiendo su hospitalización en el servicio de neumología para estudio y tratamiento. Debido a la rápida reacumulación del quilotórax, al quinto día de hospitalización se colocó un tubo de drenaje pleural, el cual posteriormente se obstruyó. Debido al gran volumen pleural drenado durante las primeras semanas, se sugirió al paciente una toracoscopía diagnóstica con posible ligadura del conducto torácico. Sin embargo, el paciente declinó, debiéndose realizar toracocentesis evacuatorias seriadas (de 1500 a 3500 mililitros en promedio). Se colocó un nuevo tubo de drenaje pleural durante 18 días adicionales, con la subsecuente disminución del volumen de drenaje (de 20 a 30 mililitros), y cambios de color del quilotórax, inicialmente lechoso a un color amarillo pajizo (Figura 2B).
Las características citoquímicas del líquido pleural inicial se muestran en la Tabla 1. El hemocultivo, cultivo de esputo y el cultivo del líquido pleural no demostraron desarrollo bacteriano. Los anticuerpos de virus linfotrópico de células T humanas, test de ELISA para virus de la inmunodeficiencia humana y los marcadores serológicos para hepatitis viral fueron también negativos. En la Tabla 2 se muestran los procedimientos y los resultados de los exámenes de laboratorio solicitados en el ingreso y durante la hospitalización.
El tratamiento del quilotórax incluyó octreótide 0,5 miligramos cada ocho horas por vía subcutánea durante 28 días, de manera irregular por razones económicas; pues el establecimiento de salud no le proporcionaba el medicamento ya que el paciente no contaba con Seguro Integral de Salud, debiendo comprarlo. Adicionalmente, recibió nutrición parenteral por catéter venoso central durante 10 días. Se agregó al régimen 300 mililitros de una alimentación elemental especializada (Alitraq®) fraccionado cada ocho horas vía oral; aumentando cada 72 horas según la tolerancia y drenaje durante 34 días. También se suministró una cápsula de enzima pancreática (CREON® 2500) cada 12 horas vía oral durante 22 días.
Luego de lograr una disminución importante en la producción del quilotórax en el paciente, con el fin de obtener una mejor visualización de las estructuras pulmonares y mediastinales, a los 15 días de hospitalización, al paciente se le realizó una tomografía torácica con contraste, en la que se encontró un derrame pleural pequeño posterobasal con áreas de aneumatosis heterogéneas en lóbulo inferior izquierdo, asociado a ligero engrosamiento del intersticio peribronquiovascular en ambos hemitórax (Figura 3). No se presentaron linfadenopatías mediastinales.
Durante el día 39 de la hospitalización, el paciente desarrolló fiebre, motivo por el cual se realizó fibrobroncoscopía flexible diagnostica, en búsqueda de causas infecciosas pulmonares del síndrome febril. Esta evidenció signos inflamatorios inespecíficos en el segmento superior del lóbulo inferior izquierdo, lugar con condiciones aeróbicas para desarrollo del Mycobacterium tuberculosis, así como en su segmento lateral. El resultado del aspirado bronquioalveolar reveló la presencia de muestra paucibacilar (uno a tres bacilos ácido- alcohol resistentes).
Al haberse obtenido la confirmación bacteriológica de la presencia del bacilo de Koch, como agente responsable de la tuberculosis pulmonar y del quilotórax asociado, se inició el esquema terapéutico antituberculoso con isoniazida 300 milígramos, rifampicina 600 milígramos, etambutol 1200 milígramos y pirazinamida 1500 milígramos cada día. Luego de cuatro días de iniciado el tratamiento, el cuadro clínico del paciente mejoró significativamente y el derrame pleural se controló, como se evidenció en la radiografía de tórax control (Figura 1B). Actualmente, el paciente permanece estable y acude a sus controles por consultorio ambulatorio del servicio de neumología.
Figura 1. Radiografías de tórax durante la hospitalización.
Figura 2. Características macroscópicas del líquido pleural durante la hospitalización.
Tabla 1. Resultados de los análisis bioquímicos y citológicos del líquido pleural.
Figura 3. Tomografía axial computarizada de alta resolución de tórax sin contraste. Vista axial.
El quilotórax es una enfermedad rara, producida por la disrupción del conducto torácico y acumulación del quilo en la cavidad pleural, o por su traspaso desde el peritoneo. Puede presentarse de forma unilateral o bilateral dependiendo del nivel en el que se produzca la lesión[5]. El perfil típico del quilotórax es un exudado linfocítico con baja concentración de deshidrogenasa láctica[6] y con características bacteriostáticas.
La causa más frecuente de quilotórax es traumática, ya sea accidental o iatrogénica. Entre las causas no traumáticas, las neoplasias, y entre ellas el linfoma son la causa más común[1],[2],[7]. Estas etiologías fueron descartadas en nuestro caso. La frecuencia de quilotórax como causa de hospitalización, así como su etiología, dependerá del tipo de hospital y de las características de la población a estudiar[8]. En un estudio realizado de manera retrospectiva por Doerr y colaboradores[9], en un hospital terciario en Estados Unidos se identificaron 203 pacientes con quilotórax, de etiología traumática en su mayoría y ninguno por tuberculosis[9],[10]. Asimismo, en otro estudio retrospectivo realizado Cortés-Télles y colaboradores[8] en México, se reportó que el 60% de los casos con quilotórax se debió a causas no traumáticas y ninguno por tuberculosis[8]. Múltiples estudios confirman que el quilotórax tuberculoso es extremadamente raro[5],[10],[11],[12]. La mortalidad atribuida al quilotórax tuberculoso también es rara (6%)[4].
En el Perú existen escasos reportes de quilotórax. Sin embargo, por ser un país con alta prevalencia e incidencia de tuberculosis, la búsqueda diagnóstica de la etiología del quilotórax debe incluir a la tuberculosis pulmonar, ya que la tuberculosis también puede producir derrame pleural lechoso a predominio de colesterol, también llamado pseudoquilotorax[10]. Pocas publicaciones han descrito la asociación de tuberculosis con quilotórax, siendo la mayoría de los casos reportados generalmente producidos por trauma directo del conducto torácico o por enfermedades neoplásicas que se extienden a los pulmones[10].
El presente caso clínico corresponde a un caso de etiología no traumática, que no tuvo una extensa enfermedad pulmonar, y que luego de realizarse diversos estudios diagnósticos durante la hospitalización, se confirmó la presencia de bacilos ácido- alcoholes resistentes en el aspirado broncoalveolar. Se ha reportado que la mayoría de quilotórax asociados a tuberculosis se diagnostica más comúnmente de manera simultánea (72%)[4] que secuencial. Así ocurrió en nuestro caso, en el que se pudo identificar como factor de riesgo laboral, la ocupación que desempeñaba como chofer de pacientes que acudían al hospital. Por este motivo, es importante tener en cuenta la existencia simultánea de tuberculosis asociados a quilotórax en zonas endémicas como en Perú[13] u otras áreas de Latinoamérica.
El inicio del cuadro clínico en el quilotórax no traumático es insidioso[2] y varía dependiendo de la rapidez de la acumulación y el volumen. Por ejemplo, el quilotórax de volumen pequeño o temprano es clínicamente silencioso; mientras que el quilotórax de gran volumen o de aparición rápida puede conducir no solo a efectos de ocupación de espacio, sino también a disnea, tos, dolor en el pecho y problemas hipovolémicos[13]. Característicamente, el quilotórax asociado a tuberculosis se presenta con síntomas constitucionales (85%), disnea (60%) y tos (55%)[4],[14].
Radiográficamente, el quilotórax unilateral depende del nivel de afectación del ducto torácico. Éste se genera de los vasos linfáticos que surgen en la cavidad peritoneal, y que coalescen en la cara posterior de la aorta, inferior al diafragma. De aquí, el ducto sigue el curso de la aorta por encima del diafragma antes de continuar en dirección cefálica, al lado derecho de las vértebras torácicas. Es importante recordar que a nivel de la tercera o cuarta vértebra torácica, el ducto gira hacia el hemitórax izquierdo y siguiendo el curso detrás del esófago15, drena en la vena subclavia izquierda. Así, una lesión/obstrucción por encima del nivel de la cuarta vértebra torácica generará un quilotórax izquierdo. En nuestro caso, no se evidenció obstrucción evidente en la tomografía de tórax.
Se ha reportado que el quilotórax tuberculoso es predominantemente derecho (45%) o bilateral (32%), sin anormalidades parenquimales en su mayoría (51%), con ligera presencia de linfadenopatía mediastinal (46%) o ninguna (29%)[4]. En nuestro caso, la tomografía demostró líquido pleural posterobasal con áreas de aneumatosis heterogéneas en el lóbulo inferior izquierdo y no linfadenopatía mediastinal.
Aunque la patogenia del quilotórax no traumática no es conocida con seguridad, se cree que está asociada con compresión de la cisterna y ducto torácico; debido al agrandamiento de los ganglios linfáticos mediastinales e hiliares, o por apertura de anastomosis colaterales entre sistema del conducto torácico, sistema ácigos y venas intercostales. La compresión ejercida por presión de los ganglios linfáticos dentro del sistema linfático, da como resultado el aumento de la filtración de quilo en la cavidad pleural[16],[17],[18],[19],[20],[21],[22],[23]. En nuestro caso, la tomografía computarizada mostró anomalías bronco pulmonares, pero no ganglionares aparte del propio quilotórax. Aunque no sabemos cómo se desarrolló el derrame, sugerimos que el conducto torácico y/o canales linfáticos mayores pueden estar directamente comprometidos por Mycobacterium tuberculosis en presencia de enfermedad toracopulmonar demostrable[5],[23].
El diagnóstico del quilotórax no es difícil. La aparición en la toracocentesis de un líquido de aspecto lechoso origina la sospecha clínica. La diferenciación con el empiema suele ser evidente (por el antecedente de un cuadro infeccioso del paciente y por las características citoquímicas del líquido). Tal vez en el caso del pseudoquilotórax, sí puede haber dificultades en el diagnóstico diferencial. Por ello es necesario medir el nivel de triglicéridos en el líquido extraído, que en el quilotórax debe ser superior a 110 milígramos por decilitro. Si los valores de triglicéridos son dudosos, debe efectuarse un estudio de las lipoproteínas, y si se encuentra la presencia de quilomicrones, se confirma el diagnóstico[14].
En una publicación realizada por Gotuzzo[10], refiere que la tuberculosis está asociada con quilotórax, pero también con pseudoquilotórax[10]. Esta última se define como efusiones crónicas pleurales ricas en colesterol[4]. Los métodos tradicionales para el diagnóstico de tuberculosis pleural tienen una pobre sensibilidad: la coloración alcohol-ácida es frecuentemente negativa, los cultivos de líquido y las biopsias pleurales “ciegas” son positivas en solo 17% de casos, y los niveles pleurales de adenosin deaminasa (una enzima leucocitaria con razonable especificidad y sensibilidad en áreas altamente endémicas de tuberculosis) son positivos en 40% de casos[10]. Sin embargo, un estudio publicado en 2018[24], refiere que las muestras de biopsias por pleuroscopía generan más del 95% de cultivos positivos para tuberculosis. Esto se confirma en casos de quilotórax tuberculoso. La positividad del frotis y cultivo del fluido pleural fue 14% y 24% respectivamente. La mayoría de diagnósticos confirmando la asociación de tuberculosis y quilotórax provienen de biopsias de nódulos linfáticos (63%)[4]. En nuestro caso, la etiología del quilotórax se confirmó con el aspirado broncoalveolar, el cual ha sido reportado tener una positividad baja (27%) en casos de quilotórax tuberculoso[4]. Nuestro paciente presentó exámenes de laboratorio hematológicos e inmunológicos no patológicos. El estudio citoquímico del líquido pleural demostró un exudado linfocítico característico de quilotórax, evidenciándose un color lechoso, de aspecto turbio y con un aumento considerable de triglicéridos al ingreso, el cual disminuyó durante la hospitalización con la terapia instaurada. Los cultivos pleurales fueron negativos.
El manejo del quilotórax no traumático está orientado principalmente en disminuir la producción de quilo, reservando el drenaje si el volumen pleural es grande y el paciente sintomático. De modo general, el quilotórax puede tener dos tipos de tratamiento: el quirúrgico y el médico-conservador. El primero incluye ligadura del ducto torácico vía toracoscopía. En caso de que el paciente no sea un candidato quirúrgico, las alternativas incluyen embolización del ducto torácico, pleurodesis química, catéteres crónicos pleurales, nutrición baja de grasas y octreótide[25],[26],[27],[28],[29],[30],[31]. Em esta línea, el paciente recibió un tratamiento médico conservador que incluyó una toracentesis diagnóstica y evacuatoria del quilotórax al ingreso, que se repitió de manera seriada, requiriendo la colocación de tubos de drenaje pleural. Con la iniciación del tratamiento antituberculoso, se evidenció una evolución favorable al disminuir la producción del líquido pleural, además de la variación de sus características químicas en relación al ingreso.
Adicionalmente, el tratamiento médico-conservador debe incluir el reemplazo diario de las pérdidas de albúmina, proteínas totales, linfocitos y electrolitos para evitar la desnutrición e inmunodeficiencia[2]. Asimismo, se debe modificar la dieta con triglicéridos de cadena media como principal aporte lipídico o uso de nutrición parenteral total, limitando así la producción de quilo y asegurar una adecuada reposición de proteínas y nutrientes perdidos[25]. Otra opción terapéutica utilizada es el uso de octreótide, análogo de la somastostatina, con resultados variables en su eficacia. Su objetivo es disminuir el drenaje quiloso. Nuestro paciente recibió en un inicio nutrición parenteral por catéter venoso central con electrolitos, aminoácidos, proteínas[(enzima pancreática -CREON® 2500-) y triglicéridos de cadena media (SMOFlipid® 20%). Posteriormente, esta nutrición fue sustituida por una alimentación elemental especializada (Alitraq®) y octreótide.
El tratamiento del quilotórax tuberculoso incluye la terapia farmacológica antituberculosa, dieta baja en grasa, la colocación de un tubo torácico para su completo drenaje y esteroides. Dicho tratamiento ha sido efectivo en los distintos casos reportados por la literatura[4]. En algunos casos es necesario la ligadura quirúrgica del conducto torácico y el uso de octreótide[4]. Una vez obtenida la confirmación de la presencia del bacilo de Koch como agente etiológico del quilotórax, nuestro paciente inició tratamiento antituberculoso, presentando posteriormente mejoría clínica y radiológica.
El presente caso tiene similitudes en cuanto a la clínica, diagnóstico y tratamiento con otros casos de quilotórax asociadas a tuberculosis reportados en la literatura, como se muestra en una revisión sistemática realizada por Rajagopala[4], donde informa que en 60,6% presentó disnea, en 54,5% tos, en 21,6% los hallazgos de efusión pleural fueron solo en el lado izquierdo, en 27% se aisló al Mycobacterium tuberculosis en muestras de esputo o lavado broncoalveolar, en un 63% se realizó drenaje pleural cerrado más dieta baja en grasas de cadena media y con tratamiento antituberculoso asociado a sobrevida en 94,4%[4].
El presente caso de quilotórax tuberculoso resalta la importancia de investigar la etiología tuberculosa, cuando no existe antecedente de traumatismo o cirugía torácica, sobre todo en países como Perú, donde la tuberculosis pulmonar es una enfermedad prevalente. Además, se enfatiza la importancia de iniciar el tratamiento antituberculoso de manera oportuna ante la sospecha diagnóstica en la resolución del quilotórax.
Roles de autoría
LARH, LACU, JLCP, ONAH, DAAV, MJCZ, DCRC: conceptualización, metodología, análisis formal, investigación, recursos, escritura - preparación del proyecto original, escritura - revisión y edición, visualización, supervisión, administración de proyecto.
Agradecimientos
Los autores agradecen al Dr. José Cárdenas-García, por haber revisado cuidadosamente el manuscrito y por sus sugerencias. El Centro de Excelencia para el Manejo de Tuberculosis Luz Caviedes Rojas brindó el espacio para el estudio además de la base datos de la historia clínica, imágenes de ayuda diagnóstica y los exámenes de laboratorio del paciente.
Aspectos éticos
El consentimiento informado solicitado por Medwave, ha sido firmado por el paciente; una copia de este fue remitido a la dirección editorial de la Revista.
Declaración de conflictos de intereses
Los autores completaron el formulario de declaración de conflictos de intereses de ICMJE y declaran no haber recibido financiamiento para la realización del reporte; no tener relaciones financieras con organizaciones que podrían tener interés en el artículo publicado en los últimos tres años; y no tener otras relaciones o actividades que podrían influir sobre el artículo publicado. Los formularios pueden ser solicitados contactando con el autor responsable o con el comité editorial de la Revista.
Declaración de financiamiento
Los autores declaran que no hubo fuentes de financiación externas.

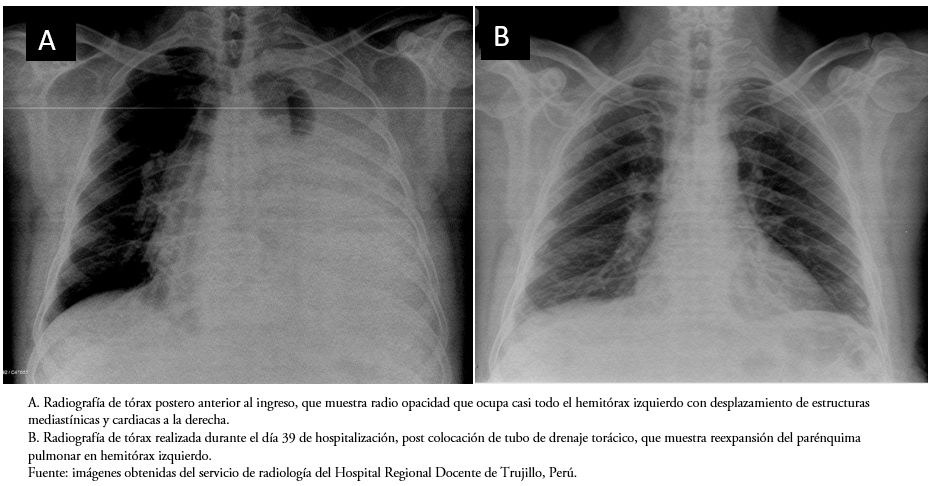 Figura 1. Radiografías de tórax durante la hospitalización.
Figura 1. Radiografías de tórax durante la hospitalización.

 Figura 2. Características macroscópicas del líquido pleural durante la hospitalización.
Figura 2. Características macroscópicas del líquido pleural durante la hospitalización.

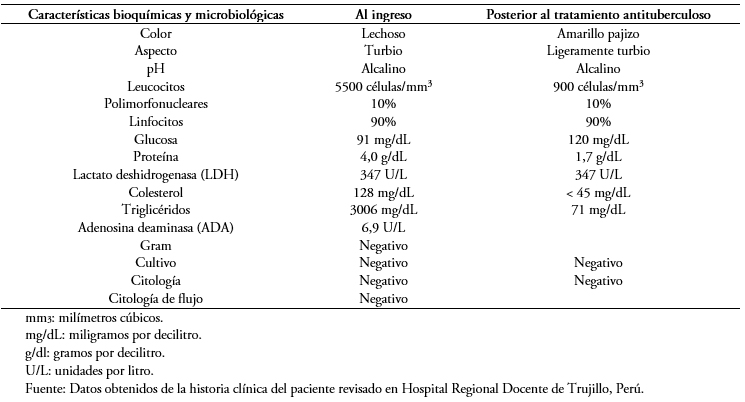 Tabla 1. Resultados de los análisis bioquímicos y citológicos del líquido pleural.
Tabla 1. Resultados de los análisis bioquímicos y citológicos del líquido pleural.

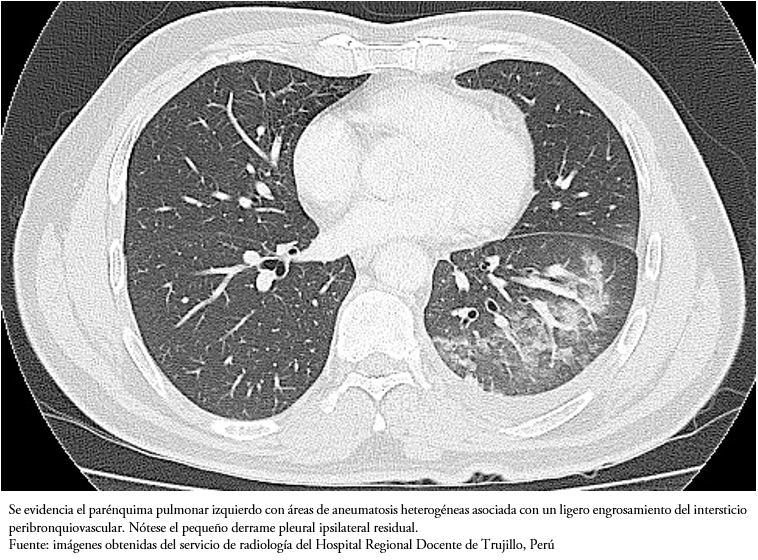 Figura 3. Tomografía axial computarizada de alta resolución de tórax sin contraste. Vista axial.
Figura 3. Tomografía axial computarizada de alta resolución de tórax sin contraste. Vista axial.

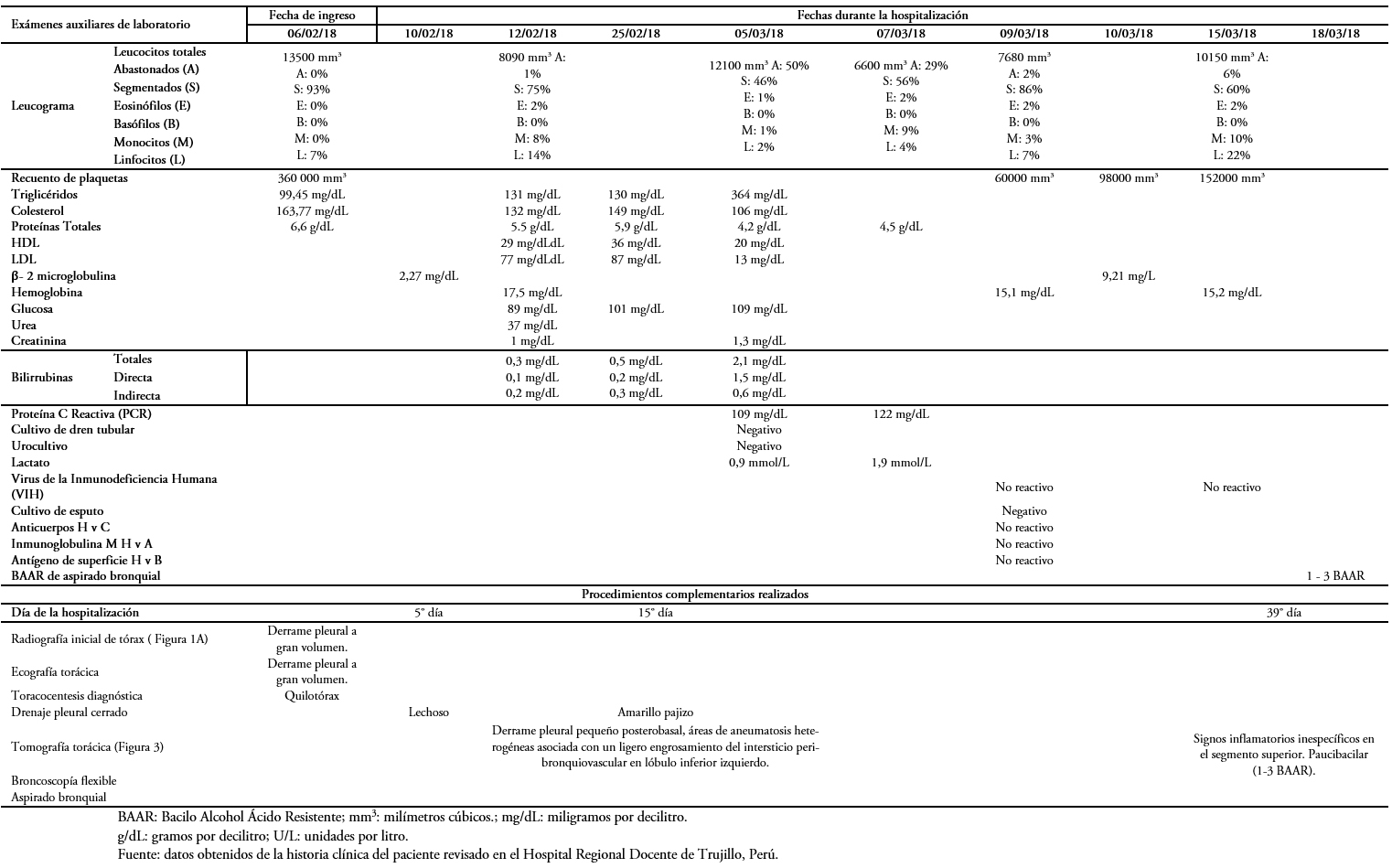 Tabla 2. Resultados de los métodos complementarios solicitados en el ingreso y durante la hospitalización.
Tabla 2. Resultados de los métodos complementarios solicitados en el ingreso y durante la hospitalización.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Tuberculous chylothorax is a rare infectious disease that occurs when the thoracic duct is obstructed. Treatment is directed to the tuberculosis infection. A 55-year-old male, driver, born in Trujillo (Peru) is admitted to the emergency department with increasing dyspnea and a 5-day dry cough. The physical examination revealed vocal fremitus, dullness to percussion, and a vesicular murmur that was decreased on the lower 2/3 of the left hemithorax. The X-ray and the thoracic ultrasound revealed significant left pleural effusion. The thoracocentesis drained fluid identified as chylothorax. Subsequently, a thoracic tube was placed, with a decrease in pleural fluid volume and later normalization of the cytochemical changes. Diagnostic video bronchoscopy was performed with a bronchoalveolar aspirate, revealing acid-fast bacilli. The patient received antituberculosis treatment with a favorable outcome. Tuberculous chylothorax is an important cause of chylothorax to be considered in endemic areas of tuberculosis. Proper treatment of the infection leads to resolution of the disease.
 Autores:
Luis Alejandro Rodríguez-Hidalgo[1,2], Luis Alberto Concepción-Urteaga [1,2], Jorge Luis Cornejo-Portella[1,2], Oscar Neri Alquizar-Horna[1,2], Daniel Anderson Aguilar-Villanueva [1], Marcio José Concepción-Zavaleta [1], Diana Cecilia Ruiz-Caballero[2]
Autores:
Luis Alejandro Rodríguez-Hidalgo[1,2], Luis Alberto Concepción-Urteaga [1,2], Jorge Luis Cornejo-Portella[1,2], Oscar Neri Alquizar-Horna[1,2], Daniel Anderson Aguilar-Villanueva [1], Marcio José Concepción-Zavaleta [1], Diana Cecilia Ruiz-Caballero[2]

Citación: Rodríguez-Hidalgo LA, Concepción-Urteaga LA, Cornejo-Portella JL, Alquizar-Horna ON, Aguilar-Villanueva DA, Concepción-Zavaleta MJ, et al. A case report of tuberculous chylothorax. Medwave 2019;19(5):7655 doi: 10.5867/medwave.2019.05.7655
Fecha de envío: 28/12/2018
Fecha de aceptación: 15/5/2019
Fecha de publicación: 19/6/2019
Origen: no solicitado
Tipo de revisión: con revisión externa a doble ciego por tres pares revisores

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Aşık K, Tuğ T, Konuk S, Ali H, Aydın S. A Case with Tumor, Tuberculosis and Chylothorax. Arch Clin Med Case Rep. 2018;2(3):68-74. | Link |
Aşık K, Tuğ T, Konuk S, Ali H, Aydın S. A Case with Tumor, Tuberculosis and Chylothorax. Arch Clin Med Case Rep. 2018;2(3):68-74. | Link | Castañeda E, Barrera E. Quilotórax no traumático: reporte de un caso. Rev Med Hered. 2005;16(4): 285-287. | Link |
Castañeda E, Barrera E. Quilotórax no traumático: reporte de un caso. Rev Med Hered. 2005;16(4): 285-287. | Link | Schild HH, Strassburg CP, Welz A, Kalff J. Treatment options in patients with chylothorax. Dtsch Arztebl Int. 2013 Nov 29;110(48):819-26. | CrossRef | PubMed |
Schild HH, Strassburg CP, Welz A, Kalff J. Treatment options in patients with chylothorax. Dtsch Arztebl Int. 2013 Nov 29;110(48):819-26. | CrossRef | PubMed | Rajagopala S, Kancherla R, Ramanathan RP. Tuberculosis-Associated Chylothorax: Case Report and Systematic Review of the Literature. Respiration. 2018;95(4):260-268. | CrossRef | PubMed |
Rajagopala S, Kancherla R, Ramanathan RP. Tuberculosis-Associated Chylothorax: Case Report and Systematic Review of the Literature. Respiration. 2018;95(4):260-268. | CrossRef | PubMed | Saumoy M, Mirón M, Oltra C, Vidal F, Richart C. [Tuberculous chylothorax: case report and review of the literature]. An Med Interna. 2005 May;22(5):238-40. | PubMed |
Saumoy M, Mirón M, Oltra C, Vidal F, Richart C. [Tuberculous chylothorax: case report and review of the literature]. An Med Interna. 2005 May;22(5):238-40. | PubMed | Honguero Martínez AF, Arnau Obrer A, Pérez Alonso D, Estors Guerrero M, Cortés Alcaide CM, Cantó Armengod A. [Bilateral Chylothorax after delivery: an infrequent case treated with videothoracoscopic talc pleurodesis]. Cir Esp. 2006 Dec;80(6):400-2. | PubMed |
Honguero Martínez AF, Arnau Obrer A, Pérez Alonso D, Estors Guerrero M, Cortés Alcaide CM, Cantó Armengod A. [Bilateral Chylothorax after delivery: an infrequent case treated with videothoracoscopic talc pleurodesis]. Cir Esp. 2006 Dec;80(6):400-2. | PubMed | García J, Alemán C, Jáuregui A, Vázquez A, Persiva Ó, Fernández de Sevilla T. Chylothorax in Adults. Characteristics of 17 Patients and a Review of the Literature. Arch Bronconeumol. 2017 Jul;53(7):407-408. | CrossRef | PubMed |
García J, Alemán C, Jáuregui A, Vázquez A, Persiva Ó, Fernández de Sevilla T. Chylothorax in Adults. Characteristics of 17 Patients and a Review of the Literature. Arch Bronconeumol. 2017 Jul;53(7):407-408. | CrossRef | PubMed | Cortés-Télles A, Rojas-Serrano J, Torre-Bouscoulet L. Quilotórax: frecuencia, causas y desenlaces. Neumol Cir Torax. 2010; 69(3): 157-162. | Link |
Cortés-Télles A, Rojas-Serrano J, Torre-Bouscoulet L. Quilotórax: frecuencia, causas y desenlaces. Neumol Cir Torax. 2010; 69(3): 157-162. | Link | Doerr CH, Allen MS, Nichols FC 3rd, Ryu JH. Etiology of chylothorax in 203 patients. Mayo Clin Proc. 2005 Jul;80(7):867-70. | PubMed |
Doerr CH, Allen MS, Nichols FC 3rd, Ryu JH. Etiology of chylothorax in 203 patients. Mayo Clin Proc. 2005 Jul;80(7):867-70. | PubMed | Gotuzo E. Tuberculosis: ¿quilotórax o seudoquilotórax? Cartas al Director. Anales de Medicina Interna. 2005;22(9): 449-450. | Link |
Gotuzo E. Tuberculosis: ¿quilotórax o seudoquilotórax? Cartas al Director. Anales de Medicina Interna. 2005;22(9): 449-450. | Link | Piñeros J, Caicedo V, Camacho L. Quilotórax Traumático: Presentación de un caso. Acta Médica Colombiana. 1977;2(4): 257-262. | Link |
Piñeros J, Caicedo V, Camacho L. Quilotórax Traumático: Presentación de un caso. Acta Médica Colombiana. 1977;2(4): 257-262. | Link | Singh S, Girod JP, Ghobrial MW. Chylothorax as a complication of tuberculosis in the setting of the human immunodeficiency virus infection. Arch Intern Med. 2001 Nov 26;161(21):2621. | PubMed |
Singh S, Girod JP, Ghobrial MW. Chylothorax as a complication of tuberculosis in the setting of the human immunodeficiency virus infection. Arch Intern Med. 2001 Nov 26;161(21):2621. | PubMed | Mechán V, Morón J, Salas A, Cevallos P, Llanos F, Rojas L, Cerrillo G. Quilotórax bilateral asociado a linfoma no Hodgkin, folicular. Génesis del quilotórax. Acta Médica del Perú. 2011;28(2):82-86. | Link |
Mechán V, Morón J, Salas A, Cevallos P, Llanos F, Rojas L, Cerrillo G. Quilotórax bilateral asociado a linfoma no Hodgkin, folicular. Génesis del quilotórax. Acta Médica del Perú. 2011;28(2):82-86. | Link | Schild H, Strassburg C, Welz A, Kalff J. Treatment Options in Patients with Chylothorax. Dtsch Arztebl Int. 2013; 110(48): 819-26. | Link |
Schild H, Strassburg C, Welz A, Kalff J. Treatment Options in Patients with Chylothorax. Dtsch Arztebl Int. 2013; 110(48): 819-26. | Link | Kutlu O, Demirbas S, Sakin A. Chylothorax due to tuberculosis lymphadenitis. North Clin Istanb. 2017 Jan 25;3(3):225-228. | CrossRef | PubMed |
Kutlu O, Demirbas S, Sakin A. Chylothorax due to tuberculosis lymphadenitis. North Clin Istanb. 2017 Jan 25;3(3):225-228. | CrossRef | PubMed | Bielsa S, Pardina M, Porcel JM. Chylothorax due to enlarged tuberculous lymph nodes. BMJ Case Rep. 2014 May 14;2014. pii: bcr2014204582. | CrossRef | PubMed |
Bielsa S, Pardina M, Porcel JM. Chylothorax due to enlarged tuberculous lymph nodes. BMJ Case Rep. 2014 May 14;2014. pii: bcr2014204582. | CrossRef | PubMed | El Hammoumi MM, Drissi G, Achir A, Benchekroun A, Kabiri EH, Benosman A. [Spontaneous bilateral chylothorax revealing a mediastinal and abdominal lymph node tuberculosis]. Rev Pneumol Clin. 2014 Jun;70(3):173-6. | CrossRef | PubMed |
El Hammoumi MM, Drissi G, Achir A, Benchekroun A, Kabiri EH, Benosman A. [Spontaneous bilateral chylothorax revealing a mediastinal and abdominal lymph node tuberculosis]. Rev Pneumol Clin. 2014 Jun;70(3):173-6. | CrossRef | PubMed | Grobbelaar M, Andronikou S, Goussard P, Theron S, Mapukata A, George R. Chylothorax as a complication of pulmonary tuberculosis in children. Pediatr Radiol. 2008 Feb;38(2):224-6. | PubMed |
Grobbelaar M, Andronikou S, Goussard P, Theron S, Mapukata A, George R. Chylothorax as a complication of pulmonary tuberculosis in children. Pediatr Radiol. 2008 Feb;38(2):224-6. | PubMed | Kant S, Verma SK, Anand SC, Prasad R, Verma RK. Development of bilateral chylothorax in a younger female secondary to tuberculosis. Lung India. 2011 Jan;28(1):56-9. | CrossRef | PubMed |
Kant S, Verma SK, Anand SC, Prasad R, Verma RK. Development of bilateral chylothorax in a younger female secondary to tuberculosis. Lung India. 2011 Jan;28(1):56-9. | CrossRef | PubMed | Vennera MC, Moreno R, Cot J, Marin A, Sanchez-Lloret J, Picado C, et al. Chylothorax and tuberculosis. Thorax. 1983 Sep;38(9):694-5. | PubMed |
Vennera MC, Moreno R, Cot J, Marin A, Sanchez-Lloret J, Picado C, et al. Chylothorax and tuberculosis. Thorax. 1983 Sep;38(9):694-5. | PubMed | Kovarik JL. Spontaneous right chylothorax with middle lobe syndrome. Report of a case. Dis Chest. 1967 Aug;52(2):261-3. | PubMed |
Kovarik JL. Spontaneous right chylothorax with middle lobe syndrome. Report of a case. Dis Chest. 1967 Aug;52(2):261-3. | PubMed | Antón PA, Rubio J, Casán P, Franquet T. Chylothorax due to Mycobacterium tuberculosis. Thorax. 1995 Sep;50(9):1019. | PubMed |
Antón PA, Rubio J, Casán P, Franquet T. Chylothorax due to Mycobacterium tuberculosis. Thorax. 1995 Sep;50(9):1019. | PubMed | Christopher DJ, Dinakaran S, Gupta R, James P, Isaac B, Thangakunam B. Thoracoscopic pleural biopsy improves yield of Xpert MTB/RIF for diagnosis of pleural tuberculosis. Respirology. 2018 Jul;23(7):714-717. | CrossRef | PubMed |
Christopher DJ, Dinakaran S, Gupta R, James P, Isaac B, Thangakunam B. Thoracoscopic pleural biopsy improves yield of Xpert MTB/RIF for diagnosis of pleural tuberculosis. Respirology. 2018 Jul;23(7):714-717. | CrossRef | PubMed | Mora de Sambricio A, Garrido Stratenwerth E. Quilotórax tras abordaje anterior de columna toracolumbar. Revisión bibliográfica a propósito de un caso. Rev Esp Cir Ortop Traumatol. 2015;59(2): 129-133. | CrossRef |
Mora de Sambricio A, Garrido Stratenwerth E. Quilotórax tras abordaje anterior de columna toracolumbar. Revisión bibliográfica a propósito de un caso. Rev Esp Cir Ortop Traumatol. 2015;59(2): 129-133. | CrossRef | Yang DJ, Ren GS, Wang XY. Bilateral chylothorax following left supraclavicular lymph node dissection for breast cancer: one case report and literature review. Chin J Cancer. 2014 Jun;33(6):317-20. | CrossRef | PubMed |
Yang DJ, Ren GS, Wang XY. Bilateral chylothorax following left supraclavicular lymph node dissection for breast cancer: one case report and literature review. Chin J Cancer. 2014 Jun;33(6):317-20. | CrossRef | PubMed | Nadolski G. Nontraumatic Chylothorax: Diagnostic Algorithm and Treatment Options. Tech Vasc Interv Radiol. 2016 Dec;19(4):286-290. | CrossRef | PubMed |
Nadolski G. Nontraumatic Chylothorax: Diagnostic Algorithm and Treatment Options. Tech Vasc Interv Radiol. 2016 Dec;19(4):286-290. | CrossRef | PubMed | Scottoni F, Fusaro F, Conforti A, Morini F, Bagolan P. Pleurodesis with povidone-iodine for refractory chylothorax in newborns: Personal experience and literature review. J Pediatr Surg. 2015 Oct;50(10):1722-5. | CrossRef | PubMed |
Scottoni F, Fusaro F, Conforti A, Morini F, Bagolan P. Pleurodesis with povidone-iodine for refractory chylothorax in newborns: Personal experience and literature review. J Pediatr Surg. 2015 Oct;50(10):1722-5. | CrossRef | PubMed | DePew ZS, Iqbal S, Mullon JJ, Nichols FC, Maldonado F. The role for tunneled indwelling pleural catheters in patients with persistent benign chylothorax. Am J Med Sci. 2013 Nov;346(5):349-52. | CrossRef | PubMed |
DePew ZS, Iqbal S, Mullon JJ, Nichols FC, Maldonado F. The role for tunneled indwelling pleural catheters in patients with persistent benign chylothorax. Am J Med Sci. 2013 Nov;346(5):349-52. | CrossRef | PubMed |