En esta conferencia trataré de revisar varios aspectos. Primero, la eliminación de la hemorragia subretiniana -fundamentalmente, en la degeneración macular relacionada con la edad- aunque me referiré a otras causas de ella. En segundo lugar, la vitrectomía y la remoción de membranas neovasculares coroideas. Por último, una actualización sobre translocación macular, la cual se puede dividir en translocación limitada con imbricación escleral y la llamada translocación completa que significa 360 grados de retinotomía periférica, con rotación de la retina en 30 grados.
Evacuación de la hemorragia subretiniana
Discutiré un caso visto en 1987, una mujer de 75 años que desde hacía tres años tenía, en su ojo izquierdo, una gran cicatriz macular fibrosa, con visión cuenta dedos. La examiné un viernes y su ojo derecho sano tenía una visión de 20/60. El lunes, tres días después, consulta nuevamente por notar pérdida súbita de visión en su ojo sano, que era, en ese momento, de 20/400.
El estado funcional del paciente depende mucho del tamaño del escotoma final. Los pacientes con escotomas de 3 o 4 mm de diámetro, pueden funcionar mucho mejor que aquellos con grandes escotomas. Como sabemos, es más fácil el apoyo computacional o de otro tipo para visiones bajas, y la deambulación, en general, es más fácil en los casos con escotomas pequeños, en comparación con aquellos con escotomas grandes, incluso en ausencia de diferencias importantes en la agudeza visual.
Me preocupó mucho que la paciente perdiera la visión en su ojo único, por lo que decidí intentar hacer algo. Realicé una vitrectomía por pars plana, haciendo la retinotomía con el instrumento de vitrectomía. La extracción del coágulo desde el espacio subretiniano se hizo con la aguja de aspiración, seguida de láser en la retinotomía y taponamiento intraocular con gas.
El esquema muestra cómo, en los años 80, con una aguja de extrusión, se saca el coágulo a través de la retinotomía.
Es impresionante observar como, igual que en un parto, un coágulo enorme sale a través de una retinotomía relativamente pequeña, gracias a la elasticidad. A fines de los ochenta se desarrolló una sonda especial, en cuya punta se engancha el coágulo y así se extrae.
Un mes después de la vitrectomía, se observan algunos restos de sangre, pero no del tamaño original del coágulo extraído. La retina se ve intacta, no desprendida, y la zona de la esclerotomía es poco detectable.
A los seis meses, la visión mejoró hasta 20/200. Se observa el área de pérdida del epitelio pigmentario típica de estos casos, con la consiguiente pérdida de visión macular, aunque ésta mejoró a 20/200. Cuando un paciente enfrenta esta situación, habitualmente permanece estable. En este caso, la paciente, que falleció el año pasado, durante diez años prefirió usar el ojo operado más que el otro, ya que el escotoma central de aquél tenía la mitad del tamaño que el del otro ojo. Por lo tanto, considero que extraer los coágulos subretinianos es muy beneficioso para estos pacientes, aunque la visión macular no se recupere por completo.
Un colega mío tuvo un caso similar, con pérdida brusca de la visión, pero que no correspondía a degeneración macular sino a un aneurisma macular de arteria retiniana (Fig. 4).
El sello de esta patología es la presencia de hemorragias a diferentes niveles, en la membrana limitante interna, bajo la retina o bajo el epitelio pigmentario. Las hemorragias en múltiples capas son la característica de estos aneurismas. Mi colega evacuó el coágulo y el resultado fue un aumento de la visión a 20/100 (Fig. 5).
Es importante recordar que el pronóstico de las hemorragias subretinianas es mejor cuando son por aneurismas que cuando se producen por degeneración macular relacionada con la edad. En esta condición, en la cirugía no conviene extraer la sangre subretiniana, ya que ésta se encuentra debajo de los fotorreceptores y no debajo del epitelio pigmentario. Esa es también la causa de que la historia natural de la hemorragia subretiniana por aneurismas sea mejor, en comparación de la que se debe a degeneración macular relacionada con la edad.
En Diciembre de 1987, en Archives of Ophtalmology, se publicó nuestro trabajo, el primero en plantear la cirugía en la degeneración macular relacionada con la edad.
Creo, con varios casos con resultados similares, que el tratamiento quirúrgico en las hemorragias subretinianas grandes por degeneración macular asociada con la edad, es definitivamente mejor que dejarlas a su evolución natural. Algunas de estas grandes hemorragias evolucionan a complicaciones devastadoras y pueden llegar al desprendimiento total de retina, ruptura retiniana, rubeosis, ptisis y glaucoma neovascular.
En 1991 presenté en la AAO la experiencia con los 10 primeros casos (Tabla 1). Aunque no se apreciaban grandes cambios en la agudeza visual, la mayoría estaba en el lado favorable de la curva. No se consideraron valores superiores a 5/200, porque la mayoría no sobrepasó estos valores, aunque eran mejores que los preoperatorios, con escotomas de tamaño razonable.
Existen descritas otras técnicas para el manejo de la hemorragia subretiniana. Una de ellas es el desplazamiento de la hemorragia por dispositivos neumáticos que se usaban, inicialmente, asociados con activador del plasminógeno tisular. Éste se inyecta en el vítreo junto a una burbuja de gas. El raciocinio era que el activador del plasminógeno tisular difundiera hacia el espacio subretiniano y licuara el coágulo, para que éste fuese empujado y desplazado hacia la zona inferior. Algunos lo usan. Otros piensan que es suficiente la burbuja de gas para desplazar el coágulo. Se utiliza con vitrectomía o sin ella. Algunos, incluso, usan una inyección de gas para intentar deshacer el coágulo. En mi experiencia, los cuatro casos tratados no se beneficiaron en absoluto con esta técnica.
Otro avance ha sido el uso de activador de plasminógeno tisular y perfluoruro de carbono líquido para la evacuación quirúrgica de las hemorragias subretinianas. Tano, en Japón, publicó en el AGO un articulo realmente provocativo respecto a este tema: su serie constaba de 22 ojos con degeneración macular, en los que había realizado vitrectomía, retinotomía, instilación subretiniana de activador de plasminógeno y uso de perfluoruro de carbono líquido como una especie de enjuague del fluido en el espacio subretiniano. El resultado fue que 11 de los ojos alcanzaron una visión final mejor que 20/100. Estos resultados no se han podido reproducir en ninguna parte. Es, lejos, lo mejor publicado en cuanto a resultados visuales con el uso del activador de plasminógeno tisular TPA.
Se aprecia que el fondo de ojo previo a la cirugía es relativamente normal para ser una degeneración macular relacionada con la edad, no hay atrofia y la pigmentación es adecuada en comparación con lo que estamos acostumbrados a ver. Es posible, entonces, que los excelentes resultados se deban no sólo a la habilidad extraordinaria del doctor Tano, sino a que la población japonesa tendría una variedad más leve de degeneración macular relacionada con la edad, y a que su epitelio pigmentario es mejor, lo que facilita la retinotomía.
El uso del activador tisular de plasminógeno, además de consumir tiempo (hay que esperar cerca de 45 minutos para que haga su efecto de licuar el coágulo), presenta el problema de hacer más difícil la evacuación de la sangre. La sangre líquida es más difícil de aspirar a través de la retinotomía. El enjuague con perfluoruro de carbono líquido sí es de gran ayuda para evacuar la sangre.
En la literatura alemana han aparecido un par de publicaciones más sobrias. En 1996, Passy presenta sus resultados con activador de plasminógeno en la evacuación de hemorragias subretinianas. No encuentra mayores beneficios, en comparación con la llamada evacuación de sangre “en bloque” o extracción de coágulo. También probó el activador de plasminógeno en la cirugía de membranas coroideas neovasculares, en que no sólo no se observa efecto positivo, sino que, en ocasiones, es francamente perjudicial y empeora el curso natural.
Cirugía en membranas coroideas neovasculares (CNV)
Un articulo de Mike Lambert, de Houston, presenta sus resultados con la remoción quirúrgica de las membranas coroideas neovasculares (CNV) asociadas con la degeneración macular. La mayoría de los pacientes permanecen igual, unos pocos empeoran y en un par de casos mejoran. En realidad, los resultados de la cirugía para CNV en la degeneración macular no son muy impresionantes.
Se puede decir, por lo tanto, en relación a la cirugía submacular, que la remoción de áreas de neovascularización coroidea CNV estaría indicada en los casos en que no está asociada con degeneración macular. Esto se debe a que los vasos están por delante del epitelio pigmentario retiniano y no detrás. Sin embargo, el problema en los casos de CNV sin asociación con degeneración macular relacionada con la edad, es la alta tasa de recidivas de la neovascularización, la que alcanza a 40%.
Mi primer caso de remoción de CNV fue el de una mujer de alrededor de 30 años, con CNV idiopática, con la clásica neovascularización subfoveal y epitelio pigmentario relativamente sano (Fig. 8a,b). A las dos semanas después de la vitrectomía, el fondo de ojo no se apreciaba normal, debido, probablemente, al trauma provocado por la remoción de vasos cercanos al epitelio pigmentario (Fig. 9a,b). Algunos años después de la cirugía, se observaba gran cantidad de epitelio pigmentario atrofiado, la fóvea aparecía indemne y la visión era 20/80.
Debido a todos estos problemas y a la gran cantidad de interrogantes no resueltas, en los Estados Unidos se inició el estudio SST (Submacular Surgery Trial). Es un estudio multicéntrico, aleatorio, que compara los resultados de la remoción de CNV o de sangre en las neovascularizaciones coroideas asociadas y no asociadas con degeneración macular. Está estratificado en diferentes categorías, con y sin hemorragia, con o sin degeneración macular idiopática de distinta causa. Las dificultades en la realización de un estudio de esta naturaleza son enormes, debido a muchos factores tales como la tremenda variabilidad en la experiencia y la destreza de los cirujanos en todo el país, pero se prevé que los resultados finales permitan dilucidar, finalmente, los reales beneficios de este procedimiento.
Translocación macular
En 1995, Mortimer y Stainshorst realizaron, en tres casos, lo que llamamos translocación macular completa, es decir, de 360 grados. Uno de los tres casos desarrolló visión central, pero la satisfacción del paciente fue escasa, ya que quedó con una inclinación lateral de las imágenes. Lo interesante de esta publicación es que el llamado epitelio pigmentario retiniano extramacular podía actuar como soporte de la fóvea. Se pensó, entonces, que si era posible mover la fóvea lejos del epitelio dañado por hemorragia o atrofia, y ubicarla sobre epitelio pigmentario sano, esa fóvea podría funcionar otra vez.
El gran impulsor de la translocación en 360 grados ha sido Eckhart, de Francfort, Alemania, cuyos trabajos sobre translocación significaban una retinotomía de 360 grados (lo cual no es fácil de hacer, especialmente cuando es muy interior), y rotación de la retina, completamente desprendida, en 30 o 50 grados. De sus 30 primeros casos, 18 desarrollaron visiones de 20/50 o mejores. Consideró inaceptable la inclinación de las imágenes en el postoperatorio, por lo que, junto con su esposa (especialista en estrabismo) desarrollaron la operación de Winmal, con la cual rotaban el ojo para volver la mácula a su posición original. En su serie de 30 pacientes, cinco presentaron desprendimiento de retina en el postoperatorio.
Realicé mi primera translocación hace dos años, después de haber visitado a Erckhat. Era un hombre de 75 años. Su mejor ojo tenía visión de lectura. El otro ojo, en el cual había una cicatriz y una gran hemorragia subretiniana, tenía visión cuenta dedos. La cirugía consistió en vitrectomía con remoción de hialoides posterior y retinotomía. El desprendimiento de la retina es muy difícil de realizar, hay que infundir el espacio subretiniano con una aguja de 40 G y, en algunos casos, hay que actuar con bastante violencia para que la retina se desprenda. Hay que rotar toda la retina y el nervio óptico en 30 grados y reinsertarla, inicialmente con perfluoruro de carbono líquido y luego con instilación de aceite de silicona. En el postoperatorio temprano, aunque se observaba algo de fibrosis, probablemente por una CNV previa a la reciente hemorragia, el aspecto era bastante bueno y había aparecido una nueva mácula. Persistían aún algunos problemas, había algo de sangre subretiniana, pero se logró una rotación de 30 a 40 grados (Fig. 10).
Debido a los problemas de la translocación en 360 grados, Doulan, en el Johns Hopkins, propuso la translocación macular limitada, que comprende vitrectomía y sólo la inducción de un desprendimiento de retina -no una gran retinotomía- con imbricación escleral en el cuadrante temporal superior, donde se sutura para plegar la esclera. Luego se reinserta la retina con gas. Esto crea lo que suele ser una complicación, el desplazamiento de la fóvea hacia inferior. Así, si existía una CNV subfoveal, será ahora extrafoveal y susceptible de tratamiento con láser.
Mi experiencia personal no ha sido muy buena. He realizado ocho translocaciones completas de 360 grados. Sólo en seis casos logré rotar con éxito la retina. Es muy difícil desprender la retina alrededor del nervio y de la mácula, y lograr que rote. Cuatro casos hicieron PVR, dos tuvieron visión macular 20/100, pero muy estrecha.
En los dos casos de translocación limitada que practiqué, uno mejoró hasta 20/200 y el otro hasta 20/80. Este último caso tenía visión de 20/200 en su ojo mejor. Viendo su aspecto, se puede pensar que es una CNV clásica tratada con terapia fotodinámica, pero el caso se trató antes que esa terapia existiera. Constituye un ejemplo de complicación. Al mover la fóvea, aparece más sangre desde la retinotomía, la cual va desprendiendo la retina y, desgraciadamente, cae bajo la mácula. Sin embargo, se limpió la sangre, la CNV se trató con láser y, dos semanas después del láser, la retina está fija y el paciente tiene una visión de 20/80. Este caso se puede considerar un éxito parcial, dada la complicación inicial. Creo, sin embargo, que la terapia fotodinámica reemplazará a la mayoría de estas translocaciones maculares limitadas.
En conclusión, las translocaciones maculares con retinotomías grandes tienen alta tasa de complicaciones. La retinotomía limitada parece ser más prometedora, pero algunas de ellas pueden ser reemplazadas por terapia fotodinámica.
Cirugía de las drusen
En 1992, Little, de Palo Alto, publicó los resultados de un estudio aleatorio sobre pacientes con drusen simétricas confluentes, en que se trató un ojo, dejando el otro como control (Tabla 2). El raciocinio fue, en primer lugar, que la eliminación de las drusen con láser pudiera mejorar la visión, ya que muchos pacientes, aún sin filtraciones, presentan metamorfopsia sólo debido al grosor y al efecto de cuerpo extraño de las drusen que levantan la retina. En segundo lugar, se planteaba la pregunta de si la eliminación de las drusen podía reducir la incidencia de CNV y la posterior pérdida de visión debida a degeneración macular.
Los resultados muestran que, aunque a primera vista no parece haber mayor diferencia entre ambos ojos, es mayor el número de pacientes en quienes el ojo tratado estaba mejor que el ojo control, y sólo en pocos casos el ojo tratado estaba peor. Esto alcanzaba alta significación estadística, porque se partió con drusen simétricas y se hizo el tratamiento aleatorio a un ojo, dejando el otro como control. Actualmente, en los Estados Unidos se está realizando otro estudio aleatorio similar.
La estrategia de tratamiento de las drusen es con puntos de láser muy suave, casi subumbral, de 100 a 200 micrones (Fig. 12a,b). Es difícil ver los puntos del láser en las fotografías, por lo pequeños. Algunos sostienen que hay que quemar las drusen. Otros, que es mejor evitarlas, y hay otros que dicen: “Olviden las drusen y simplemente usen un patrón reticulado sobre la mácula”. En estos pacientes la agudeza visual no varía, las drusen desaparecen y, subjetivamente, el paciente está muy contento, porque su metamorfopsia ha mejorado notablemente.
Las drusen se clasifican, igual que la CNV, en drusen duras o cuticulares y drusen blandas, grandes. Es sorprendente la facilidad con que es posible eliminarlas.
Palabras finales
En resumen, la remoción de las hemorragias submaculares es beneficiosa en ciertos casos, aquellos con límite del escotoma fuera de las arcadas, algunas veces avanzando hacia el ecuador. No es eficaz en los casos en que esperamos visiones mejores que 20/100. La remoción quirúrgica de CNV puede ser eficaz en las MNV no asociadas con degeneración macular. Es poco útil, probablemente, en aquellas asociadas con degeneración macular. La translocación macular es eficaz cuando es completa, pero sus riesgos son muy altos. La translocación limitada puede ser beneficiosa, pero seguramente en algunos casos se la reemplazará por la terapia fotodinámica.
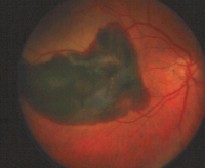
Fig. 1a: 20/400, OD
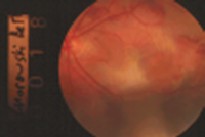
Fig. 1b: OI con visión cuenta dedos
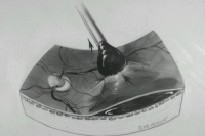
Fig. 2: Esquema de extracción de coágulo subretiniano con aguja de aspiración.
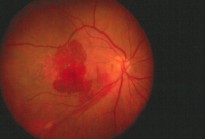
Fig. 3a: Aspecto un mes después de la operación (20/200)
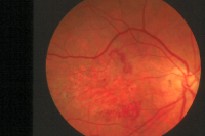
Fig. 3b: Aspecto seis meses después de la operación (20/200)
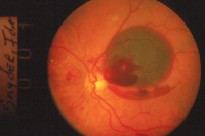
Fig. 4: Hemorragia por aneurisma macular de arteria retiniana.
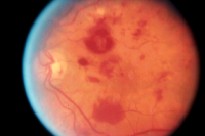
Fig. 5: Aspecto del caso anterior después de extraído el coágulo.
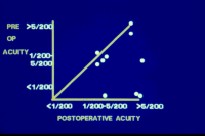
Tabla 1: Resumen de los resultados de los primeros 10 casos de hemorragia retiniana por degeneración macular operados.
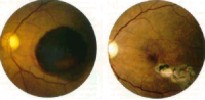
Fig. 6: 20/400 y 20/40, respectivamente. Remoción de hemorragia subretiniana con buena visión (Tano). Nótese ausencia de drusen y signos de degeneración macular relacionada con la edad.
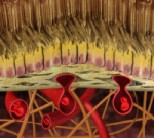
Fig. 7: En la CNV idiopática los vasos están entre la retina fotosensible y el epitelio pigmentario, mientras que en la CNV asociada con degeneración macular están bajo el epitelio pigmentario.

Fig. 8a: Preoperatorio, 20/200
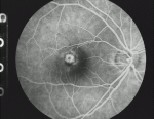
Fig. 8b: CNV subfoveal.
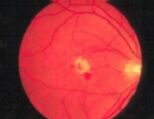
Fig. 9a: Dos semanas después de la vitrectomía, 20/80
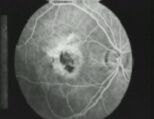
Fig. 9b: Postoperatorio.
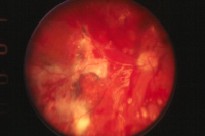
Fig. 10: Aspecto del ojo en el postoperatorio
inmediato de la translocación macular.
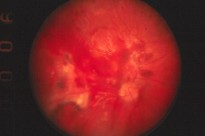
Fig. 11: Con la “nueva” fóvea.

Tabla 2: Resultados del trabajo de Little.
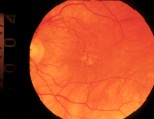
Fig. 12a: drusen, antes del tratamiento. Visión 20/50.
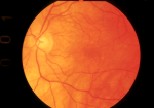
Fig. 12b: Seis meses después del tratamiento con láser. Visión 20/40.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

 : Autor: Dr. Thomas A. Hanscom, EE.UU.
: Autor: Dr. Thomas A. Hanscom, EE.UU.

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión