 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Este texto completo es una transcripción editada de una conferencia dictada en el Curso de Educación Continua Actualización en Medicina Interna 2009, organizado por el Departamento de Medicina del Hospital Clínico de la Universidad de Chile y realizado entre el 29 de mayo y el 26 de septiembre de 2009. Su directora es la Dra. María Eugenia Sanhueza.
El enfoque actual del estudio y manejo del lumbago se ha diseñado de tal forma que un médico sin gran experiencia en el manejo del dolor y con escaso tiempo para entregar atención a sus pacientes tenga las herramientas clínicas necesarias para hacer un buen diagnóstico inicial, reconocer la necesidad de derivar al paciente a un servicio de urgencia o a un especialista y saber cómo contribuir a su recuperación.
Lumbago es la patología musculoesquelética dolorosa más prevalente y costosa que aqueja al ser humano. Según diferentes series la prevalencia poblacional es similar en todos los países del mundo, afectando a 80% de las personas en algún momento de sus vidas. Además es una patología de alto costo, que ocasiona pérdidas por un monto de 16 a 22 billones de euros por año, del cual 30% corresponde a gasto directo por parte de los pacientes y 70% a gasto indirecto, por días laborales perdidos. La historia natural del lumbago es autolimitada; en la mayor parte de los casos no se requiere mayor intervención y sólo en 3 a 10% de ellos se desarrolla dolor persistente.
A continuación se presentan las definiciones más relevantes en clínica.
La clasificación temporal del lumbago en agudo, subagudo y crónico tiene un objetivo práctico, que es permitir al médico dirigir el uso de los recursos y definir la utilidad de determinadas terapias. Así, la mayor parte de los casos de lumbago agudo se resuelven sin necesidad de intervenciones complejas antes de cuatro semanas; los subagudos requieren intervenciones clínicas, como estudios de imágenes; y en los casos crónicos es probable que la etiología sea difícil de establecer a pesar de todos los esfuerzos.
La presentación actual se centrará en la clasificación según las posibles causas:
En este tipo de lumbago, herramientas clínicas tan simples como la historia y el examen físico bastan para descartar enfermedades medulares y neurológicas graves o una enfermedad sistémica. Como ya se mencionó, constituye el 80% de los casos que se ven en atención primaria. El médico debe identificar clínicamente el tipo de lumbago y los factores de riesgo para cronicidad; además debe evitar solicitar estudios imagenológicos de rutina y reservar éstos para cuadros graves o que evolucionan con déficit sistémico o neurológico (2), ya que se ha demostrado que el hecho de solicitar estudios radiológicos no aporta beneficio a los pacientes en términos de recuperación o reincorporación laboral (3).
El médico debe evaluar con resonancia magnética o escáner a aquellos pacientes con lumbago persistente, sólo si está considerando la posibilidad de cirugía o inyecciones con corticoides a nivel peridural. Asimismo, es importante proveer al paciente de información educativa acerca de la evolución de la enfermedad, aclarando que lo más probable es que se trate de un cuadro autolimitado y por lo tanto se debe mantener activo para reintegrarse a sus actividades normales lo antes posible: mantener reposo en cama no ayuda a la resolución del cuadro, más bien la puede empeorar. Se debe entregar al paciente elementos de autocuidado, como la noción de que debe evitar actividades de carga. Además se debe recomendar la creación de un parámetro para graduar el dolor basal y el déficit neurológico que permita hacer comparaciones más adelante. Finalmente se debe tratar a los pacientes con drogas de probada eficacia: en primera línea están el paracetamol y los antiinflamatorios no esteroidales (AINEs). El paracetamol se utiliza en dosis de 1 gramo tres o cuatro veces al día durante cuatro semanas, tiempo estimado para la resolución de la patología.
La información que entregan la anamnesis y el examen físico se ha organizado de tal forma que sirva de apoyo en la toma de decisiones con fines diagnósticos y terapéuticos. Con este objetivo se ha definido como banderas rojas a aquellos signos y síntomas que tienen alta probabilidad de estar asociados a una causa específica, como una patología sistémica, una fractura osteoporótica o en hueso patológico, una infección de los cuerpos vertebrales, una pelviespondilopatía (PEP) o una raquiestenosis, la que se debe precisar y tratar dentro de las siguientes 24 horas.
Las banderas rojas son:
El test de Schober consiste en marcar un punto lumbar a 10 cm de la vértebra S1 y medir la variación en flexión y extensión máximas; en flexión la distancia aumenta hasta 15 cm y en extensión disminuye en 8 a 9 cm. Se considera alterado si existe una variación menor de 5 cm, con exclusión de aquellos pacientes con antecedente de intervención en la columna.
Las banderas amarillas son factores de riesgo para la ocurrencia y cronicidad de un dolor lumbar inespecífico. Se agrupan en:
En 10% de los casos de lumbago existe una enfermedad subyacente, que puede ser inflamatoria o sistémica mayor. Dentro de las causas graves, 4% son fracturas por compresión; menos de 1% son cánceres no cutáneos; 0,3% son espondilitis anquilosantes y 0,01%, infecciones.
Orientan a fractura compresiva: edad mayor de 70 años; raza blanca, que tiene mayor índice de osteoporosis; antecedente de trauma menor, como realizar actividad con gran carga; y uso prolongado de corticoides en dosis mayores de 7,5 mg/día durante años, causando osteoporosis secundaria; también se da osteopenia en pacientes jóvenes por consumo de bebidas carbonatadas. Orientan a neoplasia: historia previa de cáncer; baja ponderal inexplicada; falta de alivio con el reposo o dolor nocturno; dolor que se prolonga más de un mes; y edad avanzada. Orientan a etiología infecciosa, que es rara en Chile, el antecedente de uso de drogas endovenosas, por ejemplo en portadores de catéteres de diálisis, accesos venosos o centrales, el antecedente de infecciones genitourinarias o ginecológicas, que se pueden acompañar de bacteremia y compromiso de discos y cuerpos vertebrales, y fiebre.
La pelviespondilopatía (PEP) se debe sospechar en pacientes que cumplan al menos cuatro de los criterios establecidos por Amor en 1986:
Estos criterios tienen sensibilidad y especificidad de 75% para espondilitis anquilosante, con LR (Likelihood Ratio o cociente de probabilidades) de 3, que es bastante bajo. Para mejorar el índice de sospecha se debe indagar sobre la respuesta del paciente a AINEs a las 48 horas, ya que es característico que los pacientes con lumbago debido a espondilitis mejoren en este período de tiempo y si se suspende el tratamiento el dolor recurre; también se debe averiguar si el dolor despierta al paciente durante la noche y si existen antecedentes familiares de espondilitis anquilosante; y se debe determinar si el paciente es portador del gen HLA B-27.
Dentro de las PEP se incluyen la espondilitis anquilosante y otros cuadros que pueden afectar al esqueleto axial: artritis reactiva, artritis psoriática, artritis asociada a enfermedad inflamatoria intestinal y PEP inespecífica. Estas entidades tienen en común las siguientes características: lumbago inflamatorio secundario a sacroileítis; artritis periférica seronegativa; entesitis o talalgia; ojo rojo periciliar de varios días de duración, que afecta la agudeza visual debido a uveítis anterior; diarrea crónica; y gen HLA B-27 (LR = 9,0).
En la Tabla I se resume las características más comunes de las PEP. En la literatura anglosajona se describe asociación con el gen HLA B-27 en 90 a 95% de los casos; la sacroileítis es habitual; la dactilitis, que incluye síndrome de Reiter, es común en las artritis reactiva y psoriática; todas pueden cursar con uveítis, úlceras y enfermedad valvular aórtica, que se debe pesquisar en el examen físico. Con el transcurso del tiempo se puede desarrollar amiloidosis renal, que es la razón de la falla de este órgano (6).
Tabla I. Características comunes de las pelviespondilopatías (PEP).
En suma, se debe plantear el diagnóstico de PEP en presencia de lumbago asociado a tendinitis o talalgia a repetición, dactilitis, cambios ungueales, ojos rojos con alteración de la agudeza visual, úlceras orales, diarrea crónica, historia personal o familiar de psoriasis, presencia de infecciones desencadenantes, por lo general genitourinaria y presencia de valvulopatía aórtica.
La Fig. 1 muestra una mano con dactilitis: el dedo tiene aspecto de salchicha ya que está de color rojo brillante, tenso y muy doloroso a causa de la inflamación en la vaina sinovial de los tendones y cápsulas articulares.
Figura 1. Dactilitis en paciente con PEP.
Los exámenes de laboratorio útiles en lumbago inflamatorio son: hemograma, que puede mostrar anemia; velocidad de sedimentación (VHS), que suele estar aumentada entre 35 a 40 mm; si se acerca a 100 se debe sospechar la presencia de mieloma o infección concomitante; factor reumatoide, que es negativo; y anticuerpo antipéptido citrulinado cítrico (antiCCP), que tiene valor predictivo positivo para artritis reumatoide, mejora su rendimiento si se asocia al factor reumatoide, tiene la característica de que se vuelve positivo años antes de que se desarrolle la artritis y puede salir falsamente positivo en fumadores.
En cuanto al estudio de imágenes, los recursos más utilizados, tanto por especialistas como por médicos generales, son la radiología convencional, la cintigrafía ósea y la resonancia nuclear magnética (RNM). Lo que más se utiliza es la radiología convencional, especialmente de columna lumbar y lumbosacra, aunque en general las placas son de mala calidad. El hallazgo más frecuente es la inflamación de las articulaciones sacroilíacas, o sacroileítis, que se aprecia como un estrechamiento del espacio articular sacroilíaco asociado a esclerosis y erosiones, lo que se informa como sacroileítis grado III si la afección es unilateral o grado II si es bilateral, sea en el tercio inferior o medio de la articulación. En la columna lumbar se puede hallar sindesmofitos, que son excrecencias óseas finas, cuadratura de los cuerpos lumbares, que normalmente son bicóncavos y coexistencia de espinas resplandecientes, como signos indirectos (Fig. 2).
Figura 2. Sindesmofitos y pérdida de espacio articular en radiografía de columna lumbar.
Otros fenómenos observables son reacciones periosteales y calcificaciones en las entesis de las crestas ilíacas. Sin embargo, las articulaciones sacroilíacas suelen presentar muchos cambios degenerativos después de los 30 años de edad, por lo tanto este tipo de estudio tiene mayor utilidad antes de esa edad (Fig. 3).
Figura 3. Fusión de las articulaciones sacroilíacas debido a espondilitis anquilosante.
En la Fig. 4 se observa una radiografía de columna de paciente con PEP.
La cintigrafía ósea muestra un patrón de hipercaptación sugerente de enfermedad en todo el sistema esquelético, pero los cambios degenerativos pueden producir alteraciones similares; por ello se ha creado el índice sacroilíaco, que se calcula de manera automática y se compara con ciertos valores de referencia para determinar si existe índice de sospecha de patología inflamatoria. En la actualidad la cintigrafía ha sido desplazada por la resonancia nuclear magnética, que tiene 90% de sensibilidad y casi 100% de especificidad para sacroileítis (LR = 9). Los hallazgos más comunes en la RNM son edema óseo, erosiones, realce con gadolinio y mayor compromiso ilíaco, incluso en fases muy precoces. Estos patrones son bilaterales en el caso de la espondilitis anquilosante, mientras que en las artritis psoriática y reactiva y en la enfermedad de Crohn y la colitis ulcerosa son asimétricos.
En la Tabla II se resume los resultados de un estudio realizado en China en 24 pacientes en que se hizo el diagnóstico de PEP, pero finalmente se demostró la presencia de otras patologías, como tumores benignos y malignos, fibromialgia e hiperostosis esquelética idiopática difusa (DISH), que en general se presenta en hombres, con formación de grandes osteofitos en distintas partes del cuerpo, entre otras.
Tabla II. Composición de casos con diagnóstico erróneo de PEP.

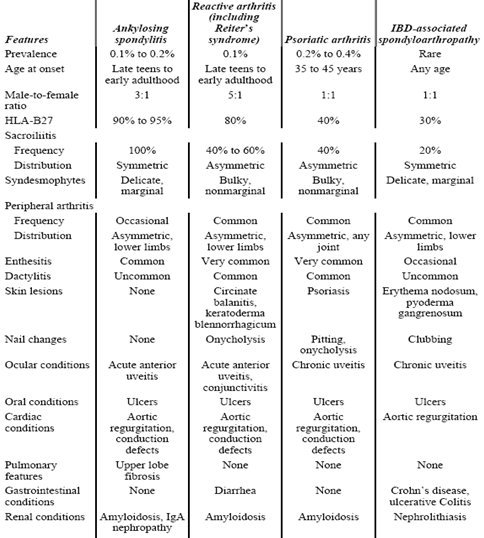 Tabla I. Características comunes de las pelviespondilopatías (PEP).
Tabla I. Características comunes de las pelviespondilopatías (PEP).

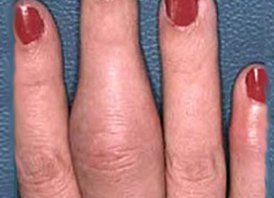 Figura 1. Dactilitis en paciente con PEP.
Figura 1. Dactilitis en paciente con PEP.

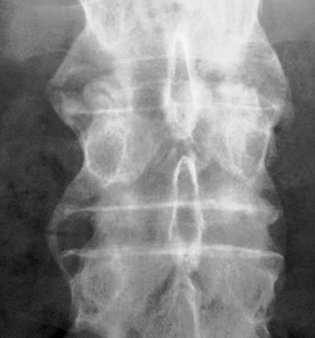 Figura 2. Sindesmofitos y pérdida de espacio articular en radiografía de columna lumbar.
Figura 2. Sindesmofitos y pérdida de espacio articular en radiografía de columna lumbar.

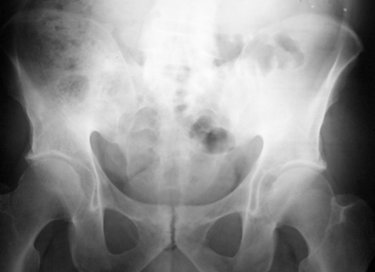 Figura 3. Fusión de las articulaciones sacroilíacas debido a espondilitis anquilosante.
Figura 3. Fusión de las articulaciones sacroilíacas debido a espondilitis anquilosante.

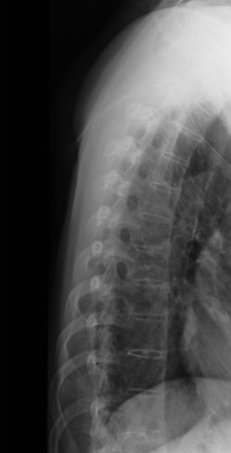 Figura 4. Columna vertebral en caña de bambú. Se aprecian múltiples sindesmofitos y pérdida de forma bicóncava de cuerpos vertebrales.
Figura 4. Columna vertebral en caña de bambú. Se aprecian múltiples sindesmofitos y pérdida de forma bicóncava de cuerpos vertebrales.

 Tabla II. Composición de casos con diagnóstico erróneo de PEP.
Tabla II. Composición de casos con diagnóstico erróneo de PEP.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es una transcripción editada de una conferencia dictada en el Curso de Educación Continua Actualización en Medicina Interna 2009, organizado por el Departamento de Medicina del Hospital Clínico de la Universidad de Chile y realizado entre el 29 de mayo y el 26 de septiembre de 2009. Su directora es la Dra. María Eugenia Sanhueza.
 Autora:
Lilian Soto Sáez[1]
Autora:
Lilian Soto Sáez[1]

Citación: Soto L. Approach to inflammatory back pain. Medwave 2009 Sep;9(9):e4147 doi: 10.5867/medwave.2009.09.4147
Fecha de publicación: 1/9/2009

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Wilson JF. In the clinic. Low back pain. Ann Intern Med. 2008 May 6;148(9):ITC5-1-ITC5-16. | PubMed |
Wilson JF. In the clinic. Low back pain. Ann Intern Med. 2008 May 6;148(9):ITC5-1-ITC5-16. | PubMed | Raspe H. Management of chronic low back pain in 2007-2008. Curr Opin Rheumatol. 2008 May;20(3):276-81. | CrossRef | PubMed |
Raspe H. Management of chronic low back pain in 2007-2008. Curr Opin Rheumatol. 2008 May;20(3):276-81. | CrossRef | PubMed | Kochen MM, Blozik E, Scherer M, Chenot JF. Imaging for low-back pain. Lancet. 2009 Feb 7;373(9662):436-7. | CrossRef | PubMed |
Kochen MM, Blozik E, Scherer M, Chenot JF. Imaging for low-back pain. Lancet. 2009 Feb 7;373(9662):436-7. | CrossRef | PubMed | Rubinstein SM, van Tulder M. A best-evidence review of diagnostic procedures for neck and low-back pain. Best Pract Res Clin Rheumatol. 2008 Jun;22(3):471-82. | CrossRef | PubMed |
Rubinstein SM, van Tulder M. A best-evidence review of diagnostic procedures for neck and low-back pain. Best Pract Res Clin Rheumatol. 2008 Jun;22(3):471-82. | CrossRef | PubMed | van Tulder M, Koes B, Bombardier C. Low back pain. Best Pract Res Clin Rheumatol. 2002 Dec;16(5):761-75. | CrossRef | PubMed |
van Tulder M, Koes B, Bombardier C. Low back pain. Best Pract Res Clin Rheumatol. 2002 Dec;16(5):761-75. | CrossRef | PubMed | Kataria RK, Brent LH. Spondyloarthropathies. Am Fam Physician. 2004 Jun 15;69(12):2853-60. | PubMed |
Kataria RK, Brent LH. Spondyloarthropathies. Am Fam Physician. 2004 Jun 15;69(12):2853-60. | PubMed |