Este texto completo es una transcripción editada de una conferencia dictada en el Curso CEDIP 2007 AUGE Perinatal y Ginecológico, organizado por el Centro de Diagnóstico e Investigaciones Perinatales, Hospital Sótero del Río, Universidad Católica de Chile, durante los días 23, 24 y 25 de Agosto de 2007, cuyos directores fueron los doctores Rogelio González, Ricardo Gómez, Juan Andrés Ortiz e Iván Rojas.
La distocia placentaria incluye las siguientes condiciones: placenta previa, placenta acreta, desprendimiento placentario e inserción anómala del cordón.
En la Fig. 1 se observa todo un lecho placentario y una placenta que cubre el orificio interno cervical; además tiene características que hacen sospechar acretismo, por su textura.
Figura 1. Placenta previa: el órgano cubre el orificio interno cervical.
Hay distintos tipos de placenta previa y cada uno de ellos tiene distinto impacto clínico. Así, la placenta previa puede ser: completa, parcial, marginal o de inserción baja; en todos los casos, la placenta está cubriendo el orificio interno del cuello uterino y es una condición potencialmente letal, por lo tanto, la velocidad y criterio con que se haga el diagnóstico van a ser fundamentales para obtener buenos resultados y evitar complicaciones. Esta condición produce hemorragias graves, tanto en el momento previo al nacimiento como en el puerperio inmediato y se debe recordar que tiene cierto grado de asociación con acretismo.
La placenta previa se presenta en 0,33% de los partos, pero esta tasa va en aumento debido al aumento del número de cesáreas, de hecho, se presenta hasta en 10% de las pacientes con más de cuatro cesáreas. Los factores de riesgo para placenta previa son:
La Tabla 1 muestra el impacto que tiene la cesárea sobre la incidencia de placenta previa. Se observa como de una incidencia de 0,3% en pacientes sin antecedente de cesárea, se llega a tasas de hasta 10% en pacientes con 4 cesáreas. También se aprecia cómo aumenta la incidencia de acretismo en relación con el aumento de la incidencia de cesárea y de placenta previa.
Tabla I. Relación entre placentación anormal y número de cesáreas previas.
La placenta previa se manifiesta habitualmente por hemorragia silenciosa en 70-80% de los casos, pero en 20% de ellos produce sólo contracciones uterinas, sin metrorragia. La ecografía transvaginal tiene buen rendimiento, con 90% de precisión, pero sólo en el tercer trimestre del embarazo; entre las 22 y 24 semanas la tasa de falsos positivos puede llegar hasta 90%, ya que todavía existe la posibilidad de transformación del segmento inferior. Por lo tanto, en toda paciente en que se haya encontrado una placenta de inserción baja durante el segundo trimestre se deberá confirmar el diagnóstico en el tercer trimestre, período en el cual es mucho menos probable que la placenta migre.
Si bien la ecografía es el método diagnóstico de elección, en pacientes obesas o en placentas previas de ubicación posterior su rendimiento es menor; en estos casos, la resonancia magnética (RM) es una buena alternativa en aquellos centros donde esté disponible. En la Fig. 2. se presenta una vista sagital T2-w de una mujer embarazada, que muestra la placenta previa (flecha) y una vista coronal del feto.
Figura 2. Utilidad de la RM en el diagnóstico de placenta previa.
La placenta previa es una condición que incrementa significativamente la mortalidad perinatal, debido a las complicaciones asociadas: hemorragia, desprendimiento placentario, malformaciones congénitas, parto prematuro y presentación distócica.
El manejo de la placenta previa puede ser ambulatorio, cuando la paciente no presenta ningún tipo de síntomas. Si presenta hemorragia se debe hospitalizar, porque no se puede predecir el desenlace del cuadro, pero esto depende del volumen del sangrado, de la cercanía y acceso al hospital y de la presencia de otras patologías agregadas, como rotura prematura de membranas, síndrome hipertensivo, embarazo múltiple o sangrado iterativo. Es importante tener claro que 60% de las pacientes que han sangrado lo harán nuevamente, por lo tanto es razonable hacer una hospitalización transitoria ante el primer sangrado hasta que se demuestre que la hemorragia es autolimitada, que la paciente se encuentra compensada y que tiene fácil acceso al hospital ante una eventual nueva contingencia. Si la hemorragia se vuelve a presentar, la paciente se deberá hospitalizar hasta que su cuadro se resuelva.
Es muy importante mantener a la paciente con placenta previa en las mejores condiciones posibles para enfrentar el parto, por lo tanto se debe mantener un hematocrito adecuado, mayor de 30%, favorecer la maduración pulmonar, preparar transfusiones autólogas, con sangre de la propia madre y, en caso de madre Rh (-), disponer de inmunoglobulina. Es discutible el uso de tocolíticos, ya que tienen muchos factores de riesgo.
La vía de interrupción siempre deberá ser por cesárea. Si el cuadro se presenta en forma tardía, lo ideal es interrumpir el embarazo alrededor de las 36 semanas, verificando que el líquido amniótico esté maduro. Sin embargo, mientras más se anticipe la intervención a la contingencia de la hemorragia mejor es el pronóstico, por lo tanto hoy en día hay consenso en que, frente a una placenta previa oligosintomática, asociada o no a acretismo, se debe resolver la situación, previa estimulación de la maduración pulmonar con corticoides, alrededor de las 34 semanas de gestación. La técnica quirúrgica incluye una incisión supraplacentaria, que en muchos casos será corporal, y por lo tanto, más compleja; también se debe considerar que la extracción fetal tendrá más dificultades. Es muy importante tomar medidas para hacer frente a una hemorragia masiva, de modo que el banco de sangre debe estar preparado para esta eventualidad. En pacientes con diagnóstico prenatal de acretismo, es muy probable que sea necesario combinar la cesárea con una histerectomía contemporánea (80% de los casos). El eco doppler tiene casi 100% de sensibilidad para el diagnóstico en estos casos, pero en pacientes obesas o con placenta de ubicación posterior la resonancia magnética es una buena alternativa si la ecografía es insuficiente. En la figura 3 se resume el manejo descrito.
Figura 3. Manejo de placenta previa.
La placenta acreta se produce por ausencia total o parcial de la decidua basal, debido a desarrollo imperfecto de la membrana de Nitabuch. Su importancia está dada porque en 40% de los casos se asocia a hemorragia con riesgo vital. Se puede presentar en úteros sin cicatrices previas, lo que ocurre en 0,26% de los casos, mientras que en úteros con cuatro cesáreas el riesgo de esta condición es de 10%.
El diagnóstico de placenta acreta se puede confirmar mediante eco doppler, en el que se observa la imagen característica de queso suizo, tal como se muestra en la Fig. 4, en la que también es posible apreciar la deformidad del tabique úterovesical.
Los factores de riesgo para placenta acreta son los mismos que para placenta previa: cesárea anterior, placenta previa (10% de las acretas son placentas previas y 1 a 9% de las previas son acretas), edad materna sobre 35 años y gran multiparidad. También influyen otros factores, como: antecedentes de rotura uterina previa, miomectomía previa, cirugía uterina, mioma submucoso, Asherman, periodo intergenésico corto y sexo femenino.
El apoyo de la resonancia magnética (RM) puede ser muy importante, en especial ante la sospecha de placenta percreta con invasión vesical, que se caracteriza por un alto grado de letalidad y secuelas, por lo que se requiere de un equipo multidisciplinario para resolver la condición (Fig. 5).
Entre las complicaciones maternas de la placenta acreta están la anemia y la coagulación intravascular diseminada (CID).
El manejo de la placenta acreta incluye una hospitalización oportuna y las mismas medidas mencionadas para la placenta previa, con evaluación fetal, evaluación materna (anemia, coagulación) y adecuada reposición de volumen. Frente a placenta previa o acreta siempre se debe proceder a la interrupción del embarazo, a menos que la paciente logre una situación de estabilidad, se compruebe el bienestar fetal y el embarazo sea menor de 34 semanas.
El desprendimiento placentario se asocia a hemorragia de la decidua basal; se produce en 1% de los embarazos y su etiología no se conoce claramente. Aumenta el riesgo de parto prematuro, mortinato y recién nacido pequeño para la edad gestacional e implica riesgo materno secundario a complicaciones como sangrado masivo, CID y falla renal.
En 20% de los casos de desprendimiento de placenta no hay sangrado, sólo contracciones uterinas, incluso sin cambios en la coloración del líquido amniótico, lo que no descarta el diagnóstico, por lo que siempre se debe tener presente. Cuando existe, la hemorragia puede ser leve (40% de los casos), que no produce secuelas feto/maternas; moderada (45% de los casos), que se asocia a compromiso hemodinámico materno y compromiso de la frecuencia cardíaca fetal; o grave (15% de los casos), con shock materno y muerte fetal. El riesgo fetal está dado por el compromiso de la perfusión placentaria y la contractura uterina y se puede manifestar por secuelas neurológicas neonatales.
El diagnóstico desprendimiento prematuro de placenta normoinserta (DPPNI) se basa en la presencia de hemorragia, dolor abdominal y contracciones uterinas o hipertonicidad. Las imágenes, en especial la ecografía, pueden apoyar el diagnóstico, pero aun en las mejores manos su rendimiento es de alrededor de 50%, por lo tanto, el diagnóstico se basa en la evidencia clínica y en la experiencia del médico. En la Fig. 6 se muestran imágenes características de desprendimiento placentario.
Figura 6. Imágenes ecográficas características de desprendimiento placentario.
La conducta terapéutica es similar a la que se adopta en las otras distocias placentarias: estabilización materna, especialmente cardiopulmonar, evaluación fetal y del estado de la coagulación. Recordar no confiar en la ecografía. La conducta ante casos no graves depende de la edad gestacional y en general se debe determinar rápidamente la vía del parto según la condición fetal y el avance del trabajo de parto.
El desprendimiento placentario es más frecuente en presencia de factores como: episodio previo, edad materna avanzada, multiparidad, tabaquismo, condición socioeconómica baja, embarazo múltiple, síndrome hipertensivo, rotura prematura de membranas, oligoamnios, infección intrauterina y miomas. Además, se ha descrito que esta condición aumentaría en presencia de diabetes gestacional, parto prematuro, cordón umbilical corto e inserción velamentosa.
En cuanto a la vía del parto, la única opción para un parto vaginal es la asociación de desprendimiento placentario con muerte fetal o bien, que el desprendimiento ocurra cerca del período expulsivo, de modo que sea más rápido resolver el parto por vía vaginal que por cesárea. En todos los demás casos la vía de elección es la cesárea.
La metrorragia se debe detectar a tiempo en población de riesgo, mediante ecografías seriadas desde el segundo trimestre del embarazo. Se debe buscar la etiología ante cualquier sangrado, aunque sea leve, hospitalizar en caso de hemorragia y administrar inmunoglobulina en caso de paciente Rh (-).
La metrorragia obliga a hospitalizar a la paciente durante el tiempo que sea necesario para reponer la pérdida de volumen, que puede ser masiva. Para esto es fundamental contar con buenas vías venosas y un equipo multidisciplinario que incluya a un cirujano experimentado, ya que no siempre lo ideal es una mera histerectomía, aunque incluso este procedimiento se puede transformar en un problema si el cirujano no tiene suficiente destreza. El tipo de cirugía que se lleve a cabo va a depender de la paridad y la evolución y se debe manejar las opciones disponibles, sin dejar de recordar que se puede presentar un trastorno de la coagulación. Las opciones terapéuticas disponibles para el manejo de la metrorragia incluyen procedimientos invasivos y médicos.
Los procedimientos invasivos para el manejo de la metrorragia son los siguientes:
En conjunto con lo anterior es necesario entregar un apoyo médico óptimo, contemplando la hemodilución normovolémica preoperatoria, metodología que permite resultados muy favorables. Estas pacientes requerirán de cuidados intensivos. La administración de volumen, en forma de coloides, cristaloides, plasma fresco, crioprecipitado, plaquetas y sangre calentada (GRC) hace que sea indispensable contar con al menos dos vías venosas gruesas; además se deberá controlar diuresis, administrar oxígeno, hacer monitoreo central, mantener una línea arterial y controlar la coagulación. Es fundamental prevenir y tratar complicaciones a corto y mediano plazo, como la trombosis venosa profunda.
La inserción anómala del cordón umbilical puede ser de tres tipos:
La incidencia de vasa previa es baja, pero tiene alta letalidad, mayor de 60% sin diagnóstico, de modo que es fundamental prevenirla. En toda paciente en la que se detecte una placenta de inserción baja, bilobar o succenturiata durante el control del embarazo se debe hacer una ecografía transvaginal, con la cual se detectará esta anomalía; el no pensar en ella supone un alto riesgo vital para el feto (Fig. 7).
Figura 7. Inserción anómala de cordón: esquema e imagen en eco doppler de vasa previa.
El problema de las distocias placentarias va a aumentar cada vez más en Chile, en forma paralela al aumento de la tasa de cesáreas, que en la actualidad alcanza casi a 40%, tanto por el impacto de esta práctica en el sector privado, donde la cifra puede llegar hasta 70%, como en el sector público.
Para enfrentar esta situación se deben considerar las siguientes medidas:
El arte obstétrico, hoy en día, está sufriendo el impacto de un elemento que en el hemisferio norte ha adquirido mucha fuerza y en nuestro medio se está introduciendo cada día más: el aspecto médico legal; de hecho, la gineco-obstetricia es una de las especialidades más riesgosas desde el punto de vista de las demandas.
Por otra parte, la sociedad no acepta un mal resultado de un embarazo. En todos los estratos socioeconómicos se da por hecho que un mal resultado es consecuencia de una negligencia médica, lo que implica que el médico afectado debe preparar todo un proceso de defensa.
Otro elemento moderno es el incremento de la presión laboral, que también influye en las conductas, ya que cada día hay más médicos y mayor competitividad; la tasa de cesáreas a nivel nacional es claro reflejo de aquello y no tiene ninguna relación con la salud de las pacientes.
Lo anterior tiene un fuerte impacto en la formación clínica y el sector público, responsable en gran parte de la formación de pre y postgrado, dispone de una dotación médica cada vez menor para realizar la labor académica.
El aumento de la edad materna y la disminución de la tasa de natalidad también contribuyen a hacer el panorama aún más complejo.

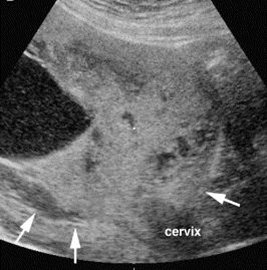 Figura 1. Placenta previa: el órgano cubre el orificio interno cervical.
Figura 1. Placenta previa: el órgano cubre el orificio interno cervical.

 Tabla I. Relación entre placentación anormal y número de cesáreas previas.
Tabla I. Relación entre placentación anormal y número de cesáreas previas.

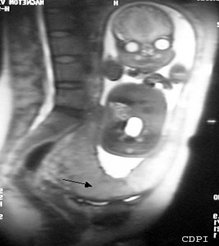 Figura 2. Utilidad de la RM en el diagnóstico de placenta previa.
Figura 2. Utilidad de la RM en el diagnóstico de placenta previa.

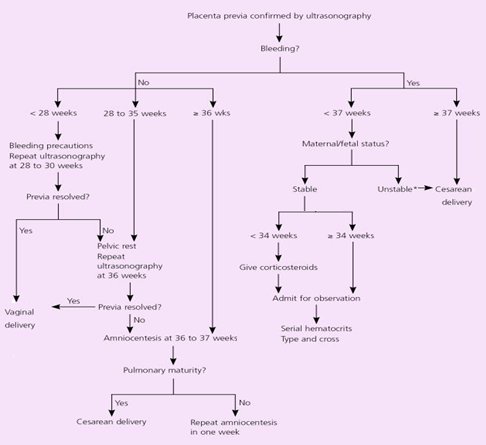 Figura 3. Manejo de placenta previa.
Figura 3. Manejo de placenta previa.

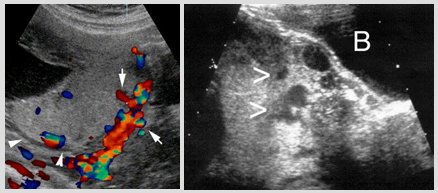 Figura 4. Eco doppler en placenta acreta: imagen característica de queso suizo y deformidad del tabique uterovesical.
Figura 4. Eco doppler en placenta acreta: imagen característica de queso suizo y deformidad del tabique uterovesical.

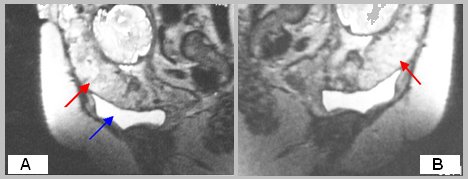 Figura 5. RM en placenta percreta. Vista sagital T2 de placenta percreta (flecha roja) y vejiga materna (flecha azul). Cortesía Dr. Pascale Sonigo, París.
Figura 5. RM en placenta percreta. Vista sagital T2 de placenta percreta (flecha roja) y vejiga materna (flecha azul). Cortesía Dr. Pascale Sonigo, París.

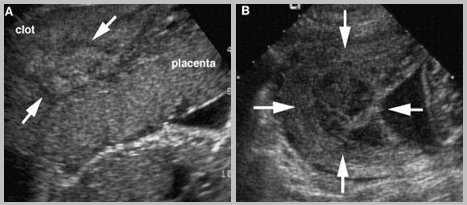 Figura 6. Imágenes ecográficas características de desprendimiento placentario.
Figura 6. Imágenes ecográficas características de desprendimiento placentario.

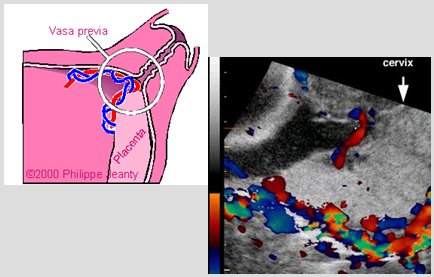 Figura 7. Inserción anómala de cordón: esquema e imagen en eco doppler de vasa previa.
Figura 7. Inserción anómala de cordón: esquema e imagen en eco doppler de vasa previa.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es una transcripción editada de una conferencia dictada en el Curso CEDIP 2007 AUGE Perinatal y Ginecológico, organizado por el Centro de Diagnóstico e Investigaciones Perinatales, Hospital Sótero del Río, Universidad Católica de Chile, durante los días 23, 24 y 25 de Agosto de 2007, cuyos directores fueron los doctores Rogelio González, Ricardo Gómez, Juan Andrés Ortiz e Iván Rojas.
 Expositor:
Carlos Schnapp[1]
Expositor:
Carlos Schnapp[1]

Citación: Schnapp C. Management of untimely delivery dystocia: placental dystocias. Medwave 2008 sep;8(8):e1655 doi: 10.5867/medwave.2008.08.1655
Fecha de publicación: 1/9/2008

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Nombre/name: Sandra Donoso
Fecha/date: 2008-09-24 16:37:46
Comentario/comment:
InteresantÃsimo tema.
Para comentar debe iniciar sesión