 Para Descargar PDF debe Abrir sesión.
Para Descargar PDF debe Abrir sesión.
Este texto completo es una transcripción editada de la conferencia que se dictó en el XLVIII Congreso Chileno de Pediatría realizado en Viña del Mar entre el 26 y el 29 de Noviembre de 2008. El congreso fue organizado por la Sociedad Chilena de Pediatría bajo la presidencia de la Dra. Lidya Tellerías C.
El asma bronquial es la enfermedad crónica más frecuente de la infancia; sin embargo, a pesar de que su prevalencia está aumentando en todo el mundo y en la actualidad se dispone de potentes elementos terapéuticos para su manejo, sigue siendo una enfermedad subdiagnosticada y subtratada. Se sabe que entre 50% y 80% de los niños asmáticos inicia sus síntomas antes de los cinco años de edad, pero a esa edad es difícil obtener parámetros objetivos para confirmar el diagnóstico. También se sabe que las enfermedades respiratorias agudas virales (IRA) son el factor desencadenante más importante del asma bronquial (1).
En niños mayores la posibilidad de hacer exámenes de función pulmonar aumenta las posibilidades de establecer el diagnóstico de asma con certeza; sin embargo el pilar fundamental del diagnóstico es la historia clínica, especialmente la anamnesis. El asma es una de las enfermedades que recuerda a los médicos la importancia de los elementos clínicos en el reconocimento del paciente; la presencia de síntomas recurrentes de tos, sibilancias, episodios de dificultad respiratoria u opresión torácica y reagudizaciones provocadas por factores desencadenantes, sugieren fuertemente el diagnóstico (2).
La definición clásica del asma establece que es una enfermedad crónica de la vía aérea que se caracteriza por síntomas variables y recurrentes, obstrucción al flujo aéreo, hiperreactividad bronquial y un proceso inflamatorio de base; la interacción de estos componentes genera el cuadro clínico, la gravedad de la enfermedad y la respuesta al tratamiento (3). Otra definición señala que el asma es una enfermedad inflamatoria heterogénea, con distintos fenotipos y expresión clínica variable dependiendo de factores como edad, sexo, antecedentes genéticos y exposición ambiental, todos los cuales desencadenan cuadros obstructivos de la vía aérea. Finalmente, Warner establece una definición más aplicable al lactante y preescolar, en los cuales se caracteriza por sibilancias y tos recurrente o persistente en una situación en que el asma es probable y se han descartado otras enfermedades menos frecuentes (4).
La carga genética del individuo interactúa con el ambiente para determinar la expresión de los elementos propios del asma: síntomas, hiperreactividad bronquial e inflamación. La correlación que existe entre la hiperreactividad bronquial y los síntomas es clara y se sabe que la reactividad bronquial del ser humano se expresa con mayor fuerza en los extremos de la vida, lo que explica que niños pequeños y adultos mayores consulten en forma masiva por problemas respiratorios en épocas de invierno. También hay fuerte evidencia sobre la relación que existe entre hiperreactividad e inflamación. Clínicamente la inflamación y la hiperreactividad se manifiestan por la presencia de factores gatillantes, antecedentes familiares de primer grado y algunos síntomas. Algunos exámenes de apoyo pueden ayudar a confirmar estos elementos.
Frente al asma, el gran desafío para el médico es evitar el error. Si el paciente es portador de asma bronquial y el médico hace el diagnóstico, es un acierto; si el paciente no tiene asma bronquial y determina que no la tiene es un acierto aun mayor, pero en este caso surge la obligación de informar al paciente de que no tiene asma bronquial, sino otra condición incluida dentro de una larga lista de diagnósticos diferenciales. No obstante el médico está expuesto a cometer dos tipos de error: hacer el diagnóstico de asma bronquial cuando no existe y descartar el diagnóstico en un paciente que realmente es asmático; en el primer caso se indicará un tratamiento con corticoides en forma innecesaria y en el segundo se omitirá tratar con corticoides a un paciente que realmente lo requiere. El objetivo fundamental de esta presentación es analizar lo que se puede hacer para minimizar este error.
En los lactantes y preescolares hay pocos elementos objetivos de apoyo para llegar al diagnóstico de asma; de ahí la importancia de los resultados de la cohorte de Tucson, a partir de los cuales se definieron cuatro grupos de lactantes sibilantes. El primero corresponde a los sibilantes transitorios, que son la mayoría, en los cuales las sibilancias son desencadenadas por infecciones respiratorias agudas virales. Estos niños no son asmáticos y tienen con frecuencia antecedente de tabaquismo materno durante la gestación, sexo masculino, hacinamiento y no ser primer hijo; su función pulmonar está disminuida. En la Región Metropolitana de Santiago hay al menos dos centros, el de la Universidad Católica y el de la Universidad de Santiago, con sede en el Hospital El Pino, donde se realiza función pulmonar en lactantes. En un niño varón que ha tenido tres o más episodios de síndrome bronquial obstructivo (SBO) en el primer año de vida, cuya madre fuma y que tiene función pulmonar disminuida, lo más probable es que se trate de un sibilante transitorio y que a los tres o cuatro año deje de sibilar espontáneamente, de modo que en este paciente no se debería realizar intervención terapéutica con corticoides. Los otros fenotipos descritos con base en los resultados de Tucson son los sibilantes persistentes no atópicos y los sibilantes persistentes atópicos (5) (Fig. 1).
Figura 1. Fenotipos del asma infantil.
Recientemente se ha agregado un cuarto fenotipo, descrito por el Profesor Castro Rodríguez, que es el asma de aparición tardía relacionada con obesidad. Las características de los primeros tres fenotipos se resumen en la Tabla I; destaca el persistente atópico que se caracteriza por presencia de antecedentes familiares, función pulmonar al nacer normal y elementos propios de la hiperreactividad bronquial, entre ellos la variabilidad del PEF (Tabla I).
Tabla I. Características de los fenotipos del asma infantil.
En el lactante y preescolar, además de tratar de determinar a qué fenotipo pertenece el paciente se debe descartar las causas secundarias de sibilancias, que se encuentran en alrededor de 10 a 15% de los lactantes que presentan este problema; algunas se pueden manifestar en el recién nacido, como las anomalías congénitas, las anomalías vasculares y la malformación adenomatoidea quística. Otras causas secundarias son: enfermedad pulmonar crónica, cardiopatía congénita, fístula traqueoesofágica, traqueobroncomalacia, masas mediastínicas, fibrosis quística, cuerpo extraño, síndrome aspirativo, disquinesia ciliar e inmunodeficiencias.
El diagnóstico diferencial requiere una muy buena historia clínica o anamnesis y un estudio funcional básico; en el examen físico la mayoría de las veces no se encuentra nada, pero el hallazgo de ciertos signos puede orientar a la presencia de una condición distinta al asma, como el hipocratismo digital y la desnutrición. Los estudios para determinar la presencia de inflamación e hiperreactividad bronquial y algunos estudios complementarios pueden ser útiles en el mismo sentido: sirven más para confirmar un diagnóstico distinto al de asma bronquial que para certificar ésta. Finamente, además del diagnóstico clínico y funcional es obligatorio hacer el diagnóstico de calidad de vida, tanto en del paciente como de su madre y su familia, que por lo general está profundamente afectada por esta condición crónica, permanente, que no mejora pese a todos sus esfuerzos y muchas veces afecta la autoestima de estos niños al llegar a la edad preescolar.
La historia clínica, como ya se dijo, es el pilar fundamental del diagnóstico. En los lactantes se debe buscar claves que sugieran causas secundarias; en niños mayores se debe preguntar por crisis recurrentes de tos, disnea, opresión torácica, sibilancias, estacionalidad de los síntomas, síntomas nocturnos asociados con el ejercicio, relación con desencadenantes, ausencia escolar y necesidad de consultas de urgencia, así como antecedentes de atopia. Es importante especificar las características de los síntomas: en el caso de la tos, si se presenta con el ejercicio y si es nocturna, permanente o si aparece en algunas épocas del año. Si es una tos crónica seguramente hay un proceso inflamatorio de algún tiempo de evolución que se exacerba cuando alguien fuma en la casa y seguramente hay hiperreactividad bronquial, por lo tanto es probable que el paciente tenga marcadores de inflamación y test de matacolina positivo. Se debe especificar el inicio de los síntomas, duración, variación durante el día, efecto sobre el sueño y actividades, eventos desencadenantes, así como la presencia de enfermedades asociadas como rinitis, eczema, sinusitis y alergias. Asimismo se debe obtener la historia detallada de los tratamientos previos.
La historia clínica es tan importante que sobre su base se han diseñado indicadores predictivos de la probabilidad del individuo de ser asmático que se han aplicado en grandes estudios, como el ISAAC (The Internacional Study of Asthma and Allergies in Childhood), en el cual han participado los grupos chilenos de Calvo, Sánchez en la Universidad Católica, Amarales en Punta Arenas y Mallol, en el Hospital El Pino de Santiago; en este estudio se utilizó por primera vez un instrumento estandarizado, en forma de cuestionario y video-cuestionario, para recoger datos sobre síntomas de asma en todo el mundo, con base en las preguntas más significativas para considerar el diagnóstico de asma en estudios epidemiológicos, tal como se muestra en la Fig. 2.
En el mayor de seis años la marca del asma son los episodios recurrentes de tos y sibilancias “bronquitis” a menudos asociados con síntomas de la vía aérea alta “rinitis”. La marca del asma es la repetición de los síntomas respiratorios catalogada de diversaas maneras: bronquitis recurrentes, bronquitis obstructiva recidivante, “neumonitis”, neumonias o bronconeumonias; asimismo, la tos crónica puede ser un equivalente asmático.
En el lactante, las claves que entrega la historia clínica pueden orientar hacia causas secundarias, cosa muy importante porque si se trata de una fibrosis quística o alguna condición inmunológica el retraso en el diagnóstico puede ser fatal para el paciente. Si los episodios recurrentes de sibilancia se asocian a diarrea crónica o desnutrición se debe solicitar electrolitos en sudor; si se trata de un episodio de inicio súbito en un preescolar previamente sano se debe pensar en aspiración de cuerpo extraño; si la madre fue fumadora en el embarazo podría ser un sibilante transitorio; si se asocia a bronconeumonias a repetición se debe descartar inmunodeficiencias y si la bronconeumonia tiene siempre la misma ubicación se debe estudiar una posible malformación congénita; si hay un efecto paradojal del salbutamol puede haber una broncomalacia y si hay antecedentes de uso de oxígeno y ventilación mecánica debido a prematurez es probable que se trate de una enfermedad pulmonar crónica del recién nacido. Frente a un recién nacido de tres semanas de vida que está empezando a sibilar y tiene una conjuntivitis se deberá pensar en una clamidia. A continuación se resume los posibles diagnósticos que sugiere cada hecho de la historia y la sintomatología.
No existen indicadores genéticos o bioquímicos precoces, pero sí se han desarrollado indicadores clínicos como el índice predictivo de asma (IPA) de Castro Rodríguez, que entrega la probabilidad de tener asma a la edad de seis a trece años; este índice considera como criterios mayores asma paterno y eczema y como criterios menores a la rinitis alérgica, las sibilancias sin infección respiratoria aguda y la eosinifilia mayor de 4% se destaca el hecho de que el valor predictivo positivo no es alto (47%), pero el valor predictivo positivo sí lo es (91%), es decir, tiene baja sensibilidad y alta especificidad. En otras palabras, la probabilidad de que un niño con IPA negativo no tenga asma en la edad escolar es muy alta (6).
El examen físico puede ser normal en los períodos intercrisis y muy rico en signología durante los episodios, con signos de disnea, limitación del flujo (sibilancias) e hiperinsuflación. Se debe prestar especial atención a los indicadores de atopia, rinitis y sinusitis. Finalmente, se debe buscar activamente la presencia de signos extrapulmonares que sugieran el diagnóstico de una condición distinta a la de asma bronquial, como la desnutrición y el hipocratismo digital.
Siempre que sea posible se debe objetivar el diagnóstico de asma mediante pruebas de función respiratoria que demuestren la obstrucción al flujo bronquial y el carácter reversible de la misma. Para ello se dispone de una amplia gama de posibilidades, algunas de las cuales se pueden realizar en los consultorios:
La flujometría es fácil de aplicar: sólo se necesita un flujómetro y la cartilla de Godfrey; permite determinar el flujo espiratorio máximo (FEM), que depende del diámetro de la vía aérea y de la presión transpulmonar que genera la maniobra, la cual requiere entrenamiento para que se realice en forma correcta y se obtengan realmente los flujos espiratorios máximos (Fig. 3).
Figura 3. Flujómetro mini-Wright y cartilla de Godfrey.
Además la flujometría permite hacer un test de reversibilidad en la misma consulta: se registra la mejor de tres maniobras en el paciente entrenado, luego se administra al paciente dos puff de salbutamol, se espera dos minutos y se repite la flujometría; si cambia al menos 15%, hay reversibilidad. En un paciente con historia de cuadros bronquiales repetitivos la reversibilidad positiva es muy sugerente de asma, porque tiene una fuerte relación con el VEF1, que es el gold standard dentro de las pruebas de función pulmonar. Finalmente la flujometría sirve para hacer el seguimiento del paciente asmático y objetivar la respuesta terapéutica mediante la determinación de la variabilidad entre las mediciones de la mañana y de la tarde; si se logra una variabilidad menor de 20% significa que el paciente está mejor.
La espirometría es importante, pero puede ser normal en el paciente asmático entre las crisis, por lo tanto tiene baja sensibilidad. Entrega información sobre los volúmenes respiratorios: volumen corriente, volumen de reserva inspiratoria, volumen de reserva espiratoria y volumen residual. Si se ejecuta una maniobra de inspiración máxima y espiración forzada y se imprime se puede obtener una curva flujo-volumen, que en el caso especifico del paciente asmático toma una forma cóncava y permite objetivar la obstrucción de la vía aérea. En la siguiente imagen se muestra una curva flujo volumen normal a la izquierda y la curva de un paciente asmático a la derecha, con importante disminución del VEF 25-75; si a este paciente se le administra salbutamol inhalado, se le repite la espirometría y se encuentran cambios significativos, se demostrará que la obstrucción es reversible y de acuerdo a la definición, es muy probable que sea un asmático (Fig. 4).
Figura 4. Curva flujo volumen normal y en paciente asmático.
En el Hospital El Pino, Mallol y su grupo han montado el equipo necesario para obtener curvas flujo-volumen en lactantes mediante el método de compresión torácica rápida (Fig. 5).
Figura 5. Equipo para obtener curvas flujo-volumen en lactantes.
Si la función pulmonar de este lactante está disminuida es posible que se trate de un sibilante transitorio. Si está normal puede ser asmático, pero si no hay reversibilidad es posible que no lo sea y se debe buscar otro diagnóstico.
La medición del óxido nítrico exhalado es uno de los métodos más modernos para determinar inflamación. En la siguiente imagen se muestran los resultados del estudio de Baraldi sobre niveles de óxido nítrico exhalado en lactantes con sibilancias recurrentes en distintas situaciones: exacerbación de la condición obstructiva, después de tratamiento con corticoides y en su primer episodio de sibilancias (8). Se observa claramente la reducción de este marcador después del tratamiento (Fig. 6).
Figura 6. Óxido nítrico exhalado en lactantes con sibilancias recurrentes.
Los estudios complementarios no son necesarios para el diagnóstico de asma, pero ayudan a descartar causas secundarias. Se debe solicitar exámenes de acuerdo a lo que sugiera la historia clínica y el examen físico; no existe un listado de estudios complementarios “de rutina” sino que puede ser necesario cualquiera de los siguientes:
En la siguiente imagen se muestra la radiografía de un paciente asmático, que no tiene alteraciones muy notables; hay cierto aumento de la transparencia, costillas un poco más horizontales que lo habitual, aumento del espacio retrosternal y diafragma algo aplanado, lo que indica que tiene menor contractilidad (Fig. 7).
Figura 7. Radiografía de tórax en un paciente asmático.
En cambio las radiografías de la siguiente figura tienen claras anomalías sugerentes de otro diagnóstico, distinto al de asma. En la superior se observa diferencia en la transparencia de ambos campos, con aumento de volumen en el izquierdo; corresponde a un niño que comenzó súbitamente con dificultad respiratoria y sibilancias, lo que sugiere el diagnóstico de cuerpo extraño. En la inferior parece haber una perfusión disminuida en ambas bases, un tórax de forma especial y una serie de elementos largos de describir, pero sin duda no parece la radiografía de un asma. En estos casos fue útil la fibrobroncoscopía, que demostró la presencia de un cuerpo extraño y un anillo vascular, respectivamente (Fig. 8).
Se ha demostrado que la calidad de vida de las familias de niños con asma se deteriora significativamente (9). En un estudio efectuado en madres de niños con bronquitis obstructivas recurrentes se encontró que estas mujeres despertaban cuatro a cinco veces cada noche en promedio, tenían alteradas sus actividades, cargaban con sentimientos de culpa inducidos por sus familiares a causa de la condición de enfermo del hijo y tenían sensaciones de frustración y enojo. Algunas confesaron que a veces deseaban golpear a sus hijos por ser portadores de esta condición y que detestaban al sistema de salud que les entregaba más y más inhaladores, pero no mejoraba la condición (10).
Es importante recordar los siguientes elementos del diagnóstico diferencial:
Finalmente, una vez que se llega al diagnóstico de asma se debe clasificar al paciente según su gravedad, de lo cual dependerá el tratamiento (Tabla II).
Tabla II. Clasificación del asma según gravedad.

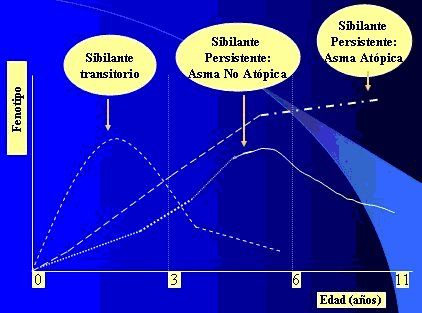 Figura 1. Fenotipos del asma infantil.
Figura 1. Fenotipos del asma infantil.

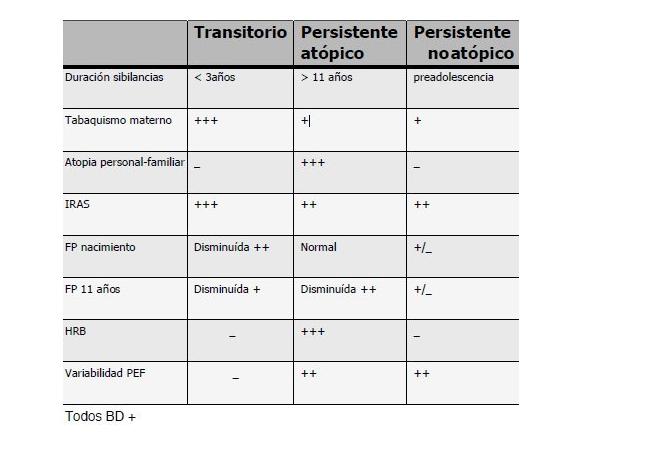 Tabla I. Características de los fenotipos del asma infantil.
Tabla I. Características de los fenotipos del asma infantil.

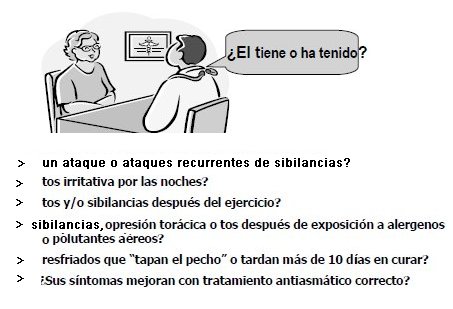 Figura 2. Preguntas más significativas para considerar el diagnóstico de asma en estudios epidemiológicos.
Figura 2. Preguntas más significativas para considerar el diagnóstico de asma en estudios epidemiológicos.

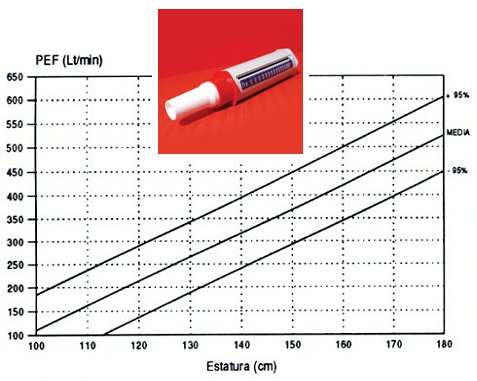 Figura 3. Flujómetro mini-Wright y cartilla de Godfrey.
Figura 3. Flujómetro mini-Wright y cartilla de Godfrey.

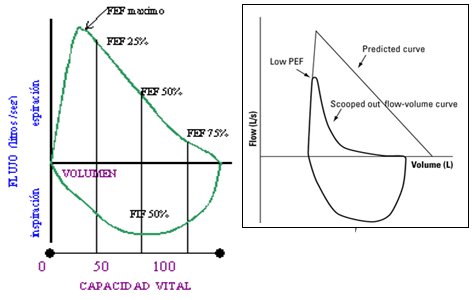 Figura 4. Curva flujo volumen normal y en paciente asmático.
Figura 4. Curva flujo volumen normal y en paciente asmático.

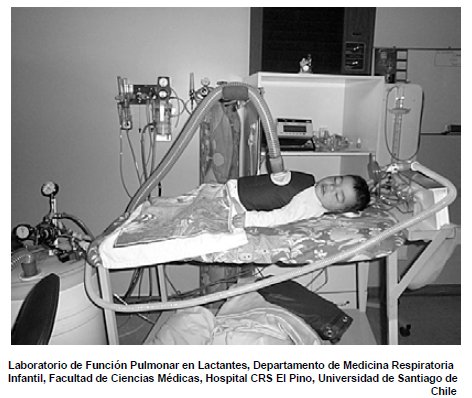 Figura 5. Equipo para obtener curvas flujo-volumen en lactantes.
Figura 5. Equipo para obtener curvas flujo-volumen en lactantes.

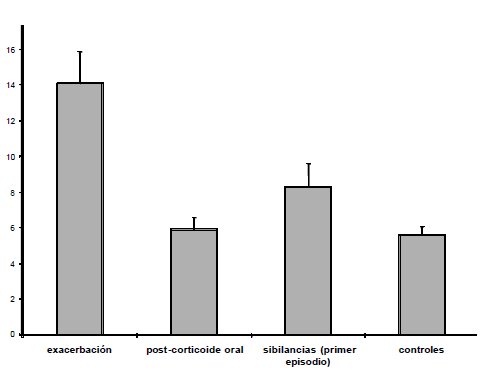 Figura 6. Óxido nítrico exhalado en lactantes con sibilancias recurrentes.
Figura 6. Óxido nítrico exhalado en lactantes con sibilancias recurrentes.

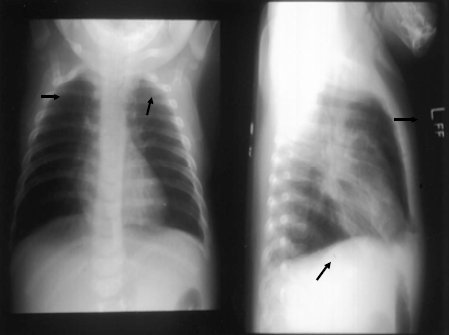 Figura 7. Radiografía de tórax en un paciente asmático.
Figura 7. Radiografía de tórax en un paciente asmático.

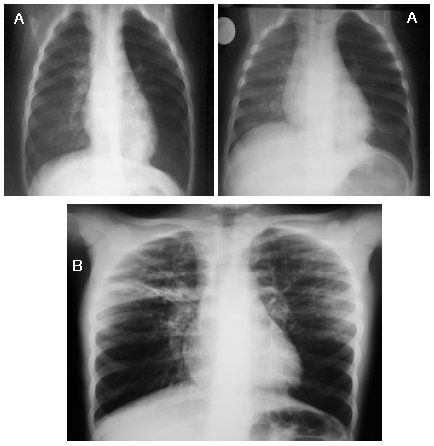 Figura 8. Radiografía de tórax en el diagnóstico diferencial de asma. A: Aspiración de cuerpo extraño. B: Anillo vascular.
Figura 8. Radiografía de tórax en el diagnóstico diferencial de asma. A: Aspiración de cuerpo extraño. B: Anillo vascular.

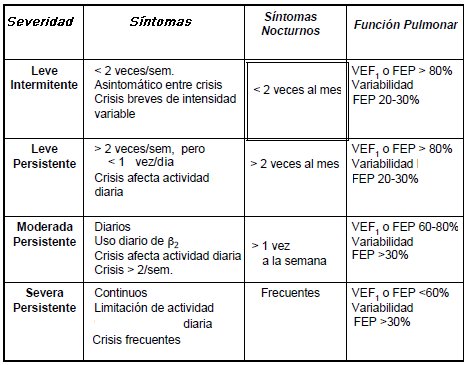 Tabla II. Clasificación del asma según gravedad.
Tabla II. Clasificación del asma según gravedad.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es una transcripción editada de la conferencia que se dictó en el XLVIII Congreso Chileno de Pediatría realizado en Viña del Mar entre el 26 y el 29 de Noviembre de 2008. El congreso fue organizado por la Sociedad Chilena de Pediatría bajo la presidencia de la Dra. Lidya Tellerías C.
 Autor:
Luis Barrueto Céspedes[1]
Autor:
Luis Barrueto Céspedes[1]

Citación: Barrueto L. Bronchial asthma. Medwave 2009 Jul;9(7):e4038 doi: 10.5867/medwave.2009.07.4038
Fecha de publicación: 1/7/2009

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Aún no hay comentarios en este artículo.
Para comentar debe iniciar sesión
 Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
Medwave publica las vistas HTML y descargas PDF por artículo, junto con otras métricas de redes sociales.
 Mallol J, Cortez E, Amarales L, Sánchez I, Calvo M, Soto S, et al. Prevalencia del asma en escolares chilenos. Estudio descriptivo de 24.470 niños. ISAAC-CHILE. Rev Med Chil. 2000 Mar;128(3):279-85. | PubMed |
Mallol J, Cortez E, Amarales L, Sánchez I, Calvo M, Soto S, et al. Prevalencia del asma en escolares chilenos. Estudio descriptivo de 24.470 niños. ISAAC-CHILE. Rev Med Chil. 2000 Mar;128(3):279-85. | PubMed | Kuehni CE, Frey U. Age-related differences in perceived asthma control in childhood: guidelines and reality. Eur Respir J. 2002 Oct;20(4):880-9. | CrossRef | PubMed |
Kuehni CE, Frey U. Age-related differences in perceived asthma control in childhood: guidelines and reality. Eur Respir J. 2002 Oct;20(4):880-9. | CrossRef | PubMed | National Asthma Education and Prevention Program. Expert Panel Report 3 (EPR-3): Guidelines for the Diagnosis and Management of Asthma-Summary Report 2007. J Allergy Clin Immunol. 2007 Nov;120(5 Suppl):S94-138. | CrossRef | PubMed |
National Asthma Education and Prevention Program. Expert Panel Report 3 (EPR-3): Guidelines for the Diagnosis and Management of Asthma-Summary Report 2007. J Allergy Clin Immunol. 2007 Nov;120(5 Suppl):S94-138. | CrossRef | PubMed | Warner JO, Naspitz CK. Third International Pediatric Consensus statement on the management of childhood asthma. International Pediatric Asthma Consensus Group. Pediatr Pulmonol. 1998 Jan;25(1):1-17. | CrossRef | PubMed |
Warner JO, Naspitz CK. Third International Pediatric Consensus statement on the management of childhood asthma. International Pediatric Asthma Consensus Group. Pediatr Pulmonol. 1998 Jan;25(1):1-17. | CrossRef | PubMed | Martinez FD, Wright AL, Taussig LM, Holberg CJ, Halonen M, Morgan WJ. Asthma and wheezing in the first six years of life. The Group Health Medical Associates. N Engl J Med. 1995 Jan 19;332(3):133-8. | CrossRef | PubMed |
Martinez FD, Wright AL, Taussig LM, Holberg CJ, Halonen M, Morgan WJ. Asthma and wheezing in the first six years of life. The Group Health Medical Associates. N Engl J Med. 1995 Jan 19;332(3):133-8. | CrossRef | PubMed | Castro-Rodríguez JA, Holberg CJ, Wright AL, Martinez FD. A clinical index to define risk of asthma in young children with recurrent wheezing. Am J Respir Crit Care Med. 2000 Oct;162(4 Pt 1):1403-6. | PubMed |
Castro-Rodríguez JA, Holberg CJ, Wright AL, Martinez FD. A clinical index to define risk of asthma in young children with recurrent wheezing. Am J Respir Crit Care Med. 2000 Oct;162(4 Pt 1):1403-6. | PubMed | Desager KN, Cauberghs M, Naudts J, van de Woestijne KP. Influence of upper airway shunt on total respiratory impedance in infants. J Appl Physiol. 1999 Sep;87(3):902-9. | PubMed |
Desager KN, Cauberghs M, Naudts J, van de Woestijne KP. Influence of upper airway shunt on total respiratory impedance in infants. J Appl Physiol. 1999 Sep;87(3):902-9. | PubMed | Baraldi E, Dario C, Ongaro R, Scollo M, Azzolin NM, Panza N, et al. Exhaled nitric oxide concentrations during treatment of wheezing exacerbation in infants and young children. Am J Respir Crit Care Med. 1999 Apr;159(4 Pt 1):1284-8. | PubMed |
Baraldi E, Dario C, Ongaro R, Scollo M, Azzolin NM, Panza N, et al. Exhaled nitric oxide concentrations during treatment of wheezing exacerbation in infants and young children. Am J Respir Crit Care Med. 1999 Apr;159(4 Pt 1):1284-8. | PubMed | Juniper EF, Guyatt GH, Feeny DH, Ferrie PJ, Griffith LE, Townsend M. Measuring quality of life in the parents of children with asthma. Qual Life Res. 1996 Feb;5(1):27-34. | CrossRef | PubMed |
Juniper EF, Guyatt GH, Feeny DH, Ferrie PJ, Griffith LE, Townsend M. Measuring quality of life in the parents of children with asthma. Qual Life Res. 1996 Feb;5(1):27-34. | CrossRef | PubMed | Barrueto L, Yáñez M, Gálvez V, Mallol J. Quality of life in mothers of infants with recurrent wheezing. Rev Chil Enf Respir 2004; 20(2):71-75. | Link |
Barrueto L, Yáñez M, Gálvez V, Mallol J. Quality of life in mothers of infants with recurrent wheezing. Rev Chil Enf Respir 2004; 20(2):71-75. | Link |