Key Words: Hospitalization, child, adolescent, psychiatry, prognosis
Ideas clave
|
Introducción
El tratamiento intrahospitalario constituye una parte importante en el manejo y cuidado de los niños con patologías psiquiátricas severas, lo que se condice con un aumento en la tasa de hospitalizaciones psiquiátricas en niños y adolescentes de países desarrollados durante los últimos años[1]. Sin embargo, este proceso suele ser económicamente costoso y no está exento de complicaciones[2],[3]. En cualquier hospitalización, ya sea por causa psiquiátrica o no, hasta 37% de los pacientes puede presentar alguna secuela psicológica, debido a que se trata de una situación altamente estresante para el niño y su familia[4], pudiendo tener incluso consecuencias traumáticas[5],[6].
Durante la hospitalización, los niños habitualmente sufren sentimientos de abandono y experimentan soledad y culpa[5]. En el caso de las hospitalizaciones por causas psicosociales, tales como en sospecha de maltrato y/o abuso sexual, la comprensión de la problemática por parte del niño es aun más compleja[7]. Por lo tanto, el ingreso a estas unidades está reservado para pacientes con síntomas psiquiátricos severos, asociado a lo cual no es infrecuente encontrar contextos psicosociales complejos (red de sostén precaria, ambientes poco protegidos y/o maltrato grave)[8],[9]. Así, deben ser internados casos donde la hospitalización tenga la capacidad de proveer estabilización clínica y una rápida reducción de síntomas y riesgos[10].
Aunque en Chile se ha producido un importante aumento en la disponibilidad de camas hospitalarias para psiquiatría infantil luego de la aparición del Plan de Salud Mental del Ministerio de Salud en el año 2000[11], existe una importante falta de recursos intrahospitalarios para esta población, cuyo modelo es actualmente materia de discusión[12]. Hasta 2007, Chile contaba con siete camas exclusivas para hospitalización psiquiátrica infanto-juvenil[13]. En 2014, se reconocían en el país 10 unidades de corta estadía infanto-juvenil (125 camas). Sin embargo, para esa fecha aún se estimaba la existencia de una brecha de al menos 20 unidades de hospitalización para este grupo etario[11]. En la actualidad, existe un total de 185 camas psiquiátricas para esta población en el país, 42% de ellas en la Región Metropolitana y 21% al interior de hospitales psiquiátricos[14].
Las unidades de hospitalización psiquiátrica infanto-juvenil y su eficacia terapéutica han sido descritas en múltiples estudios internacionales[2]. No obstante, los resultados se han visto limitados principalmente por la falta de medidas estandarizadas y por las dificultades propias de los ensayos clínicos aleatorizados en poblaciones vulnerables[15]. En Latinoamérica los estudios en la temática son escasos, y en el caso particular de Chile, las características de la población hospitalizada y el funcionamiento de los dispositivos han sido descrito sobre todo en unidades que no son parte de la red pública sanitaria, encargada de atender al 74% de la población[16]. A nivel internacional, la investigación en hospitalización psiquiátrica infanto-juvenil es escasa y poco reciente; si bien existen investigaciones que abordan la hospitalización psiquiátrica en población adulta en Chile, en nuestro conocimiento, solo existen tres estudios publicados sobre unidades de hospitalización psiquiátrica infanto-juvenil en el país[9],[17],[18], dos de ellos realizados en la misma unidad[17],[18]. Por lo tanto, es relevante el investigar al respecto.
La Unidad de Corta Estadía Infanto-juvenil del Hospital Psiquiátrico del Salvador de Valparaíso, diseñada para menores de 15 años, comenzó a funcionar en 2014 y dispone de ocho camas[19], observándose que esta unidad posee características que la diferencian de otras descritas en el país. Este artículo presenta una caracterización del perfil sociodemográfico, familiar y clínico de los pacientes de esta unidad. Además, se analizan los factores asociados a la evolución clínica.
Método
Diseño y participantes
Se realizó un estudio transversal que describió el universo de pacientes hospitalizados en la Unidad de Corta Estadía Infanto-juvenil del Hospital Psiquiátrico del Salvador, desde diciembre de 2014 hasta diciembre de 2017, por lo tanto, el muestreo fue no probabilístico. En el caso de los pacientes que han sido hospitalizados en más de una ocasión, se analizó su primera hospitalización.
Recolección de datos
Este estudio fue evaluado y aprobado por el Comité de Ética Científica del Servicio de Salud Valparaíso-San Antonio, con número de acta Nº 051 2017. Los datos se obtuvieron a partir de una base de datos anonimizada, con los datos sociodemográficos y clínicos que son consignados por el equipo de hospitalización. Para evaluar a los pacientes que siguieron en control en el hospital, se les solicitó consentimiento informado a los padres para revisar la ficha clínica. No se efectuaron entrevistas o evaluaciones directas a los participantes.
Los criterios de ingreso al estudio corresponden a los de ingreso a la unidad: pacientes de 15 años o menos, con patología psiquiátrica severa que según el criterio del psiquiatra infanto-juvenil tratante requiere hospitalización para su diagnóstico, manejo psicosocial y/o tratamiento. Además, deben presentar estabilidad desde un punto de vista médico-orgánico. No ingresan pacientes infractores de ley, ya que cuentan con una red especializada para su atención.
Las características clínicas fueron evaluadas de acuerdo con los criterios diagnósticos del Manual Diagnóstico y Estadístico de Trastornos Mentales en su Quinta Versión (DSM-5)[20]. Para el estudio de la disarmonía psicótica, se empleó la Clasificación Francesa de Trastornos Mentales del Niño y del Adolescente (Ítem psicosis precoces – trastornos invasivos del desarrollo)[21].
Se realizó una evaluación de la evolución clínica de los pacientes que continuaron en control en el Hospital Psiquiátrico del Salvador a los tres meses, a los seis meses y luego de un año del egreso hospitalario, mediante la revisión de registros clínicos. Los pacientes fueron categorizados según una evolución clínica “buena”, “regular” o “insatisfactoria” en virtud de los criterios empleados en la unidad hospitalaria. Un paciente con una buena evolución clínica es aquel que respondió a los tratamientos realizados durante la hospitalización y mantiene esta respuesta en el seguimiento, disminuyendo significativamente o dejando de presentar los síntomas que motivaron su ingreso. Un paciente con una evolución clínica regular se caracteriza por mostrar disminución solo de algunos síntomas, lo que aún afecta su funcionalidad, pero no lo suficiente como para requerir una nueva hospitalización. Finalmente, un paciente con una evolución clínica insatisfactoria es aquel que mantiene o ha tenido una recaída de los síntomas que motivaron su ingreso hospitalario, tales como conductas suicidas, abandono escolar u otros lo suficientemente intensos como para solicitar una nueva hospitalización.
Análisis de datos
Para el análisis descriptivo se utilizaron proporciones para variables cualitativas y medias con desviaciones estándar y rangos para variables cuantitativas. Para analizar los factores asociados a la evolución clínica de los participantes, se estimaron Odds ratio con sus respectivos intervalos de confianza al 95%. Los datos se analizaron en el programa estadístico Stata 15 (StataCorp, Texas, Estados Unidos).
Resultados
A continuación, se describe el modo de funcionamiento de la Unidad de Corta Estadía Infanto-juvenil del Hospital Psiquiátrico del Salvador. Luego, se reportan los principales hallazgos según características sociodemográficas, familiares y clínicas de los pacientes, así como los factores asociados a la evolución clínica.
Unidad de Corta Estadía Infanto-juvenil del Psiquiátrico del Salvador
Esta unidad responde a un modelo biopsicosocial multinivel integrado por:
- Un modelo biomédico, liderado principalmente por psiquiatras infanto-juveniles, terapeutas ocupacionales y enfermeras, encargados del diagnóstico de patologías y el cuidado de las diferentes necesidades del paciente.
- Un modelo psicodinámico, liderado por psicólogos y psiquiatras infanto-juveniles, asociado con el proceso de psicodiagnóstico mediante técnicas proyectivas como también intervenciones individuales y grupales. Las perspectivas teóricas usadas enfatizan la teoría del apego de Bowlby[22] y la teoría de la relación diádica y del desarrollo psíquico de Winnicott[23].
- Un modelo ecológico desarrollado por Urie Bronfenbrenner[24], el que conceptualiza que el sujeto es un ser que influencia y es influenciado por su ambiente, lo que queda representado por un gran interés en generar vías de comunicación entre los diferentes actores involucrados en el desarrollo del niño o adolescente: coordinación con colegios, programas de apoyo, familia extendida y terapeutas ambulatorios.
Las fases de hospitalización incluyen[19]:
- Diagnóstico integral.
- Estabilización clínica.
- Preparación del egreso hospitalario (pre-egreso).
- Seguimiento.
Características sociodemográficas
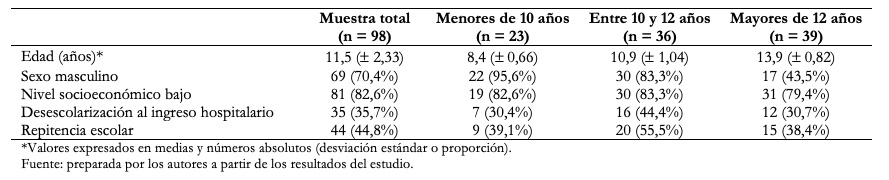
Durante el periodo estudiado ingresaron un total de 98 pacientes, 70,4% hombres (n = 69). El rango de edad fluctúa entre los siete y los 16 años, ya que excepcionalmente se ingresó a un paciente de 16 años con un funcionamiento psicológico infantil, en quienes se considera que la hospitalización en unidades de adulto puede ser riesgosa. La media de edad fue de 11,5 años (desviación estándar de 2,3 años). Los menores de 10 años constituyen el 23,47% (n = 23), de 10 a 12 años el 36,73% (n = 36) y mayores de 12 años el 39,8% (n = 39). Un 82,6% (n = 81) pertenecía al tramo de nivel socioeconómico bajo, equivalente a los grupos E y D de acuerdo con el modelo de clasificación socioeconómica en Chile[21]. Un 35,7% (n = 35) del total estaba fuera del sistema escolar, lográndose la reescolarización durante la hospitalización en 22 casos. La información sociodemográfica se resume en Tabla 1.
Tabla 1. Información sociodemográfica de los participantes.
Características familiares
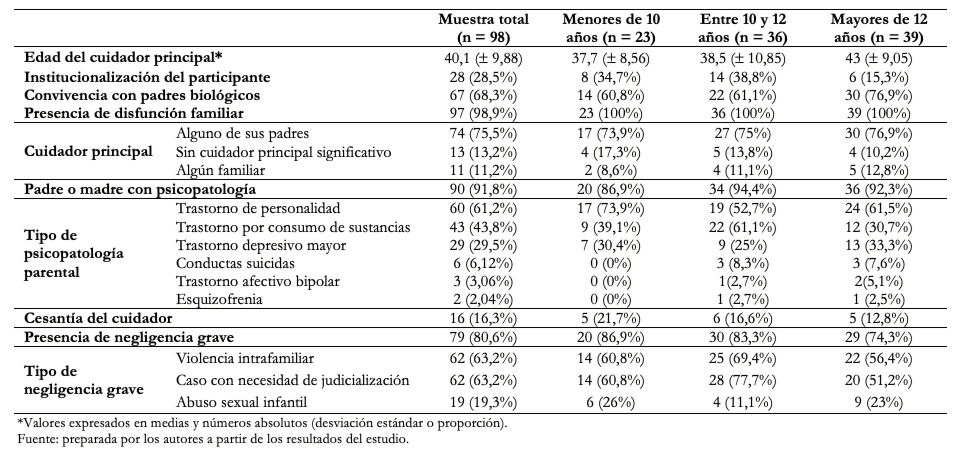
Casi la totalidad de los casos (n = 97) fueron clasificados como pertenecientes a familias con ambientes disfuncionales. El promedio de edad del cuidador principal fue de 40,1 años (desviación estándar de 9,88 años). Un 28,5% (n = 28) de los niños se encontraba institucionalizado al ingreso y, de ellos, un 46,4% (n = 13) no tenía alguna persona que representara a un cuidador significativo que lo visitara durante la hospitalización. El 80,6% de los pacientes presentaba el antecedente de algún tipo de negligencia grave. Un 91,8% de los padres presentaban antecedentes de patología psiquiátrica, donde la más frecuente fue algún trastorno de personalidad. Las características familiares se resumen en Tabla 2.
Tabla 2. Características familiares de los participantes.
Motivos de ingreso y diagnósticos de ingreso y egreso
Un 14,2% (n = 14) de los pacientes ingresaron involuntariamente. El motivo de hospitalización más frecuente fue el riesgo de heteroagresión (61,2%). Sin embargo, la distribución cambiaba si se estratificaba según edad y/o sexo. En cuanto a los diagnósticos de ingreso, los tres más frecuentes fueron trastornos de conducta (56,1%), discapacidad intelectual (27,5%) y trastorno depresivo mayor (24,4%). La presencia de síntomas del espectro suicida fue observada en 41,8% (n = 41). Los síntomas psicóticos (ya sea de manera aislada o en el contexto de un síndrome psicótico) fueron observados en 28,5% (n = 28) de los casos, mientras que las conductas antisociales en 62,2% (n = 61). Los motivos de ingreso se resumen en Tabla 3.
Tabla 3. Motivos de ingreso de los participantes.

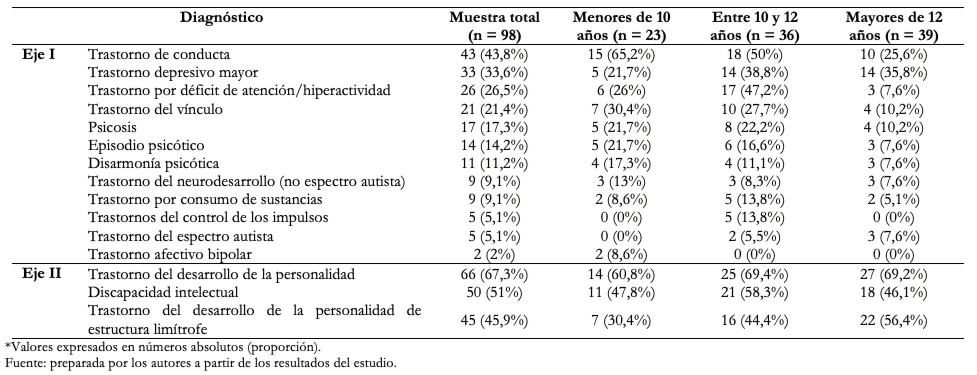
Tras el estudio diagnóstico de cada caso, los diagnósticos de egreso más frecuentes en el eje I fueron los trastornos de conducta (43,8%) y el trastorno depresivo mayor (33,6%); mientras que en el eje II el mayoritario fue el trastorno del desarrollo de la personalidad de estructura limítrofe (45,9%). En la Tabla 4 se señalan los diagnósticos de egreso según los ejes I y II.
Tabla 4. Diagnósticos de egreso de los participantes.
Proceso de hospitalización
El equipo multidisciplinario está conformado por psiquiatras infanto-juveniles, psicólogos infanto-juveniles, trabajadores sociales, terapeutas ocupacionales, enfermeras, técnicos paramédicos y auxiliares de servicio. Además, funciona un colegio hospitalario. El tiempo de estadía hospitalaria presentó un promedio de 41,8 días (desviación estándar de 31,1 días), un rango de entre cuatro y 212 días y una moda de 28 días. El manejo de cada paciente incorporó evaluaciones individuales y familiares, junto con un sociodiagnóstico completo. En la evaluación psicológica, además de las entrevistas clínicas, en la mayoría de los casos se realizaron psicodiagnósticos con tests proyectivos y psicometría según necesidad clínica (54% de los casos). Cabe destacar que, durante el proceso de hospitalización, el promedio de contenciones físicas fue de dos ocasiones (desviación estándar de 3,1 ocasiones) para toda la muestra. Un total de 12 pacientes (12,2%) no recibió visitas durante la hospitalización.
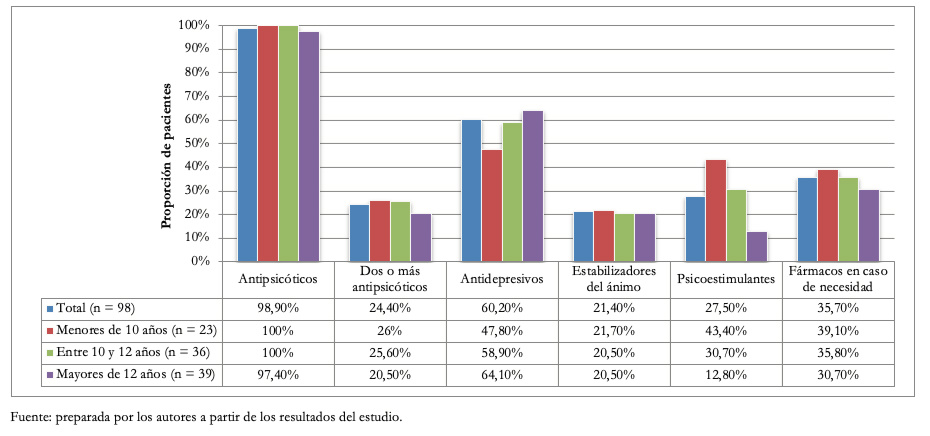
En cuanto al tratamiento psicofarmacológico, se utilizaron principalmente antipsicóticos, antidepresivos, estabilizadores del ánimo y psicoestimulantes. Los antipsicóticos fueron los fármacos más utilizados, pues 98,9% de los pacientes usaba al menos un antipsicótico como tratamiento farmacológico de base y 24,4% usaba dos o más. Se emplearon principalmente antipsicóticos de segunda generación. La clorpromazina fue el único antipsicótico de primera generación utilizado, siendo indicado como fármaco de contención farmacológica “en caso de necesidad” o como refuerzo de un antipsicótico de segunda generación. El antipsicótico más prescrito fue la quetiapina (n = 45), seguido de la risperidona (n = 31). Se usaron antidepresivos en 59 pacientes, siendo los más indicados los inhibidores selectivos de la recaptura de serotonina. El antidepresivo más frecuentemente utilizado correspondió a fluoxetina, en 30 pacientes, seguido por sertralina en 11 casos. La Figura 1 resume los psicofármacos utilizados.
Figura 1. Proporción de pacientes según grupo farmacológico.
Evolución clínica
Para evaluar la evolución clínica se consideraron 92 pacientes, quienes continuaron en control en el Hospital Psiquiátrico del Salvador tras el egreso hospitalario. Un 47% (n = 43) de los pacientes cumplió los criterios de buena evolución, 27% (n = 25) regular y 26% (n = 24) insatisfactoria. Un total de 21 pacientes (21,4%) reingresaron al hospital, algunos a la hospitalización de adultos debido a que su edad superaba los 15 años. Siete pacientes reingresaron durante los primeros tres meses del egreso hospitalario, todos ellos con antecedentes de ideación y/o intento suicida. En este grupo se encontró la única muerte por suicidio a lo largo de este periodo de tiempo, ocurrida a los seis meses de su primera hospitalización. Siete pacientes reingresaron entre los tres meses y el año de egreso hospitalario. Todos fueron de sexo masculino y seis presentaron conductas antisociales a su ingreso y/o estaban desescolarizados.
El único factor que se asoció significativamente a tener una evolución clínica insatisfactoria, fue haber presentado la indicación de un antidepresivo durante la hospitalización (Odds ratio: 4,72; intervalo de confianza 95%: 1,3 a 16,1), mientras que en aquellos que no demostraron adherencia al tratamiento, el Odds ratio de haber presentado sintomatología depresiva fue de 2,2; intervalo de confianza 95%: 1,2 a 3,5.
En cuanto al reingreso hospitalario, destaca que quienes volvieron antes de los tres meses posteriores a su egreso presentaron un Odds ratio de 12; intervalo de confianza 95%: 1,2 a 115,4, para que el motivo de reingreso fuera riesgo de autoagresiones y de 12; intervalo de confianza 95%: 3,3 a 44,7 para haber presentado un trastorno por consumo de sustancias al ingreso, en relación con quienes no reingresaron en este periodo.
Al analizar los factores asociados a la evolución clínica en los pacientes reingresados entre los tres y los seis meses posteriores al egreso hospitalario, el Odds ratio de haber presentado suicidalidad al ingreso fue de 5,6; intervalo de confianza 95%: 1,05 a 30,8, mientras que el haber presentado trastorno por consumo de sustancias al ingreso se mantuvo como un factor estadísticamente significativo, con un Odds ratio de 6,3; intervalo de confianza 95%: 2 a 20. La única variable que se asoció significativamente con haber reingresado entre seis meses y un año a continuación del egreso hospitalario fue el haber presentado un trastorno por consumo de sustancias al ingreso (Odds ratio: 4,1; intervalo de confianza 95%: 1,5 a 11).
Los únicos factores que se asociaron significativamente al abandono de tratamiento durante el seguimiento ambulatorio fueron el haber presentado un trastorno de conducta al egreso hospitalario (Odds ratio: 5,2; intervalo de confianza 95%: 1,2 a 21,8) y padres con antecedente de intento de suicidio o suicidio consumado (Odds ratio: 7,4; intervalo de confianza 95%: 1,2 a 2,45).
Discusión
En el presente estudio, se han descrito las características de los pacientes hospitalizados en la Unidad de Corta Estadía Infanto-juvenil del Hospital Psiquiátrico del Salvador durante un periodo de tres años, analizando los factores asociados a su evolución clínica. La unidad está organizada según un enfoque biopsicosocial que obedece a tres modelos[19],[22],[23],[24], perspectiva ecléctica e innovadora en este tipo de unidades, que se ha observado en otros centros de Latinoamérica[25]. Se ha verificado que la mayoría de los pacientes provenían de familias multiproblemáticas, con un nivel socioeconómico bajo, padres portadores de alguna patología psiquiátrica y antecedentes de haber sufrido maltrato y/o negligencias graves. Los principales diagnósticos asociados fueron trastorno de conducta, trastorno depresivo mayor y trastornos del desarrollo de la personalidad, mientras que el trastorno por consumo de sustancias se vio como un factor consistente y significativamente asociado con el reingreso hospitalario. Cerca de la mitad de los pacientes cumplieron con criterios de buena evolución clínica, mientras que en un tercio de ellos la evolución fue regular y en un cuarto insatisfactoria.
En Chile, el primer estudio desarrollado en este ámbito fue publicado en 2007 por Pacheco y colaboradores[17]. Se realizó en la Unidad de Psiquiatría Infantil de una clínica psiquiátrica universitaria, en donde el perfil clínico prevalente presentaba un promedio de 15 años. El principal motivo de hospitalización era el intento suicida, el diagnóstico predominante en el eje I era el trastorno depresivo mayor y su promedio de estadía hospitalaria era de 11 días. Luego, el mismo grupo de investigación publicó un trabajo de casos y controles efectuado en la misma unidad[18], donde se halló que, entre aquellos pacientes hospitalizados por intento de suicidio, el diagnóstico de depresión era el más frecuente.
En 2009, de la Barra y colaboradores[9] describieron las características de los pacientes hospitalizados en un Servicio de Hospitalización de Psiquiatría Infantil en un hospital general privado, donde destaca que el motivo de ingreso más frecuente fue la conducta suicida, trastornos del ánimo como patología más frecuente del eje I y un promedio de hospitalización de 3,8 días. En la unidad descrita en la presente investigación, la duración de las hospitalizaciones es en promedio más prolongada que lo descrito en la literatura nacional[9],[17] e internacional[26],[27],[28]. La necesidad de hospitalizaciones más largas puede explicarse por la alta complejidad clínica[29] y sociofamiliar[30], pero también por necesidades administrativas en relación con la continuidad del paciente fuera del hospital. Algunos ejemplos son el ingreso a residencias del Servicio Nacional de Menores, espera de alguna resolución legal del tribunal de familia, entre otras.
En nuestro estudio, la mayor frecuencia de hombres difiere con lo observado en investigaciones locales[9],[17] y en el extranjero[28],[31],[32], donde se demuestra una mayor proporción de mujeres. Sin embargo, nuestros hallazgos concuerdan con investigaciones en unidades para niños menores de 12 años, en donde se corrobora una mayor proporción para hombres[2]. En el actual estudio, las características clínicas de los pacientes variaron con la edad, ya que en menores de 12 años se observó un perfil más frecuentemente masculino, cuyo motivo de ingreso fue predominantemente el riesgo de heteroagresión y/o agitación psicomotora, mientras que en mayores de 12 años se evidenció un perfil mayoritariamente femenino, en donde el motivo de ingreso más común fue el riesgo de autoagresión y el diagnóstico más frecuente fue el trastorno depresivo mayor. No obstante, el ambiente sociofamiliar altamente disfuncional fue homogéneo en todos los grupos etarios. En este sentido, destaca el que los pacientes estudiados representan casos severos, tanto en patología psiquiátrica como en complejidad psicosocial, resaltando como característica la deserción escolar. Es importante tener en cuenta que esta unidad es un centro de derivación terciaria que atiende a pacientes altamente seleccionados por su gravedad, con antecedentes de múltiples tratamientos e intervenciones con pobres resultados.
El predomino de un perfil de pacientes con sintomatología de la esfera externalizante, principalmente conductual, respondería a la naturaleza del dispositivo en estudio, pues es complejo que niños con este perfil sintomático puedan ser contenidos en salas de pediatría de hospitales generales, ya que requieren un espacio físico amplio y seguro y un equipo de enfermería capacitado para el manejo conductual, sobre todo en caso de requerir de contención farmacológica y/o física. Además, en pacientes que viven con familias multiproblemáticas, es de primera necesidad hacer intervenciones familiares y psicosociales. Por lo tanto, dichos pacientes en la región de Valparaíso son derivados a esta Unidad de Corta Estadía.
En esta línea, se ha afirmado que los niños con desórdenes conductuales severos presentan una estructura de personalidad distorsionada y/o deficiente[33], afirmación congruente con la alta proporción de alteraciones en el desarrollo de la personalidad hallada en esta muestra de pacientes. Existen autores que aseveran que no podría realizarse este diagnóstico durante la adolescencia, ya que la estructura de la personalidad es aún inestable y dinámica. Por lo tanto, el concepto de “desarrollo” enfatiza una estructura no consolidada en rasgos y en un funcionamiento permanente y una identidad no integrada del todo[34],[35]. No obstante, existen varios trabajos que concluyen que, pese a que la personalidad se encuentra en desarrollo, el diagnóstico de trastorno del desarrollo de la personalidad es estable, incluso al realizarse en la adolescencia temprana, entre los 12 y 14 años[36]. Ello también permitiría visualizar una intervención más precoz y efectiva a largo plazo en pacientes hospitalizados[17],[32]. En efecto, algunas investigaciones proponen una evaluación sistemática de la estructura de la personalidad en poblaciones de alto riesgo como adolescentes hospitalizados, ya que sería de utilidad en la conceptualización del caso y la planificación del tratamiento[35].
En cuanto a los diagnósticos de ingreso y egreso, las diferencias existentes podrían explicarse por el equipo que los realiza, ya que el diagnóstico de ingreso es dado por los profesionales tratantes de manera ambulatoria, mientras que el de egreso se realiza por el equipo multidisciplinario de la unidad. Asimismo, puede explicarse también por la complejidad del contexto sociofamiliar de cada paciente, que se asocia con presentaciones clínicas atípicas de difícil diagnóstico. De esta manera, se explicaría por ejemplo que la proporción de portadores de trastorno de conducta disminuya al egreso, ya que en ocasiones los cuadros depresivos o vinculares podrían presentarse inicialmente con conductas disruptivas que pueden confundirse con desórdenes de la conducta. En definitiva, durante la hospitalización el paciente puede ser observado en profundidad y de forma continua, evaluando los ritmos biológicos, episodios de crisis y agitaciones, además de la interacción con pares y adultos.
El total de la muestra presenta familias multiproblemáticas con alguna disfunción, lo que contempla relaciones conflictivas intrafamiliares, ruptura familiar, duelo, maltrato, abuso y/o negligencia. Sin embargo, desconocemos la magnitud en que esta disfuncionalidad es una expresión sintomática de tensión episódica que la familia acusa por tener un miembro enfermo, o bien se trata de una condición estructural. De cualquier modo, se ha reconocido que la disfunción familiar ensombrece el pronóstico del paciente[37]. Más del 90% de los casos presentó algún padre con patología psiquiátrica severa, la que no considera en su terapia intervenciones en habilidades parentales. Durante la hospitalización de sus hijos se deriva a los padres a tratamiento en caso necesario y se realiza una coordinación con los equipos tratantes a nivel primario o secundario, pero no existe una unidad de tratamiento que aborde integralmente la patología psiquiátrica de la familia. Cabe destacar que 13,2% no contaba con un cuidador principal significativo, es decir, se trataba de niños o niñas que habían sido abandonados por sus familiares directos y que vivían en residencias del Servicio Nacional de Menores. Durante el proceso de hospitalización siempre se incluye en la intervención a algún adulto de referencia afectivo para que acompañe al paciente, aunque no vivan con él.
En cuanto al tratamiento farmacológico, predominó el uso de antipsicóticos y luego antidepresivos. Un 98,9% tenía la indicación de al menos un antipsicótico al alta y 24,4% de dos o más antipsicóticos (sin considerar aquellos indicados en caso de emergencia). La alta frecuencia de uso puede relacionarse con la ubicuidad de funciones, ya que se emplean en el tratamiento de la psicosis, la manía y la agitación psicomotora, entre otros. La quetiapina fue el antipsicótico más empleado, posiblemente porque su uso en dosis baja (no antipsicóticas) responde a la necesidad de tratamiento psicofarmacológico que requieren algunos cuadros de insomnio[38].
Un objetivo fundamental de las intervenciones hospitalarias realizadas se asocia con mejorar el funcionamiento y la adaptación psicosocial a la vida diaria. En este sentido, la reescolarización es fundamental. En el estudio se observó que 35,7% de los pacientes que se encontraban sin escolaridad al ingreso, 22 fueron reescolarizados durante la hospitalización. No obstante, el análisis de esta reescolarización no demostró que se asociara con una buena evolución clínica como hubiese sido esperable.
Un 26% de los pacientes estudiados cumplió los criterios de evolución clínica insatisfactoria. El único factor que se asoció significativamente con ella fue haber presentado la indicación de un antidepresivo (Odds ratio: 4,72; intervalo de confianza 95%: 1,3 a 16,1). Sin embargo, se halló que quienes presentaron adicionalmente sintomatología depresiva, la posibilidad de no adherencia al tratamiento fue de 2,2; intervalo de confianza 95%: 1,2 a 3,5. Esto último ha sido consistentemente encontrado en la literatura[39].
El reingreso hospitalario psiquiátrico en población infanto-juvenil es un fenómeno frecuente[40], sobre todo si las familias de los pacientes presentan altos niveles de disfuncionalidad, tal como sucede en esta investigación. Aquí, se trabajó sobre la base de que los reingresos previos al año de egreso hospitalario podrían corresponder a recaídas de la hospitalización estudiada, mientras que los reingresos posteriores al año de ingreso hospitalario corresponderían a episodios independientes. Por esta razón, se revisaron únicamente los reingresos durante el primer año.
El reingreso durante los primeros tres meses se asoció significativamente con mayor probabilidad de haber sido hospitalizado por riesgo de autoagresión y haber presentado un trastorno por consumo de sustancias al ingreso. Ambos factores hacen pensar en pacientes con mayores niveles de impulsividad, un funcionamiento más frágil, peores estrategias de afrontamiento y más conductas de riesgo. No obstante, la dispersión de los resultados fue alta, lo que hace que las asociaciones sean poco precisas. Al evaluar entre los tres y seis meses, las variables que se asociaron significativamente con el reingreso fueron similares: presencia de suicidalidad y trastorno por consumo de sustancias, congruentemente con los hallazgos de otros estudios[40],[41]. En este caso, sería prudente plantear un seguimiento estricto en pacientes que presenten suicidalidad, ya que podría ser el predictor más fuertemente asociado a una nueva hospitalización[40].
En los pacientes que reingresan entre los seis meses y el año, el factor de la impulsividad se mantiene como un elemento para tener en cuenta, ya que la única variable que se mantuvo asociada de manera significativa fue el haber presentado un trastorno por consumo de sustancias (Odds ratio: 4,1; intervalo de confianza 95%: 1,5 a 11). Cabe señalar que la patología del eje I más frecuente en los padres fue, igualmente, el trastorno por consumo de sustancias.
Dentro de las limitaciones de este estudio se encuentran la búsqueda y recolección de información por registros no plenamente uniformados en cuanto al diagnóstico, encontrando heterogeneidad en las fuentes, lo puede haber sesgado algunos resultados. Asimismo, por falta de registros disponibles no pudo reportarse la evolución clínica de pacientes cuyo control se haya realizado en otros centros. Probablemente, un tamaño muestral reducido puede haber limitado el análisis de ciertas asociaciones teóricamente plausibles de hallar pero que no fueron demostradas.
Conclusión
La hospitalización psiquiátrica infanto-juvenil es una intervención justificada cuando la expresión conductual es desadaptativa y la psicopatología es severa, sobre todo en ambientes sociofamiliares de gran complejidad, tal como ha sido exhibido en esta investigación. Si bien se trata de una medida restrictiva, en estos casos constituiría una intervención terapéutica apropiada y oportuna para el manejo seguro y efectivo de situaciones clínicas agudas.
Sin embargo, planteamos que las unidades de hospitalización psiquiátrica infanto-juveniles deben estar insertas en hospitales generales y como parte de la comunidad, tal como fue sugerido en 2016 por la Asociación Americana de Psiquiatría (APA)[42] y, en 2019, por la Sociedad Chilena de Psiquiatría y Neurología de la Infancia y Adolescencia (SOPNIA)[12]. Por tales motivos, no se espera que este estudio se confunda con una validación de la práctica psiquiátrica aislada y alejada de la comunidad.
Notas
Roles de contribución
MJB, FL: conceptualización, metodología, análisis formal, investigación, fuentes, redacción (preparación de borrador original), redacción (revisión y edición), visualización, supervisión, administración del proyecto. JS, MB, LAD: metodología, fuentes, redacción (preparación de borrador original), redacción (revisión y edición), visualización. MA: conceptualización, metodología, análisis formal, investigación, redacción (preparación de borrador original), redacción (revisión y edición), visualización, supervisión.
Conflictos de intereses
Los autores completaron la declaración de conflictos de interés de ICMJE y declararon que no recibieron fondos por la realización de este artículo; no tienen relaciones financieras con organizaciones que puedan tener interés en el artículo publicado en los últimos tres años y no tienen otras relaciones o actividades que puedan influenciar en la publicación del artículo. Los formularios se pueden solicitar contactando al autor responsable o al Comité Editorial de la Revista.
Financiamiento
Los autores declaran que no hubo fuentes externas de financiamiento.
Aspectos éticos
Este estudio fue evaluado y aprobado por el Comité de Ética Científica del Servicio de Salud Valparaíso-San Antonio, Acta Número 051 2017.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Introduction
Patients of the Short-stay Child and Adolescent Unit of the Del Salvador Psychiatric Hospital (Valparaíso, Chile) exhibit different clinical and social characteristics compared to literature reports of other national centers, although published data are scarce.
Objectives
To describe the operation of the Unit, the socio-familial and clinical characteristics of its patients and analyze factors associated with their clinical evolution.
Methods
We performed a cross-sectional study to describe the patients hospitalized over a three-year period. Variables were registered in an anonymized database. Clinical evolution was evaluated over the year following hospital discharge.
Results
The Unit's model of care can be described as involving biomedical, psychodynamic, and ecological components. We included 98 patients, of which 70.4% were male, and the average age was 11.5 ± 2.3 years. 82.6% were of low socioeconomic status, and 35.7% did not attend school; 98.9% presented family dysfunction, and 91.8% of parents had a history of psychopathology. The most frequent reason for admission was the risk of harm to self or others. The most frequent discharge diagnoses were behav-ioral, depressive, and personality development disorders. The average length of stay was 41.8 ± 31.1 days. The most commonly used pharmacological agents were antipsychotics and mood stabilizers. Regarding clinical evolution in the first year post-discharge, 47% were evaluated as positive, 27% regular, and 26% unsatisfactory. The factor associated with an unsatisfactory clinical course was having had in-patient antidepressants. Re-admission during the first-year post-discharge was associated with comorbid substance use disorder. Treatment noncompliance was associated with a history of behavioral disorder at hospital dis-charge and having parents with a history of suicide or consummated suicide.
Conclusions
The patient profile is one of low socioeconomic status, severe psychopathology, maladaptive behavior, family dysfunction, and parental psychopathology. Substance use disorder is also associated with readmission.
 Authors:
María José Barker[1], Fanny Leyton[1], Jana Stojanova[2], Marcelo Briceño[1], Luis Alberto Dueñas[1], Marcelo Arancibia[2]
Authors:
María José Barker[1], Fanny Leyton[1], Jana Stojanova[2], Marcelo Briceño[1], Luis Alberto Dueñas[1], Marcelo Arancibia[2]
Affiliation:
[1] Departamento de Pediatría, Cátedra de Psiquiatría Infanto-juvenil, Escuela de Medicina, Universidad de Valparaíso, Viña del Mar, Chile
[2] Centro Interdisciplinario de Estudios en Salud (CIESAL), Escuela de Medicina, Universidad de Valparaíso, Viña del Mar, Chile
E-mail: marcelo.arancibiame@uv.cl
Author address:
[1] Angamos 655
Edificio R2, Oficina 1107
Reñaca, Viña del Mar
Chile.

Citation: Barker M J, Leyton F, Stojanova J, Briceño M, Dueñas L A, Arancibia M. . Medwave 2020;20(2):e7853 doi: 10.5867/medwave.2020.02.7853
Submission date: 8/11/2019
Acceptance date: 18/2/2020
Publication date: 24/3/2020
Origin: Not commissioned.
Type of review: Externally peer-reviewed by three reviewers, double-blind.

Comments (0)
We are pleased to have your comment on one of our articles. Your comment will be published as soon as it is posted. However, Medwave reserves the right to remove it later if the editors consider your comment to be: offensive in some sense, irrelevant, trivial, contains grammatical mistakes, contains political harangues, appears to be advertising, contains data from a particular person or suggests the need for changes in practice in terms of diagnostic, preventive or therapeutic interventions, if that evidence has not previously been published in a peer-reviewed journal.
No comments on this article.
To comment please log in
 Medwave provides HTML and PDF download counts as well as other harvested interaction metrics.
Medwave provides HTML and PDF download counts as well as other harvested interaction metrics. There may be a 48-hour delay for most recent metrics to be posted.

- Van Horne B, Netherton E, Helton J, Fu M, Greeley C. The Scope and Trends of Pediatric Hospitalizations in Texas, 2004-2010. Hosp Pediatr. 2015 Jul;5(7):390-8. | CrossRef | PubMed |
- Green J, Jacobs B, Beecham J, Dunn G, Kroll L, Tobias C, Briskman J. Inpatient treatment in child and adolescent psychiatry--a prospective study of health gain and costs. J Child Psychol Psychiatry. 2007 Dec;48(12):1259-67. | CrossRef | PubMed |
- Scott S, Knapp M, Henderson J, Maughan B. Financial cost of social exclusion: follow up study of antisocial children into adulthood. BMJ. 2001 Jul 28;323(7306):191. | CrossRef | PubMed |
- Vessey JA. Children's psychological responses to hospitalization. Annu Rev Nurs Res. 2003;21:173-201. | PubMed |
- Hernández E, Rabadán J. La hospitalización: un paréntesis en la vida del niño. Atención educativa en población infantil hospitalizada. Perspect Educ. 2013;52(1):167–81. [Internte] | Link |
- Méndez X, Orgilés M, López-Roig S, Espada J. Atención psicológica en el cáncer infantil. Psicooncología. 2004;1(1):139–54. | CrossRef |
- Bella ME, Borgiattino V. [Demand for hospitalization due to psychosocial causes in a pediatric hospital]. Arch Argent Pediatr. 2016 Jun 1;114(3):252-7. | CrossRef | PubMed |
- Costello AJ, Dulcan MK, Kalas R. A checklist of hospitalization criteria for use with children. Hosp Community Psychiatry. 1991 Aug;42(8):823-8. | CrossRef | PubMed |
- de la Barra F, García R. Hospitalización psiquiátrica de niños y adolescentes II: experiencia clínica en un hospital general privado. Rev Chil Neuro-Psiquiatr. 2009;47(3):238–43. | CrossRef |
- Lamb CE. Alternatives to admission for children and adolescents: providing intensive mental healthcare services at home and in communities: what works? Curr Opin Psychiatry. 2009 Jul;22(4):345-50. | CrossRef | PubMed |
- Subsecretaría de Salud Pública. Plan de Salud Mental 2016-2020. Ministerio de Salud de Chile. 2015.
- Sociedad de Psiquiatría y Neurología de la Infancia y Adolescencia (SOPNIA). Comunicado Oficial. Declaración respecto Hospital Psiquiátrico Phillipe Pinel de Putaendo. Santiago; 2019.
- Pesce C. Hospitalización psiquiátrica infanto-juvenil en Chile: reflexión en torno a su implementación, diagnóstico del estado actual y proyecciones futuras. Rev Chil Psiquiatr Neurol Infanc Adolesc. 2014;25(1):27–36.
- Ministerios de Salud de Chile. Modelo de Gestión. Red Temática de Salud Mental en la Red General de Salud. Santiago; 2018. [Internet] | Link |
- de la Barra F, García R. Hospitalización psiquiátrica de niños y adolescentes I: revisión de la literatura. Rev Chil Neuro-Psiquiatr. 2009;47(3):228–37. | CrossRef |
- Minoletti A, Zaccaria A. Plan Nacional de Salud Mental en Chile: 10 años de experiencia. Rev Panam Salud Publica. 2005;18(4):346–58. [Internet] | Link |
- Pacheco P B, Lizana C P, Celhay S I, Pereira Q J. [Clinical characteristics of children and adolescent hospitalized in a university psychiatric clinic]. Rev Med Chil. 2007 Jun;135(6):751-8. | CrossRef | PubMed |
- Pacheco B, Lizana P, Celhay I. [Clinical differences between suicide and non suicide attempter hospitalized adolescents]. Rev Med Chil. 2010 Feb;138(2):160-7. | CrossRef | PubMed |
- Díaz J. Manual de Organización Unidad de Corta Estadía Infanto-juvenil Hospital Psiquiátrico del Salvador, Valparaíso; 2014.
- Association AP. Diagnostic and Statistical Manual of Mental Disorders. 5th ed. Washington; 2013. | CrossRef |
- Beraudi A, Asociación Franco-Argentina de Psiquiatría y Salud Mental. Clasificación Francesa de los Trastornos Mentales del Niño y del Adolescente. Buenos Aires: Polemos; 2004.
- Bowlby J. Attachment theory, separation anxiety and mourning.American Handbook of Psychiatry. 2nd Ed. New York. 1975.
- Winnicott D. Playing and reality. Tavistock Publications. 1st Ed. London. 1971.
- Bronfenbrenner U. The ecology of human development. Harvard University Press. Cambridge;1979.
- Márquez-Caraveo ME, Arroyo-García E, Granados-Rojas A, Ángeles-Llerenas A. [Children's Psychiatric Hospital Dr. Juan N. Navarro: 50 years of attention to the mental health of children and adolescents in Mexico]. Salud Publica Mex. 2017 Jul-Aug;59(4):477-484. | CrossRef | PubMed |
- Pfeiffer SI, Strzelecki SC. Inpatient psychiatric treatment of children and adolescents: a review of outcome studies. J Am Acad Child Adolesc Psychiatry. 1990 Nov;29(6):847-53. | CrossRef | PubMed |
- Bardach NS, Coker TR, Zima BT, Murphy JM, Knapp P, Richardson LP, Edwall G, Mangione-Smith R. Common and costly hospitalizations for pediatric mental health disorders. Pediatrics. 2014 Apr;133(4):602-9. | CrossRef | PubMed |
- Duarte V, Zelaya L. Caracterización clínica y demográfica de la hospitalización psiquiátrica infanto-juvenil en un hospital general. Pediatr. 2019;46(2):90–6. | CrossRef |
- Masters GA, Baldessarini RJ, Öngür D, Centorrino F. Factors associated with length of psychiatric hospitalization. Compr Psychiatry. 2014 Apr;55(3):681-7. | CrossRef | PubMed |
- Gold J, Shera D, Clarkson B Jr. Private psychiatric hospitalization of children: predictors of length of stay. J Am Acad Child Adolesc Psychiatry. 1993 Jan;32(1):135-43. | CrossRef | PubMed |
- Hanssen-Bauer K, Heyerdahl S, Hatling T, Jensen G, Olstad PM, Stangeland T, et al. Admissions to acute adolescent psychiatric units: a prospective study of clinical severity and outcome. Int J Ment Health Syst. 2011 Jan 6;5(1):1. | CrossRef | PubMed |
- Pupo-González L, Nogueras-Reyes Y, de Prada-Justel ME, Labrada-Pupo D. Salud mental infanto juvenil, características de una problemática actual. Rev Electrónica Dr Zoilo E Mar Vidaurreta. 2018;43(6). [Internet] | Link |
- Kernberg P, Chazan S. Niños con desórdenes de conducta. Manual de psicoterapia. Santiago: Mediterráneo. 2018. 1;18–19.
- Bradley R, Zittel Conklin C, Westen D. The borderline personality diagnosis in adolescents: gender differences and subtypes. J Child Psychol Psychiatry. 2005 Sep;46(9):1006-19. | CrossRef | PubMed |
- Glenn CR, Klonsky ED. Reliability and validity of borderline personality disorder in hospitalized adolescents. J Can Acad Child Adolesc Psychiatry. 2013 Aug;22(3):206-11. | PubMed |
- Stepp SD, Pilkonis PA, Hipwell AE, Loeber R, Stouthamer-Loeber M. Stability of borderline personality disorder features in girls. J Pers Disord. 2010 Aug;24(4):460-72. | CrossRef | PubMed |
- Sourander A, Piha J. Three-year follow-up of child psychiatric inpatient treatment. Eur Child Adolesc Psychiatry. 1998 Sep;7(3):153-62. | CrossRef | PubMed |
- Saldaña SN, Keeshin BR, Wehry AM, Blom TJ, Sorter MT, DelBello MP, Strawn JR. Antipsychotic polypharmacy in children and adolescents at discharge from psychiatric hospitalization. Pharmacotherapy. 2014 Aug;34(8):836-44. | CrossRef | PubMed |
- Staton D. Achieving adolescent adherence to treatment of major depression. Adolesc Health Med Ther. 2010 Aug 4;1:73-85. | CrossRef | PubMed |
- Joyce VW, King CD, Nash CC, Lebois LAM, Ressler KJ, Buonopane RJ. Predicting Psychiatric Rehospitalization in Adolescents. Adm Policy Ment Health. 2019 Nov;46(6):807-820. | CrossRef | PubMed |
- Bobier C, Warwick M. Factors associated with readmission to adolescent psychiatric care. Aust N Z J Psychiatry. 2005 Jul;39(7):600-6. | CrossRef | PubMed |
- American Psychiatric Association. APA Official Actions. Position Statement on Psychiatric Hospitalization of Children and Adolescents. Washignton. 2016.
 Van Horne B, Netherton E, Helton J, Fu M, Greeley C. The Scope and Trends of Pediatric Hospitalizations in Texas, 2004-2010. Hosp Pediatr. 2015 Jul;5(7):390-8. | CrossRef | PubMed |
Van Horne B, Netherton E, Helton J, Fu M, Greeley C. The Scope and Trends of Pediatric Hospitalizations in Texas, 2004-2010. Hosp Pediatr. 2015 Jul;5(7):390-8. | CrossRef | PubMed | Green J, Jacobs B, Beecham J, Dunn G, Kroll L, Tobias C, Briskman J. Inpatient treatment in child and adolescent psychiatry--a prospective study of health gain and costs. J Child Psychol Psychiatry. 2007 Dec;48(12):1259-67. | CrossRef | PubMed |
Green J, Jacobs B, Beecham J, Dunn G, Kroll L, Tobias C, Briskman J. Inpatient treatment in child and adolescent psychiatry--a prospective study of health gain and costs. J Child Psychol Psychiatry. 2007 Dec;48(12):1259-67. | CrossRef | PubMed | Scott S, Knapp M, Henderson J, Maughan B. Financial cost of social exclusion: follow up study of antisocial children into adulthood. BMJ. 2001 Jul 28;323(7306):191. | CrossRef | PubMed |
Scott S, Knapp M, Henderson J, Maughan B. Financial cost of social exclusion: follow up study of antisocial children into adulthood. BMJ. 2001 Jul 28;323(7306):191. | CrossRef | PubMed | Vessey JA. Children's psychological responses to hospitalization. Annu Rev Nurs Res. 2003;21:173-201. | PubMed |
Vessey JA. Children's psychological responses to hospitalization. Annu Rev Nurs Res. 2003;21:173-201. | PubMed | Hernández E, Rabadán J. La hospitalización: un paréntesis en la vida del niño. Atención educativa en población infantil hospitalizada. Perspect Educ. 2013;52(1):167–81. [Internte] | Link |
Hernández E, Rabadán J. La hospitalización: un paréntesis en la vida del niño. Atención educativa en población infantil hospitalizada. Perspect Educ. 2013;52(1):167–81. [Internte] | Link | Méndez X, Orgilés M, López-Roig S, Espada J. Atención psicológica en el cáncer infantil. Psicooncología. 2004;1(1):139–54. | CrossRef |
Méndez X, Orgilés M, López-Roig S, Espada J. Atención psicológica en el cáncer infantil. Psicooncología. 2004;1(1):139–54. | CrossRef | Bella ME, Borgiattino V. [Demand for hospitalization due to psychosocial causes in a pediatric hospital]. Arch Argent Pediatr. 2016 Jun 1;114(3):252-7. | CrossRef | PubMed |
Bella ME, Borgiattino V. [Demand for hospitalization due to psychosocial causes in a pediatric hospital]. Arch Argent Pediatr. 2016 Jun 1;114(3):252-7. | CrossRef | PubMed | Costello AJ, Dulcan MK, Kalas R. A checklist of hospitalization criteria for use with children. Hosp Community Psychiatry. 1991 Aug;42(8):823-8. | CrossRef | PubMed |
Costello AJ, Dulcan MK, Kalas R. A checklist of hospitalization criteria for use with children. Hosp Community Psychiatry. 1991 Aug;42(8):823-8. | CrossRef | PubMed | de la Barra F, García R. Hospitalización psiquiátrica de niños y adolescentes II: experiencia clínica en un hospital general privado. Rev Chil Neuro-Psiquiatr. 2009;47(3):238–43. | CrossRef |
de la Barra F, García R. Hospitalización psiquiátrica de niños y adolescentes II: experiencia clínica en un hospital general privado. Rev Chil Neuro-Psiquiatr. 2009;47(3):238–43. | CrossRef | Lamb CE. Alternatives to admission for children and adolescents: providing intensive mental healthcare services at home and in communities: what works? Curr Opin Psychiatry. 2009 Jul;22(4):345-50. | CrossRef | PubMed |
Lamb CE. Alternatives to admission for children and adolescents: providing intensive mental healthcare services at home and in communities: what works? Curr Opin Psychiatry. 2009 Jul;22(4):345-50. | CrossRef | PubMed | Subsecretaría de Salud Pública. Plan de Salud Mental 2016-2020. Ministerio de Salud de Chile. 2015.
Subsecretaría de Salud Pública. Plan de Salud Mental 2016-2020. Ministerio de Salud de Chile. 2015.  Sociedad de Psiquiatría y Neurología de la Infancia y Adolescencia (SOPNIA). Comunicado Oficial. Declaración respecto Hospital Psiquiátrico Phillipe Pinel de Putaendo. Santiago; 2019.
Sociedad de Psiquiatría y Neurología de la Infancia y Adolescencia (SOPNIA). Comunicado Oficial. Declaración respecto Hospital Psiquiátrico Phillipe Pinel de Putaendo. Santiago; 2019.  Pesce C. Hospitalización psiquiátrica infanto-juvenil en Chile: reflexión en torno a su implementación, diagnóstico del estado actual y proyecciones futuras. Rev Chil Psiquiatr Neurol Infanc Adolesc. 2014;25(1):27–36.
Pesce C. Hospitalización psiquiátrica infanto-juvenil en Chile: reflexión en torno a su implementación, diagnóstico del estado actual y proyecciones futuras. Rev Chil Psiquiatr Neurol Infanc Adolesc. 2014;25(1):27–36.  Ministerios de Salud de Chile. Modelo de Gestión. Red Temática de Salud Mental en la Red General de Salud. Santiago; 2018. [Internet] | Link |
Ministerios de Salud de Chile. Modelo de Gestión. Red Temática de Salud Mental en la Red General de Salud. Santiago; 2018. [Internet] | Link | de la Barra F, García R. Hospitalización psiquiátrica de niños y adolescentes I: revisión de la literatura. Rev Chil Neuro-Psiquiatr. 2009;47(3):228–37. | CrossRef |
de la Barra F, García R. Hospitalización psiquiátrica de niños y adolescentes I: revisión de la literatura. Rev Chil Neuro-Psiquiatr. 2009;47(3):228–37. | CrossRef | Minoletti A, Zaccaria A. Plan Nacional de Salud Mental en Chile: 10 años de experiencia. Rev Panam Salud Publica. 2005;18(4):346–58. [Internet] | Link |
Minoletti A, Zaccaria A. Plan Nacional de Salud Mental en Chile: 10 años de experiencia. Rev Panam Salud Publica. 2005;18(4):346–58. [Internet] | Link | Pacheco P B, Lizana C P, Celhay S I, Pereira Q J. [Clinical characteristics of children and adolescent hospitalized in a university psychiatric clinic]. Rev Med Chil. 2007 Jun;135(6):751-8. | CrossRef | PubMed |
Pacheco P B, Lizana C P, Celhay S I, Pereira Q J. [Clinical characteristics of children and adolescent hospitalized in a university psychiatric clinic]. Rev Med Chil. 2007 Jun;135(6):751-8. | CrossRef | PubMed | Pacheco B, Lizana P, Celhay I. [Clinical differences between suicide and non suicide attempter hospitalized adolescents]. Rev Med Chil. 2010 Feb;138(2):160-7. | CrossRef | PubMed |
Pacheco B, Lizana P, Celhay I. [Clinical differences between suicide and non suicide attempter hospitalized adolescents]. Rev Med Chil. 2010 Feb;138(2):160-7. | CrossRef | PubMed | Díaz J. Manual de Organización Unidad de Corta Estadía Infanto-juvenil Hospital Psiquiátrico del Salvador, Valparaíso; 2014.
Díaz J. Manual de Organización Unidad de Corta Estadía Infanto-juvenil Hospital Psiquiátrico del Salvador, Valparaíso; 2014.  Association AP. Diagnostic and Statistical Manual of Mental Disorders. 5th ed. Washington; 2013. | CrossRef |
Association AP. Diagnostic and Statistical Manual of Mental Disorders. 5th ed. Washington; 2013. | CrossRef | Beraudi A, Asociación Franco-Argentina de Psiquiatría y Salud Mental. Clasificación Francesa de los Trastornos Mentales del Niño y del Adolescente. Buenos Aires: Polemos; 2004.
Beraudi A, Asociación Franco-Argentina de Psiquiatría y Salud Mental. Clasificación Francesa de los Trastornos Mentales del Niño y del Adolescente. Buenos Aires: Polemos; 2004.  Bowlby J. Attachment theory, separation anxiety and mourning.American Handbook of Psychiatry. 2nd Ed. New York. 1975.
Bowlby J. Attachment theory, separation anxiety and mourning.American Handbook of Psychiatry. 2nd Ed. New York. 1975.  Winnicott D. Playing and reality. Tavistock Publications. 1st Ed. London. 1971.
Winnicott D. Playing and reality. Tavistock Publications. 1st Ed. London. 1971.  Bronfenbrenner U. The ecology of human development. Harvard University Press. Cambridge;1979.
Bronfenbrenner U. The ecology of human development. Harvard University Press. Cambridge;1979.  Márquez-Caraveo ME, Arroyo-García E, Granados-Rojas A, Ángeles-Llerenas A. [Children's Psychiatric Hospital Dr. Juan N. Navarro: 50 years of attention to the mental health of children and adolescents in Mexico]. Salud Publica Mex. 2017 Jul-Aug;59(4):477-484. | CrossRef | PubMed |
Márquez-Caraveo ME, Arroyo-García E, Granados-Rojas A, Ángeles-Llerenas A. [Children's Psychiatric Hospital Dr. Juan N. Navarro: 50 years of attention to the mental health of children and adolescents in Mexico]. Salud Publica Mex. 2017 Jul-Aug;59(4):477-484. | CrossRef | PubMed | Pfeiffer SI, Strzelecki SC. Inpatient psychiatric treatment of children and adolescents: a review of outcome studies. J Am Acad Child Adolesc Psychiatry. 1990 Nov;29(6):847-53. | CrossRef | PubMed |
Pfeiffer SI, Strzelecki SC. Inpatient psychiatric treatment of children and adolescents: a review of outcome studies. J Am Acad Child Adolesc Psychiatry. 1990 Nov;29(6):847-53. | CrossRef | PubMed | Bardach NS, Coker TR, Zima BT, Murphy JM, Knapp P, Richardson LP, Edwall G, Mangione-Smith R. Common and costly hospitalizations for pediatric mental health disorders. Pediatrics. 2014 Apr;133(4):602-9. | CrossRef | PubMed |
Bardach NS, Coker TR, Zima BT, Murphy JM, Knapp P, Richardson LP, Edwall G, Mangione-Smith R. Common and costly hospitalizations for pediatric mental health disorders. Pediatrics. 2014 Apr;133(4):602-9. | CrossRef | PubMed | Duarte V, Zelaya L. Caracterización clínica y demográfica de la hospitalización psiquiátrica infanto-juvenil en un hospital general. Pediatr. 2019;46(2):90–6. | CrossRef |
Duarte V, Zelaya L. Caracterización clínica y demográfica de la hospitalización psiquiátrica infanto-juvenil en un hospital general. Pediatr. 2019;46(2):90–6. | CrossRef | Masters GA, Baldessarini RJ, Öngür D, Centorrino F. Factors associated with length of psychiatric hospitalization. Compr Psychiatry. 2014 Apr;55(3):681-7. | CrossRef | PubMed |
Masters GA, Baldessarini RJ, Öngür D, Centorrino F. Factors associated with length of psychiatric hospitalization. Compr Psychiatry. 2014 Apr;55(3):681-7. | CrossRef | PubMed | Gold J, Shera D, Clarkson B Jr. Private psychiatric hospitalization of children: predictors of length of stay. J Am Acad Child Adolesc Psychiatry. 1993 Jan;32(1):135-43. | CrossRef | PubMed |
Gold J, Shera D, Clarkson B Jr. Private psychiatric hospitalization of children: predictors of length of stay. J Am Acad Child Adolesc Psychiatry. 1993 Jan;32(1):135-43. | CrossRef | PubMed | Hanssen-Bauer K, Heyerdahl S, Hatling T, Jensen G, Olstad PM, Stangeland T, et al. Admissions to acute adolescent psychiatric units: a prospective study of clinical severity and outcome. Int J Ment Health Syst. 2011 Jan 6;5(1):1. | CrossRef | PubMed |
Hanssen-Bauer K, Heyerdahl S, Hatling T, Jensen G, Olstad PM, Stangeland T, et al. Admissions to acute adolescent psychiatric units: a prospective study of clinical severity and outcome. Int J Ment Health Syst. 2011 Jan 6;5(1):1. | CrossRef | PubMed | Pupo-González L, Nogueras-Reyes Y, de Prada-Justel ME, Labrada-Pupo D. Salud mental infanto juvenil, características de una problemática actual. Rev Electrónica Dr Zoilo E Mar Vidaurreta. 2018;43(6). [Internet] | Link |
Pupo-González L, Nogueras-Reyes Y, de Prada-Justel ME, Labrada-Pupo D. Salud mental infanto juvenil, características de una problemática actual. Rev Electrónica Dr Zoilo E Mar Vidaurreta. 2018;43(6). [Internet] | Link | Kernberg P, Chazan S. Niños con desórdenes de conducta. Manual de psicoterapia. Santiago: Mediterráneo. 2018. 1;18–19.
Kernberg P, Chazan S. Niños con desórdenes de conducta. Manual de psicoterapia. Santiago: Mediterráneo. 2018. 1;18–19.  Bradley R, Zittel Conklin C, Westen D. The borderline personality diagnosis in adolescents: gender differences and subtypes. J Child Psychol Psychiatry. 2005 Sep;46(9):1006-19. | CrossRef | PubMed |
Bradley R, Zittel Conklin C, Westen D. The borderline personality diagnosis in adolescents: gender differences and subtypes. J Child Psychol Psychiatry. 2005 Sep;46(9):1006-19. | CrossRef | PubMed | Glenn CR, Klonsky ED. Reliability and validity of borderline personality disorder in hospitalized adolescents. J Can Acad Child Adolesc Psychiatry. 2013 Aug;22(3):206-11. | PubMed |
Glenn CR, Klonsky ED. Reliability and validity of borderline personality disorder in hospitalized adolescents. J Can Acad Child Adolesc Psychiatry. 2013 Aug;22(3):206-11. | PubMed | Stepp SD, Pilkonis PA, Hipwell AE, Loeber R, Stouthamer-Loeber M. Stability of borderline personality disorder features in girls. J Pers Disord. 2010 Aug;24(4):460-72. | CrossRef | PubMed |
Stepp SD, Pilkonis PA, Hipwell AE, Loeber R, Stouthamer-Loeber M. Stability of borderline personality disorder features in girls. J Pers Disord. 2010 Aug;24(4):460-72. | CrossRef | PubMed | Sourander A, Piha J. Three-year follow-up of child psychiatric inpatient treatment. Eur Child Adolesc Psychiatry. 1998 Sep;7(3):153-62. | CrossRef | PubMed |
Sourander A, Piha J. Three-year follow-up of child psychiatric inpatient treatment. Eur Child Adolesc Psychiatry. 1998 Sep;7(3):153-62. | CrossRef | PubMed | Saldaña SN, Keeshin BR, Wehry AM, Blom TJ, Sorter MT, DelBello MP, Strawn JR. Antipsychotic polypharmacy in children and adolescents at discharge from psychiatric hospitalization. Pharmacotherapy. 2014 Aug;34(8):836-44. | CrossRef | PubMed |
Saldaña SN, Keeshin BR, Wehry AM, Blom TJ, Sorter MT, DelBello MP, Strawn JR. Antipsychotic polypharmacy in children and adolescents at discharge from psychiatric hospitalization. Pharmacotherapy. 2014 Aug;34(8):836-44. | CrossRef | PubMed | Staton D. Achieving adolescent adherence to treatment of major depression. Adolesc Health Med Ther. 2010 Aug 4;1:73-85. | CrossRef | PubMed |
Staton D. Achieving adolescent adherence to treatment of major depression. Adolesc Health Med Ther. 2010 Aug 4;1:73-85. | CrossRef | PubMed | Joyce VW, King CD, Nash CC, Lebois LAM, Ressler KJ, Buonopane RJ. Predicting Psychiatric Rehospitalization in Adolescents. Adm Policy Ment Health. 2019 Nov;46(6):807-820. | CrossRef | PubMed |
Joyce VW, King CD, Nash CC, Lebois LAM, Ressler KJ, Buonopane RJ. Predicting Psychiatric Rehospitalization in Adolescents. Adm Policy Ment Health. 2019 Nov;46(6):807-820. | CrossRef | PubMed | Bobier C, Warwick M. Factors associated with readmission to adolescent psychiatric care. Aust N Z J Psychiatry. 2005 Jul;39(7):600-6. | CrossRef | PubMed |
Bobier C, Warwick M. Factors associated with readmission to adolescent psychiatric care. Aust N Z J Psychiatry. 2005 Jul;39(7):600-6. | CrossRef | PubMed | American Psychiatric Association. APA Official Actions. Position Statement on Psychiatric Hospitalization of Children and Adolescents. Washignton. 2016.
American Psychiatric Association. APA Official Actions. Position Statement on Psychiatric Hospitalization of Children and Adolescents. Washignton. 2016. Systematization of initiatives in sexual and reproductive health about good practices criteria in response to the COVID-19 pandemic in primary health care in Chile
Clinical, psychological, social, and family characterization of suicidal behavior in Chilean adolescents: a multiple correspondence analysis








