Key Words: suicide, risk assessment, suicide attempted, psychiatric status rating scales
Resumen
Según la Organización Mundial de la Salud, el suicidio se ha convertido en un problema de salud pública de dimensiones globales. El 45% de los fallecidos por suicidio consultaron con un médico de atención primaria dentro del mes antes de consumar el hecho, sin evidenciarse una evaluación exhaustiva del riesgo suicida. Pese a ser un evento prevenible, no existe una evaluación estandarizada del riesgo suicida atingente al contexto de atención primaria de salud, donde las competencias en salud mental son variadas y muchas veces las decisiones guiadas por el juicio clínico. Se realizó una búsqueda y revisión de la mejor evidencia disponible sobre escalas de evaluación del riesgo suicida para el médico no especialista; idealmente breves, predictivas y validadas. Se buscó en las bases de datos PubMed/MEDLINE, Cochrane, Epistemonikos, Google Académico. Además, se contactó a referentes nacionales e internacionales en el tema. Se encontraron 3092 artículos en la literatura, de los cuales se tamizaron 2971 mediante lectura de sus abstracts, siendo 73 artículos elegibles. De ellos, mediante lectura del artículo completo, se seleccionaron 20 artículos de donde se extrajeron finalmente cuatro escalas a las que se les realizó análisis comparativo. La revisión mostró que no existen escalas para la evaluación del riesgo suicida suficientemente precisas y predictivas que justifiquen intervenciones según sus resultados. Sus valores predictivos positivos varían desde uno a 19%. De los pacientes que se cataloguen como de “alto riesgo”, sólo el 5% fallecerá por suicidio. Más aún, la mitad de los pacientes que se suicidan provienen de grupos de “bajo riesgo”. Se reflexiona finalmente en torno a una evaluación del paciente con conducta suicida que logre integrar variables sociodemográficas, antecedentes de problemas de salud mental, su estratificación dentro de una escala y posibles acciones iniciales en el difícil contexto de la incertidumbre inherente a la atención primaria.
|
Ideas clave
|
Introducción
Hablar de suicidio constituye un problema complejo y de causa multifactorial. Según la Organización Mundial de la Salud (OMS) cada año se suicidan en el mundo entre 800 000 y 1 000 000 de personas, lo que sitúa al suicidio como una de las cinco primeras causas de muerte[1]. Asimismo, en Chile se evidencia un alza progresiva de las tasas de mortalidad general por suicidio, aumentando desde 9,6 en el año 2000, a 11,8 por 100 000 habitantes en 2011[2].
Es sabido que casi la mitad de los fallecidos por esta causa consultó con un médico de atención primaria dentro del mes antes de consumar el hecho; pese a ello los registros médicos de estos casos no muestran evaluación del riesgo suicida[3]. Si bien el gold standard es la entrevista por psiquiatra[4], su disponibilidad es escasa a nivel primario. Tampoco se cuenta con una única evaluación estandarizada del riesgo suicida aplicable al escenario de atención primaria (predictiva y breve), siendo finalmente las intervenciones guiadas por el juicio clínico y la recomendación de expertos[5].
Por todo lo anterior, este artículo de revisión de literatura se propuso realizar una búsqueda de revisiones sistemáticas, no sistemáticas y estudios primarios con el fin de identificar escalas estandarizadas para la evaluación del riesgo suicida en adultos, atingentes al ámbito de atención primaria. Finalmente, se discute a cerca de la necesidad de estratificar (o no) a los pacientes con riesgo suicida.
Método
Se realizó una búsqueda bibliográfica en las bases de datos PubMed/MEDLINE, Cochrane, Google Académico y Epistemonikos, usando las palabras claves suicide, suicide attempted, risk assessment, psichiatric status rating scales, suicide risk scales y suicide risk assessment según disponibilidad en base de datos, siendo elegidas por su consistencia entre artículos del tema en la literatura (estrategia de búsqueda disponible en material complementario).
Fueron criterios de inclusión: revisiones sistemáticas, no sistemáticas y artículos primarios, que examinaran validez y capacidad predictiva de escalas para evaluación de riesgo suicida en adultos de contextos ambulatorios. De los artículos tamizados, fueron criterios de exclusión artículos enfocados en población con diagnósticos específicos de salud mental (como trastorno bipolar y esquizofrenia, por ejemplo), escalas aplicadas para probar eficacia de fármacos, escalas estudiadas en grupos específicos (por ejemplo, adultos mayores, militares, privados de libertad, embarazadas), escalas diseñadas para contextos únicamente hospitalarios incluyendo servicios de urgencia, aquellas que evaluaban riesgo suicida para predecir un reintento, revisiones tipo cartas, opiniones, casos clínicos, anécdotas y estudios con tiempo de publicación mayor a 20 años (antes de 1999). Además, se consultaron guías internacionales relevantes sobre suicidio[6],[7],[8], el Manual de Diagnóstico y Estadísticas para Enfermedades Psiquiátricas, 5 edición (Diagnostic and Statistical Manual of Mental Disorders, DSM-5)[9] y guías chilenas del Ministerio de Salud[10].
A su vez, se consultó con expertos. En el ámbito internacional, se contactó a miembros de The Columbia Lighthouse Project, creadores de la escala Columbia (C-SSRS), quienes facilitaron información respecto al uso de dicha escala como método de evaluación del riesgo suicida en población latinoamericana. En el ámbito nacional, se discutió con la enfermera Irma Rojas Moreno, autora del "Programa Nacional de Prevención del Suicidio: Orientaciones para su Implementación"[10], y con la psiquiatra infantojuvenil Dra. Vania Martínez N., académica del Departamento de Psiquiatría Infantil y del Adolescente de la Facultad de Medicina de la Universidad de Chile.
Resultados
Se identificaron 3092 artículos, resultando 2971 artículos a tamizar. Mediante lectura de títulos y abstracts se descartan 2894 artículos según criterios de exclusión, resultando 73 artículos elegibles a los que se les realiza lectura completa. De éstos se excluyen 53 por evaluar distinto outcome entre otras (artículos de lectura completa excluidos y su justificación disponible en material complementario). Finalmente se seleccionaron 20 artículos: cuatro revisiones no sistemáticas[5],[11],[12],[13] (Tabla 1), ocho sistemáticas[14],[15],[16],[17],[18],[19],[20],[21] (Tabla 2) y ocho estudios primarios[22],[23],[24],[25],[26],[27],[28],[29] (diagrama de flujo en Figura 1). Con los artículos elegidos se realizó un análisis comparativo y resumen.
Tabla 1. Resultados reportados por las revisiones no sistemáticas.
Tabla 2. Resultados reportados por las revisiones sistemáticas.
Escalas para evaluación del riesgo suicida
La escala de evaluación del riesgo suicida (SUAS) se compone de 20 ítems, que se califican de 0 a 4, con un tiempo estimado de aplicación de 20 a 30 minutos y, al igual que su versión modificada (SUAS-S), requiere ser usada por personal entrenado en salud[5]. La escala mide 20 áreas: tristeza/desánimo, hostilidad, anergia, hipersensibilidad, pérdida emocional/retraimiento, iniciativa, pérdida de control percibida, tensión, ansiedad, preocupación somática, impulsividad, pérdida de autoestima, desesperanza, incapacidad para sentir (despersonalización), pobre tolerancia a la frustración, pensamientos suicidas, propósito del suicidio, deseo de morir, carencia de razones para vivir, acciones suicidas. Niméus en su estudio da un punto de corte de 39 como predictor de suicidio, con una sensibilidad de 75%, especificidad de 86,3% y valor predictivo positivo de 19,4%[26].
La escala de evaluación del riesgo suicida (SUAS) presenta varios inconvenientes: necesita personal entrenado en salud mental para su administración, baja sensibilidad y valor predictivo positivo, además de haber sido probada sólo en población de intentadores previos. Una revisión la muestra como una escala que principalmente evidenciaría cambios en la suicidalidad de pacientes ya intentadores[13].
El inventario de depresión de Beck (BDI) es una escala de auto reporte e incluye 21 ítems que evalúan la severidad de la depresión. Cada pregunta se puede puntuar entre 0 y 3, variando el puntaje total entre 0 y 63 (cero a nueve síntomas mínimos, 10 a 16 depresión leve, 17 a 29 depresión moderada y 30 a 63 severa). Estudios muestran una sensibilidad de entre 63 a 77%, con especificidad entre 64 a 80%, según tipos de pacientes (hospitalizados o ambulatorios). Su tiempo de aplicación es de 20 minutos aproximadamente[11],[12],[14],[22] Un estudio evalúa la capacidad predicativa de muertes por suicidio e intentos suicidas de sólo el ítem suicidio de esta escala (“no tengo ningún pensamiento de suicidio/a veces pienso en suicidarme, pero no lo cometería/desearía suicidarme/me suicidaría si tuviese la oportunidad”) en un estudio prospectivo de 20 años, mostrando que un puntaje de 1 para suicidio y 2 para intento de suicidio serían predictivas dentro de un año de seguimiento. Enfatizan en que este valor constituye el pie para profundizar la evaluación y no descarta que un puntaje de 0 no lo necesite, especialmente si ha tenido intentos suicidas previos. Pese a ello, este ítem como screening ha sido fuertemente criticado al depender la estratificación de un auto reporte y de sólo una pregunta[29].
Otra escala de auto reporte es la Adult Suicidal Ideation Questionnaire (ASIQ), que en 25 ítems evaluados entre 0 y 7 busca medir cogniciones detrás de una ideación y su frecuencia en el último mes. Tiene asociación fuerte con las escalas de desesperanza de Beck y con el Inventario de depresión de Beck, sin embargo, ha sido estudiada sólo en población joven (hasta 24 años) y sin estudios predictivos. Ha mostrado potencial para ser usada en estudios poblacionales[5],[16],[18].
La escala de intento suicida (SIS) busca medir la real expectativa de morir luego de intento. Se compone de 15 ítems, siendo las primeras ocho preguntas objetivas acerca de un intento suicida reciente, y las siete restantes subjetivas. Esta escala es criticada por lo incongruente de sus resultados entre los dos ítems principales, tendiendo el paciente a sobre exagerar las preguntas subjetivas en beneficio de una ganancia social o justificación a sus actos. Tampoco es conveniente para un escenario donde muchos pacientes no presentan intentos previos, y donde la mayoría de los suicidios ocurren en el primer intento del individuo[5],[11],[28].
El Brief Symptom Rating Scale (BSRS-5) es un test de screening breve creado para tamizaje de morbilidad psiquiátrica en diversos contextos, aplicada principalmente en países asiáticos a sus pacientes hospitalizados y de la comunidad. Es una escala de Likert de 5 ítems con puntaje entre 0 y 4, que mide las áreas de ansiedad, depresión, hostilidad, hipersensibilidad interpersonal e insomnio. Su versión amplia, la BSRS-5R, intenta evaluar también ideación suicida agregando al final la pregunta: ¿has tenido alguna idea suicida?[28] En un estudio transversal se evalúan sus propiedades, mostrando una sensibilidad de 89%, especificidad de 85%, valor predictivo negativo de 99% y valor predictivo positivo de 11% para un punto de corte de tres para sujetos de la comunidad. Es altamente consistente en que quienes presentan alta carga de estrés emocional, presentan más alta tasa de respuesta positiva a la sexta pregunta. Si bien es breve y fácil de aplicar, no busca predecir intento de suicidio, más bien gradúa la severidad de la psicopatología, reafirmando la idea de que las personas con ideación suicida presentan en su mayoría diagnósticos en el eje I y/o II, y da pie para una evaluación más en detalle de la suicidalidad. No está probada en estudios de cohorte prospectivos[28].
El inventario razones para vivir (Reason for Living Inventory) es un instrumento auto administrado que mide factores protectores contra suicidio a través de 48 Items puntuados cada uno según una escala de Likert de 0 (no importante) a 6 (extremadamente importante) y que en conjunto miden seis áreas: creencias de supervivencia y afrontamiento, objeciones morales al suicidio, responsabilidad con la familia, temas relacionados con niños, miedo al suicidio y miedo a la desaprobación social. No cuenta con punto de corte estandarizado, siendo a mayor puntaje, mayores las razones para vivir. Una revisión sistemática evidenció consistente asociación negativa entre el puntaje en esta escala e ideación suicida, sugiriendo un factor protector para intento suicida. Sin embargo, esto no sería válido para individuos con antecedentes de intentos previos y especialmente adolescentes, ni tampoco para una asociación directa con suicidio[13],[21]. Si bien es poco practicable en contextos de atención primaria, estas áreas podrían moderar (con algún efecto buffer) los factores de riesgo de suicidio y correlacionarse con resiliencia, especialmente las áreas de creencias de supervivencia, afrontamiento y objeciones morales respecto del suicidio.
Recientemente se promueve la teoría tripartita del riesgo suicida, que incluye evaluación de tres áreas fundamentales: afecto/conducta/cognición. Un estudio aplica esta teoría a través de la creación de la escala SABCS (Suicidal Affect Behavior Cognitive Scale) que en seis preguntas auto administradas clasifica al individuo como no suicida/bajo riesgo suicida/moderado riesgo suicida/alto riesgo suicida según las respuestas entregadas, sin un puntaje estándar. Muestra alta consistencia con otras escalas como la escala de desesperanza de Beck y el Adult Suicidal Ideation Questionnaire (ASIQ). Sus fundamentos teóricos son interesantes, sin embargo, fue validada en un estudio de respuesta online y no cuenta con estudios prospectivos[27].
Por su consistencia en los estudios analizados y su tiempo de aplicación, se revisará críticamente el potencial de aplicabilidad en atención primaria de las escalas: SAD PERSONS, escala de desesperanza de Beck (BHS), escala de ideación suicida de Beck (SSI) y la escala de severidad de la ideación de Columbia (C-SSRS).
1. SAD PERSONS
Escala cuyo nombre se traduce como “personas tristes” y consiste en un acrónimo en inglés (Sex, Age, Depression, Previous Attempt, Ethanol abuse, Rational thinking loss, Social support lacking, Organized plan for suicide, No spouse, Sickness) correspondiente a 10 factores a evaluar en la anamnesis del paciente (sexo masculino, edad menor a 20 o mayor a 45 años, diagnóstico activo de depresión, intento previo de suicidio, abuso de alcohol, ausencia de pensamiento racional, apoyo social insuficiente o inadecuado, plan de suicidio elaborado, que no tenga pareja, presencia de problemas de salud). Por cada elemento presente se suma un punto y se define conducta sobre la base del puntaje obtenido (0 a 2: alta y seguimiento ambulatorio; 3 a 4: seguimiento ambulatorio intensivo, considerar ingreso; 5 a 6: se sugiere ingreso; 7 a 10: ingreso forzoso)[14],[22].
Es usada alrededor del mundo como herramienta de evaluación de riesgo suicida, e incluida en Chile dentro de los protocolos de manejo de pacientes con intento de suicidio en distintos centros de salud del país[30],[31]. Sin embargo, la evidencia indica que sobrestima el riesgo suicida y la necesidad de hospitalización, y no predice el riesgo de suicidio mejor que el azar (sensibilidad para suicidio/intento de suicidio actual = 24/41%, futuro = 19,6/40% respectivamente). Incluso la revisión sistemática de buena calidad metodológica de Runeson arroja una sensibilidad de 15%[15]. El estudio de Bolton mostró que el perfil moderado y grave de la escala se asoció significativamente con ideación suicida, sin embargo, la mitad de los casos presentaba un puntaje bajo de la escala[11],[19],[23].
2. Escala de desesperanza de Beck
Es una escala de carácter auto aplicable de respuestas dicotómicas (verdadero/falso) que consta de 20 preguntas. Debe ser aplicada por profesionales entrenados en su administración, demorando 20 a 30 minutos Un puntaje mayor o igual a nueve traduce un grado considerable de desesperanza (expectativa negativa del futuro), que se correlacionaría con ideación suicida. La presencia de desesperanza está ligada a depresión severa en la práctica corriente de salud mental, pero sus valores predictivos con suicidio son discordantes en la literatura[12],[14],[17],[22]. Un metanálisis reportó bajos valores predictivos para suicidio con sensibilidad de 29 a 54% y especificidad de 60 a 84% (likehood ratio positivo: 1,55; intervalo de confianza 95%: 1,31 a 1,83 y likehood ratio negativo: 0,45; intervalo de confianza 95%: 0,20 a 1,03)[11].
Una revisión sistemática de buena calidad arroja sensibilidad de 89% (intervalo de confianza 95%: 78% a 95%) y especificidad de 42% (intervalo de confianza 95%: 40% a 43%) con una calidad de evidencia moderada[15]. Los creadores se apoyan en que la escala identificaría a un grupo potencial de alto riesgo, más que una conducta en sí (en su estudio inicial Beck -año 1990- da once veces más riesgo al grupo positivo para la evaluación). Un estudio que siguió pacientes depresivos (uni o bipolar) durante un año, mostró que la severidad de la depresión a través del inventario de depresión de Beck predecía intento suicida, no así la escala de desesperanza de Beck[32]. Existen sitios web para su aplicación[33].
3. Escala de Ideación suicida de Beck
Investiga la severidad de la ideación suicida a través de 19 preguntas que se califican entre 0 y 3, con un puntaje total entre 0 y 38. A esto se agregan dos preguntas (20 y 21) que tienen sólo valor descriptivo. Su tiempo de aplicación son 10 a 15 minutos aproximadamente y requiere ser aplicada por personal especializado[5]. Se ha estudiado en adolescentes, adultos, pacientes hospitalizados y ambulatorios. En el estudio inicial de Beck, sólo el ítem desesperanza se correlacionaría en forma predictiva con algún grado de ideación suicida y no el puntaje total. No existe punto de corte para clasificar al paciente como de alto riesgo, ni promover una intervención específica, aunque si muestra un gradiente de ideación. Presenta alta consistencia interna (coeficiente ᾳ de Cronbach de 0,89 a 0,96 y una fiabilidad ínter examinador de 0,83) y buena correlación con la escala de desesperanza de Beck y de depresión de Hamilton. El estudio prospectivo de Brown, de 20 años de seguimiento mostró un valor predictivo positivo de 3% y un Hazard ratio de 6,56 para un punto de corte ≥ 2, o sea aquellos con puntaje ≥ 2 presentarían un riesgo casi siete veces mayor de ideación suicida comparado con aquellos con puntaje < 2 [11],[12],[16],[18],[22]. Existen sitios web para su aplicación[34].
4. Columbia Suicide Severity Rating Scale (C-SSRS)
Es una escala destinada a evaluar severidad de la ideación y la conducta suicida durante el último mes en pacientes con doce años o más, además de enlazar el grado de severidad a un nivel de apoyo inmediato que la persona necesitaría. Característicamente evalúa cuatro grandes ítems: severidad de la ideación (avanzando en un continuum que va desde ideas pasivas/ideas activas/intención sin planificación/con planificación/ con método específico/con real intención de ejecutarlo), intensidad de la ideación, comportamiento suicida y grado de letalidad del intento, asignando un puntaje variable a cada ítem. Existen distintas versiones de la escala dependiendo del contexto en el cual se desee emplear (evaluación inicial en servicios de urgencia, tamizaje para atención primaria, instituciones militares, control de pacientes con antecedente de riesgo suicida, evaluación inicial en colegios, entre otros).
Los creadores de la escala, el grupo The Columbia Lighthouse Project, entregan en su página web las distintas versiones con posibilidad de descarga gratuita según contexto (salud, colegios, fuerzas armadas o uso general), población objetivo (adultos y adolescentes, niños, población con deterioro cognitivo) e idioma (inglés o español)[35].
La escala de evaluación de riesgo suicida de Columbia es reconocida por la US Food and Drugs Administration (FDA) para uso clínico por ser simple, universal y efectiva[36]. Fue validada en un estudio que incluyó tres grupos: población de adolescentes que intentó suicidio (N = 124), adolescentes deprimidos bajo tratamiento (N=312) y en adultos que se presentaron a un servicio de urgencia por razones psiquiátricas (N = 237). El estudio de buena calidad metodológica evidenció buena validez convergente respecto a otras escalas y validez divergente en los ámbitos de ideación y comportamiento suicida en adultos y adolescentes. En el grupo 1 predijo significativamente intento suicida durante el tratamiento (reintento) (Odds ratio: 1,45; intervalo de confianza 95%: 1,07 a 1,98; p = 0,02), y a las veinticuatro semanas del estudio (Odds ratio: 1,34; intervalo de confianza 95%: 1,05 a 1,70; p = 0,02), aumentando el riesgo basal un 45% y 34% respectivamente[25]. Posee una versión completa y otra abreviada para uso en atención primaria y se encuentran disponibles tanto para pacientes que nunca han tenido ideación suicida como para los que tienen historial de ello[37],[38]. Además, su versión abreviada ha sido exitosamente utilizada en redes de salud asistencial pesquisando cifras de screening positivo de 6,3% en servicios de urgencia, 2,1% en policlínicos ambulatorios y 2,1% en unidades de hospitalización[39].
Presenta traducciones legitimadas en 45 idiomas, entre ellos el español y se encuentra validada psicométricamente en población hispanohablante[40],[41],[42]. Posee una sensibilidad de 94%, especificidad de 97,9%, valor predictivo positivo 75,3% y valor predictivo negativo 94,7% para la predicción de intento de suicidio en adolescentes y adultos jóvenes hispanoparlantes[42]. El estudio de Greist, examinó la habilidad de la C-SSRS para predecir prospectivamente ideación y conducta suicida en pacientes psiquiátricos y no psiquiátricos, desde una evaluación de C-SSRS basal electrónica (eC-SSRS). Así realizó un metanálisis de 54 406 evaluaciones de eC-SSRS entre 2009 y 2012. Del total de evaluaciones, 8837 fueron basales y 45 619 fueron evaluaciones prospectivas.
Este análisis mostró que en pacientes psiquiátricos, una evaluación eC-SSRS positiva para sólo ideación, predice cuatro veces más riesgo de conducta suicida que el que no presenta ideación ni conducta (Odds ratio: 4,66; intervalo de confianza 95%: 2,6 a 8,3). En los mismos pacientes, los que evidencian tanto ideación como conducta suicida en su evaluación con eC-SSRS basal, presentan nueve veces más riesgo de mantener esta conducta en forma prospectiva (Odds ratio: 9,33; intervalo de confianza 95%: 7,1 a 12,3). También resulta predictiva en pacientes no psiquiátricos, donde aquellos que presentan un eC-SSRS basal con conducta suicida, registran doce veces más riesgo de mantenerla al final del período de seguimiento (Odds ratio: 12,55; intervalo de confianza 95%: 2,5 a 62,1). En los que dan cuenta de ambas en su evaluación basal, ideación y conducta suicida, el riesgo se eleva a 17 veces (Odds ratio: 17,11; intervalo de confianza 95%: 3,4 a 85,5)[24].
Ante estos datos, han aparecido detractores que argumentan que no aborda el espectro completo de ideación o comportamiento suicida, teniendo errores conceptuales y psicométricos[43]. Además, presenta el inconveniente que su capacidad predictiva sólo se ha probado en adolescentes, por un período breve (9 meses) y de manera electrónica. Faltan estudios prospectivos que la avalen.
No existe hasta la fecha versión validada en Chile, pero sí una versión revisada y en proceso de validación por la Dra. Vania Martínez Nahuel, con quien se estableció contacto[44].
La C-SSRS en su versión abreviada como screening en atención primaria de salud evalúa sólo el ítem de severidad de la ideación a través de seis preguntas directas clasificando a los pacientes con ideación suicida en tres categorías de riesgo fundadas en un código de colores: rojo equivale a riesgo alto y requiere de medidas de prevención inmediatas; naranjo es riesgo moderado y requiere evaluación por el equipo de salud mental a la brevedad para elección de medidas de precaución; y amarillo es riesgo leve y son pacientes que se derivarán al equipo de salud mental en forma diferida (Tabla 3).
Si bien se muestra como una herramienta simple, fácil de aplicar y con un pensamiento teórico lógico, esta versión breve no ha sido validada prospectivamente siendo incierto la correcta categorización de los pacientes y la adecuación de las intervenciones. Faltan estudios prospectivos aplicando su versión breve. Se vislumbra como una herramienta prometedora.
En la Tabla 4 se presenta un resumen de las ventajas y desventajas de cada escala.
Discusión
La OMS cuantifica en 800 000 las personas fallecidas al año en el mundo por esta causa, siendo en el grupo de 15 a 29 años la segunda causa de muerte. Esto se magnifica al considerar que por cada suicidio hay 10 a 20 que lo intentan[6]. El impacto de un suicidio es profundo, una tragedia familiar y transgeneracional además de significar un fracaso de las políticas públicas ante un hecho prevenible.
¿Por qué tratar de identificar a los individuos en riesgo de suicidio? La US Preventive Services Task Force (USPSTF) en su revisión sistemática del año 2004, concluye que las herramientas de screening podrían ayudar a identificar individuos en peligro, pudiendo la psicoterapia reducir los intentos suicidas en personas de alto riesgo[20]. Así, identificar individuos en riesgo es el primer gran paso para prevenir suicidio. También se ha visto que funciona con efecto de retroalimentación positiva, donde el ejercicio de identificar a las personas en riesgo mejora con su uso sistemático, desarrolla relaciones de confianza médico/paciente y estimula al clínico a usar intervenciones basadas en evidencia para reducir el riesgo[45].
Pero, ¿cómo identificamos a quién está realmente en riesgo? Sabemos que la suicidalidad es un problema complejo, multifactorial, donde intervienen factores conocidos como antecedente de una enfermedad psiquiátrica (trastorno depresivo mayor, trastorno depresivo bipolar o dependencia a consumo de sustancias entre otras)[9], factores vivenciales, psicosociales e incluso culturales. La evaluación integral del paciente que considere sus antecedentes médicos, factores sociodemográficos, factores biográficos, antecedentes psiquiátricos, ideación suicida actual, contexto familiar y redes de apoyo resulta esencial.
En esto, las escalas analizadas muestran áreas de evaluación en común: conducta suicida previa, pensamientos y planes actuales de suicidio, desesperanza, impulsividad, autocontrol y algunas miden factores protectores. La revisión actual muestra que los estudios que evalúan instrumentos para evaluar riesgo suicida son de limitada calidad metodológica, midiendo muchos de ellos outcomes compuestos (suicidio junto con auto daño) y evidenciando baja capacidad de discriminación para suicidio, con sensibilidades que no sobrepasan el 90% y especificidad bordeando entre 40 y 50%. Para la escala de desesperanza de Beck (BHS), inventario de depresión de Beck y escala de ideación suicida de Beck (SSI) se han calculado valores predictivos positivos tan bajos como de uno, dos y 3% respectivamente (proporción de individuos que realmente fallecerán por suicidio de entre aquellos con resultado positivo en el screening).
En la escala de intento suicida (SIS), se ha visto un valor predictivo positivo de 17%, pero sólo en intentadores previos. Para la escala de evaluación del riesgo suicida (SUAS) y la escala de Columbia (C-SSRS), sus valores predictivos positivos fueron de 19% y 14% respectivamente, este último a un seguimiento de nueve semanas[46]. Incluso hay evidencia consistente en contra de algunas: la escala de SAD PERSONS no predice el riesgo de suicidio mejor que el azar, no siendo útil utilizarla.
¿Qué tan buenas son entonces las escalas para predecir riesgo de suicidio? No muy buenas. Así, actualmente no contamos y no debería utilizarse una escala de evaluación de riesgo suicida como herramienta única, concordante con las recomendaciones de la Organización Mundial de la Salud[6], National Institute for Health and Care Excellence (NICE)[7] y The US Preventive Services Task Force (USPSTF)[8].
Otra desventaja de utilizar únicamente escalas es que los factores cognitivos, afectivos o conductuales que miden no interactúan con los factores demográficos ni modificables del paciente, como son su edad, sexo o sus diagnósticos de eje I. Por ejemplo, el programa nacional de prevención del suicidio en Chile basa su evaluación en un conteo de factores de riesgo clásicos que sumarían un riesgo[10]. Entonces, si integramos escalas y factores de riesgo individuales ¿mejora la detección? Un metanálisis de estudios de cohorte caracterizó pacientes catalogados como de “alto riesgo” a través de la combinación de factores demográficos y escalas, mostrando que sólo el 5% de los estratificados como de “alto riesgo” de suicidio fallecían por esta causa (valor predictivo positivo global). Por otra parte, la mitad de los fallecidos por suicidio provenían de una estratificación de “bajo riesgo” de suicidio. De allí que algunos autores rechacen por completo la idea de estratificar por riesgo al paciente suicida[47].
Ante esto surgen alternativas interesantes, como Roos quien propone como opción a un instrumento único, una evaluación neuropsicológica que mediante tareas evidencie un perfil suicida. Sin duda requiere personal especializado y faltan estudios que lo validen[11]. Por otro parte, Carter también renuncia a estratificar de manera imprecisa al paciente y propone una evaluación clínica exhaustiva (especialmente factores de riesgo modificables) y tratamiento enérgico a subpoblaciones específicas (como personas con trastorno de personalidad borderline)[14]. Creemos que esto es plausible en hospitales y centros ambulatorios con personal de salud especializado, pero poco realista para ejercer en atención primaria.
Este escenario se sigue afrontando en un primer escalón a nivel de atención primaria, donde se recibe a la mayor parte de la población consultante en salud, frecuentemente con alta carga de morbilidad psiquiátrica y muchas veces asociados a contextos psicosociales e historias de vida traumáticos y adversos. Un estudio demuestra prevalencias de entre dos y 3% de ideación suicida entre consultantes en el último mes[8]. Estos son evaluados por personal de salud con habilidades y competencias en salud mental diversas, situación que lleva a cuestionarse qué tan efectivamente se está lidiando con el problema del paciente que consulta con ideación suicida.
¿Cómo enfrentamos este escenario incierto? Considerando a las escalas como un medio para la identificación de factores de riesgo y no como predictoras de intento de suicidio. También, como herramientas de comunicación con pacientes que pueden presentar intenso dolor psíquico que perturbe su expresión, además de permitir desarrollar alianzas terapéuticas, graduar intervenciones y apoyar en investigación epidemiológica. Es importante enfocarnos en identificar y tratar factores modificables en el paciente con conductas suicidas que permitan negociar un plan basado en sus propias necesidades (por ejemplo tratar adicciones, manejo con antidepresivos de síntomas anímicos, aumentar la percepción de apoyo familiar, fomentar factores protectores que se ha visto que podrían moderar los factores de riesgo), junto con restringir el acceso a elementos letales, supervisión, derivación de aquellos en que esto último no sea posible[47].
Faltan estudios que determinen como evaluar, más allá de la intuición, a los individuos especialmente provenientes de atención primaria donde gran parte no ha tenido intentos previos. Todavía queda por responder si ¿se están midiendo los factores equivocados? o ¿están interactuando factores de manera aún incierta?
Ante esta incertidumbre, el foco y los esfuerzos en este tema podrían colocarse en aspectos preventivos, tales como mejoras en políticas públicas, comunitarias y sociales, las que en conjunto mejoren la salud mental y calidad de vida de las personas.
Conclusión
La evidencia de calidad es limitada y muestra baja efectividad en la utilización de escalas para predecir suicidio o intento de suicidio. Su utilización puede restringirse a evaluaciones más bien descriptivas, como enfoque comunicacional o para desarrollar alianzas con el paciente.
Se vislumbran nuevos métodos como modelos integrados de factores de riesgo, tests cognitivos o intervenciones en grupos específicos de salud mental para identificar pacientes susceptibles de intervención específica. Un método confiable, predictivo, breve y universal de evaluación suicida para atención primaria, aún es incierto.
Notas
Roles de autoría
CA: Conceptualización, Investigación, Metodología, Administración del proyecto, Supervisión, Visualización, Escritura-revisión original, Escritura-revisión y edición. CG: Conceptualización, Investigación, Metodología, Supervisión, Escritura-revisión original. CC: Conceptualización, Investigación, Metodología, Supervisión, Escritura-revisión original. BE: Conceptualización, Investigación, Metodología, Supervisión, Escritura-revisión original.
Agradecimientos
Las autoras agradecen la orientación y rápida respuesta por parte del equipo de The Columbia Lighthouse Project y la colaboración y excelente disposición de la Dra. Vania Martínez Nahuel, del Departamento de Psiquiatría Infantil y del Adolescente de la Facultad de Medicina de la Universidad de Chile.
Conflictos de intereses
Las autoras han completado el formulario de declaración de conflictos de intereses del ICMJE, y declaran no haber recibido financiamiento para la realización del reporte; no tener relaciones financieras con organizaciones que podrían tener intereses en el artículo publicado, en los últimos tres años; y no tener otras relaciones o actividades que podrían influir sobre el artículo publicado. Los formularios pueden ser solicitados contactando a la autora responsable o a la dirección editorial de la Revista.
Financiamiento
Las autoras declaran que no hubo fuentes de financiación externas.
Material complementario
1. Estrategia de búsqueda: https://doi.org/10.6084/m9.figshare.6998534.v1
2. Estudios excluidos: https://doi.org/10.6084/m9.figshare.6998585.v1

 Tabla 1. Resultados reportados por las revisiones no sistemáticas.
Tabla 1. Resultados reportados por las revisiones no sistemáticas.

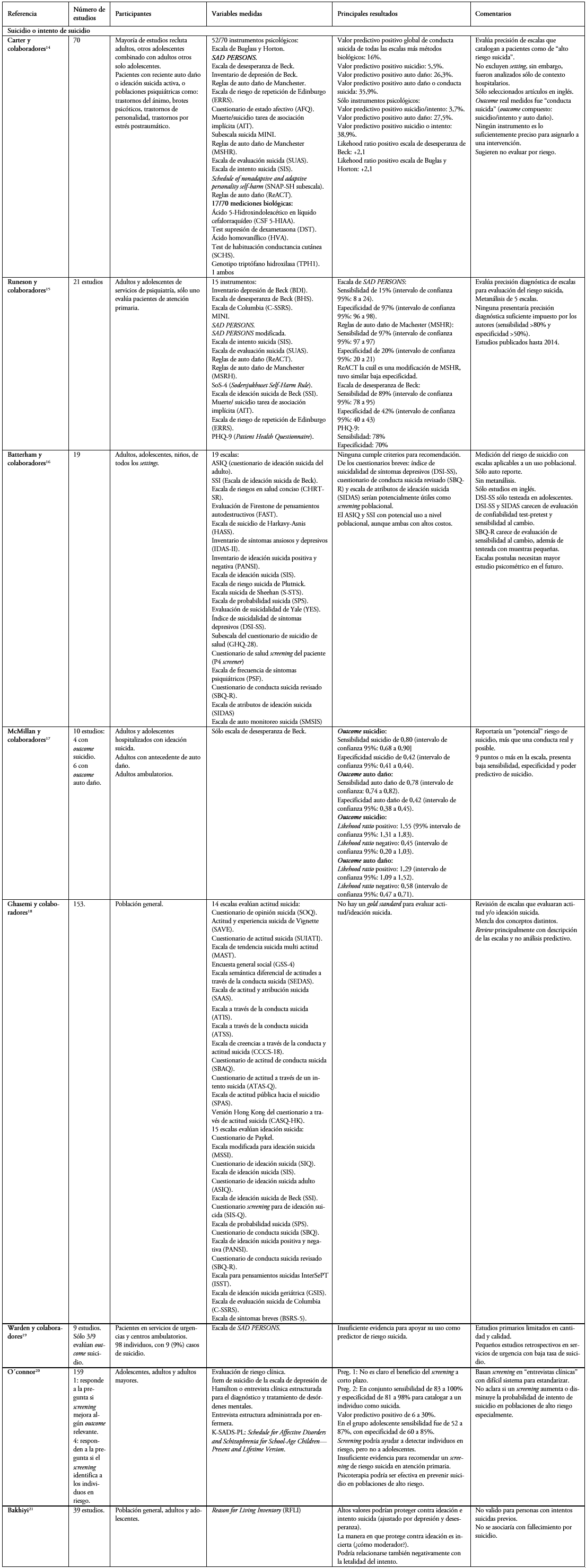 Tabla 2. Resultados reportados por las revisiones sistemáticas.
Tabla 2. Resultados reportados por las revisiones sistemáticas.

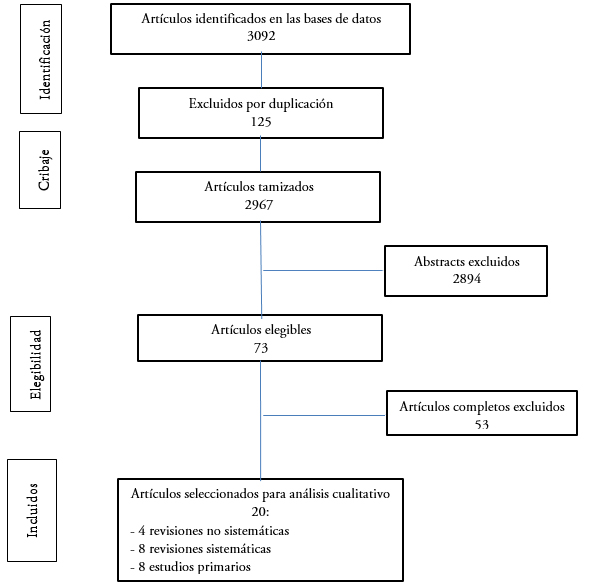 Figura 1. Diagrama de flujo.
Figura 1. Diagrama de flujo.

 Tabla 3. Versión abreviada de la escala de Columbia para evaluación de la severidad de la ideación suicida (C-SSRS).
Tabla 3. Versión abreviada de la escala de Columbia para evaluación de la severidad de la ideación suicida (C-SSRS).

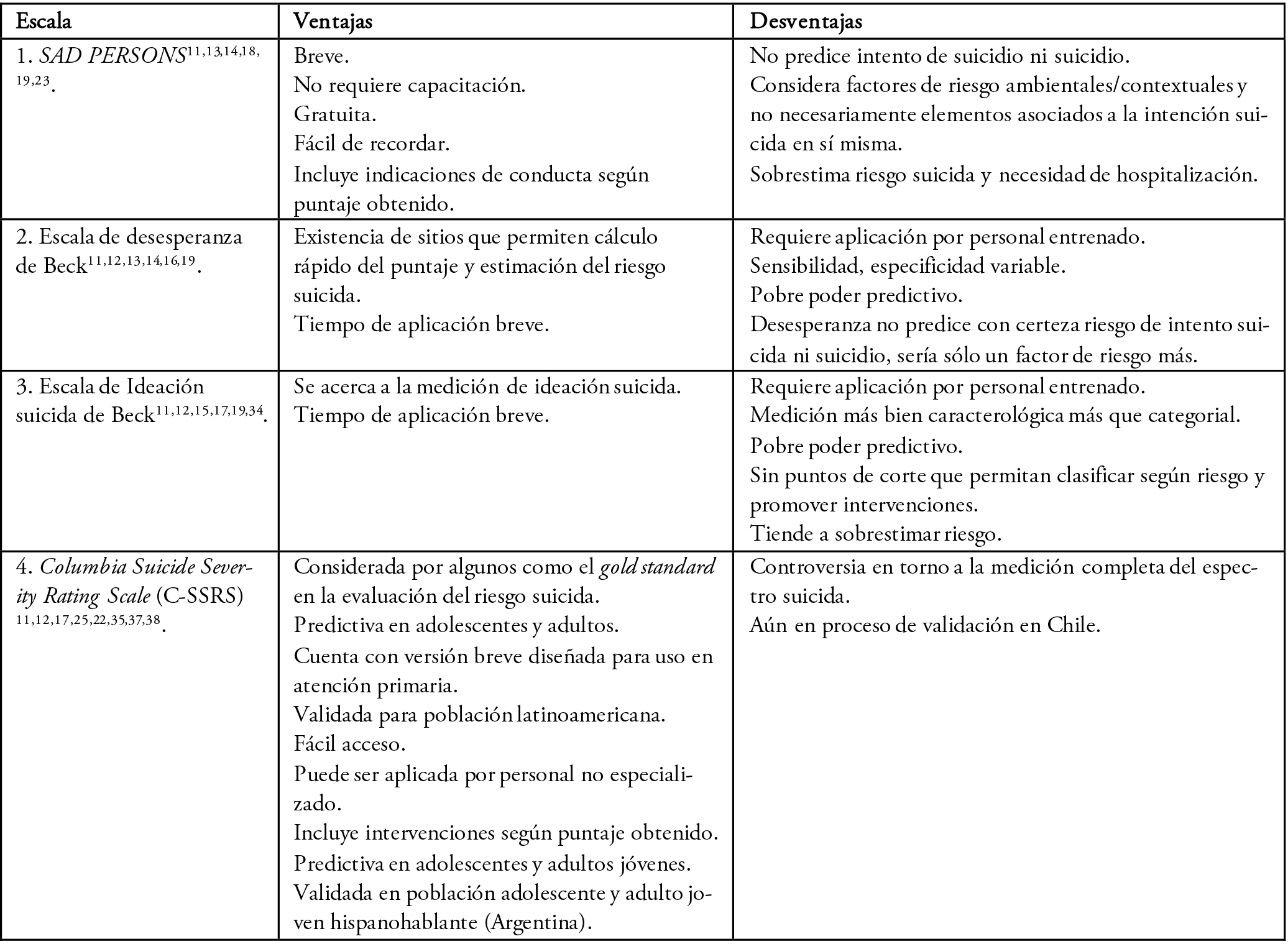 Tabla 4. Escalas para evaluación del riesgo suicida potencialmente aplicables a atención primaria de salud, con sus ventajas y desventajas.
Tabla 4. Escalas para evaluación del riesgo suicida potencialmente aplicables a atención primaria de salud, con sus ventajas y desventajas.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Según la Organización Mundial de la Salud, el suicidio se ha convertido en un problema de salud pública de dimensiones globales. El 45% de los fallecidos por suicidio consultaron con un médico de atención primaria dentro del mes antes de consumar el hecho, sin evidenciarse una evaluación exhaustiva del riesgo suicida. Pese a ser un evento prevenible, no existe una evaluación estandarizada del riesgo suicida atingente al contexto de atención primaria de salud, donde las competencias en salud mental son variadas y muchas veces las decisiones guiadas por el juicio clínico. Se realizó una búsqueda y revisión de la mejor evidencia disponible sobre escalas de evaluación del riesgo suicida para el médico no especialista; idealmente breves, predictivas y validadas. Se buscó en las bases de datos PubMed/MEDLINE, Cochrane, Epistemonikos, Google Académico. Además, se contactó a referentes nacionales e internacionales en el tema. Se encontraron 3092 artículos en la literatura, de los cuales se tamizaron 2971 mediante lectura de sus abstracts, siendo 73 artículos elegibles. De ellos, mediante lectura del artículo completo, se seleccionaron 20 artículos de donde se extrajeron finalmente cuatro escalas a las que se les realizó análisis comparativo. La revisión mostró que no existen escalas para la evaluación del riesgo suicida suficientemente precisas y predictivas que justifiquen intervenciones según sus resultados. Sus valores predictivos positivos varían desde uno a 19%. De los pacientes que se cataloguen como de “alto riesgo”, sólo el 5% fallecerá por suicidio. Más aún, la mitad de los pacientes que se suicidan provienen de grupos de “bajo riesgo”. Se reflexiona finalmente en torno a una evaluación del paciente con conducta suicida que logre integrar variables sociodemográficas, antecedentes de problemas de salud mental, su estratificación dentro de una escala y posibles acciones iniciales en el difícil contexto de la incertidumbre inherente a la atención primaria.
 Authors:
Carolina Abarca[1,2], Cecilia Gheza[2], Constanza Coda[2], Bernardita Elicer[2]
Authors:
Carolina Abarca[1,2], Cecilia Gheza[2], Constanza Coda[2], Bernardita Elicer[2]
Affiliation:
[1] Centro de Salud Familiar Áncora San Alberto Hurtado, Puente Alto, Santiago, Chile
[2] Facultad de Medicina, Pontificia Universidad Católica de Chile, Santiago, Chile
E-mail: cabarca@med.puc.cl
Author address:
[1] Los Almendros 9183
La Florida
Santiago
Chile
CP: 8240000

Citation: Abarca C, Gheza C, Coda C, Elicer B. Literature review to identify standardized scales of assessment of suicidal risk in adults seen in primary health care. Medwave 2018;18(5)e:7246 doi: 10.5867/medwave.2018.05.7246
Submission date: 27/6/2018
Acceptance date: 30/8/2018
Publication date: 20/9/2018
Origin: not requested
Type of review: reviewed by five external peer reviewers, double-blind

Comments (0)
We are pleased to have your comment on one of our articles. Your comment will be published as soon as it is posted. However, Medwave reserves the right to remove it later if the editors consider your comment to be: offensive in some sense, irrelevant, trivial, contains grammatical mistakes, contains political harangues, appears to be advertising, contains data from a particular person or suggests the need for changes in practice in terms of diagnostic, preventive or therapeutic interventions, if that evidence has not previously been published in a peer-reviewed journal.
No comments on this article.
To comment please log in
 Medwave provides HTML and PDF download counts as well as other harvested interaction metrics.
Medwave provides HTML and PDF download counts as well as other harvested interaction metrics. There may be a 48-hour delay for most recent metrics to be posted.

- Prevención del suicidio un instrumento para trabajadores de Atención Primaria de Salud. Trastornos Mentales y Cerebrales Departamento de Salud Mental y Toxicomanías. Organización Mundial de la Salud. Ginebra. 2000. Disponible en [on line]. | Link |
- Departamento de estadísticas e información en Salud (DEIS). Defunciones y mortalidad por causas. Chile. [on line]. | Link |
- Ahmedani BK, Simon GE, Stewart C, Beck A, Waitzfelder BE, Rossom R, et al. Health care contacts in the year before suicide death. J Gen Intern Med. 2014 Jun;29(6):870-7. | CrossRef | PubMed |
- Links PS, Hoffman B. Preventing suicidal behaviour in a general hospital psychiatric service: priorities for programming. Can J Psychiatry. 2005 Jul;50(8):490-6. | CrossRef | PubMed |
- Rangel-Garzón C, Suárez MF, Escobar F. Escalas de evaluación de riesgo suicida en atención primaria.Revista de la Facultad de Medicina. 2015;63(4):707-716. | Link |
- World Health Organization. Preventing suicide: A global imperative. WHO; 2014. [on line] | Link |
- National Collaborating Centre for Mental Health (UK). Self-Harm: Longer-Term Management. Leicester (UK): British Psychological Society; 2012. | PubMed |
- Gaynes BN, West SL, Ford CA, Frame P, Klein J, Lohr KN. Screening for suicide risk in adults: a summary of the evidence for the U.S. Preventive Services Task Force. nn Intern Med. 2004 May 18;140(10):822-35. | PubMed |
- American Psychiatric Association. Guía de consulta de los criterios diagnósticos del DSM-5. DSM Library. [on line]. | Link |
- Departamento de Salud Mental, División de Prevención y control de Enfermedades, Subsecretaría de Salud Pública, Ministerio de Salud, Gobierno de Chile. Programa Nacional de Prevención del Suicidio: Orientaciones para su implementación. 2013. [on line]. | Link |
- Roos L, Sareen J, Bolton J. Suicide risk assessment tools, predictive validity findings and utility today: time for a revamp? Neuropsychiatry. 2013;3(5):483-495. | Link |
- Lotito M, Cook E. A review of suicide risk assessment instruments and approaches. Ment Health Clin. 2015;5(5):216-23. | CrossRef |
- Hourani L, Jones D, Kennedy K, Hirsch K. Update on suicide assessment and instruments and methodologies. Naval health research center. Report No. 99-31. | Link |
- Carter G, Milner A, McGill K, Pirkis J, Kapur N, Spittal MJ. Predicting suicidal behaviours using clinical instruments: systematic review and meta-analysis of positive redictive values for risk scales. Br J Psychiatry. 2017 Jun;210(6):387-395. | CrossRef | PubMed |
- Runeson B, Odeberg J, Pettersson A, Edbom T, Jildevik Adamsson I, Waern M. Instruments for the assessment of suicide risk: A systematic review evaluating the certainty of the evidence. PLoS One. 2017 Jul 19;12(7):e0180292. | CrossRef | PubMed |
- Batterham PJ, Ftanou M, Pirkis J, Brewer JL, Mackinnon AJ, Beautrais A, et al. A systematic review and evaluation of measures for suicidal ideation and behaviors in population-based research. Psychol Assess. 2015 Jun;27(2):501-512. | CrossRef | PubMed |
- McMillan D, Gilbody S, Beresford E, Neilly L. Can we predict suicide and non-fatal self-harm with the Beck Hopelessness Scale? A meta-analysis. Psychol Med. 2007 Jun;37(6):769-78. | PubMed |
- Ghasemi P, Shaghaghi A, Allahverdipour H. Measurement Scales of Suicidal Ideation and Attitudes: A Systematic Review Article. Health Promot Perspect. 2015 Oct 25;5(3):156-68. | CrossRef | PubMed |
- Warden S, Spiwak R, Sareen J, Bolton JM. The SAD PERSONS scale for suicide risk assessment: a systematic review. Arch Suicide Res. 2014;18(4):313-26. | CrossRef | PubMed |
- O'Connor E, Gaynes BN, Burda BU, Soh C, Whitlock EP. Screening for and treatment of suicide risk relevant to primary care: a systematic review for the U.S. Preventive Services Task Force. Ann Intern Med. 2013 May 21;158(10):741-54. | CrossRef | PubMed |
- Bakhiyi CL, Calati R, Guillaume S, Courtet P. Do reasons for living protect against suicidal thoughts and behaviors? A systematic review of the literature. J Psychiatr Res. 2016 Jun;77:92-108. | CrossRef | PubMed |
- Cochrane-Brink KA, Lofchy JS, Sakinofsky I. Clinical rating scales in suicide risk assessment. Gen Hosp Psychiatry. 2000 Nov-Dec;22(6):445-51. | PubMed |
- Bolton JM, Spiwak R, Sareen J. Predicting suicide attempts with the SAD PERSONS scale: a longitudinal analysis. J Clin Psychiatry. 2012 Jun;73(6):e735-41. | CrossRef | PubMed |
- Greist JH, Mundt JC, Gwaltney CJ, Jefferson JW, Posner K. Predictive Value of Baseline Electronic Columbia-Suicide Severity Rating Scale (eC-SSRS) Assessments for Identifying Risk of Prospective Reports of Suicidal Behavior During Research Participation. Innov Clin Neurosci. 2014 Sep;11(9-10):23-31. | PubMed |
- Posner K, Brown GK, Stanley B, Brent DA, Yershova KV, Oquendo MA, et al. The Columbia-Suicide Severity Rating Scale: initial validity and internal consistency findings from three multisite studies with adolescents and adults. Am J Psychiatry. 2011 Dec;168(12):1266-77. | CrossRef | PubMed |
- Niméus A, Alsén M, Träskman-Bendz L. The suicide assessment scale: an instrument assessing suicide risk of suicide attempters. Eur Psychiatry. 2000 Nov;15(7):416-23. | PubMed |
- Harris KM, Syu JJ, Lello OD, Chew YL, Willcox CH, Ho RH. The ABC's of Suicide Risk Assessment: Applying a Tripartite Approach to Individual Evaluations. PLoS One. 2015 Jun 1;10(6):e0127442. | CrossRef | PubMed |
- Wu CY, Lee JI, Lee MB, Liao SC, Chang CM, Chen HC, et al. Predictive validity of a five-item symptom checklist to screen psychiatric morbidity and suicide ideation in general population and psychiatric settings. J Formos Med Assoc. 2016 Jun;115(6):395-403. | CrossRef | PubMed |
- Green KL, Brown GK, Jager-Hyman S, Cha J, Steer RA, Beck AT. The Predictive Validity of the Beck Depression Inventory Suicide Item. J Clin Psychiatry. 2015 Dec;76(12):1683-6. | CrossRef | PubMed |
- Ortiz M. Protocolo de ingreso, egreso y derivación de paciente con intento de suicidio. Hospital de Linares (Región del Maule, Chile). 2014. [on line]. | Link |
- Alarcón G. Protocolo Manejo del Intento Suicida en Servicios de Urgencia y Medicina. Hospital de Cauquenes (Región del Maule, Chile). 2012. [on line]. | Link |
- Oquendo MA, Galfalvy H, Russo S, Ellis SP, Grunebaum MF, Burke A, et al. Prospective study of clinical predictors of suicidal acts after a major depressive episode in patients with major depressive disorder or bipolar disorder. Am J Psychiatry. 2004 Aug;161(8):1433-41. | CrossRef | PubMed |
- Cálculo de riesgo de suicidio según Escala de Desesperanza de Beck. depresion.psicomag.com [on line]. | Link |
- Escala de ideación suicida. Universidad Complutense de Madrid. [on line]. | Link |
- Posner K, Brent D, Lucas C, Gould M, Stanley B, Brown G, et al. COLUMBIA-SUICIDE SEVERITY RATING SCALE (C-SSRS). cssrs.columbia.edu. [on line]. | Link |
- U.S. Department of Health and Human Services, Food and Drug Administration, Center for Drug Evaluation and Research (CDER). Guidance for Industry: Suicidal Ideation and Behavior: Prospective Assessment of Occurrence in Clinical Trials. August 2012, Clinical/Medical, Revision 1. [on line]. | Link |
- Posner K., Brent D., Lucas C., Gould M., Stanley B., Brown G., et al. Columbia-suicide severity rating scale (C-SSRS) Baseline/Screening Version. 2008. The Research Foundation for Mental Hygiene, Inc.[on line]. | Link |
- Posner K, Brent D, Lucas C, Gould M, Stanley B, Brown G, et al. Columbia-suicide severity rating scale (C-SSRS). Screener with triage for primary health settings. 2008. The Research Foundation for Mental Hygiene. [on line]. | Link |
- Roaten K, Johnson C, Genzel R, Khan F, North CS. Development and Implementation of a Universal Suicide Risk Screening Program in a Safety-Net Hospital System. Jt Comm J Qual Patient Saf. 2018 Jan;44(1):4-11. | CrossRef | PubMed |
- Gratalup G., Fernander N., Fuller D.S., Posner K. Translation of the Columbia Suicide Severity Rating Scale for Use in 33 Countries. International Society for CNS Clinical Trial Methodology, 9th Annual Scientific Meeting, Washington, D.C. 2013. [on line] | Link |
- Al-Halabí S, Sáiz PA, Burón P, Garrido M, Benabarre A, Jiménez E, et al. Validation of a Spanish version of the Columbia-Suicide Severity Rating Scale (C-SSRS). Rev Psiquiatr Salud Ment. 2016 Jul-Sep;9(3):134-42. | CrossRef | PubMed |
- Serrani Azcurra D. Psychometric validation of the Columbia-Suicide Severity rating scale in Spanish-speaking adolescents. Colomb Med (Cali). 2017 Dec 30;48(4):174-182. | CrossRef | PubMed |
- Giddens JM, Sheehan KH, Sheehan DV. The Columbia-Suicide Severity Rating Scale (C-SSRS): Has the "Gold Standard" Become a Liability?. Innov Clin Neurosci. 2014 Sep;11(9-10):66-80. | PubMed |
- Posner K. Columbia escala de severidad suicida (C-SSRS) Versión para Chile – Pesquisa con puntos para Triage. Revisada para Chile por Dra. Vania Martínez. 2017. Datos no publicados.
- Green KL, Brown GK, Jager-Hyman S. Dr Green and Colleagues Reply. J Clin Psychiatry. 2016 Aug;77(8):1087-8. | CrossRef | PubMed |
- Bolton JM, Gunnell D, Turecki G. Suicide risk assessment and intervention in people with mental illness. BMJ. 2015 Nov 9;351:h4978. | CrossRef | PubMed |
- Large M, Kaneson M, Myles N, Myles H, Gunaratne P, Ryan C. Meta-Analysis of Longitudinal Cohort Studies of Suicide Risk Assessment among Psychiatric Patients: Heterogeneity in Results and Lack of Improvement over Time. PLoS One. 2016 Jun 10;11(6):e0156322. | CrossRef | PubMed |
 Prevención del suicidio un instrumento para trabajadores de Atención Primaria de Salud. Trastornos Mentales y Cerebrales Departamento de Salud Mental y Toxicomanías. Organización Mundial de la Salud. Ginebra. 2000. Disponible en [on line]. | Link |
Prevención del suicidio un instrumento para trabajadores de Atención Primaria de Salud. Trastornos Mentales y Cerebrales Departamento de Salud Mental y Toxicomanías. Organización Mundial de la Salud. Ginebra. 2000. Disponible en [on line]. | Link | Departamento de estadísticas e información en Salud (DEIS). Defunciones y mortalidad por causas. Chile. [on line]. | Link |
Departamento de estadísticas e información en Salud (DEIS). Defunciones y mortalidad por causas. Chile. [on line]. | Link | Ahmedani BK, Simon GE, Stewart C, Beck A, Waitzfelder BE, Rossom R, et al. Health care contacts in the year before suicide death. J Gen Intern Med. 2014 Jun;29(6):870-7. | CrossRef | PubMed |
Ahmedani BK, Simon GE, Stewart C, Beck A, Waitzfelder BE, Rossom R, et al. Health care contacts in the year before suicide death. J Gen Intern Med. 2014 Jun;29(6):870-7. | CrossRef | PubMed | Links PS, Hoffman B. Preventing suicidal behaviour in a general hospital psychiatric service: priorities for programming. Can J Psychiatry. 2005 Jul;50(8):490-6. | CrossRef | PubMed |
Links PS, Hoffman B. Preventing suicidal behaviour in a general hospital psychiatric service: priorities for programming. Can J Psychiatry. 2005 Jul;50(8):490-6. | CrossRef | PubMed | Rangel-Garzón C, Suárez MF, Escobar F. Escalas de evaluación de riesgo suicida en atención primaria.Revista de la Facultad de Medicina. 2015;63(4):707-716. | Link |
Rangel-Garzón C, Suárez MF, Escobar F. Escalas de evaluación de riesgo suicida en atención primaria.Revista de la Facultad de Medicina. 2015;63(4):707-716. | Link | National Collaborating Centre for Mental Health (UK). Self-Harm: Longer-Term Management. Leicester (UK): British Psychological Society; 2012. | PubMed |
National Collaborating Centre for Mental Health (UK). Self-Harm: Longer-Term Management. Leicester (UK): British Psychological Society; 2012. | PubMed | Gaynes BN, West SL, Ford CA, Frame P, Klein J, Lohr KN. Screening for suicide risk in adults: a summary of the evidence for the U.S. Preventive Services Task Force. nn Intern Med. 2004 May 18;140(10):822-35. | PubMed |
Gaynes BN, West SL, Ford CA, Frame P, Klein J, Lohr KN. Screening for suicide risk in adults: a summary of the evidence for the U.S. Preventive Services Task Force. nn Intern Med. 2004 May 18;140(10):822-35. | PubMed | American Psychiatric Association. Guía de consulta de los criterios diagnósticos del DSM-5. DSM Library. [on line]. | Link |
American Psychiatric Association. Guía de consulta de los criterios diagnósticos del DSM-5. DSM Library. [on line]. | Link | Departamento de Salud Mental, División de Prevención y control de Enfermedades, Subsecretaría de Salud Pública, Ministerio de Salud, Gobierno de Chile. Programa Nacional de Prevención del Suicidio: Orientaciones para su implementación. 2013. [on line]. | Link |
Departamento de Salud Mental, División de Prevención y control de Enfermedades, Subsecretaría de Salud Pública, Ministerio de Salud, Gobierno de Chile. Programa Nacional de Prevención del Suicidio: Orientaciones para su implementación. 2013. [on line]. | Link | Roos L, Sareen J, Bolton J. Suicide risk assessment tools, predictive validity findings and utility today: time for a revamp? Neuropsychiatry. 2013;3(5):483-495. | Link |
Roos L, Sareen J, Bolton J. Suicide risk assessment tools, predictive validity findings and utility today: time for a revamp? Neuropsychiatry. 2013;3(5):483-495. | Link | Lotito M, Cook E. A review of suicide risk assessment instruments and approaches. Ment Health Clin. 2015;5(5):216-23. | CrossRef |
Lotito M, Cook E. A review of suicide risk assessment instruments and approaches. Ment Health Clin. 2015;5(5):216-23. | CrossRef | Hourani L, Jones D, Kennedy K, Hirsch K. Update on suicide assessment and instruments and methodologies. Naval health research center. Report No. 99-31. | Link |
Hourani L, Jones D, Kennedy K, Hirsch K. Update on suicide assessment and instruments and methodologies. Naval health research center. Report No. 99-31. | Link | Carter G, Milner A, McGill K, Pirkis J, Kapur N, Spittal MJ. Predicting suicidal behaviours using clinical instruments: systematic review and meta-analysis of positive redictive values for risk scales. Br J Psychiatry. 2017 Jun;210(6):387-395. | CrossRef | PubMed |
Carter G, Milner A, McGill K, Pirkis J, Kapur N, Spittal MJ. Predicting suicidal behaviours using clinical instruments: systematic review and meta-analysis of positive redictive values for risk scales. Br J Psychiatry. 2017 Jun;210(6):387-395. | CrossRef | PubMed | Runeson B, Odeberg J, Pettersson A, Edbom T, Jildevik Adamsson I, Waern M. Instruments for the assessment of suicide risk: A systematic review evaluating the certainty of the evidence. PLoS One. 2017 Jul 19;12(7):e0180292. | CrossRef | PubMed |
Runeson B, Odeberg J, Pettersson A, Edbom T, Jildevik Adamsson I, Waern M. Instruments for the assessment of suicide risk: A systematic review evaluating the certainty of the evidence. PLoS One. 2017 Jul 19;12(7):e0180292. | CrossRef | PubMed | Batterham PJ, Ftanou M, Pirkis J, Brewer JL, Mackinnon AJ, Beautrais A, et al. A systematic review and evaluation of measures for suicidal ideation and behaviors in population-based research. Psychol Assess. 2015 Jun;27(2):501-512. | CrossRef | PubMed |
Batterham PJ, Ftanou M, Pirkis J, Brewer JL, Mackinnon AJ, Beautrais A, et al. A systematic review and evaluation of measures for suicidal ideation and behaviors in population-based research. Psychol Assess. 2015 Jun;27(2):501-512. | CrossRef | PubMed | McMillan D, Gilbody S, Beresford E, Neilly L. Can we predict suicide and non-fatal self-harm with the Beck Hopelessness Scale? A meta-analysis. Psychol Med. 2007 Jun;37(6):769-78. | PubMed |
McMillan D, Gilbody S, Beresford E, Neilly L. Can we predict suicide and non-fatal self-harm with the Beck Hopelessness Scale? A meta-analysis. Psychol Med. 2007 Jun;37(6):769-78. | PubMed | Ghasemi P, Shaghaghi A, Allahverdipour H. Measurement Scales of Suicidal Ideation and Attitudes: A Systematic Review Article. Health Promot Perspect. 2015 Oct 25;5(3):156-68. | CrossRef | PubMed |
Ghasemi P, Shaghaghi A, Allahverdipour H. Measurement Scales of Suicidal Ideation and Attitudes: A Systematic Review Article. Health Promot Perspect. 2015 Oct 25;5(3):156-68. | CrossRef | PubMed | Warden S, Spiwak R, Sareen J, Bolton JM. The SAD PERSONS scale for suicide risk assessment: a systematic review. Arch Suicide Res. 2014;18(4):313-26. | CrossRef | PubMed |
Warden S, Spiwak R, Sareen J, Bolton JM. The SAD PERSONS scale for suicide risk assessment: a systematic review. Arch Suicide Res. 2014;18(4):313-26. | CrossRef | PubMed | O'Connor E, Gaynes BN, Burda BU, Soh C, Whitlock EP. Screening for and treatment of suicide risk relevant to primary care: a systematic review for the U.S. Preventive Services Task Force. Ann Intern Med. 2013 May 21;158(10):741-54. | CrossRef | PubMed |
O'Connor E, Gaynes BN, Burda BU, Soh C, Whitlock EP. Screening for and treatment of suicide risk relevant to primary care: a systematic review for the U.S. Preventive Services Task Force. Ann Intern Med. 2013 May 21;158(10):741-54. | CrossRef | PubMed | Bakhiyi CL, Calati R, Guillaume S, Courtet P. Do reasons for living protect against suicidal thoughts and behaviors? A systematic review of the literature. J Psychiatr Res. 2016 Jun;77:92-108. | CrossRef | PubMed |
Bakhiyi CL, Calati R, Guillaume S, Courtet P. Do reasons for living protect against suicidal thoughts and behaviors? A systematic review of the literature. J Psychiatr Res. 2016 Jun;77:92-108. | CrossRef | PubMed | Cochrane-Brink KA, Lofchy JS, Sakinofsky I. Clinical rating scales in suicide risk assessment. Gen Hosp Psychiatry. 2000 Nov-Dec;22(6):445-51. | PubMed |
Cochrane-Brink KA, Lofchy JS, Sakinofsky I. Clinical rating scales in suicide risk assessment. Gen Hosp Psychiatry. 2000 Nov-Dec;22(6):445-51. | PubMed | Bolton JM, Spiwak R, Sareen J. Predicting suicide attempts with the SAD PERSONS scale: a longitudinal analysis. J Clin Psychiatry. 2012 Jun;73(6):e735-41. | CrossRef | PubMed |
Bolton JM, Spiwak R, Sareen J. Predicting suicide attempts with the SAD PERSONS scale: a longitudinal analysis. J Clin Psychiatry. 2012 Jun;73(6):e735-41. | CrossRef | PubMed | Greist JH, Mundt JC, Gwaltney CJ, Jefferson JW, Posner K. Predictive Value of Baseline Electronic Columbia-Suicide Severity Rating Scale (eC-SSRS) Assessments for Identifying Risk of Prospective Reports of Suicidal Behavior During Research Participation. Innov Clin Neurosci. 2014 Sep;11(9-10):23-31. | PubMed |
Greist JH, Mundt JC, Gwaltney CJ, Jefferson JW, Posner K. Predictive Value of Baseline Electronic Columbia-Suicide Severity Rating Scale (eC-SSRS) Assessments for Identifying Risk of Prospective Reports of Suicidal Behavior During Research Participation. Innov Clin Neurosci. 2014 Sep;11(9-10):23-31. | PubMed | Posner K, Brown GK, Stanley B, Brent DA, Yershova KV, Oquendo MA, et al. The Columbia-Suicide Severity Rating Scale: initial validity and internal consistency findings from three multisite studies with adolescents and adults. Am J Psychiatry. 2011 Dec;168(12):1266-77. | CrossRef | PubMed |
Posner K, Brown GK, Stanley B, Brent DA, Yershova KV, Oquendo MA, et al. The Columbia-Suicide Severity Rating Scale: initial validity and internal consistency findings from three multisite studies with adolescents and adults. Am J Psychiatry. 2011 Dec;168(12):1266-77. | CrossRef | PubMed | Niméus A, Alsén M, Träskman-Bendz L. The suicide assessment scale: an instrument assessing suicide risk of suicide attempters. Eur Psychiatry. 2000 Nov;15(7):416-23. | PubMed |
Niméus A, Alsén M, Träskman-Bendz L. The suicide assessment scale: an instrument assessing suicide risk of suicide attempters. Eur Psychiatry. 2000 Nov;15(7):416-23. | PubMed | Harris KM, Syu JJ, Lello OD, Chew YL, Willcox CH, Ho RH. The ABC's of Suicide Risk Assessment: Applying a Tripartite Approach to Individual Evaluations. PLoS One. 2015 Jun 1;10(6):e0127442. | CrossRef | PubMed |
Harris KM, Syu JJ, Lello OD, Chew YL, Willcox CH, Ho RH. The ABC's of Suicide Risk Assessment: Applying a Tripartite Approach to Individual Evaluations. PLoS One. 2015 Jun 1;10(6):e0127442. | CrossRef | PubMed | Wu CY, Lee JI, Lee MB, Liao SC, Chang CM, Chen HC, et al. Predictive validity of a five-item symptom checklist to screen psychiatric morbidity and suicide ideation in general population and psychiatric settings. J Formos Med Assoc. 2016 Jun;115(6):395-403. | CrossRef | PubMed |
Wu CY, Lee JI, Lee MB, Liao SC, Chang CM, Chen HC, et al. Predictive validity of a five-item symptom checklist to screen psychiatric morbidity and suicide ideation in general population and psychiatric settings. J Formos Med Assoc. 2016 Jun;115(6):395-403. | CrossRef | PubMed | Green KL, Brown GK, Jager-Hyman S, Cha J, Steer RA, Beck AT. The Predictive Validity of the Beck Depression Inventory Suicide Item. J Clin Psychiatry. 2015 Dec;76(12):1683-6. | CrossRef | PubMed |
Green KL, Brown GK, Jager-Hyman S, Cha J, Steer RA, Beck AT. The Predictive Validity of the Beck Depression Inventory Suicide Item. J Clin Psychiatry. 2015 Dec;76(12):1683-6. | CrossRef | PubMed | Ortiz M. Protocolo de ingreso, egreso y derivación de paciente con intento de suicidio. Hospital de Linares (Región del Maule, Chile). 2014. [on line]. | Link |
Ortiz M. Protocolo de ingreso, egreso y derivación de paciente con intento de suicidio. Hospital de Linares (Región del Maule, Chile). 2014. [on line]. | Link | Alarcón G. Protocolo Manejo del Intento Suicida en Servicios de Urgencia y Medicina. Hospital de Cauquenes (Región del Maule, Chile). 2012. [on line]. | Link |
Alarcón G. Protocolo Manejo del Intento Suicida en Servicios de Urgencia y Medicina. Hospital de Cauquenes (Región del Maule, Chile). 2012. [on line]. | Link | Oquendo MA, Galfalvy H, Russo S, Ellis SP, Grunebaum MF, Burke A, et al. Prospective study of clinical predictors of suicidal acts after a major depressive episode in patients with major depressive disorder or bipolar disorder. Am J Psychiatry. 2004 Aug;161(8):1433-41. | CrossRef | PubMed |
Oquendo MA, Galfalvy H, Russo S, Ellis SP, Grunebaum MF, Burke A, et al. Prospective study of clinical predictors of suicidal acts after a major depressive episode in patients with major depressive disorder or bipolar disorder. Am J Psychiatry. 2004 Aug;161(8):1433-41. | CrossRef | PubMed | Cálculo de riesgo de suicidio según Escala de Desesperanza de Beck. depresion.psicomag.com [on line]. | Link |
Cálculo de riesgo de suicidio según Escala de Desesperanza de Beck. depresion.psicomag.com [on line]. | Link | Posner K, Brent D, Lucas C, Gould M, Stanley B, Brown G, et al. COLUMBIA-SUICIDE SEVERITY RATING SCALE (C-SSRS). cssrs.columbia.edu. [on line]. | Link |
Posner K, Brent D, Lucas C, Gould M, Stanley B, Brown G, et al. COLUMBIA-SUICIDE SEVERITY RATING SCALE (C-SSRS). cssrs.columbia.edu. [on line]. | Link | U.S. Department of Health and Human Services, Food and Drug Administration, Center for Drug Evaluation and Research (CDER). Guidance for Industry: Suicidal Ideation and Behavior: Prospective Assessment of Occurrence in Clinical Trials. August 2012, Clinical/Medical, Revision 1. [on line]. | Link |
U.S. Department of Health and Human Services, Food and Drug Administration, Center for Drug Evaluation and Research (CDER). Guidance for Industry: Suicidal Ideation and Behavior: Prospective Assessment of Occurrence in Clinical Trials. August 2012, Clinical/Medical, Revision 1. [on line]. | Link | Posner K., Brent D., Lucas C., Gould M., Stanley B., Brown G., et al. Columbia-suicide severity rating scale (C-SSRS) Baseline/Screening Version. 2008. The Research Foundation for Mental Hygiene, Inc.[on line]. | Link |
Posner K., Brent D., Lucas C., Gould M., Stanley B., Brown G., et al. Columbia-suicide severity rating scale (C-SSRS) Baseline/Screening Version. 2008. The Research Foundation for Mental Hygiene, Inc.[on line]. | Link | Posner K, Brent D, Lucas C, Gould M, Stanley B, Brown G, et al. Columbia-suicide severity rating scale (C-SSRS). Screener with triage for primary health settings. 2008. The Research Foundation for Mental Hygiene. [on line]. | Link |
Posner K, Brent D, Lucas C, Gould M, Stanley B, Brown G, et al. Columbia-suicide severity rating scale (C-SSRS). Screener with triage for primary health settings. 2008. The Research Foundation for Mental Hygiene. [on line]. | Link | Roaten K, Johnson C, Genzel R, Khan F, North CS. Development and Implementation of a Universal Suicide Risk Screening Program in a Safety-Net Hospital System. Jt Comm J Qual Patient Saf. 2018 Jan;44(1):4-11. | CrossRef | PubMed |
Roaten K, Johnson C, Genzel R, Khan F, North CS. Development and Implementation of a Universal Suicide Risk Screening Program in a Safety-Net Hospital System. Jt Comm J Qual Patient Saf. 2018 Jan;44(1):4-11. | CrossRef | PubMed | Gratalup G., Fernander N., Fuller D.S., Posner K. Translation of the Columbia Suicide Severity Rating Scale for Use in 33 Countries. International Society for CNS Clinical Trial Methodology, 9th Annual Scientific Meeting, Washington, D.C. 2013. [on line] | Link |
Gratalup G., Fernander N., Fuller D.S., Posner K. Translation of the Columbia Suicide Severity Rating Scale for Use in 33 Countries. International Society for CNS Clinical Trial Methodology, 9th Annual Scientific Meeting, Washington, D.C. 2013. [on line] | Link | Al-Halabí S, Sáiz PA, Burón P, Garrido M, Benabarre A, Jiménez E, et al. Validation of a Spanish version of the Columbia-Suicide Severity Rating Scale (C-SSRS). Rev Psiquiatr Salud Ment. 2016 Jul-Sep;9(3):134-42. | CrossRef | PubMed |
Al-Halabí S, Sáiz PA, Burón P, Garrido M, Benabarre A, Jiménez E, et al. Validation of a Spanish version of the Columbia-Suicide Severity Rating Scale (C-SSRS). Rev Psiquiatr Salud Ment. 2016 Jul-Sep;9(3):134-42. | CrossRef | PubMed | Serrani Azcurra D. Psychometric validation of the Columbia-Suicide Severity rating scale in Spanish-speaking adolescents. Colomb Med (Cali). 2017 Dec 30;48(4):174-182. | CrossRef | PubMed |
Serrani Azcurra D. Psychometric validation of the Columbia-Suicide Severity rating scale in Spanish-speaking adolescents. Colomb Med (Cali). 2017 Dec 30;48(4):174-182. | CrossRef | PubMed | Giddens JM, Sheehan KH, Sheehan DV. The Columbia-Suicide Severity Rating Scale (C-SSRS): Has the "Gold Standard" Become a Liability?. Innov Clin Neurosci. 2014 Sep;11(9-10):66-80. | PubMed |
Giddens JM, Sheehan KH, Sheehan DV. The Columbia-Suicide Severity Rating Scale (C-SSRS): Has the "Gold Standard" Become a Liability?. Innov Clin Neurosci. 2014 Sep;11(9-10):66-80. | PubMed | Posner K. Columbia escala de severidad suicida (C-SSRS) Versión para Chile – Pesquisa con puntos para Triage. Revisada para Chile por Dra. Vania Martínez. 2017. Datos no publicados.
Posner K. Columbia escala de severidad suicida (C-SSRS) Versión para Chile – Pesquisa con puntos para Triage. Revisada para Chile por Dra. Vania Martínez. 2017. Datos no publicados.  Green KL, Brown GK, Jager-Hyman S. Dr Green and Colleagues Reply. J Clin Psychiatry. 2016 Aug;77(8):1087-8. | CrossRef | PubMed |
Green KL, Brown GK, Jager-Hyman S. Dr Green and Colleagues Reply. J Clin Psychiatry. 2016 Aug;77(8):1087-8. | CrossRef | PubMed |Systematization of initiatives in sexual and reproductive health about good practices criteria in response to the COVID-19 pandemic in primary health care in Chile
Clinical, psychological, social, and family characterization of suicidal behavior in Chilean adolescents: a multiple correspondence analysis








