Key Words: Noonan syndrome, congenital heart defects, genetic diseases
Resumen
El síndrome de Noonan es un trastorno genético de herencia autosómica dominante, de expresión fenotípica variable. Pertenece al grupo de las enfermedades conocidas como rasopatías, trastornos producido por las mutaciones en los genes RAS. Los pacientes desarrollan síntomas como dismorfismo facial, talla baja, enfermedad cardíaca congénita, alteraciones músculos esqueléticas y discapacidad intelectual. En el presente reporte, se describe un caso de diagnóstico del síndrome de Noonan en un paciente de 14 años, realizado a nivel de atención primaria en Ecuador. El síndrome se identificó mediante diagnóstico clínico, permitiendo su derivación al segundo y tercer nivel de salud para una atención especializada.
Ideas clave
|
Introducción
El síndrome de Noonan es un trastorno genético de herencia autosómica dominante de expresión variable, descrito por primera vez por la doctora Jacqueline Noonan en el año 1968 en una serie de 19 pacientes con las características propias del síndrome[1]. Esta patología pertenece al grupo de las enfermedades conocidas como rasopatías, trastornos producto de mutaciones en los genes que expresan para las proteínas RAS[2]. Estas intervienen en la ruta mediada por las proteínas quinasas activadas por mitógenos (MAPK)[3], controlando la proliferación, diferenciación, supervivencia y muerte celular[4],[5]. Clásicamente, el síndrome de Noonan se genera debido a alteraciones en los genes PTPN11, SOS1, RAF1 y KRAS[4], siendo las mutaciones del gen PTPN11 las más frecuentes, dando origen al 50% de los casos[6]. La identificación de las diversas alteraciones genéticas se realiza a través de métodos moleculares; los cuales poseen una sensibilidad del 70%[3],[7].
El síndrome de Noonan afecta a uno de cada 1000 a 2500 recién nacidos vivos, presentando características similares al síndrome de Turner; por lo que también es denominado Turner con cromosomas normales[8]. Adicionalmente, presenta características típicas de la enfermedad, siendo estas dismorfismo facial, talla baja, enfermedad cardíaca congénita, alteraciones músculo esqueléticas y discapacidad intelectual[9],[10]. Las mismas que permiten establecer su diagnóstico sobre la base de los criterios clínicos propuestos por Van der Burgt (Tabla 1), para el diagnóstico clínico del síndrome de Noonan[11].
Tabla 1. Criterios diagnósticos de síndrome de Noonan.
Considerando lo anterior, hasta 30% de casos positivos pueden no ser identificados mediante técnicas moleculares. Es por esta razón que el diagnóstico clínico continúa siendo una herramienta de gran relevancia a la hora de la determinación del síndrome de Noonan[7],[12]. La afección de dicho síndrome se ve reflejada en varios sistemas del cuerpo, por lo que es de vital importancia su diagnóstico oportuno y acertado para entregar un tratamiento integral y multidisciplinario[13]. En un centro de salud de atención primaria en Ecuador se identificó un paciente de 14 años que acudió por primera vez a la consulta de atención. En dicho establecimiento fue diagnosticado de este síndrome, básicamente debido a la clínica que manifestó.
Se presenta el caso de un paciente masculino de 14 años, nacido y residente en Ecuador, soltero, estudiante. La madre presentó amenaza de aborto a las 16 semanas de gestación y se acompañó de diabetes gestacional. El motivo de consulta fue dificultad para respirar más dolor en el pecho. El paciente acudió a consulta en compañía de su madre, quien refirió que su hijo presentaba desde hace más o menos un año como fecha real y cinco meses como fecha aparente, sensación de falta de aire durante la actividad física (clase funcional NYHA II), la misma que se ha incrementado progresivamente y cede con el reposo. Además, refiere que se acompaña de dolor torácico de intensidad leve a moderada, sin irradiación, el mismo que se ha exacerbado en los últimos días por lo que le fueron administrados analgésicos no especificados. Con ello, el cuadro presentó mejoría parcial razón por la que acude a consulta. Dentro de la revisión de aparatos y sistemas, el paciente presentó en los últimos cinco meses labilidad emocional.
El paciente se presentó consciente al examen físico; orientado en tiempo, espacio y persona; afebril.
La valoración antropométrica fue peso: 36,3 kilogramos; talla: 1,45 metros, índice de masa corporal: 17,2 kilogramos por metro cuadrado. Así, el patrón de crecimiento que registró fue peso/edad bajo percentil 10, talla/edad -2 desviaciones estándar, e índice de masa corporal /edad -1 desviación estándar (Figura 1).
La cabeza presentó la dismorfia facial característica con presencia de hipertelorismo, cabello de implantación baja, pabellón auricular rotado y de implantación baja, puente nasal ancho. Los ojos con pliegues epicánticos, estrabismo (Figura 2A). Paciente presentó maloclusión dentaria (Figura 2B), cuello corto y ancho (Figura 2C). El tórax presentó deformidad en esternón tipo pectus excavatum (Figura 3).
En la auscultación de pulmones presentó murmullo vesicular conservado en ambos campus pulmonares. En corazón se auscultó soplo sistólico grado 2 a 3/6 en foco pulmonar ubicado en segundo espacio intercostal izquierdo; el segundo ruido cardíaco se expresó desdoblado amplio y fijo. Las extremidades eran simétricas, sin edemas, con amplitud de movimientos conservados. Sin embargo, se encontró el tono muscular disminuido e hipotrófico.
Figura 1. Gráficas de crecimiento del paciente.
Figura 2. Fotografías del paciente con rasgos físicos causados por síndrome de Noonan.
Figura 3. Fotografías del paciente con Pectus excavatum.
Los exámenes realizados en atención primaria que se encontraban dentro de parámetros normales fueron biometría hemática, perfil renal, hepático y lipídico. La radiografía de tórax presentó ligera cardiomegalia a expensas de cámaras cardíacas derechas, con incremento de la trama vascular pulmonar y arco pulmonar dilatado (Figura 4).
Figura 4. Radiografía de tórax de paciente.
El electrocardiograma reportó desviación del eje a la derecha, ritmo sinusal y hemibloqueo de rama derecha. El ecocardiograma reportó dilatación discreta de cámaras cardiacas derechas, defecto del septo inter-atrial tipo ostium secundum de 0,86 centímetros de diámetro y defecto interventricular subaórtico de 0,52 centímetros de diámetro. Presión sistólica de arteria pulmonar calculada en 46 milímetros de mercurio. Diagnóstico comunicación interauricular, comunicación interventricular, hipertensión pulmonar moderada (Figura 5).
El estudio psicológico reportó discapacidad intelectual leve y trastorno depresivo crónico. El examen de cariotipo fue normal. Luego del diagnóstico clínico establecido de síndrome de Noonan y los resultados obtenidos en el centro de salud de atención primaria, se realizó la referencia al hospital de segundo nivel para su valoración en las diferentes especialidades requeridas. Adicionalmente, se realizaron exámenes complementarios de especialidad y referencia a hospital de tercer nivel para asesoramiento genético e intervención quirúrgica de patología cardiaca. Al momento de redacción de este trabajo, el paciente se encuentra en tratamiento multidisciplinario en los tres niveles de atención.
Discusión
El síndrome de Noonan es considerado el trastorno más común entre las rasopatías, con un caso entre cada 1000 a 2500 recién nacidos[8]. En Ecuador se desconoce la prevalencia de dicha enfermedad, a pesar de que existen reportes en los años 2001 y 2011[14],[15]; sin considerar el descrito en el presente estudio. Esto puede deberse a que ciertos síntomas característicos, como las anomalías faciales, se vuelven menos evidentes conforme el individuo se acerca a la adultez[5]; por lo que se dificulta su identificación. Sin embargo, se puedo diagnosticar y derivar al paciente al segundo y tercer nivel de atención con el fin de obtener un tratamiento especializado.
El paciente presentó ciertas características típicas del síndrome de Noonan entre las que resaltan cara típica, pectus excavatum, cardiopatía congénita y talla por debajo de percentil 10. Así se cumplió con dos criterios mayores y dos criterios menores de los descritos por Van der Burgt, con lo que se estableció el diagnóstico clínico de síndrome de Noonan en el paciente. De igual manera, se reconocen características únicas de dicho síndrome como la dismorfia facial, cardiopatías congénitas, deformidades torácicas y estatura baja[16]. Estos criterios han permitido la exclusión del resto de rasopatías como el síndrome de Leopard, neuro-cardio-facio-cutáneo, Costello y neurofibromatosis-Noonan.
Asimismo, se pudo evidenciar características añadidas, como dificultad en el aprendizaje y alteraciones oculares, estos hallazgos se describieron en el estudio realizado por Altmüller y colaboradores[1], quienes evaluaron la presentación clínica en 17 pacientes con rasopatías de los cuales 15 presentaron un diagnóstico clínico de síndrome de Noonan. Dentro de los hallazgos clínicos se encontró que 94% de pacientes presentó dismorfia facial típica, 59% defectos cardiacos, 27% estatura baja y 42% discapacidad intelectual leve[1].
El síndrome de Noonan se caracteriza por tener afectación multisistémica, es así como en el estudio realizado por Şıklar y colaboradores[17] a 124 pacientes con síndrome de Noonan se encontró que 88,7% de ellos presentaron talla baja y características faciales típicas; 62,8% defectos cardíacos y 13,7% pectus excavatum. Así también se encontró discapacidad intelectual leve, hallazgos que también fueron encontrados en nuestro caso, siendo los rasgos faciales y la talla baja la afectación más frecuente en estos pacientes. Las personas que padecen de este síndrome durante el nacimiento presentan peso y longitud normales, mientras que durante la niñez y la adolescencia se evidencia talla baja. Se desconoce la causa de la presencia de este signo en el síndrome de Noonan[18].
Diversos estudios realizados demuestran que los rasgos dismórficos, talla baja, alteraciones esqueléticas, cardiopatía congénita, déficit cognitivo se presentan en todos los individuos con síndrome de Noonan[19]. Las cardiopatías congénitas son alteraciones en la estructura y funcionamiento del corazón, las mismas que están presentes desde el momento del nacimiento[20]. Del tres al 18% de los casos de cardiopatías congénitas están asociadas a síndromes genéticos; entre los más frecuentes se encuentran el síndrome de Down, síndrome de CHARGE (del inglés Coloboma, Heart defect, Atresia choanae, Retarded growth and development, Genital hypoplasia, Ear anomalies/deafness) y síndrome de Noonan[21]. El 80% de los casos de síndrome de Noonan presentan una patología cardiovascular, siendo esta la segunda particularidad más común[22].
Dentro de las afecciones cardíacas más comunes producidas por dicho síndrome son estenosis pulmonar presente en 75% de los pacientes y la miocardiopatía hipertrófica en 47% de los casos.
El paciente analizado no presenta las afecciones cardíacas más frecuentes. Sin embargo, tiene comunicación interauricular e interventricular, patologías que en la literatura se describe con una prevalencia de 32 y 16% respectivamente en personas con síndromes genéticos. No obstante, esta patología desencadenó síntomas que hicieron que el paciente fuera evaluado y diagnosticado de este síndrome en atención primaria[23].
De igual manera, se ha descrito una alteración poco frecuente en el síndrome, como es la maloclusión dental. La misma que puede traer complicaciones como dientes supernumerarios, mordida abierta, mordida cruzada posterior por lo que es importante su valoración odontológica oportuna[23].
Como se mencionó previamente, el diagnóstico de este caso se realizó tomando en cuenta los síntomas y signos clínicos del paciente. Se efectuó el análisis del cariotipo con el fin de esclarecer cualquier duda y de este modo excluir síntomas provocados por alteraciones cromosómicas, (Figura 4), donde se observó un patrón cromosómico normal. Así se confirmó que la enfermedad no se debe a variaciones cromosómicas.
Conclusiones
La atención primaria es la puerta de entrada al sistema de salud, de esta forma los pacientes diagnosticados oportunamente en el primer nivel de atención podrán ser remitidos para recibir valoración multidisciplinaria en el segundo y tercer nivel de atención en salud, de acuerdo con las patologías asociadas que presenten.
La adecuada evaluación clínica conduce a un tratamiento apropiado de la patología y un manejo integral de la misma, lo cual evita complicaciones posteriores que producirían un mayor gasto sanitario. Este es el caso de síndrome de Noonan, que tal como el presentado en este trabajo, ha demostrado que las características clínicas manifiestas en el paciente fueron fundamentales para su diagnóstico, basadas principalmente en la adecuada elaboración de la historia clínica. Adicionalmente, es importante reconocer que no existe un tratamiento específico para este síndrome, por lo que el tratamiento está enfocado en las patologías asociadas. Por esta razón, es indispensable su diagnóstico precoz, a fin de evitar complicaciones futuras.
Finalmente, se concluye que un adecuado manejo en el primer nivel de atención permitirá que el paciente reciba tratamiento quirúrgico de la patología cardiaca. Así, como también que se encuentra en proceso de calificación de discapacidad adecuada para la inserción escolar del paciente.
Notas
Contribuciones
Todas las autoras contribuyeron a la conceptualización, análisis formal, escritura y edición del manuscrito.
Agradecimientos
Las autoras expresan su agradecimiento a la Dirección de Investigación y Desarrollo y al Posgrado de Medicina Familiar y Comunitaria de la Universidad Técnica de Ambato.
Conflictos de intereses
Las autoras declaran no tener ningún conflicto de interés con los datos publicados.
Financiamiento
Este trabajo ha sido autofinanciado por las autoras.
Consentimiento informado
Este artículo cuenta con la autorización del tutor legal del paciente para su publicación.

 Tabla 1. Criterios diagnósticos de síndrome de Noonan.
Tabla 1. Criterios diagnósticos de síndrome de Noonan.

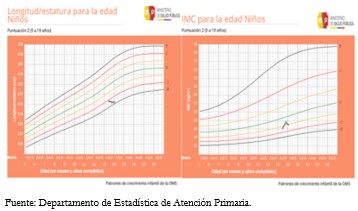 Figura 1. Gráficas de crecimiento del paciente.
Figura 1. Gráficas de crecimiento del paciente.

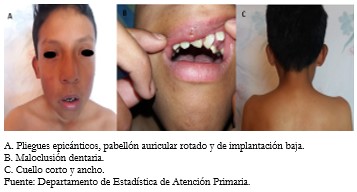 Figura 2. Fotografías del paciente con rasgos físicos causados por síndrome de Noonan.
Figura 2. Fotografías del paciente con rasgos físicos causados por síndrome de Noonan.

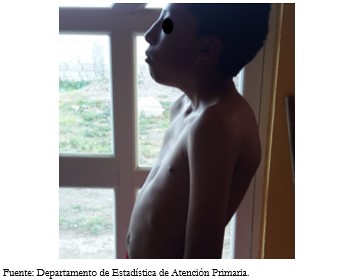 Figura 3. Fotografías del paciente con Pectus excavatum.
Figura 3. Fotografías del paciente con Pectus excavatum.

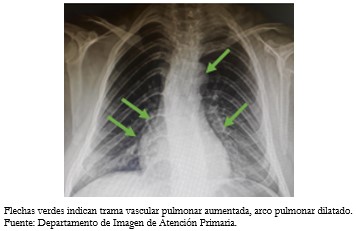 Figura 4. Radiografía de tórax de paciente.
Figura 4. Radiografía de tórax de paciente.

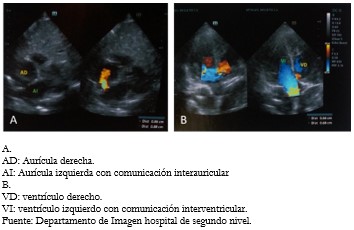 Figura 5. Ecocardiograma.
Figura 5. Ecocardiograma.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

El síndrome de Noonan es un trastorno genético de herencia autosómica dominante, de expresión fenotípica variable. Pertenece al grupo de las enfermedades conocidas como rasopatías, trastornos producido por las mutaciones en los genes RAS. Los pacientes desarrollan síntomas como dismorfismo facial, talla baja, enfermedad cardíaca congénita, alteraciones músculos esqueléticas y discapacidad intelectual. En el presente reporte, se describe un caso de diagnóstico del síndrome de Noonan en un paciente de 14 años, realizado a nivel de atención primaria en Ecuador. El síndrome se identificó mediante diagnóstico clínico, permitiendo su derivación al segundo y tercer nivel de salud para una atención especializada.
 Authors:
Jenny Villaroel-Vargas [1], Lucía Molina-Vargas [1], Andrea Zurita-Leal [1], Alicia Zavala-Calahorrano[1]
Authors:
Jenny Villaroel-Vargas [1], Lucía Molina-Vargas [1], Andrea Zurita-Leal [1], Alicia Zavala-Calahorrano[1]
Affiliation:
[1] Facultad de Ciencias de la Salud, Universidad Técnica de Ambato, Ambato, Ecuador
E-mail: am.zavala@uta.edu.ec
Author address:
[1] Colombia 02-11 Ambato 180105 Ecuador

Citation: Villaroel-Vargas J, Molina-Vargas L, Zurita-Leal A, Zavala-Calahorrano A. A case report of Noonan syndrome diagnosed in primary healthcare. Medwave 2020;20(2):e7826 doi: 10.5867/medwave.2020.01.7826
Submission date: 23/6/2019
Acceptance date: 13/1/2020
Publication date: 26/2/2020
Origin: No solicitado
Type of review: Con revisión por pares externa, por tres árbitros a doble ciego

Comments (0)
We are pleased to have your comment on one of our articles. Your comment will be published as soon as it is posted. However, Medwave reserves the right to remove it later if the editors consider your comment to be: offensive in some sense, irrelevant, trivial, contains grammatical mistakes, contains political harangues, appears to be advertising, contains data from a particular person or suggests the need for changes in practice in terms of diagnostic, preventive or therapeutic interventions, if that evidence has not previously been published in a peer-reviewed journal.
No comments on this article.
To comment please log in
 Medwave provides HTML and PDF download counts as well as other harvested interaction metrics.
Medwave provides HTML and PDF download counts as well as other harvested interaction metrics. There may be a 48-hour delay for most recent metrics to be posted.

- Altmüller F, Lissewski C, Bertola D, Flex E, Stark Z, Spranger S, et al. Genotype and phenotype spectrum of NRAS germline variants. Eur J Hum Genet. 2017 Jun;25(7):823-831. | CrossRef | PubMed |
- Ekvall S, Wilbe M, Dahlgren J, Legius E, van Haeringen A, Westphal O, et al. Mutation in NRAS in familial Noonan syndrome--case report and review of the literature. BMC Med Genet. 2015 Oct 14;16:95. | CrossRef | PubMed |
- Bhambhani V, Muenke M. Noonan syndrome. Am Fam Physician. 2014 Jan 1;89(1):37-43. | PubMed |
- Smpokou P, Zand DJ, Rosenbaum KN, Summar ML. Malignancy in Noonan syndrome and related disorders. Clin Genet. 2015 Dec;88(6):516-22. | CrossRef | PubMed |
- Tartaglia M, Gelb BD, Zenker M. Noonan syndrome and clinically related disorders. Best Pract Res Clin Endocrinol Metab. 2011 Feb;25(1):161-79. | CrossRef | PubMed |
- Narayanan DL, Pandey H, Moirangthem A, Mandal K, Gupta R, Puri RD, et al. Hotspots in PTPN11 Gene Among Indian Children With Noonan Syndrome. Indian Pediatr. 2017 Aug 15;54(8):638-643. | PubMed |
- Sublett JA, Prada CE, Jefferies JL. Case report: Left ventricular noncompaction cardiomyopathy and RASopathies. Eur J Med Genet. 2017 Dec;60(12):680-684. | CrossRef | PubMed |
- Aguedo Pérez D, Pérez Recio Y, Chang Velázquez J, Tamayo Lamothe E, Pérez Aguedo D, Machín Pérez J. Síndrome de Noonan. Presentación de caso. Correo Científico Médico de Holguín.2018;(22):1. [On line]. | Link |
- Bobot M, Coen M, Simon C, Daniel L, Habib G, Serratrice J. DRESS syndrome with thrombotic microangiopathy revealing a Noonan syndrome: Case report. Medicine (Baltimore). 2018 Apr;97(15):e0297. | CrossRef | PubMed |
- Joyce S, Gordon K, Brice G, Ostergaard P, Nagaraja R, Short J, et al. The lymphatic phenotype in Noonan and Cardiofaciocutaneous syndrome. Eur J Hum Genet. 2016 May;24(5):690-6. | CrossRef | PubMed |
- Navas AM, Leggio K, Espinel Blanco H, Whitney T. Síndrome de Noonan. Med Interna. 2015;31(1):44-7. [On line]. | Link |
- Tafazoli A, Eshraghi P, Koleti ZK, Abbaszadegan M. Noonan syndrome - a new survey. Arch Med Sci. 2017 Feb 1;13(1):215-222. | CrossRef | PubMed |
- Azuola- Herrera S, Vargas-Mojica SR, Paris-Azuola R. Síndrome de Noonan. Revisión bibliográfica y reporte de caso clínico. Rev Científica Odontol. 2015;11(2):24-33. [On line]. | Link |
- Mosquera Flor N, Procel P, Vaca Chiriboga L. Síndrom e de Noonam : análisis de 5 casos presentados en 6 meses en el Hospital Enrique Garcés . Rev Fac Cienc Méd. 2001;26(2-3):37–8. [On line]. | Link |
- Verdezoto G, Rugel R, Guzmán AA. Reporte de caso clínico: síndrome de Noonan. Medicina (B Aires). 2011;17(3):209–14. [On line]. | Link |
- Cao H, Alrejaye N, Klein OD, Goodwin AF, Oberoi S. A review of craniofacial and dental findings of the RASopathies. Orthod Craniofac Res. 2017 Jun;20 Suppl 1:32-38. | CrossRef | PubMed |
- Şıklar Z, Genens M, Poyrazoğlu Ş, Baş F, Darendeliler F, Bundak R, et al. The Growth Characteristics of Patients with Noonan Syndrome: Results of Three Years of Growth Hormone Treatment: A Nationwide Multicenter Study. J Clin Res Pediatr Endocrinol. 2016 Sep 1;8(3):305-12. | CrossRef | PubMed |
- Zavras N, Meazza C, Pilotta A, Gertosio C, Pagani S, Tinelli C, et al. Five-year response to growth hormone in children with Noonan syndrome and growth hormone deficiency. Ital J Pediatr. 2015 Oct 6;41:71. | CrossRef | PubMed |
- Xu S, Fan Y, Sun Y, Wang L, Gu X, Yu Y. Targeted/exome sequencing identified mutations in ten Chinese patients diagnosed with Noonan syndrome and related disorders. BMC Med Genomics. 2017 Oct 30;10(1):62. | CrossRef | PubMed |
- Rocha Guimarães J, Andrade Porto São Pedro S, Britto Guimarães IC. Incidência de síndromes genéticas associadas às cardiopatias congênitas. Rev Ciências Médicas e Biológicas. 2017;16(3):329-32. [On line]. | CrossRef |
- Oliveira PHA, Souza BS, Pacheco EN, Menegazzo MS, Corrêa IS, Zen PRG, et al. Genetic Syndromes Associated with Congenital Cardiac Defects and Ophthalmologic Changes - Systematization for Diagnosis in the Clinical Practice. Arq Bras Cardiol. 2018 Jan;110(1):84-90. | CrossRef | PubMed |
- Sun XL, Zhao JX, Chen XJ, Zeng Z, Chen YC, Zhang Q. A Unique Case of a 12-Year-Old Boy With Noonan Syndrome Combined With Noncompaction of the Ventricular Myocardium. Int Heart J. 2016;57(2):258-61. | CrossRef | PubMed |
- Arroyo-Carrera I, Solo de Zaldivar-Tristancho M, Martin-Fernandez R, Vera-Torres M, Gonzalez de Buitrago-Amigo JF, Botet-Rodriguez J. [RIT1: a novel gene associated with Noonan syndrome]. Rev Neurol. 2016 Oct 16;63(8):358-362. | PubMed |
 Altmüller F, Lissewski C, Bertola D, Flex E, Stark Z, Spranger S, et al. Genotype and phenotype spectrum of NRAS germline variants. Eur J Hum Genet. 2017 Jun;25(7):823-831. | CrossRef | PubMed |
Altmüller F, Lissewski C, Bertola D, Flex E, Stark Z, Spranger S, et al. Genotype and phenotype spectrum of NRAS germline variants. Eur J Hum Genet. 2017 Jun;25(7):823-831. | CrossRef | PubMed | Ekvall S, Wilbe M, Dahlgren J, Legius E, van Haeringen A, Westphal O, et al. Mutation in NRAS in familial Noonan syndrome--case report and review of the literature. BMC Med Genet. 2015 Oct 14;16:95. | CrossRef | PubMed |
Ekvall S, Wilbe M, Dahlgren J, Legius E, van Haeringen A, Westphal O, et al. Mutation in NRAS in familial Noonan syndrome--case report and review of the literature. BMC Med Genet. 2015 Oct 14;16:95. | CrossRef | PubMed | Smpokou P, Zand DJ, Rosenbaum KN, Summar ML. Malignancy in Noonan syndrome and related disorders. Clin Genet. 2015 Dec;88(6):516-22. | CrossRef | PubMed |
Smpokou P, Zand DJ, Rosenbaum KN, Summar ML. Malignancy in Noonan syndrome and related disorders. Clin Genet. 2015 Dec;88(6):516-22. | CrossRef | PubMed | Tartaglia M, Gelb BD, Zenker M. Noonan syndrome and clinically related disorders. Best Pract Res Clin Endocrinol Metab. 2011 Feb;25(1):161-79. | CrossRef | PubMed |
Tartaglia M, Gelb BD, Zenker M. Noonan syndrome and clinically related disorders. Best Pract Res Clin Endocrinol Metab. 2011 Feb;25(1):161-79. | CrossRef | PubMed | Narayanan DL, Pandey H, Moirangthem A, Mandal K, Gupta R, Puri RD, et al. Hotspots in PTPN11 Gene Among Indian Children With Noonan Syndrome. Indian Pediatr. 2017 Aug 15;54(8):638-643. | PubMed |
Narayanan DL, Pandey H, Moirangthem A, Mandal K, Gupta R, Puri RD, et al. Hotspots in PTPN11 Gene Among Indian Children With Noonan Syndrome. Indian Pediatr. 2017 Aug 15;54(8):638-643. | PubMed | Sublett JA, Prada CE, Jefferies JL. Case report: Left ventricular noncompaction cardiomyopathy and RASopathies. Eur J Med Genet. 2017 Dec;60(12):680-684. | CrossRef | PubMed |
Sublett JA, Prada CE, Jefferies JL. Case report: Left ventricular noncompaction cardiomyopathy and RASopathies. Eur J Med Genet. 2017 Dec;60(12):680-684. | CrossRef | PubMed | Aguedo Pérez D, Pérez Recio Y, Chang Velázquez J, Tamayo Lamothe E, Pérez Aguedo D, Machín Pérez J. Síndrome de Noonan. Presentación de caso. Correo Científico Médico de Holguín.2018;(22):1. [On line]. | Link |
Aguedo Pérez D, Pérez Recio Y, Chang Velázquez J, Tamayo Lamothe E, Pérez Aguedo D, Machín Pérez J. Síndrome de Noonan. Presentación de caso. Correo Científico Médico de Holguín.2018;(22):1. [On line]. | Link | Bobot M, Coen M, Simon C, Daniel L, Habib G, Serratrice J. DRESS syndrome with thrombotic microangiopathy revealing a Noonan syndrome: Case report. Medicine (Baltimore). 2018 Apr;97(15):e0297. | CrossRef | PubMed |
Bobot M, Coen M, Simon C, Daniel L, Habib G, Serratrice J. DRESS syndrome with thrombotic microangiopathy revealing a Noonan syndrome: Case report. Medicine (Baltimore). 2018 Apr;97(15):e0297. | CrossRef | PubMed | Joyce S, Gordon K, Brice G, Ostergaard P, Nagaraja R, Short J, et al. The lymphatic phenotype in Noonan and Cardiofaciocutaneous syndrome. Eur J Hum Genet. 2016 May;24(5):690-6. | CrossRef | PubMed |
Joyce S, Gordon K, Brice G, Ostergaard P, Nagaraja R, Short J, et al. The lymphatic phenotype in Noonan and Cardiofaciocutaneous syndrome. Eur J Hum Genet. 2016 May;24(5):690-6. | CrossRef | PubMed | Navas AM, Leggio K, Espinel Blanco H, Whitney T. Síndrome de Noonan. Med Interna. 2015;31(1):44-7. [On line]. | Link |
Navas AM, Leggio K, Espinel Blanco H, Whitney T. Síndrome de Noonan. Med Interna. 2015;31(1):44-7. [On line]. | Link | Tafazoli A, Eshraghi P, Koleti ZK, Abbaszadegan M. Noonan syndrome - a new survey. Arch Med Sci. 2017 Feb 1;13(1):215-222. | CrossRef | PubMed |
Tafazoli A, Eshraghi P, Koleti ZK, Abbaszadegan M. Noonan syndrome - a new survey. Arch Med Sci. 2017 Feb 1;13(1):215-222. | CrossRef | PubMed | Azuola- Herrera S, Vargas-Mojica SR, Paris-Azuola R. Síndrome de Noonan. Revisión bibliográfica y reporte de caso clínico. Rev Científica Odontol. 2015;11(2):24-33. [On line]. | Link |
Azuola- Herrera S, Vargas-Mojica SR, Paris-Azuola R. Síndrome de Noonan. Revisión bibliográfica y reporte de caso clínico. Rev Científica Odontol. 2015;11(2):24-33. [On line]. | Link | Mosquera Flor N, Procel P, Vaca Chiriboga L. Síndrom e de Noonam : análisis de 5 casos presentados en 6 meses en el Hospital Enrique Garcés . Rev Fac Cienc Méd. 2001;26(2-3):37–8. [On line]. | Link |
Mosquera Flor N, Procel P, Vaca Chiriboga L. Síndrom e de Noonam : análisis de 5 casos presentados en 6 meses en el Hospital Enrique Garcés . Rev Fac Cienc Méd. 2001;26(2-3):37–8. [On line]. | Link | Verdezoto G, Rugel R, Guzmán AA. Reporte de caso clínico: síndrome de Noonan. Medicina (B Aires). 2011;17(3):209–14. [On line]. | Link |
Verdezoto G, Rugel R, Guzmán AA. Reporte de caso clínico: síndrome de Noonan. Medicina (B Aires). 2011;17(3):209–14. [On line]. | Link | Cao H, Alrejaye N, Klein OD, Goodwin AF, Oberoi S. A review of craniofacial and dental findings of the RASopathies. Orthod Craniofac Res. 2017 Jun;20 Suppl 1:32-38. | CrossRef | PubMed |
Cao H, Alrejaye N, Klein OD, Goodwin AF, Oberoi S. A review of craniofacial and dental findings of the RASopathies. Orthod Craniofac Res. 2017 Jun;20 Suppl 1:32-38. | CrossRef | PubMed | Şıklar Z, Genens M, Poyrazoğlu Ş, Baş F, Darendeliler F, Bundak R, et al. The Growth Characteristics of Patients with Noonan Syndrome: Results of Three Years of Growth Hormone Treatment: A Nationwide Multicenter Study. J Clin Res Pediatr Endocrinol. 2016 Sep 1;8(3):305-12. | CrossRef | PubMed |
Şıklar Z, Genens M, Poyrazoğlu Ş, Baş F, Darendeliler F, Bundak R, et al. The Growth Characteristics of Patients with Noonan Syndrome: Results of Three Years of Growth Hormone Treatment: A Nationwide Multicenter Study. J Clin Res Pediatr Endocrinol. 2016 Sep 1;8(3):305-12. | CrossRef | PubMed | Zavras N, Meazza C, Pilotta A, Gertosio C, Pagani S, Tinelli C, et al. Five-year response to growth hormone in children with Noonan syndrome and growth hormone deficiency. Ital J Pediatr. 2015 Oct 6;41:71. | CrossRef | PubMed |
Zavras N, Meazza C, Pilotta A, Gertosio C, Pagani S, Tinelli C, et al. Five-year response to growth hormone in children with Noonan syndrome and growth hormone deficiency. Ital J Pediatr. 2015 Oct 6;41:71. | CrossRef | PubMed | Xu S, Fan Y, Sun Y, Wang L, Gu X, Yu Y. Targeted/exome sequencing identified mutations in ten Chinese patients diagnosed with Noonan syndrome and related disorders. BMC Med Genomics. 2017 Oct 30;10(1):62. | CrossRef | PubMed |
Xu S, Fan Y, Sun Y, Wang L, Gu X, Yu Y. Targeted/exome sequencing identified mutations in ten Chinese patients diagnosed with Noonan syndrome and related disorders. BMC Med Genomics. 2017 Oct 30;10(1):62. | CrossRef | PubMed | Rocha Guimarães J, Andrade Porto São Pedro S, Britto Guimarães IC. Incidência de síndromes genéticas associadas às cardiopatias congênitas. Rev Ciências Médicas e Biológicas. 2017;16(3):329-32. [On line]. | CrossRef |
Rocha Guimarães J, Andrade Porto São Pedro S, Britto Guimarães IC. Incidência de síndromes genéticas associadas às cardiopatias congênitas. Rev Ciências Médicas e Biológicas. 2017;16(3):329-32. [On line]. | CrossRef | Oliveira PHA, Souza BS, Pacheco EN, Menegazzo MS, Corrêa IS, Zen PRG, et al. Genetic Syndromes Associated with Congenital Cardiac Defects and Ophthalmologic Changes - Systematization for Diagnosis in the Clinical Practice. Arq Bras Cardiol. 2018 Jan;110(1):84-90. | CrossRef | PubMed |
Oliveira PHA, Souza BS, Pacheco EN, Menegazzo MS, Corrêa IS, Zen PRG, et al. Genetic Syndromes Associated with Congenital Cardiac Defects and Ophthalmologic Changes - Systematization for Diagnosis in the Clinical Practice. Arq Bras Cardiol. 2018 Jan;110(1):84-90. | CrossRef | PubMed | Sun XL, Zhao JX, Chen XJ, Zeng Z, Chen YC, Zhang Q. A Unique Case of a 12-Year-Old Boy With Noonan Syndrome Combined With Noncompaction of the Ventricular Myocardium. Int Heart J. 2016;57(2):258-61. | CrossRef | PubMed |
Sun XL, Zhao JX, Chen XJ, Zeng Z, Chen YC, Zhang Q. A Unique Case of a 12-Year-Old Boy With Noonan Syndrome Combined With Noncompaction of the Ventricular Myocardium. Int Heart J. 2016;57(2):258-61. | CrossRef | PubMed | Arroyo-Carrera I, Solo de Zaldivar-Tristancho M, Martin-Fernandez R, Vera-Torres M, Gonzalez de Buitrago-Amigo JF, Botet-Rodriguez J. [RIT1: a novel gene associated with Noonan syndrome]. Rev Neurol. 2016 Oct 16;63(8):358-362. | PubMed |
Arroyo-Carrera I, Solo de Zaldivar-Tristancho M, Martin-Fernandez R, Vera-Torres M, Gonzalez de Buitrago-Amigo JF, Botet-Rodriguez J. [RIT1: a novel gene associated with Noonan syndrome]. Rev Neurol. 2016 Oct 16;63(8):358-362. | PubMed |Systematization of initiatives in sexual and reproductive health about good practices criteria in response to the COVID-19 pandemic in primary health care in Chile
Clinical, psychological, social, and family characterization of suicidal behavior in Chilean adolescents: a multiple correspondence analysis








