Key Words: septic thrombophlebitis, portal vein, mesenteric veins, intestinal diseases/complications
Resumen
Se presenta el caso de un paciente varón de 50 años que acude a la emergencia del Hospital Dos de Mayo, Lima, Perú, por presentar fiebre, dolor abdominal, diarrea e ictericia. Se plantea un cuadro de infección intestinal como diagnóstico inicial. Es derivado al área de Medicina Interna donde se realizan diversos exámenes de laboratorio y auxiliares, dentro de los cuales se indica realizar una tomografía computarizada abdominal. El estudio imagenológico confirmó el diagnóstico de pileflebitis, iniciando tratamiento con antibióticos y anticoagulantes. La respuesta y evolución fueron favorables.
Introducción
La tromboflebitis séptica de la vena porta y mesentérica superior, es una complicación infrecuente de un proceso infeccioso gastrointestinal o intraabdominal [1]. Generalmente, los síntomas más comunes son fiebre y dolor abdominal, que por ser inespecíficos pueden generar un diagnóstico tardío. Los signos clínicos que se pueden presentar son hepatomegalia e ictericia, los hallazgos de laboratorio suelen ser leucocitosis y pruebas de función hepática anormales [2].
Las causas más frecuentes con las que ha sido asociada son la diverticulitis, apendicitis y colangitis. También, aunque en menor medida, se le asocia con enfermedad inflamatoria intestinal y pancreatitis [1]. Sin embargo, en algunos casos no se encuentra una etiología específica. Asimismo, un estado de hipercoagulabilidad de base, se ha encontrado relacionado al desarrollo de la enfermedad [2].
El enfoque del tratamiento de la pileflebitis debe ser la antibióticoterapia, la cual podría ir de la mano con anticoagulantes como una medida para prevenir la extensión del trombo [2].
Presentación del caso clínico
Paciente varón de 50 años, natural y procedente de Cajamarca, Perú. Refiere que tres semanas antes de su ingreso a emergencias presenta dolor abdominal, fiebre, diarrea e ictericia. El dolor abdominal se caracterizó por ser de tipo cólico intermitente, de intensidad moderada (8/10), de localización difusa y que no cedió con analgésicos convencionales. En forma concomitante, presenta sensación de alza térmica a predominio nocturno, la cual no fue cuantificada. Asimismo, presentó deposiciones líquidas sin moco, sin sangre, ni pujo, ni tenesmo, con una frecuencia aproximada de tres veces al día asociado a escalofríos, sudoración profusa y malestar general.
En el examen físico, el paciente se encontró en estado regular general aparente, con temperatura axilar de 40 °C, palidez e ictericia leve. El abdomen se encontraba distendido y doloroso a la palpación profunda. Además, en hipocondrio derecho se palpó el hígado a 5 cm por debajo del reborde costal.
Los estudios de laboratorio revelaron recuento de glóbulos blancos 14 820/mm3, proteína C reactiva en 304 mg/dl, bilirrubina total 1,79 mg/dl, bilirrubina directa 1,29 mg/dl, fosfatasa alcalina 228 U/l, gamma glutamil transpeptidasa 157 UI/l. El coprocultivo y hemocultivo resultaron negativos.
Durante la hospitalización, la fiebre osciló entre 38 y 40 °C, persistiendo los signos y síntomas descritos al ingreso. Se solicitó una ultrasonografía abdominal, encontrándose hepatomegalia con SPAN de 169 mm, contornos regulares, parénquima con leve acentuación de ecorrefringencia, no dilataciones de vías biliares intrahepáticas, colédoco de 4 mm, resto no patológico.
Para el diagnóstico diferencial se requirió la ampliación de estudios por lo que se solicitó gota gruesa, aglutinaciones para Brucella sp, Bartonella sp, tifoidea, virus de la inmunodeficiencia humana, marcadores para hepatitis virales (HBsAg, IgM HpA, IgM HpC), IgM Toxoplasma, IgM citomegalovirus (CMV), IgM herpes simple (HSV), IgM Leptospirosis, IgM Dengue, IgM Fiebre amarilla, IgM Chlamydia, parasitológico seriado en heces, hemocultivo, urocultivo, coprocultivo, mielocultivo, lactato, baciloscopía-tinción de Ziehl-Neelsen, anticuerpos antinucleares (ANA), anticuerpos anticitoplasma de neutrófilos (ANCA-C y P), Anti-ADN, anticoagulante lúpico, alfafetoproteína, CA-125 y una sigmoidoscopía. Todos los resultados fueron negativos. Se requirió una tomografía helicoidal multicorte abdominal con contraste.
Posteriormente, se inició tratamiento endovenoso: el primer día de hospitalización se le administró metamizol (1 g) condicionado a la fiebre y antibióticoterapia con vancomicina (1 g) cada 12 horas, imipenem (500 mg) cada seis horas y doxiciclina (100 mg vía oral) cada 12 horas por 14 días, Al no haber respuesta clínica, ya que el paciente continuó con fiebre y diarrea, se suspendieron estos antibióticos.
Al día 14 de su hospitalización se obtuvo el resultado de la tomografía helicoidal multicorte abdominal, con el que se estableció el diagnóstico definitivo de trombosis venosa de la porta y de vena mesentérica superior (Figura 1). Se decidió iniciar tratamiento con metronidazol (750 mg endovenoso) cada 8 horas por 21 días. Al tercer día de tratamiento, cedió la fiebre y se añadió tratamiento anticoagulante con enoxaparina subcutánea (60 mg) cada 12 horas por una semana y warfarina (60 mg vía oral) cada 24 horas por tres meses.
El paciente salió de alta asintomático. En su seguimiento a los tres meses, continuó en buenas condiciones clínicas.
Discusión
De los casos reportados de pileflebitis, entre el 11 y 32% son generalmente una complicación grave de un foco infeccioso en su área de drenaje por el sistema portal o de un estado de hipercoagulabilidad. Esto se debe a una alteración de factores de la coagulación o por un proceso neoplásico [3]. Los procesos inflamatorios que mayormente se asocian son la diverticulitis, apendicitis y colangitis. Asimismo, las bacterias Gram negativas, sobre todo Bacteroides fragilis y Escherichia coli, comúnmente están implicadas en el proceso, aunque también se le puede asociar a Klebsiella pneumoniae, Proteus mirabilis y Enterobacter spp [4]. Sin embargo, no en todos los casos de pileflebitis se encuentra un agente etiológico como causa directa. Es lo que sucedió con el caso expuesto, quien no presentaba alguna patología de fondo ni se encontró al agente microbiológico relacionado con la infección intestinal que presentó [5].
Los síntomas más comunes son la fiebre y el dolor abdominal, que puede ser difuso o localizado en hipocondrio derecho, en ocasiones acompañado de náuseas y vómitos [6],[7]. A la exploración física pueden encontrarse hepatomegalia e ictericia, que es menos frecuente y aparece sobre todo en formas avanzadas con abscesos hepáticos múltiples o daño hepático importante [4]. La poca especificidad de los síntomas y signos, hace difícil establecer la sospecha clínica en la mayoría de los casos. Si no se tiene dentro de las opciones la pileflebitis, ello hace que el diagnóstico se retrase [8],[9],[10].
La clave para el diagnóstico es la demostración de trombosis venosa portal o un afluente en un paciente con clínica sugerente, es decir, aquel que curse con fiebre alta sin un foco aparente y dolor abdominal [11]. Además, la presencia de leucocitosis y alteraciones en el perfil hepático (fosfatasa alcalina y gamma-glutamil transpeptidasa elevadas) debería sugerir dicha posibilidad [2],[3].
En los últimos 15 años, el diagnóstico tardío de esta patología se ha asociado a una alta tasa de mortalidad [1]. El diagnóstico por imagen es una de las técnicas más sensibles, ya que permite una buena valoración del parénquima hepático y de la vascularización abdominal [2]. En el caso del paciente, se pudo identificar la tromboflebitis de la vena porta y mesentérica superior mediante una tomografía computarizada multicorte (Figura 1).
El tratamiento más aceptado consiste en terapia con antibióticos de amplio espectro, cubriendo gérmenes aerobios y anaerobios durante cuatro a seis semanas, debido al riesgo de formación de abscesos hepáticos. Asimismo, el tratamiento anticoagulante no se ha considerado en la mayoría de los casos, a menos que la hipercoagulabilidad sea la patología de base [12],[13],[14]. Sin embargo en el caso presentado, ello no evitó que respondiera adecuadamente al tratamiento con antibióticos y anticoagulación que se le administró. El tratamiento anticoagulante se instauró con la finalidad de prevenir la extensión del trombo y sus posibles complicaciones, ya que se ha demostrado que su uso puede evitar isquemia e infarto intestinales [11].
Hasta hace algunos años, los casos de pileflebitis en su mayoría estaban asociados a apendicitis. Sin embargo, la incidencia de pileflebitis por apendicitis disminuyó significativamente con la introducción de antibióticos [12],[13]. En la actualidad se ha descrito como uno de los focos más frecuentes a la diverticulitis, seguida de otros procesos inflamatorios que en algunos casos, incluyendo este reporte, no se ha encontrado la causa microbiológica del foco infeccioso [3].
Conclusiones
En conclusión, la pileflebitis continúa siendo una de las complicaciones más graves tanto de procesos inflamatorios como infecciosos. Por ello, el diagnóstico oportuno resulta ser primordial para brindar un tratamiento adecuado con terapia con antibióticos de amplio espectro y anticoagulación de manera preventiva. Se ha demostrado que la técnica de imagen de elección es la tomografía computarizada. Sumado a ello, los signos de sepsis sin causa aparente deberían apoyar el diagnóstico de dicha patología. Finalmente, es importante revisar e investigar literatura similar a propósito de este caso, para mantener vigente la percepción de dicha patología.
Notas
Los lectores pueden solicitar más imágenes contactando directamente al autor responsable.
Aspectos éticos
La Revista tiene constancia de que se respetaron los aspectos éticos en manejo de información y procedimientos realizados ya que se tiene evidencia del consentimiento del paciente para la publicación de su caso.
Declaración de conflictos de intereses
Los autores han completado el formulario de declaración de conflictos de intereses del ICMJE traducido al castellano por Medwave, y declaran no haber recibido financiamiento para la realización del artículo, ni tener conflictos de intereses con la materia del artículo. Los formularios pueden ser solicitados al autor responsable o a la dirección editorial de la Revista.

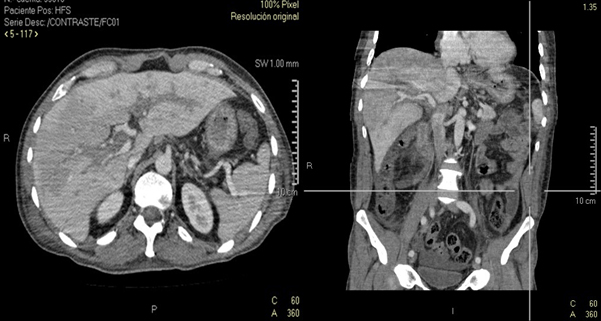 Figura 1. Se observa estructuras vasculares portales dilatadas con presencia de imagen hipodensa que se extiende a vena mesentérica superior. Hepatomegalia con áreas hipodensas segmentarias en ambos lóbulos.
Figura 1. Se observa estructuras vasculares portales dilatadas con presencia de imagen hipodensa que se extiende a vena mesentérica superior. Hepatomegalia con áreas hipodensas segmentarias en ambos lóbulos.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Se presenta el caso de un paciente varón de 50 años que acude a la emergencia del Hospital Dos de Mayo, Lima, Perú, por presentar fiebre, dolor abdominal, diarrea e ictericia. Se plantea un cuadro de infección intestinal como diagnóstico inicial. Es derivado al área de Medicina Interna donde se realizan diversos exámenes de laboratorio y auxiliares, dentro de los cuales se indica realizar una tomografía computarizada abdominal. El estudio imagenológico confirmó el diagnóstico de pileflebitis, iniciando tratamiento con antibióticos y anticoagulantes. La respuesta y evolución fueron favorables.
 Authors:
Lizeth Flores-Anaya [1], Cinthia León-Lozada[1], William Torres-Damas[1,2]
Authors:
Lizeth Flores-Anaya [1], Cinthia León-Lozada[1], William Torres-Damas[1,2]
Affiliation:
[1] Universidad Peruana de Ciencias Aplicadas, Lima, Perú
[2] Hospital Nacional Dos de Mayo, Lima, Perú
E-mail: lizethmfa1991@hotmail.com
Author address:
[1] Avenida Las Torres Lte. 24
Lurigancho Huachipa
Lima 15461
Perú

Citation: Flores-Anaya L, León-Lozada C, Torres-Damas W. Pylephlebitis: case report and literature review. Medwave 2015 Sep;15(8):e6258 doi: 10.5867/medwave.2015.08.6258
Submission date: 16/6/2015
Acceptance date: 1/9/2015
Publication date: 2/10/2015
Origin: not requested
Type of review: reviewed by three external peer reviewers, double-blind

Comments (0)
We are pleased to have your comment on one of our articles. Your comment will be published as soon as it is posted. However, Medwave reserves the right to remove it later if the editors consider your comment to be: offensive in some sense, irrelevant, trivial, contains grammatical mistakes, contains political harangues, appears to be advertising, contains data from a particular person or suggests the need for changes in practice in terms of diagnostic, preventive or therapeutic interventions, if that evidence has not previously been published in a peer-reviewed journal.
No comments on this article.
To comment please log in
 Medwave provides HTML and PDF download counts as well as other harvested interaction metrics.
Medwave provides HTML and PDF download counts as well as other harvested interaction metrics. There may be a 48-hour delay for most recent metrics to be posted.

- UptoDate . Spelman D. Pylephlebitis. Uptodate.com [on line]. | Link |
- UptoDate. Sanya A. Acute portal vein thrombosis in adults: Clinical manifestations, diagnosis, and management. Uptodate.com [on line]. | Link |
- Rea JD, Jundt JP, Jamison RL. Pylephlebitis: keep it in your differential diagnosis. Am J Surg. 2010 Dec;200(6):e69-71. | CrossRef | PubMed |
- Kanellopoulou T, Alexopoulou A, Theodossiades G, Koskinas J, Archimandritis AJ. Pylephlebitis: an overview of non-cirrhotic cases and factors related to outcome. Scand J Infect Dis. 2010 Dec;42(11-12):804-11. | CrossRef | PubMed |
- Bruschi E, Graziani G, Vergendo M, Conte A, Valentino M. Pylephlebitis secondary to strangulated umbilical hernia with small bowel ischemia. Emerg Med J. May 2013;9(1):e12. | Link |
- Shah S, Yessayan L. Pylephlebitis, Gas In The Portal Venous System, Multiple Liver And Splenic Abscesses Associated With Diverticulitis: A Challenge To Manage. Am J Respir Crit Care Med. May 2014;189:A6476. | Link |
- Stone NR, Martin T, Biswas J, Barrett J, Hickish T, Dasgupta D, et al. Bacteroides-associated pylephlebitis in a patient with strongyloidiasis. Am J Trop Med Hyg. 2015 Feb;92(2):340-1. | CrossRef | PubMed |
- Pradka SP, Trankiem CT, Ricotta JJ. Pylephlebitis and acute mesenteric ischemia in a young man with inherited thrombophilia and suspected foodborne illness. J Vasc Surg. 2012 Jun;55(6):1769-72. | CrossRef | PubMed |
- Lee BK, Ryu HH. A case of pylephlebitis secondary to cecal diverticulitis. J Emerg Med. 2012 Apr;42(4):e81-5. | CrossRef | PubMed |
- Chang TN, Tang L, Keller K, Harrison MR, Farmer DL, Albanese CT. Pylephlebitis, portal-mesenteric thrombosis, and multiple liver abscesses owing to perforated appendicitis. J Pediatr Surg. 2001 Sep;36(9):E19. | PubMed |
- Garrett A, Carnish E, Das N, Slome M, Measley R. Once universally fatal: pylephlebitis. Am J Med. 2014 Jul;127(7):595-7. | CrossRef | PubMed |
- Plemmons RM, Dooley DP, Longfield RN. Septic thrombophlebitis of the portal vein (pylephlebitis): diagnosis and management in the modern era. Clin Infect Dis. 1995 Nov;21(5):1114-20. | PubMed |
- Falkowski AL, Cathomas G, Zerz A, Rasch H, Tarr PE. Pylephlebitis of a variant mesenteric vein complicating sigmoid diverticulitis. J Radiol Case Rep. 2014 Feb 1;8(2):37-45. | CrossRef | PubMed |
- Saxena R, Adolph M, Ziegler JR, Murphy W, Rutecki GW. Pylephlebitis: a case report and review of outcome in the antibiotic era. Am J Gastroenterol. 1996 Jun;91(6):1251-3. | PubMed |
- UptoDate. Sanya A. Acute portal vein thrombosis in adults: Clinical manifestations, diagnosis, and management. Uptodate.com [on line]. | Link |
- Kanellopoulou T, Alexopoulou A, Theodossiades G, Koskinas J, Archimandritis AJ. Pylephlebitis: an overview of non-cirrhotic cases and factors related to outcome. Scand J Infect Dis. 2010 Dec;42(11-12):804-11. | CrossRef | PubMed |
 UptoDate. Sanya A. Acute portal vein thrombosis in adults: Clinical manifestations, diagnosis, and management. Uptodate.com [on line]. | Link |
UptoDate. Sanya A. Acute portal vein thrombosis in adults: Clinical manifestations, diagnosis, and management. Uptodate.com [on line]. | Link | Rea JD, Jundt JP, Jamison RL. Pylephlebitis: keep it in your differential diagnosis. Am J Surg. 2010 Dec;200(6):e69-71. | CrossRef | PubMed |
Rea JD, Jundt JP, Jamison RL. Pylephlebitis: keep it in your differential diagnosis. Am J Surg. 2010 Dec;200(6):e69-71. | CrossRef | PubMed | Kanellopoulou T, Alexopoulou A, Theodossiades G, Koskinas J, Archimandritis AJ. Pylephlebitis: an overview of non-cirrhotic cases and factors related to outcome. Scand J Infect Dis. 2010 Dec;42(11-12):804-11.
| CrossRef | PubMed |
Kanellopoulou T, Alexopoulou A, Theodossiades G, Koskinas J, Archimandritis AJ. Pylephlebitis: an overview of non-cirrhotic cases and factors related to outcome. Scand J Infect Dis. 2010 Dec;42(11-12):804-11.
| CrossRef | PubMed | Bruschi E, Graziani G, Vergendo M, Conte A, Valentino M. Pylephlebitis secondary to strangulated umbilical hernia with small bowel ischemia. Emerg Med J. May 2013;9(1):e12. | Link |
Bruschi E, Graziani G, Vergendo M, Conte A, Valentino M. Pylephlebitis secondary to strangulated umbilical hernia with small bowel ischemia. Emerg Med J. May 2013;9(1):e12. | Link | Shah S, Yessayan L. Pylephlebitis, Gas In The Portal Venous System, Multiple Liver And Splenic Abscesses Associated With Diverticulitis: A Challenge To Manage. Am J Respir Crit Care Med. May 2014;189:A6476. | Link |
Shah S, Yessayan L. Pylephlebitis, Gas In The Portal Venous System, Multiple Liver And Splenic Abscesses Associated With Diverticulitis: A Challenge To Manage. Am J Respir Crit Care Med. May 2014;189:A6476. | Link | Stone NR, Martin T, Biswas J, Barrett J, Hickish T, Dasgupta D, et al. Bacteroides-associated pylephlebitis in a patient with strongyloidiasis. Am J Trop Med Hyg. 2015 Feb;92(2):340-1.
| CrossRef | PubMed |
Stone NR, Martin T, Biswas J, Barrett J, Hickish T, Dasgupta D, et al. Bacteroides-associated pylephlebitis in a patient with strongyloidiasis. Am J Trop Med Hyg. 2015 Feb;92(2):340-1.
| CrossRef | PubMed | Pradka SP, Trankiem CT, Ricotta JJ. Pylephlebitis and acute mesenteric ischemia in a young man with inherited thrombophilia and suspected foodborne illness. J Vasc Surg. 2012 Jun;55(6):1769-72. | CrossRef | PubMed |
Pradka SP, Trankiem CT, Ricotta JJ. Pylephlebitis and acute mesenteric ischemia in a young man with inherited thrombophilia and suspected foodborne illness. J Vasc Surg. 2012 Jun;55(6):1769-72. | CrossRef | PubMed | Lee BK, Ryu HH. A case of pylephlebitis secondary to cecal diverticulitis. J Emerg Med. 2012 Apr;42(4):e81-5. | CrossRef | PubMed |
Lee BK, Ryu HH. A case of pylephlebitis secondary to cecal diverticulitis. J Emerg Med. 2012 Apr;42(4):e81-5. | CrossRef | PubMed | Chang TN, Tang L, Keller K, Harrison MR, Farmer DL, Albanese CT. Pylephlebitis, portal-mesenteric thrombosis, and multiple liver abscesses owing to perforated appendicitis. J Pediatr Surg. 2001 Sep;36(9):E19. | PubMed |
Chang TN, Tang L, Keller K, Harrison MR, Farmer DL, Albanese CT. Pylephlebitis, portal-mesenteric thrombosis, and multiple liver abscesses owing to perforated appendicitis. J Pediatr Surg. 2001 Sep;36(9):E19. | PubMed | Garrett A, Carnish E, Das N, Slome M, Measley R. Once universally fatal: pylephlebitis. Am J Med. 2014 Jul;127(7):595-7. | CrossRef | PubMed |
Garrett A, Carnish E, Das N, Slome M, Measley R. Once universally fatal: pylephlebitis. Am J Med. 2014 Jul;127(7):595-7. | CrossRef | PubMed | Plemmons RM, Dooley DP, Longfield RN. Septic thrombophlebitis of the portal vein (pylephlebitis): diagnosis and management in the modern era. Clin Infect Dis. 1995 Nov;21(5):1114-20. | PubMed |
Plemmons RM, Dooley DP, Longfield RN. Septic thrombophlebitis of the portal vein (pylephlebitis): diagnosis and management in the modern era. Clin Infect Dis. 1995 Nov;21(5):1114-20. | PubMed | Falkowski AL, Cathomas G, Zerz A, Rasch H, Tarr PE. Pylephlebitis of a variant mesenteric vein complicating sigmoid diverticulitis. J Radiol Case Rep. 2014 Feb 1;8(2):37-45. | CrossRef | PubMed |
Falkowski AL, Cathomas G, Zerz A, Rasch H, Tarr PE. Pylephlebitis of a variant mesenteric vein complicating sigmoid diverticulitis. J Radiol Case Rep. 2014 Feb 1;8(2):37-45. | CrossRef | PubMed | Saxena R, Adolph M, Ziegler JR, Murphy W, Rutecki GW. Pylephlebitis: a case report and review of outcome in the antibiotic era. Am J Gastroenterol. 1996 Jun;91(6):1251-3. | PubMed |
Saxena R, Adolph M, Ziegler JR, Murphy W, Rutecki GW. Pylephlebitis: a case report and review of outcome in the antibiotic era. Am J Gastroenterol. 1996 Jun;91(6):1251-3. | PubMed | UptoDate. Sanya A. Acute portal vein thrombosis in adults: Clinical manifestations, diagnosis, and management. Uptodate.com [on line]. | Link |
UptoDate. Sanya A. Acute portal vein thrombosis in adults: Clinical manifestations, diagnosis, and management. Uptodate.com [on line]. | Link |Systematization of initiatives in sexual and reproductive health about good practices criteria in response to the COVID-19 pandemic in primary health care in Chile
Clinical, psychological, social, and family characterization of suicidal behavior in Chilean adolescents: a multiple correspondence analysis








