
Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Curso Desafíos y Oportunidades en Gastroenterología y Nutrición, organizado por la Sociedad Chilena de Pediatría durante los días 3, 4 y 5 de mayo de 2007. Directores: Dra. Sylvia Cruchet y Dr. Francisco Moraga.
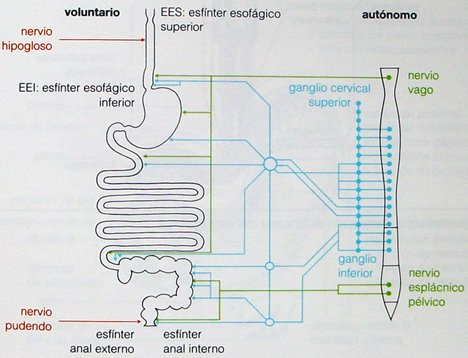
Figura 1. Inervación extrínseca gastrointestinal
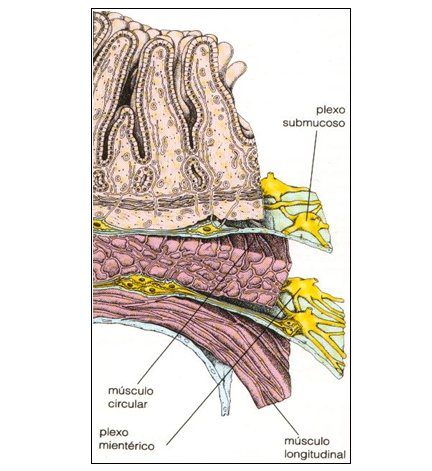
Figura 2. Inervación intrínseca gastrointestinal
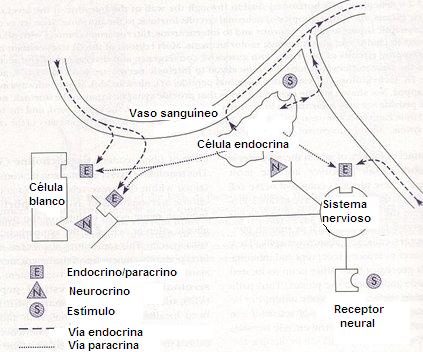
Las principales funciones del sistema digestivo son la motilidad, secreción, digestión y absorción. Los mismos agentes se encargan del trofismo y reparación después de una enfermedad y, además, participan en la génesis de algunas enfermedades (Figs. 3 y 4).
Figura 3. Regulación de la función gastrointestinal
Figura 4. Regulación de la función gastrointestinal
Los agentes endocrinos, paracrinos o neurocrinos no actúan por sí mismos; siempre participa otro agente que puede modificar la acción directa sobre el órgano blanco, de modo que cualquier modificación que se realice, del punto de vista terapéutico, puede lograr o no los objetivos propuestos.
Los trastornos de la motilidad son patologías frecuentes; probablemente la más frecuente de ellas es el reflujo gastroesofágico, que genera gran angustia en pediatras y gastroenterólogos, especialmente en patologías graves. La constipación, como problema, es muy frecuente, pero no corresponde a un trastorno de la motilidad propiamente tal.
Tabla I. Alternativas farmacológicas
En 2001, la NASPGHN afirmó que el único agente proquinético eficaz en el tratamiento del RGE es la cisaprida (1), pero en los Estados Unidos se dejó de utilizar este fármaco en la práctica clínica, por lo que en la actualidad no hay ningún tratamiento de este tipo disponible para el RGE.
El betanecol se sigue recomendando en los Estados Unidos, a pesar de que la NASPGHN desaconsejó el uso de otros proquinéticos. En Chile no hay experiencia con este fármaco, que es un proquinético de tipo colinérgico y podría tener utilidad en algunas otras patologías. Actúa sobre el músculo liso mediante la estimulación de los receptores muscarínicos, por lo tanto, es un colinérgico directo y también actúa en el sistema nervioso central. Sus efectos son: aumenta la presión del esfínter gastroesofágico, mejora el aclaramiento esofágico y el tono gástrico y estimula la fase III del complejo motor migratorio, que es un componente motor del tubo digestivo en las fases de ayuno, cuyo objetivo es limpiar el intestino. Este proquinético no mejora la peristalsis y, por lo tanto, no acelera el vaciamiento gástrico ni el tránsito intestinal. Los efectos colaterales son: dolor abdominal, diarrea, alteración de la frecuencia miccional, cefalea, hipertensión arterial y visión borrosa. Se utiliza en dosis de 0,2 mg/kg/día, fraccionada cada 8 horas.
La metoclopramida se usó mucho en Chile y, desafortunadamente, aún se sigue utilizando. Este fármaco apareció cuando se descubrió el papel de la serotonina en la fisiología del tubo digestivo; actúa como agonista de los receptores serotoninérgicos tipo cuatro (5TH4) y antagonista de los receptores serotoninérgicos tipo tres (5TH3) y dopaminérgicos. Actúa liberando acetilcolina de las neuronas colinérgicas del plexo mientérico, acción que es bloqueada por la atropina. Tiene un efecto proquinético clásico: aumenta la amplitud y duración de las contracciones del cuerpo esofágico; aumenta la presión de reposo del esfínter esofágico inferior; aumenta la actividad antral; relaja el píloro y el bulbo; intensifica la actividad peristáltica del duodeno y yeyuno y acelera el vaciamiento gástrico y el tránsito del intestino delgado. Este fármaco sería un buen proquinético, pero tiene alta capacidad para atravesar la barrera hematoencefálica y en 10 a 30% de los casos se presentan efectos colaterales, en especial los de acción central, entre ellos: ansiedad, fatiga, somnolencia, cefalea, síntomas extrapiramidales e hiperprolactinemia, que causa galactorrea y amenorrea en la mujer y ginecomastia e impotencia en el hombre. Debido a sus efectos extrapiramidales, este fármaco no se debe utilizar en el tratamiento del reflujo en pacientes pediátricos.
La cisaprida es un agonista de los receptores serotoninérgicos 5HT4 y antagonista de los receptores serotoninérgicos 5HT3, sin efecto dopaminérgico ni colinérgico directo. Aumenta la liberación fisiológica de la acetilcolina desde las neuronas postganglionares del plexo mientérico; estimula la liberación de beta-endorfinas, sustancia P y motilina, que estimulan la motilidad en general y disminuye los niveles plasmáticos de colescistoquina. La ventaja principal respecto a la metoclopramida es que no atraviesa la barrera hematoencefálica. Una complicación conocida es el aumento de la tolerancia, que obliga a aumentar las dosis para obtener el mismo efecto a medida que pasa el tiempo, de modo que se llegan a prescribir dosis altas, si bien no se han descrito mayores problemas. Este fármaco está indicado en el RGE, por su potente efecto proquinético; en la gastroparesia; en la dispepsia no ulcerosa secundaria a trastornos de la motilidad gástrica; en la pseudo-obstrucción intestinal; en la constipación y en el síndrome de intestino irritable asociado a constipación. Los efectos colaterales derivados de su actividad proquinética son escasos. Se metaboliza a nivel hepático mediante la enzima p450 3A4, que también participa en el metabolismo de otras drogas, entre ellas macrólidos, antifúngicos azoles, algunos antidepresivos como la nefasodona y algunos inhibidores de proteasa; por esto, el uso de alguno de estos fármacos en conjunto con la cisaprida aumentan los niveles plasmáticos de ésta, pudiendo alcanzar niveles tóxicos. Este efecto es particularmente peligroso en prematuros y lactantes, debido a la baja actividad de esta enzima hasta los seis a doce meses de vida.
En 1998, Janssen Pharmaceutical Research Foundation, laboratorio que fabricó la cisaprida, publicó una nota de advertencia acerca de los efectos colaterales, a raíz de publicaciones sobre casos de arritmias muy graves asociadas al fármaco: taquicardia ventricular, fibrilación ventricular, torsión de punta y prolongación del intervalo QT, sin generar, a veces, una arritmia propiamente tal. Por tal motivo, la European Society of Pediatric Gastroenterology, Hepatology and Nutrition (ESPGHN) y la NASPGHN recomendaron no sobrepasar las dosis recomendadas por el laboratorio y evitar el uso concomitante de estos fármacos. La Food and Drug Administration (FDA), en 2000, haciendo caso omiso de esto, decidió retirar a la cisaprida del mercado, aparentemente por recomendación del laboratorio. En Chile, el Instituto de Salud Pública (ISP) inicialmente aconsejó lo que publicaron la ESPGHN y la NASPGHN, advirtiendo sobre los efectos colaterales y reforzando la necesidad de respetar la dosis y evitar asociaciones no recomendadas; pero en 2002 se publicó una resolución exenta del ISP que prohíbe el uso de la cisaprida en niños (2). En la actualidad no se puede usar la cisaprida, excepto en situaciones muy especiales.
Otra patología que se puede beneficiar con el uso de proquinéticos es la gastroparesia. El tratamiento se resume en una revisión publicada en el American Journal of Gastroenterology en 2006 (3), la que recomienda como primera línea el manejo dietético, evitando los alimentos que retardan el vaciamiento gástrico, como aquellos ricos en grasas, hiperosmolares o hiposmolares, o muy ácidos. En el caso de la gastroparesia diabética, el control de la glicemia es fundamental. En el tratamiento de esta patología se puede utilizar una serie de agentes farmacológicos, entre ellos la metoclopramida, la domperidona y la cisaprida, esta vez como un análogo (ATI-7505) que se diferencia de la cisaprida en que no es metabolizado por el citocromo p-450, por lo que tendría menos efectos tóxicos. Otros fármacos útiles son la eritromicina, el tegaserod y el sildenafil, que es un inhibidor de la fosfodiesterasa-5, lo que explicaría sus efectos favorables en el tratamiento de la gastroparesia, aunque esto está en estudio. También se ha utilizado la inyección intrapilórica de toxina botulínica, que deja una conexión amplia y permanente del estómago con el duodeno. Se utilizan también técnicas quirúrgicas y semi-quirúrgicas, como la gastrostomía, la yeyunostomía y la estimulación eléctrica mediante marcapasos.
La eritromicina es un fármaco motilino-mimético, es decir, estimula los receptores de motilina en la musculatura lisa intestinal. La motilina estimula el complejo motor migratorio, que, especialmente en la fase III, cursa con aumento de los niveles de motilina, lo que coincide con el momento de máxima secreción y motilidad del tubo digestivo, desde el estómago hasta el íleon; además, aumenta la presión del esfínter gastroesofágico y las contracciones antrales y mejora la coordinación antro-duodenal, cosa que no hacen todos los proquinéticos. La eritromicina tiene la particularidad de que contrae la vesícula y aumenta la actividad motora colónica. Se utiliza eritromicina en gastroparesia, vómitos cíclicos y pseudo-obstrucción intestinal y también se podría utilizar en la constipación. En el caso de los vómitos cíclicos su uso es complicado, porque el ciclaje de los vómitos puede ser muy alejado y el uso de eritromicina por tiempo prolongado puede ser contraproducente. Se utiliza, además, para colocar sondas de alimentación, porque este fármaco genera tanta motilidad que puede ayudar a migrar una sonda que está en el estómago hacia el duodeno. Es útil para realizar procedimientos endoscópicos terapéuticos en hemorragia digestiva alta, en los que el estómago se llena de sangre e impide visualizar el vaso sangrante; si se inyecta eritromicina endovenosa antes del procedimiento, el estómago se vacia de coágulos en forma muy rápida. En estos casos también se ha utilizado neostigmina, con iguales resultados. Los efectos colaterales son principalmente el dolor abdominal. Se utilizan dosis sub-antibióticas, es decir, 20 mg/kg/día, en 2 a 4 dosis. En el adulto se usan 250 mg antes de las comidas.
En un artículo en que se hizo una revisión sistemática del uso de eritromicina como proquinético en el íleo del neonato prematuro, el autor concluyó que este fármaco es útil para mejorar el inicio de la actividad peristáltica en el prematuro, en el cual el inicio precoz de la alimentación enteral y el abandono de la alimentación parenteral lo antes posible son beneficiosos para evitar patología hepática, enterocolitis necrotizante y problemas nutricionales; también evita la sepsis debida a traslocaciones bacterianas (4).
La domperidona es un antagonista dopaminérgico con baja permeabilidad en la barrera hematoencefálica, pero ese pequeño paso es útil, porque le confiere un potente efecto antiemético. Se pensó que era útil en el RGE, pero esto en la actualidad se discute ampliamente; podría tener alguna utilidad en niños que presentan motilidad gástrica alterada, cosa difícil de determinar, pero en el niño que vomita alimentaciones antiguas este fármaco podría tener alguna utilidad, por lo que sería útil en la gastroparesia y en la anorexia nerviosa. Los efectos colaterales son: sequedad de boca, cefalea, cólicos, galactorrea y trastornos menstruales, debido a sus efectos en la producción de prolactina; tiene también efectos extrapiramidales, que se pueden ver en niños muy pequeños, porque su barrera es más permeable. Algunos pediatras lo utilizan para estimular la lactancia materna, con buenos resultados. En la actualidad, la domperidona se debe usar como antiemético y no como tratamiento del RGE. Las dosis que se utilizan son: 0,3 mg/kg, 3 a 4 veces al día, por vía oral; la dosis rectal en niños de 1 a 3 años es de 30 mg cada 12 horas y en el grupo de 4 a 7 años, 30 mg cada 8 horas.
El tegaserod es otro proquinético, agonista de los receptores serotoninérgicos 5HT4; mejora la peristalsis y la actividad motora basal; disminuye la sensibilidad visceral y es útil en el tratamiento del síndrome de intestino irritable asociado a constipación. Como efectos colaterales se describen diarrea, vértigo y cefalea. Han aparecido algunos artículos en los que se atribuye al tegaserod algunos trastornos del ritmo cardíaco, efecto que está en discusión. La dosis que se utiliza en adultos es 6 mg dos veces al día.







 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.

Este texto completo es la transcripción editada y revisada de una conferencia dictada en el Curso Desafíos y Oportunidades en Gastroenterología y Nutrición, organizado por la Sociedad Chilena de Pediatría durante los días 3, 4 y 5 de mayo de 2007. Directores: Dra. Sylvia Cruchet y Dr. Francisco Moraga.
 Expositor:
Francisco Alliende G.[1]
Expositor:
Francisco Alliende G.[1]

Citación: Alliende F. Drug treatment options of motility disorders. Medwave 2007 Sep;7(8):e3251 doi: 10.5867/medwave.2007.08.3251
Fecha de publicación: 1/9/2007

Nos complace que usted tenga interés en comentar uno de nuestros artículos. Su comentario será publicado inmediatamente. No obstante, Medwave se reserva el derecho a eliminarlo posteriormente si la dirección editorial considera que su comentario es: ofensivo en algún sentido, irrelevante, trivial, contiene errores de lenguaje, contiene arengas políticas, obedece a fines comerciales, contiene datos de alguna persona en particular, o sugiere cambios en el manejo de pacientes que no hayan sido publicados previamente en alguna revista con revisión por pares.
Nombre/name: PAMELA QUIÑONES
Fecha/date: 2010-06-18 11:17:04
Comentario/comment:
no puedo descargar los archivos
Nombre/name: cristian alejandro scarpa
Fecha/date: 2012-01-03 11:55:11
Comentario/comment:
buen articulo, completo y preciso.
la descarga del archivo esta mala.
Para comentar debe iniciar sesión