Garantías Explícitas en Salud (GES) en depresión
Explicit Health Guarantees (GES) in depression
Ximena Fuentes
Resumen
Este texto completo es la transcripción editada y revisada de la conferencia dictada en el curso CEDIP 2007 AUGE Perinatal y Ginecológico (Centro de Diagnóstico e Investigaciones Perinatales), Hospital Sótero del Río, Universidad Católica de Chile. El curso se realizó los días 23, 24 y 25 de agosto de 2007.
Ley GES
La definición operativa que el Ministerio de Salud (MINSAL) de Chile estableció cuando incorporó la depresión al Plan AUGE (Atención Universal con Garantías Explícitas), dice que: “La depresión, en personas de 15 años y más, es una alteración patológica del estado de ánimo que se caracteriza por descenso del humor, acompañado de diversos síntomas y signos de tipo vegetativo, emocionales, del pensamiento, del comportamiento y del ciclo vital, que persisten por tiempo habitualmente prolongado (a lo menos 2 semanas). Con frecuencia tiende a manifestarse en el curso de la vida, con aparición de varios episodios, adquiriendo un curso fásico o recurrente, con tendencia a la recuperación entre ellos.”Las Garantías Explícitas en Salud (GES) para la depresión aseguran:
- Acceso: todo beneficiario de 15 años y más, con confirmación diagnóstica, tendrá acceso a tratamiento integral. O sea, en cualquier consultante con los síntomas previamente descritos por más de 2 semanas, se deberá sospechar y luego confirmar el diagnóstico; una vez hecha la confirmación, se deberá iniciar tratamiento.
- Oportunidad de tratamiento: en la depresión leve o moderada se debe iniciar el tratamiento desde la confirmación diagnóstica, y se debe iniciar en la atención primaria. Si se diagnostica como depresión grave, el paciente debe ser evaluado por el especialista dentro de los 30 días desde la derivación.
- Protección financiera: se fija un precio a las acciones descritas y se asigna un copago de 20% por parte del beneficiario. Si se diagnostica una depresión en la consulta privada, aun siendo especialista, se debe informar al paciente que es una patología GES para que éste decida si se atiende por los prestadores que su sistema de salud privado le confiere, o si se atiende por el sistema de libre elección. Es una obligación tanto legal como ética.
Prevalencia
En estudios poblacionales efectuados en Estados Unidos en 1975 se describió una prevalencia de 10,8% en hombres y 20,8% en mujeres (1). Más recientemente, un estudio en población general que se realizó en 10 países comprobó prevalencias muy dispares, con los niveles más altos en Europa y el Líbano, con una cifra de 19%, mientras que la prevalencia más baja se encontró en Taiwán, con 1,5% (2). Este dato es interesante, porque Taiwán es un país en guerra y, a pesar de eso, tiene baja prevalencia de depresión.En Chile existen estudios muy diversos, tanto en lo que se refiere al tipo de población que se estudió (general, consultantes, adolescentes) como a los instrumentos de evaluación utilizados, de modo que no es posible hacer una comparación válida entre ellos. Según datos sobre trastornos depresivos en consultantes en un policlínico general, 14,7% de los hombres y 30,3% de las mujeres padece depresión (3); en un estudio realizado en 1997 en adolescentes del área sur de Santiago, el test de Beck detectó la presencia de síntomas depresivos en 13,9% de los hombres y 16,9% de las mujeres (4); en un estudio hecho en Temuco en mujeres de mediana edad, entre 45 y 55 años, se encontró una prevalencia de 43,3% (5); los estudios de carga de la enfermedad indican que los cuadros depresivos en Chile ocupan el décimo lugar de AVISA, (años de vida ajustados por discapacidad, que incluye años de vida perdidos por muerte prematura y años perdidos por discapacidad) y que en las mujeres están en segundo lugar (6); finalmente, considerando solamente los años de vida perdidos por discapacidad (AVPD), los trastornos depresivos ocupan el tercer lugar en los hombres y el primer lugar en las mujeres.
Sospecha y diagnóstico de depresión
La sospecha se genera a través de las siguientes preguntas, que se deben formular en forma obligatoria para pesquisar los trastornos depresivos: En los últimos 15 días, ¿se ha sentido cansada(o), decaída(o), casi todos los días? ¿Se ha sentido triste, deprimida(o) o pesimista, casi todos los días? ¿Siente que ya no disfruta o ha perdido interés por cosas o actividades que antes le resultaban agradables o entretenidas? Si la respuesta es afirmativa en dos de las tres preguntas, se debe sospechar la presencia de depresión.El diagnóstico de depresión se efectúa mediante la clasificación diagnóstica dada por la Organización Mundial de la Salud (OMS) en la clasificación internacional de enfermedades mentales CIE-10, que establece que la persona debe: A) Tener síntomas por más de dos semanas; B) Tener síntomas no debidos a sustancias, metales o enfermedades somáticas; C) Presentar síntomas incluidos en el síndrome somático (síntomas melancólicos o endogenomorfos), que son: anhedonia o desinterés; ausencia de respuesta emocional ante hechos relevantes; despertar precoz, más de 2 horas; peor ánimo matinal; retardo motor o agitación; pérdida de apetito; pérdida de peso, al menos 5% en el último mes; y notable disminución del interés sexual.
Los síntomas que se deben mantener por más de dos semanas (A) y no debidos a sustancias ilícitas (criterio B) son: ánimo depresivo, anhedonia y fatigabilidad, o sea, con estos tres síntomas se hace el diagnóstico. Los síntomas C), de los cuales deben estar presentes dos o más, son: baja de autoestima o pérdida de confianza; reproches a sí mismo o culpa; pensamientos o conducta suicida, baja concentración y capacidad de decisión; cambios de actividad psicomotora; alteración del sueño y cambio en apetito y peso.
La gravedad del cuadro depresivo lo clasifica en leve, moderado o grave. Los episodios leves y moderados se tratan en el consultorio y los atiende un médico no especialista, mientras que los graves deben ser tratados por especialista. En el episodio leve, la persona está apta para continuar la mayoría de sus actividades; en el episodio moderado la persona tiene dificultad para continuar las actividades ordinarias y tiene más de seis, en total, de los síntomas nombrados; se considera que el episodio es grave cuando los síntomas son marcados y angustiantes (baja autoestima, culpa o inutilidad); cuando hay tres síntomas B) y más de ocho en total; en presencia de ideas y conductas suicidas; cuando hay síntomas somáticos importantes; y cuando se presentan síntomas sicóticos, como por ejemplo, cuando la persona cree que alguien la persigue o le quiere hacer daño, o siente que su cuerpo está “podrido” o que tiene una enfermedad grave. Los síntomas pueden ser tan variados como los de un episodio sicótico cualquiera, pero se agregan alteraciones marcadas del ánimo: tristeza, anhedonia y síntomas de culpa.
Patologías depresivas incorporadas al AUGE
- Episodio depresivo leve (F32.0): sin síntomas somáticos (SS) (F32.00) o con SS (F32.01).
- Episodio depresivo moderado (F32.1): sin SS (F32.10) o con SS (F32.11).
- Episodio depresivo grave: sin síntomas sicóticos (F32.2) o con síntomas sicóticos (F32.3).
- Otros episodios depresivos (F32.8).
- Episodio depresivo sin especificación (F32.9).
- Trastorno depresivo recurrente (F33), que debe ser derivado al especialista. Tiene muchas variantes: Episodio Actual Leve (F33.0); Episodio Actual Leve sin SS (F33.00); Episodio Actual Leve con SS F33.01); Episodio Actual Moderado (F33.1); Episodio Actual Moderado sin SS (F33.10); Episodio Actual Moderado con SS (F33.11); Episodio Actual Grave sin Síntomas Sicóticos (F33.2); Episodio Actual Grave con Síntomas Sicóticos (F33.3); Actualmente en Remisión (F33.4); Otros Trastornos Depresivos Recurrentes (F33.8); Sin Especificación (F33.9).
- Distimia (F34.1): es un trastorno del ánimo que dura más de dos años, en que la persona no está tan grave como para pensar en depresión y tiene períodos en que se siente bien, de modo que no es raro que los que la rodean tengan visiones distintas de su estado de ánimo.
- Trastorno depresivo breve recurrente (F38.10).
- Trastorno bipolar: el AUGE cubre el trastorno depresivo o la fase depresiva del trastorno bipolar; la fase maníaca no está en el AUGE, aunque podría entrar como observación de psicosis o esquizofrenia: Trastorno bipolar, episodio actual depresivo leve (F31.3); Trastorno bipolar, episodio actual depresivo moderado (F31.3); Trastorno bipolar, episodio actual depresivo grave: sin síntomas sicóticos (F31.4) o con síntomas sicóticos (F31.5)
Intervenciones establecidas en la guía clínica
La sospecha se establece con base en las preguntas mencionadas, que pueden ser formuladas por todos los profesionales de la salud en la intervención propia de su especialidad; esto es, cualquier profesional del nivel primario de atención o de cualquier especialidad puede hacer esas preguntas al paciente si lo considera necesario. Si la respuesta es afirmativa a dos de las tres preguntas se establece la sospecha y hay que tratar de confirmar el diagnóstico.La confirmación del diagnóstico, en caso de depresión o distimia leve a moderada, lo hace el médico familiar, cualquier médico no especialista en psiquiatría o un funcionario de los equipos psicosociales: asistente social, matrona, psicólogo, enfermera; se debe hacer estudio con hemograma, TSH y T4, según el criterio médico, para descartar una causa médica de la alteración anímica, como la anemia o el hipotiroidismo; en la entrevista psicosocial se debe evaluar los problemas actuales del paciente y determinar si ellos pueden explicar o no una baja anímica. En caso de depresión o distimia grave, el diagnóstico debe ser confirmado por un psiquiatra; el nivel de exámenes que se debe solicitar aumenta: glicemia, creatinina, perfil hepático, T4 y TSH, examen de orina con sedimento; electrolitos plasmáticos, niveles plasmáticos de fármacos y drogas, electroencefalograma (EEG) estándar y activado, tomografía computada (TC) de cerebro y electrocardiograma (ECG); también se indica evaluación por psicólogo (a), evaluación de terapia ocupacional y evaluación por asistente social, para pesquisar factores psicosociales que pudieran estar cumpliendo un papel importante.
El tratamiento integral comprende intervención psicosocial y farmacoterapia. La primera consiste en terapia grupal o individual o bien, consejería de ayuda en la línea cognitivo-conductual, que enseña u orienta al paciente en la forma de enfrentar dificultades y resolverlas. Esto se hace en el nivel primario de atención y está a cargo de psicólogos y asistentes sociales; si es posible, se debe obtener la colaboración de grupos de personas con depresión tratada y recuperada. Se ha demostrado que la intervención psicosocial y los grupos de autoayuda no profesional son tan eficaces como los dirigidos por expertos.
En cuanto a la farmacoterapia, en la depresión y distimia leve a moderada la indica el médico familiar:
- Al inicio se usa recaptadores selectivos de serotonina (ISRS); se parte con fluoxetina, 20 a 60 mg y se puede usar sertralina, 50 a 100 mg; paroxetina, 20 a 40 mg; y citalopram, 20 a 40 mg. Estos fármacos deben estar en el nivel primario de atención.
- Se recomienda no usar tricíclicos, por mayor riesgo de reacciones adversas y complicaciones graves en sobredosis.
- Se recomienda agregar ansiolíticos como benzodiazepinas en personas con síntomas de ansiedad importantes o con trastornos del sueño, evaluando el riesgo de dependencia.
- En los adolescentes se usan los mismos fármacos; se sugiere partir con dosis bajas de fluoxetina, 10 mg diarios, y aumentar la dosis desde la tercera semana de tratamiento; se puede llegar hasta 40 mg, que es la dosis máxima en adolescentes (en adultos es 60 mg).
En la Fig. 1 se muestra el algoritmo de tratamiento para personas con depresión y distimia leve a moderada. Si la persona consulta en forma espontánea, la pesquisa la realiza el profesional de salud; luego, el médico no especialista, en conjunto con el equipo de salud, decide si la persona tiene una depresión o distimia leve o moderada, o una depresión grave. El paciente con depresión grave se deriva al psiquiatra; se cataloga como portador de depresión grave a todo paciente que esté en fase depresiva de un trastorno bipolar o que tenga depresión recurrente, depresión sicótica o depresión con ideación suicida grave. Si no tiene nada de eso, se cataloga como depresión o distimia leve o moderada y se inicia tratamiento con un recaptador selectivo de la serotonina como la fluoxetina, durante tres a cuatro semanas, con 20 mg al día como dosis de inicio. Si responde bien, se sigue con la misma dosis; si no responde bien, se aumenta la dosis del mismo fármaco a 40 mg y se espera tres a cuatro semanas más; si no responde, se aumenta la dosis a 60 mg o bien se cambia a otro recaptador selectivo de la serotonina; si el paciente responde bien se da el alta médica o psicológica; si no responde se debe derivar al psiquiatra.
Esto significa que un paciente con depresión que no responde a tratamiento se debería derivar al psiquiatra alrededor de 120 días desde que se inició el tratamiento, o sea, habría que esperar alrededor de tres a cuatro meses. En la práctica los pacientes se derivan antes de ese lapso, lo que es correcto, porque no es lógico esperar tanto en un paciente con este problema.
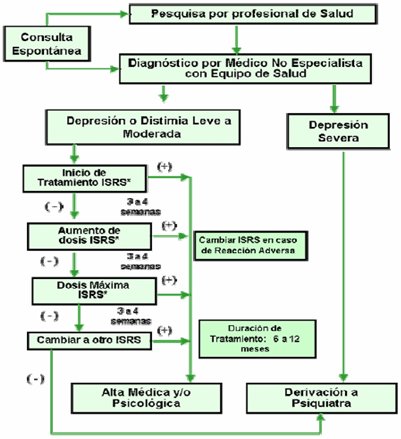
|
Figura 1. Algoritmo de tratamiento para personas con depresión y distimia leve a moderada (GES depresión)
La duración del tratamiento en la atención primaria se debe extender hasta 6 a 12 meses desde la remisión de los síntomas.
Referencias
- Austin MP, Souza FG, Goodwin GM. Lithium augmentation in antidepressant resistant patients. a quantitative analysis. Br J Psychiatry. 1991 Oct;159:510-4. | CrossRef | PubMed |
- Weissman MM, Bland RC, Canino GJ, Faravelli C, Greenwald S, Hwo H et al. Cross National Epidemiology of Major Depression and Bipolar Disorder. JAMA. 1996 Jul 24-31;276(4):293-9. | CrossRef | PubMed |
- Vicente B, Rioseco P, Saldivia S, Kohn R, Torres S. Estudio chileno de prevalencia de patología psiquiátrica (DSM-III-R/CIDI) (ECPP) Rev Med Chil. 2002 May;130(5):527-36. | PubMed |
- Cumsille P, Martínez ML. Síntomas de depresión en estudiantes de enseñanza media de Santiago Rev Chil Pediatr. 1997; 68(2): 74-77.
- Lagos X, Navarro N, Illanes E, Bustos L. Prevalencia de síntomas biológicos y psicológicos en mujeres perimenopáusicas, según estrato socio económico, en la ciudad de Temuco Rev Med Chil. 1998 Oct;126(10):1189-94. | PubMed |
- Concha M. Estudio de Carga de Enfermedad, Informe Final. Ministerio de Salud de Chile, 1996.
 Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
Esta obra de Medwave está bajo una licencia Creative Commons Atribución-NoComercial 3.0 Unported. Esta licencia permite el uso, distribución y reproducción del artículo en cualquier medio, siempre y cuando se otorgue el crédito correspondiente al autor del artículo y al medio en que se publica, en este caso, Medwave.
ISSN 0717-6384